Профилактика пролежней у лежачих больных с переломом костей голени
Всего этого можно избежать, если правильно проводить профилактику пролежней у лежачих больных. О ней мы и поговорим.
Причины пролежней
Пролежни возникают, когда мягкие ткани, то есть кожа, подкожная клетчатка и мышцы с оборачивающими их фасциями, сдавливаются между костью с одной стороны и твердой поверхностью – с другой. В качестве твердой поверхности у лежачих больных выступает кровать, поверхность гипсовой повязки, другая конечность (когда ногу кладут на ногу), попавшие на кровать твердые предметы.

Пролежни образуются гораздо быстрее, когда:
- кожа смещена относительно нижележащих тканей. Это может быть обусловлено трением о постель или одежду, особенно когда имеются на нательном или постельном белье имеются складки, швы, или там находятся твердые частички (грязь, крошки). Смещение покрова может происходить, когда человек скользит по той поверхности, на которой он находится (например, когда он полулежит на клеенке);
- сама кожа грязная, что снижает ее защитные свойства;
- кожа мокрая – вследствие обильного потоотделения, при попадании на нее мочи, кала, или когда ее не вытерли после осуществления гигиенических мероприятий;
- имеются заболевания сосудов, из-за чего покровы недостаточно питаются (при васкулитах, сахарном диабете, эндартериите, атеросклерозе, курении);
- нарушилась регуляция тонуса сосудов: при заболеваниях спинного и головного мозга;
- недостаточная влажность кожи, что имеет наследственные особенности или обусловлено недостаточным употреблением жидкости;
- снижены регенераторные способности покровов;
- имеются кожные заболевания, например, развилась крапивница в ответ на лекарственные препараты, диету, средства по уходу за кожей.
Категории людей, особо нуждающихся в правильном уходе
- пожилого возраста;
- полностью обездвижен, например, при поражении головного и спинного мозга;
- лихорадит;
- страдает ожирением или, напротив, слишком мало весит;
- плохо питается вследствие различных причин, в особенности, если он получает с пищей мало белков;
- мало пьет;
- болен сахарным диабетом;
- страдает анемией;
- отмечает повышенное потоотделение;
- не может удержать мочу или кал;
- обладает сухой тонкой кожей;
- страдает заболеваниями почек, из-за которых ткани отекают;
- болен облитерирующим эндартериитом, атеросклерозом, сосудистым тромбозом;
- страдает заболеваниями нервной системы, которые отнимают у него чувствительность конечностей или туловища и конечностей;
- дезориентирован в месте, собственной личности, при этом человек не лежит спокойно, сминает под собой постельное белье (см. симптомы деменции).

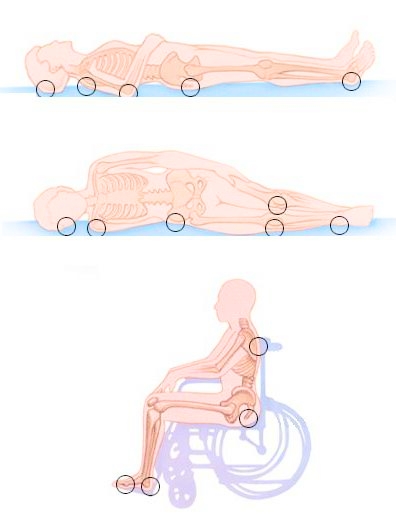
Пролежни возникают там, где к постели прилежит сустав или близко лежащая кость. Первыми страдают те области, куда приходится наибольший вес, а также те, где минимальна прослойка жира.
Места, опасные в плане образования пролежней, изменяются в зависимости от положения тела:
Как не допустить развития пролежней
Профилактика пролежней у лежачих больных должна начинаться с того самого момента, как человек потерял способность самостоятельно передвигаться. Она не заключается в выполнении большого количества каких-то особых действий, скорее – в соблюдении некоторых правил. Это впоследствии способно сэкономить ухаживающим много сил и денег, а самому больному – не лишаться хотя бы имеющегося качества жизни.
Где лежать больному
Если болезнь человека настолько тяжела, что вставать ему придется нескоро, имеет смысл приобрести функциональную кровать – такую, в которой имеется несколько секций, управление которыми позволит больному принять полусидячее положение (двухсекционная кровать) или даже согнуть ноги в коленях (трехсекционная кровать).
Оптимально, если лежачий человек будет лежать на специальном противопролежневом матрасе, высота которого должна быть около 15 см. Они бывают нескольких видов; их выбор должен основываться на весе больного (то есть с какой силой будет основная масса тела давить на кости, опирающиеся о горизонтальную поверхность) и его проблемах с кожей. Так, если лежачий больной имеет вес более 150 кг, лучше выбрать жесткий матрас, если 120-150 кг, то – средней жесткости. Если человек весит менее 100 кг, можно покупать мягкий матрас. Не стоит выбирать большую жесткость, если больному не противопоказано лежать на боку: тогда бедра и плечи смогут погрузиться внутрь, поясница же будет лежать сверху.
Если заболевание вынуждает человека находиться в лежачем положении длительное время (больше 1-2 месяцев), оптимально приобрести баллонный матрас. Это изделие состоит из множества секций, которые попеременно наполняются воздухом и сдуваются. Есть такие матрасы, которые параллельно могут обдувать тело.
Если матрас купить невозможно, можно приобрести специальные противопролежневые валики или надувные круги. В крайнем случае можно применять самодельные подушки, наполненные песком, мелкой крупой или лузгой, но их, во избежание накопления микробов, нужно периодически менять. Такие противопролежневые подкладывают под ту часть тела, которая опирается на кровать. Если человек поворачивается на бок, ему нужно согнуть ноги в коленях и проложить между ногами или небольшой надувной матрас, или подушку.
Постельное белье не должно образовывать складок. После каждого поворота больного простынь под ним нужно расправлять, а если она мокрая (от пота или мочи) – обязательно менять. Оптимально использовать простыни на резинках.
- Уход за лежачими больными в домашних условиях
- Почечная недостаточность в пожилом возрасте
- Диета для пожилых людей при сахарном диабете
Как лежать больному
Положение больного нужно обязательно менять каждые 1,5-2 часа. Если он сам может поворачиваться, необходимо напоминать ему делать это, а после того, как он повернется, расправлять под ним простынь.
Рекомендуется такая последовательность смены положений тела:
- полусидячее положение, когда подголовник поднят на 45-60° (положение Фаулера);
- поворот на левый бок, за спиной подушка, между ногами – подушка так, что голени не трутся друг об друга;
- поворот на правый бок, одна подушка лежит за спиной, чтобы на нее можно было опереться, вторая – между ногами, чтобы они не соприкасались;
- положение Фаулера;
- выкладывание пациента таким образом, чтоб его тело занимало среднее положение между положением на животе и положением на боку. Голова, повернутая в сторону, лежит на подушке. Рука с этой стороны, куда повернута голова, лежит на другой подушке. Нога с этой же стороны согнута в тазобедренном и коленном суставе, уложена на третью подушку, нога с противоположной стороны немного согнута в тазобедренном суставе и прямая в колене, лежит на кровати. Это называется положением Симса (см. рисунок).

Положение Симса
В течение суток эту последовательность из 5 поворотов нужно повторить дважды, чтобы суммарно получилось 10 поворотов.
Если нет противопоказаний, человека нужно 3-4 раза в день высаживать, чтобы он сидел, свешивая ноги с кровати. В это время оптимально растереть ему спину и руки камфорным маслом, которое стимулирует кровообращение в коже.
Одежда больного
Одежда должна быть только из натуральных тканей, без пуговиц, молний или липучек на спине. Она не должна обтягивать, в идеале нужно купить бесшовное белье. После поворотов тела одежду надо расправлять.
Диета
- был не высококалорийным, а в пределах 2000 ккал/сутки, так как человек мало двигается, соответственно, поступающая пища не должна превышать показатели основного обмена;
- был богат белками: вареным мясом, рыбой, молочными продуктами, яйцами. За счет белков осуществляется регенерация тканей;
- не содержал продуктов, вызывающих повышенное газообразование. Это капуста, простые углеводы, черный хлеб, бобовые;
- не содержал продуктов, вызывающих аллергию;
- не включал копченых, жареных, острых блюд.
Обязательно пить 1,5 л жидкости (включая жидкость из супа, чая, компота). Оптимально – выпивать не менее 30 мл/кг веса в сутки, но это если нет противопоказаний со стороны мочевыделительной и сердечно-сосудистой систем.
Гигиенические процедуры
Помещение, где находится лежачий больной, должно хорошо проветриваться и кварцеваться. Летом можно включать кондиционер, чтобы он обеспечивал в комнате нормальную температуру, но при этом больного не должно обдувать холодным воздухом. Зимой, если в комнате холодно, нужно включать дополнительные обогреватели и укрывать больного.
Родственника, который не может вставать, обязательно каждый день мыть в кровати. Перед тем, как приступать к мытью, под омываемую часть подстилают или клеенку, или влаговпитывающую салфетку. На стул или тумбочку возле кровати ставят таз с теплой водой, берут мягкую губку и моют попеременно, меняя воду, гениталии, нижние конечности, тело, руки. Для мытья лучше всего использовать жидкое мыло или особые пенки (например, TENA Wash Mousse). Сильно тереть кожу нельзя.
После того, как мыло смыто, нужно промакивающими движениями высушить кожу и нанести на нее увлажняющие или защитные крема. Так, можно применять Menalind крем с цинком, Seni Care – крем с аргинином или с цинком.
Физиологические отправления
Если человек чувствует позывы к физиологическим отправлениям, ему помогают сесть на судно или, если это мужчина, ему дают утку. Последнюю, если она оборудована специальным крючком, можно прикреплять к перилам кровати.
Массаж
Его обязательно нужно выполнять, чтобы улучшить кровообращение кожи. Перед выполнением массажных приемов на кожу наносят массажное масло или крем. Далее выполняют поглаживание, разминание, растирание рук, ног и тела. В области спины (если нет противопоказаний к высаживанию человека) делают дополнительно вибрационный массаж: на кожу ставят одну руку, и по ее тылу постукивают кулаком другой руки.
Массаж затылочных областей делают легкими движениями, без предварительного нанесения масла или крема.
В области крестца, пяток, локтей, лопаток требуется дополнительный уход. Этим участкам уделяется особое внимание: нужно следить, чтобы они всегда были сухие и чистые. 3 раза в сутки их нужно обрабатывать:
- Утром – камфорным маслом, аккуратно, без лишнего трения.
- Днем – кремом с учетом типа кожи. Если кожа сухая, для нее применяются увлажняющие крема, жирную кожу смазывают спиртсодержащими препаратами (например, салициловым спиртом), влажную присыпают тальком, детскими присыпками.
- На ночь проводят массаж с камфорным маслом.
Хронические заболевания, серьезные травмы вынуждают человека долгое время быть прикованным к постели. От правильного ухода за больными зависит качество их жизни и скорость выздоровления.
Особенно часто подвергаются травмам пожилые люди. При переломе шейки бедра они достаточно долгое время вынуждены соблюдать постельный режим. Ограниченная подвижность, плохое питание, недолжный уход вызывают у лежачих больных появление пролежней.
Важной задачей медицинской сестры, которая ухаживает за обездвиженным пациентом, является профилактика пролежней, мышечной атрофии. Правильно построенный поведенческий алгоритм по уходу за больным человеком поможет снизить риск образования или полностью избавить от появления пролежней.

Причины появления пролежней
Пролежни образуются на мягких тканях тела в результате их омертвения (некроза). Это происходит по причине постоянного давления на определенную область. Такое воздействие нарушает кровообращение в мелких капиллярах.
В дальнейшем, происходит поражение более крупных сосудов. Чаще всего воспаление появляется на участках, подвергающихся постоянному контакту с постельным бельём. Выступающие области костей вдавливают мягкие ткани в поверхность, на которой находится больной.
В основном страдают следующие части тела:
- крестец и область ягодиц;
- область большого вертела бедренной кости;
- локти, колени, пятки.
Некроз тканей может появиться вследствие давления гипсовой повязки, наложенной на область перелома шейки бедра. Чем дольше происходит давление, тем глубже поражаются ткани.
Факторы риска
Существуют внешние обратимые, необратимые и внутренние причины образования пролежней.
К обратимым причинам относятся следующие:
- плохо организованный гигиенический уход;
- неправильно подобранные средства фиксации;
- травмы, которым подвергался пациент (позвоночника, перелом шейки бедра, тазовых костей);
- постельное и нательное белье, которое имеет складки и натирает области давления тела на поверхность кровати;
- неправильное передвижение больного;
- лекарственные средства.
Основная необратимая причина появления пролежней – проведение оперативного вмешательства, которое продолжается более двух часов. Также опасность представляют такие состояния, при которых пациент вынужден находиться в обездвиженном состоянии довольно продолжительное время.

К обратимым внутренним причинам относятся следующие:
- тучность или излишняя худоба;
- продолжительное ограничение подвижности;
- анемия;
- недостаточное белковое питания;
- неконтролируемое мочеиспускание и дефекации;
- сухая, тонкая кожа;
- состояние комы.
К необратимым причинами появления пролежней относится старческий возраст.
Для того чтобы снизить риск образования пролежней, необходимо правильно выстроить план профилактических мероприятий.
Профилактика
План по профилактике пролежней включает в себя регулярное изменение положения лежачего или сидячего больного. Обязательно нужно переворачивать пациента не менее 12 раз в день через каждые два часа.
Постоянное изменение положения является основой профилактики.
В план по проведению профилактики пролежней обязательно должны быть включены гигиенические процедуры. Роль медицинской сестры состоит в правильном проведении адекватных противопролежневых мероприятий:
- перемещение и размещение больных на кровати или кресле должно быть таким, чтобы как можно меньше оказывалось трение и сдвигание мягких тканей;
- необходим внимательный осмотр костных выступов, чтобы вовремя провести лечение начинающегося некроза;
- гигиена кожи должна включать процедуры по обеспечению чистоты и достаточной влажности;
- больные должны быть обеспечены полноценным питанием, с обязательным содержанием белковой пищи;
- необходимо обучать больных способам самопомощи по передвижению, смене положения;
- медицинский персонал должен обучить близких людей основам ухода за неподвижными или малоподвижными больными.
В план по перемещению больных включают несколько видов изменения положения тела. Их проводят в течение суток начиная с 8 утра:
- положение Фаулера;
- поворот на левый бок;
- поворот на правый бок;
- положение Фаулера;
- положение Симса.

В обязанности медицинской сестры входит внимательный осмотр кожных покровов, очищение кожи от загрязнений, смена подгузников, лечение по предписанию врача поврежденных участков. В план по профилактике некроза у лежачих больных входит специальный массаж (если нет противопоказаний), который проводится четыре раза в день около зон риска.
В медицинских учреждениях используются специальные средства:
- противопролежневые матрасы;
- поролоновые подушки;
- впитывающие одноразовые простыни;
- специальные приспособления для самостоятельной смены положения больным.
В карте медицинского персонала по уходу за неподвижными больными включены три пункта: разрешительное согласие лежачих больных на рекомендуемый план профилактических мероприятий; оценочный пункт по риску развития и определению степени пролежня; противопролежневое лечение и уход.
Особенности ухода за пациентами с переломом шейки бедра
Перелом шейки бедра – самая частая травма у женщин, которые вступили в период менопаузы. Патология возникает по причине какого-либо удара (падения). При такой патологии, как остеопороз, переломы случаются очень часто. Это заболевание является основной их причиной.
При переломе нарушается целостность в области шейки бедра, головки, большого вертела бедренной кости. Симптомами перелома являются следующие жалобы больных:
- боль в паховой области, которая усиливается при движении;
- ротация стопы сломанной ноги наружу;
- условное укорочение конечности;
- невозможность оторвать пятку от опоры.
Некоторые больные с переломом шейки бедра какое-то время могут передвигаться самостоятельно. Боль в паху и в области большого вертела бедренной кости не сильная. Но в любом случае больного лучше уложить в кровать, вызвать скорую помощь.
После того как будет установлен точный диагноз, пострадавшего госпитализируют. В большинстве случаев проводится оперативное лечение. Но очень пожилым пациентам, которые получили травму, назначают консервативную терапию и домашний уход.
После перелома больные испытывают незначительную, но постоянную боль в паху. Она вызывает у них дискомфорт, они становятся раздражительными. Осложняется лечение таких людей отсутствием с ними психологического контакта.
Как правило, в начале заболевания у пациентов наблюдается недержание мочи, кала. Для решения проблемы им необходим адекватный уход и лечение, определенная помощь. Через незначительный период проблема исчезает (при условии нормального функционирования мочевого пузыря и дефекации).
Но самой главной угрозой являются пролежни. Основными областями образования воспалений являются крестец и пятка сломанной ноги. Таким пациентам необходимы выполнения профилактических мероприятий.
Самый эффективный алгоритм профилактики для лежачих больных – постоянная смена положения. Но повороты на здоровую сторону вызывают нестерпимую боль в области перелома шейки бедра. Часто из-за этого возникают сложности выполнения перемещений больного в нужное положение.
В области крестца необходимо внимательно осматривать и обрабатывать кожу, производить частую смену белья. При первых признаках некроза тканей использовать подсушивающие мази, присыпки, проводить соответствующее лечение.
Пациенты с переломом шейки бедра являются тяжелобольными, и для выполнения профилактики некроза тканей у таких лежачих больных огромную роль играет профессиональный медицинский уход.
Изъязвления кожи могут быть вызваны загрязнениями, мочой, калом, повышенной влажностью. Уход за кожными покровами должен быть мягким неагрессивным. Влажную кожу надо аккуратно подсушивать, а если она сухая, то увлажнять.

Если не удалось избежать воспаления, то для восстановления кровообращение рану необходимо очистить. Некроз можно удалить хирургическим путём или использовать специальную мазь.
Для переворачивания больных с переломом шейки бедра используют обезболивающие средства. Они применяются в форме инъекций, таблеток, или в сочетании. В качестве профилактического средства используется массаж.
Легкие поглаживающие массажные движения устраняют застой крови в сломанной ноге, улучшают трофику тканей, снижает риск образования воспалений. Уход и лечение пациентов с переломом должен начинаться с первых дней.
Важную роль в профилактике играет лечебная и дыхательная гимнастика. Физические нагрузки должны производиться сначала здоровой ногой, а после замены сустава и больной.
Для стимуляции самостоятельного движения необходимо сделать над кроватью перекладину, до которой больной может дотянуться, что сменить положение из положения лежа. Больные с переломом могут безболезненно поднимать вверх, вперед и вниз на бок.
Если реабилитация пациента проходит без осложнений, то на пятый день его уже можно посадить в кровати. Через две недели больной уже может стоять с поддержкой. Ещё через неделю он должен пробовать самостоятельно ходить.
Заключение
Уход за лежачими больными имеет свои особенности. Важно знать правила, которые помогут избежать осложнений, некроза и изъязвления мягких тканей. Если соблюдать рекомендации по уходу, создать больному комфортные условия, то повышается вероятность его быстрого выздоровления.

- 30 Мар
- 3241
- 3
- уход за лежачим больным
- спина и позвоночник
- Принцип образования пролежней у пожилых людей
- Стадии формирования пролежней
- Причины патологического процесса
- Способы лечения, в зависимости от стадии пролежней
- Лечение первой стадии болезни
- Меры по устранению пролежней второй стадии
- Лечение запущенных пролежней
- Народные средства лечения
- Меры профилактики пролежней
При тяжелых заболеваниях пожилым людям приходится долгое время находиться в лежачем положении. На этой почве велика вероятность образования пролежней. Они отягощают заболевание, ухудшая состояние человека. Поэтому важно не допустить появление пролежней или вовремя от них избавиться. Для этого опекунам следует обеспечить должный уход за больным и соблюдать рекомендации врачей.
Принцип образования пролежней у пожилых людей
Пролежни образуются на теле человека в результате оказания длительного давления на определенные участки тела. Из-за нарушения кровообращения и изменения нервной трофики происходит омертвение тканей. Пролежни типичная проблема для лежачих больных. У пожилых людей с сахарным диабетом вероятность их появления в разы увеличена. Это обусловлено нарушенной регенерацией тканей ввиду возрастных изменений в организме и повышенный уровень глюкозы в крови.
Для людей пожилого возраста пролежни могут стать серьезной проблемой, так как лечение в этом случае затруднительно. Процесс заживления происходит гораздо медленней, чем в других случаях. Поэтому важно принять меры по предотвращению пролежней
Место образования пролежней зависит от того, в каком положении человек находится дольше всего. В большинстве случаев они формируются на спине, на пояснице, плечах и скульной области. У сидячих больных пролежни появляются на ягодицах, бедрах и пояснице.
Стадии формирования пролежней
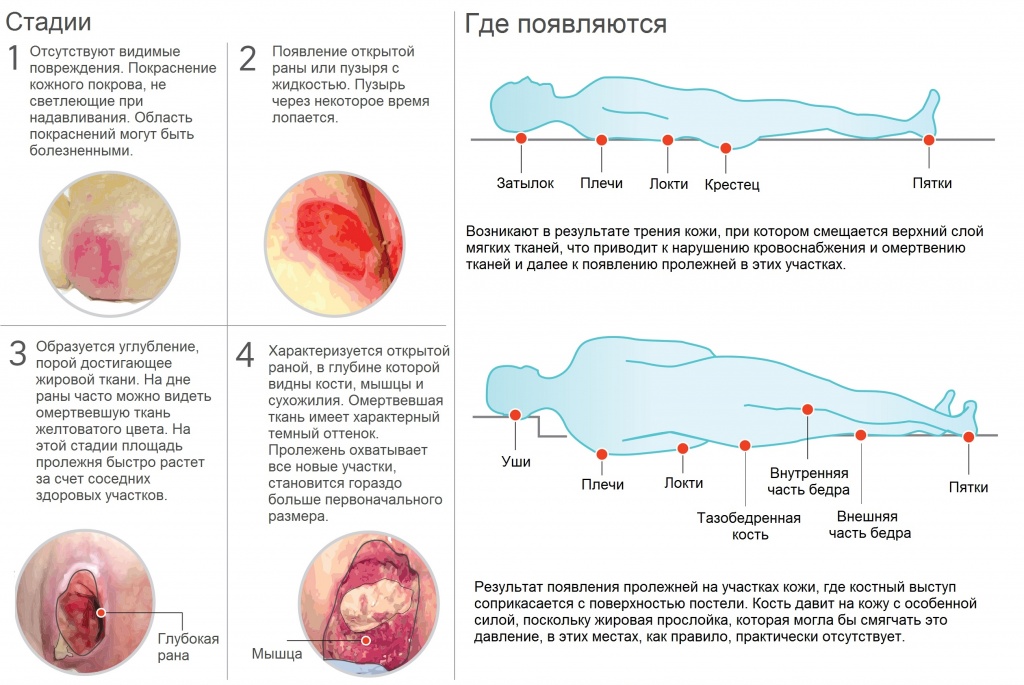
Процесс формирования пролежней осуществляется в 4 этапа. По мере развития патологии область поражения расширяется, затрагивая не только эпидермис, но и подкожный жир, мягкие ткани и кости. Способ лечения подбирается непосредственно с учетом стадии недуга. Чем раньше обнаружена проблема, тем выше шансы на успешное выздоровление. Пролежни образуются следующим образом:
- На первой стадии отмечается появление отечности в местах, на которые оказывается повышенное давление. По мере развития заболевания цвет кожных покровов может становиться более насыщенным. Так как кожная структура в этом случае не повреждается, существенного дискомфорта не наблюдается. На этой стадии существует возможность предотвратить патологический процесс. Медикаментозное лечение не понадобится. Достаточно обеспечить больному качественный уход. При переходе пролежней в следующую стадию возникнет онемение, вызванное давлением на нервные окончания.
- На следующем этапе наблюдается нарушение целостности кожного покрова. Внешне это проявляется в возникновении эрозий. В некоторых случаях появляется фибринозный налет или струпья. Патология начинает затрагивать не только верхний слой кожи, но и дерму. В области вокруг очагов поражения кожа начинает шелушиться.
- Третья стадия требует особого внимания. Она характеризуется некрозом кожного покрова. Повреждаются все слои кожи. В ране начинает виднеться мышечная ткань. В некоторых случаях образуется гнойный экссудат. Существует вероятность формирования свищевых ходов. В этом случае осуществляется комбинированная терапия, но может потребоваться и помощь хирургов.
- Четвертая стадия требует хирургического лечения. Она сопровождается поражением сухожилий и костной ткани. Рана причиняет существенный дискомфорт, так как является очень глубокой. Очаг повреждения покрывается некротизируется и приобретает черный цвет. Кровообращение в этой области полностью нарушается. Практически во всех случаях внутри нее находится гнойное содержимое. Четвертая стадия очень опасна для жизни, поскольку она может привести к общей интоксикации или сепсису. В результате поражения костей развивается остеомиелит.
![]()
Причины патологического процесса
Специалисты разделяют пролежни на две большие группы – эндогенные и экзогенные. К патологическим процессам экзогенного вида относят пролежни, возникшие при регулярно оказываемом давлении на мягкие ткани. К основным причинам их образования относят:
- длительный контакт с катетером, дренажной трубкой или тампоном;
- сдавливание областей, на которых отсутствуют мышцы (трение матрасом, гипсом или другой твердой поверхностью).
Экзогенные пролежни разделяют на наружные и внутренние. В первом случае речь идет о повреждении выпирающих участков тела (пятки, лопатки, крестец). К такому типу патологии также относят повреждения, вызванные трение гипсовых повязок и неправильно подобранных протезов. Внутренние пролежни формируются в результате использования катетера для отвода мочи. Они характерны для больных с затрудненным кровообращением и нарушением обмена веществ. Смешанный тип пролежней характерен для больных онкологией. В этом случае присутствуют, как внешние, так и внутренние провоцирующие факторы. Образование пролежней обусловлено нарушением питания тканей, что снижает сопротивляемость кожных покровов при оказываемом давлении.
Пролежни эндогенной природы происхождения образуются на фоне пониженной трофики тканей. Как правило, проблеме предшествуют другие нарушения (сахарный диабет, травмирование спинного или головного мозга). Из-за чрезмерного ослабления организма появлению пролежней способствует даже легкое давление. В пожилом возрасте процесс их формирования осуществляется быстрее. Длительное нахождение в горизонтальном положении только усугубляет проблему. В особой зоне риска находятся люди с лишним весом и те, кто не может самостоятельно посещать туалет. Испражнения и пот повышают вероятность образования пролежней. Влажность усиливает трение между кожной поверхностью и матрасом.
Способы лечения, в зависимости от стадии пролежней
Метод лечения подбирается, исходя из степени запущенности проблемы. Поэтому перед началом терапевтических действий важно проконсультироваться со специалистом. Он определит стадию болезни и даст необходимые рекомендации. Чтобы классифицировать недуг, достаточно визуального осмотра раны
На начальных этапах болезни на коже образуются красные или синюшные отметины. Если прикоснуться к поврежденным зонам, кожа белеть не будет. Это говорит о нарушенном процессе кровообращения. Может ощущаться незначительная боль при надавливании. Медикаментозного лечения в данном случае не требуется. Чтобы предотвратить переход болезни на следующую стадию, следует выполнять следующие рекомендации:
Необходимо уделить особое внимание выбору очищающих средств и губок для мытья больного. Антибактериальное мыло желательно не использовать, поскольку оно убивает не только болезнетворные, но и полезные микробы. Губка должна состоять из натуральных материалов. Можно заменить ее на хлопчатобумажную салфетку.
Основная цель ухода – следить за влажность кожных покровов. При чрезмерном потоотделении следует своевременно сушить кожу, а при интенсивной сухости – увлажнять ее. Сухость стимулирует ускоренное ороговение эпидермиса, а повышенная влажность приводит инфицированию проблемной зоны. Нарушенное кровообращение только усугубляет ситуацию. Чем лучше обрабатывать пролежни у пожилых людей, если на поврежденных зонах стали появляются сухие участки:
- цинковая мазь;
- камфорное масло;
- настойка японской софоры;
- лимонный сок.
Не рекомендуется проводить обработку с помощью зеленки и йода. Это способствует иссушению кожной поверхности, что ус Процедуру нанесения смягчающих средств желательно проводить каждые 2 часа, вплоть до исчезновения сухих участков.
Эффективность лечения повысит специальная диета и повышение физической активности в возможных пределах. В рацион следует включить пищу с высоким содержанием белка, железа, сульфата цинка и витаминов групп C и A. Если проблема возникает на фоне повышенной влажности, она может отяготиться грибковым заболеванием. В этом случае используют мази с противогрибковым эффектом – Клотримазол и Миконазол.
Вторая стадия заболевания сопровождается появлением эрозийных образований и волдырей с геморрагическим экссудатом. Их лечение требует комплексного подхода. Оно включает в себя следующие мероприятия:
В некоторых случаях лечение сопровождается использованием гемодеза. Он представляет собой средством с противотоксичным и плазмозамещающим эффектами. Иногда дополнительно назначают переливание крови. Для поддержания иммунитета проводят витаминную и иммуностимулирующую терапию.

На третьей стадии недуга нарушается целость мышц и кожного покрова. На последнем этапе пролежни затрагивают сухожилия и кости. В том случае, если гнойный процесс не успел затронуть кости, актуальна медикаментозная терапия. При повреждении структуры костей необходимо хирургическое вмешательство. Лекарственная терапия подразумевает применение препаратов следующих групп:
- средства, стимулирующие кровообращение;
- антибиотики;
- некролитики, способствующие удалению мертвых тканей;
- препараты, ускоряющие регенеративные процессы.
Главная опасность пролежней третьей и четвертой стадии заключается в высоком риске заражения крови. Из-за большого скопления гноя, раны представляют серьезную опасность здоровью и жизни больного. Увеличивается риск образования гангрены и флегмоны.
В запущенных случаях единственно верным решением является хирургическое вмешательство. Чаще всего проводят процедуру под названием некрэктомия. При сложных и обширных разрушениях костной ткани осуществляют электростимуляцию магнитами или лазером. Больного помещают в стационар. Общий срок лечебных манипуляций в среднем составляет 46 дней. Вероятность благоприятного исхода при своевременном обращении к медикам составляет 79%. Перед проведением операции следует взвесить возможные риски. У лиц пожилого возраста хирургическое вмешательство может спровоцировать осложнения со здоровьем.
Народные средства лечения
Средства народной медицины могут применяться для обработки пролежней в домашних условиях и помогают дополнить и усилить эффективность медикаментозной терапии. Но при подборе лечебных средств важно соблюдать аккуратность, поскольку некоторые из них способны спровоцировать аллергическую реакцию. Перед применением любого из перечисленных ниже средств следует проконсультироваться с лечащим врачом.

- При образовании пролежней на поверхности головы рекомендуется использовать шампунь, разбавленный спиртом или водкой в соотношении 1:1. Полученную смесь необходимо распределить по проблемной зоне и оставить на некоторое время.
- Мокнущие раны необходимо посыпать крахмалом. Такая процедура выполняется не чаще 1 раза в день.
- Для приготовления компрессов рекомендуют использовать медвежий или рыбий жир. Компрессы накладывают на ночь, а утром – снимают.
- На начальных этапах развития пролежней неплохо помогает прикладывание к проблемным местам капустных листов. Такая мера помогает избавиться от заболевания через 2 недели.
- Не менее выраженным эффект оказывают примочки из травяных отваров. Одним из самых действенных считается отвар из черной бузины, коры дуба и листьев белой березы. 2 ст.л. измельченного сырья следует засыпать в емкость и залить 600 мл горячей воды. В течение 3 часов отвар доходит до готовности под крышкой. После процеживания в лекарственное средство нужно добавить еще немного воды и отставить в сторону. Через 6 часов готовое средство можно использовать для примочек.
- На ночь сторонники средств народной медицины рекомендуют прикладывать к ране каланхоэ. Его предварительное разрезают вдоль на 2 части. Обе половинки нужно приложить к проблемной зоне и зафиксировать с помощью пластыря. Желательно делать такие процедуры на ночь.
- Снять отечность и ускорить заживление помогает тертый картофель. Его смешивают с медом в соотношении 1:1. Картофель можно измельчить, как с помощью терки, так и с помощью мясорубки. Полученное средство распределяют по салфетке или марле и прикладывают к пролежню.
- В течение дня очаги поражения необходимо смазывать соком медуницы. Он повышает местный иммунитет и ускоряет процесс заживления тканей. Сок можно получить путем измельчения свежих растений в блендере.
- Остановить процесс перехода заболевания из одной стадии на другую поможет мазь из вазелина и календулы. На 50 г вазелина потребуется 1 ст. л. измельченных цветков растения. Полученную кашицу следует распределить по проблемной области. Процедуру выполняют дважды в день – утром и вечером.
- В целях предотвращения размножения бактерий следует обрабатывать пролежни слабым раствором марганцовки.
Меры профилактики пролежней
Пролежни развиваются в том случае, если за больным не установлен должный уход. Предотвратить патологический процесс гораздо проще, чем лечить его осложнения. Поэтому важно соблюдать меры профилактики. К ним относят следующее:
- после осуществления гигиенических процедур следует качественно смывать мыло и насухо вытирать кожную поверхность;
- необходимо следить за тем, чтобы на кровати больного не оставалось крошек;
- важно регулярно менять постельное белье;
- нельзя на длительное время сажать обездвиженного пожилого человека в кресло;
- рекомендуется выбирать простынь без швов, чтобы избежать дополнительного раздражения кожной поверхности.
Раньше хорошим профилактическим средством от пролежней считался массаж. Но со временем медики выявили, что в некоторых случаях он оказывает больше вреда, чем пользы. Гораздо важнее соблюдать правила гигиены и минимизировать давление, оказываемое на мягкие ткани. После каждой водной процедуры кожу больного необходимо смягчать с помощью специальных кремов. Также следует обеспечить равномерное распределение нагрузки на тело. Для этого необходимо периодически переворачивать больного из одного положения в другое. Если возможность изменения позиции отсутствует, рекомендуется приобрести специальный матрас. Его выбор желательно осуществлять под руководством специалиста. От комфортабельности матраса зависит распределение нагрузки на тело больного.
Читайте также:



