Простуда почек болят суставы

С простудой регулярно сталкивается большинство людей. Заболевание может быть вызвано вирусами или бактериями. Проявлениями простуды могут стать не только привычные насморк и кашель, но и симптомы поражения других органов. Инфекция, вызывающая болезнь может проникнуть в организм и вызвать воспаление почек.
Опасность болей в почках
Появление боли в почках при простуде свидетельствует об их поражении. Такое состояние требует обязательного лечения, в противном случае оно может привести к развитию почечной недостаточности - патология представляет собой серьезное нарушение работы почек, из-за чего страдает весь организм человека. Почки перестают отфильтровывать мочу и выводить ее, в результате нарушается водно-солевой и кислотно-щелочной баланс. Заболевание может протекать в острой и хронической форме.
Болят почки при простуде, в чем причина?
Простуда чаще носит вирусный характер и передается обычно воздушно-капельным путем, реже – контактным. При высоком уровне иммунитета попавшая в организм инфекция тут же уничтожается. Если же иммунная система ослаблена по тем или иным причинам, бактерии или вирусы начинают активно размножаться и провоцируют развитие болезни. Таким образом, одной из основных причин простуды является снижение иммунитета. к этому могут привести следующие факторы:
- переутомление;
- неправильное питание;
- сильные нервные и психологические перегрузки;
- хронические и вялотекущие болезни;
- пребывание на сквозняке;
- переохлаждение организма.
Боли в почках возникают, чаще всего, при поражении почечных чашек, лоханок и паренхимы, оно может быть спровоцировано воздействием инфекции или переохлаждением. Симптомы поражения почек могут появиться вместе с признаками простуды, а могут – немного позднее, после выздоровления от нее. Выраженность болей и тяжесть заболевания обусловлены состоянием иммунной системы. В большинстве случаев поражение почек носит бактериальный характер, реже – вирусный. Причиной болей в почках может стать не только простуда, но и такие заболевания, как грипп, ангина, ревматизм, скарлатина и другие.
Болят почки при простуде: симптомы
При попадании инфекции в организм наблюдаются общие проявления болезни, связанные с общей интоксикацией, а также местные проявления воспалительного процесса. Распространение инфекционного воспаления на почки становиться причиной развития гломерулонефрита или пиелонефрита, при этом могут поражаться один или оба органа. К общим симптомам простуды и заболеваний почек относятся: недомогание, слабость, головная боль, повышение температуры, сонливость. Также могут появляться насморк, кашель, боль в горле. Нередко к этим признакам простуды присоединяется ангина, о чем говорит очень высокая температура и сильные боли в горле.
Если патогенные микроорганизмы вместе с током крови попадают в почки и поражают их, то, помимо общих проявлений интоксикации и признаков простуды, наблюдаются симптомы простуды почек. Первыми из них становятся: чувство дискомфорта и боль в области поясницы. Нередко такие симптомы возникают после общего переохлаждения организма.
Также к признакам поражения почек относятся:
- снижение количества выделяемой за сутки мочи;
- чувство жжения и дискомфорта при мочеиспускании;
- примесь крови в моче;
- повышение мутности мочи;
- тошнота и рвота.
Болят почки при простуде, что делать?
Если при простуде начинают болеть почки и появляются признаки их поражения, то необходимо обязательно посетить врача. Заболевания этих органов представляют опасность для здоровья человека. Для диагностики и выявления причин болей в почках проводят комплексное обследование, включающее анализы мочи и крови, УЗИ почек, рентгенографическое исследование и прочее.
В зависимости от поставленного диагноза специалисты сможет назначить лечение. Важным фактором избавления от болей в почках является питание с уменьшением объема белков и обильное питье.
Болят почки при простуде, чем лечить?
Лечение болей в почках при простуде направлено на устранение основного заболевания и уменьшения выраженности симптомов. Его проводят параллельно с терапией простуды, если таковая требуется. Основой лечения воспалительных заболеваний почек становятся антибиотики. Подобрать их сможет только врач, ориентируясь на индивидуальные данные пациента, причины болезни и ее тяжесть. Также он может прописать общеукрепляющие препараты. Простуда почек может потребовать госпитализации, а в тяжелых случаях – внутривенного введения лекарственных средств.
Помимо медикаментозного лечения, больной должен соблюдать некоторые рекомендации:
- Соблюдение режима дня: полноценный сон и отдых.
- Диета. Питание должно быть качественное, легкоусваиваемое, со сниженным количеством белков.
- Приправы на время лечения и восстановительного периода лучше убрать из рациона.
- Физиотерапия.
- Занятия лечебной гимнастикой.
Простуда почек — это разнообразные воспалительные поражения органа, симптоматика которых походит на проявления обыкновенных простудных заболеваний — это головные боли, общее недомогание, слабость, подъем температуры и озноб, но также болят почки при простуде. Данные признаки зачастую развиваются одновременно с респираторными поражениями организма или спустя некоторый промежуток времени после перенесенной патологии.
При проникновении в человеческий организм инфекции или бактерий инфицирование происходит в корковом слое почечных клубочков. Воспаление может возникать сразу в двух почках, а наиболее вероятными возбудителями инфекции становятся стрептококки, стафилококки и кишечные палочки. 
При патологиях, которые соотносятся с застужением органа, симптоматика вирусного инфицирования сопровождается болью в поясничном отделе, частыми позывами к мочеиспусканию с заметным уменьшением объема мочи в сутки. Ещё один признак застужения почек — это дискомфортные ощущения и сильное жжение во время отхождения мочи, помутнение мочи, присутствие в ней песка, крови или маленьких конкрементов.
Это важно! Чаще всего процесс воспаления в почечных чашечках, лоханках или паренхиме формируется из-за переохлаждения организма, вирусного влияния попадающих в кровоток стрептококков, стафилококков и кишечной палочки, а также под действием бактериального инфицирования — осложнения после скарлатины, ангины или ревматических болезней.
Основные симптомы возникновения заболевания
Патогенные бактерии провоцируют развитие воспалительного процесса в тканях почки — пиелонефрита, пиелита или гломерулонефрита. Перечисленные патологии характеризуются, как воспаления органа, которые могут поражать одну или сразу обе почки.
Острая форма пиелонефрита — это инфекционное поражение, негативно влияющее на почечную паренхиму, лоханку и чашечки органа. Симптоматика застужения проявляется неожиданным подъемом температуры до 40 градусов, ознобом, сильным потоотделением, головными болями, ярко выраженной болью в области поясницы. Дополняющейся тошнотой, рвотой и усиление головных болей.
Признаками застужения почек становятся также: жажда, плохое самочувствие, слабость, нарушение отхождения мочи из-за отеков и воспаления мочеточников, помутнение мочи, присутствие в ней крови, песка или солей.
Острый пиелонефрит часто развивается на фоне или после выздоровления от острых гнойных процессов, таких как гинекологические патологии или эндокардит, или одновременно с хроническими поражениями — тонзиллитом, подострым септическим эндокардитом и т.д.
Диагностические мероприятия, терапия и профилактика заболевания
Воспаление в почках выявляется благодаря проведению лабораторных анализов. С этой целью больной сдает анализы крови и мочи. При необходимости организуется УЗИ, помогающее диагностировать состояние мочеточника и произвести эффективное последующее лечение. Помимо этого в качестве диагностики болезни врачом может прописываться рентгенологическое исследование.
Основа лечения простуды почек — это терапия антибиотиками. Лечащий врач выбирает препараты в соответствии с индивидуальными особенностями организма пациента и в зависимости от причины, спровоцировавшей болезнь. Также назначается общеукрепляющее лечение, а при тяжелом протекании лекарства вводятся внутривенным способом. 
Пациент в обязательном порядке должен придерживаться диеты с ограничением потребления белков. Важно осуществление полноценного питания с большим содержанием минералов и витаминов и обильное питье.
Это важно! Для предотвращения простужения почек достаточно соблюдать несколько основных правил. Требуется тщательно следить за состоянием здоровья и предупреждать переохлаждения организма, одеваться только по погоде, укреплять иммунитет при помощи закаливания.
Ежедневно необходимо выпивать большое количество жидкости — зеленого или травяного чая, минеральной воды. Лучше ограничить количество выпитого обычного чая и кофе потому что они способствуют задержке жидкости в организме.
Последствия бактериальных или вирусных респираторных инфекций весьма разнообразны. Возбудители ОРВИ и гриппа поражают мышцы, кровеносные сосуды, нервы, связочно-сухожильный аппарат. У одних людей все клинические проявления исчезают сразу после проведения противовирусной терапии или курсового приема антибиотиков. Другие длительное время ощущают дискомфорт в суставах в состоянии покоя и во время движения. Иногда эти симптомы сопровождаются припухлостью сочленений, покраснением кожи над ними.
Если после простуды стали болеть суставы, то визит к ревматологу или невропатологу откладывать нельзя. Необходима тщательная лабораторная и инструментальная диагностика для установления причины патологии. В лечении используются консервативные методы — прием нестероидных противовоспалительных средств, анальгетиков, глюкокортикостероидов. Пациентам показаны физиотерапевтические процедуры, массаж, ЛФК.
Причины
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Но чаще диагностируется воспалительный процесс в мышцах, связках, суставах, сухожилиях. При отсутствии врачебного вмешательства начинают возникать дегенеративно-дистрофические изменения тканей. Спустя несколько лет это станет причиной потери работоспособности и инвалидизации человека.
Суставы обычно болят после простуды из-за отравления организма токсичными продуктами жизнедеятельности вирусов, бактерий, патогенных грибков. В процессе их роста и активного размножения в кровеносное русло проникает большое количество метаболитов, ферментов, погибших вирусов и микробов. В системный кровоток попадают и собственные клетки организма человека, например, разрушенные клетки иммунной системы, которые она продуцирует для уничтожения чужеродных белков.
Острые клинические проявления характерны для первых трех дней течения респираторной инфекции. Один из симптомов общей интоксикации — мышечная и (или) суставная боль. Она практически всегда сопровождается другими признаками отравления организма:
- температурой, превышающей субфебрильные значения;
- слабостью, апатией, быстрой утомляемостью;
- желудочно-кишечными расстройствами.
Такие симптомы исчезают после уничтожения инфекционных агентов, а вот дискомфорт в суставах может ощущаться еще несколько дней. Дело в том, что вирусы и бактерии искажают течение метаболических процессов. В мышечных волокнах в избытке накапливается молочная кислота и аммиак, при нормальном состоянии здоровья эвакуирующиеся в течение нескольких часов. Токсичные вещества раздражают чувствительные нервные окончания, вызывая болезненные ощущения. Они провоцируют повреждение мышечных и нервных клеток, истощают их энергетические запасы, необходимые для сокращения волокон. Для ускоренного очищения организма от возбудителей инфекции и продуктов их жизнедеятельности пациентам показаны:
- постельный режим;
- обильное питье (негазированная вода, минеральные воды Ессентуки, Нарзан, Боржоми, Славяновская, ягодные морсы, овощные соки, фруктовые компоты);
- прием сбалансированных комплексов витаминов и микроэлементов (Селмевит, Компливит, Супрадин, Витрум, Центрум).
Появление боли, слабости в ногах часто становится последствием респираторной инфекции. Врачи предупреждают, что при сохранности симптомов дольше недели, требуется обследование для исключения осложнений в виде развивающихся реактивных суставных патологий.
Миозит – патология, сопровождающаяся развитием воспалительного процесса в скелетной мускулатуре. Заболевание становится последствием острой интоксикации, отсутствия адекватной терапии гриппа, ОРВИ, бактериального тонзиллита. Из первичных инфекционных очагов, расположенных в верхних, нижних дыхательных путях, вирусы или бактерии проникают в мышечные волокна, локализованные вблизи суставов. На начальной стадии ощущается боль, интенсивность которой нарастает при пальпации или движении. Иногда кожа над коленом или локтем краснеет, отекает. Если человек не обращается за медицинской помощью, то возникает тугоподвижность из-за постепенной атрофии мышц. Патология быстро принимает хроническое течение с частым обострением при резком снижении иммунитета, переохлаждении, стрессах. Для лечения миозитов используются препараты различных клинико-фармакологических групп:
- НПВС в виде таблеток, мазей гелей — Ибупрофен, Нимесулид, Кетопрофен, Кеторолак, Диклофенак, Мелоксикам, Целекоксиб;
![]()
- наружные средства с согревающим и отвлекающим действием после купирования острого воспалительного процесса — Финалгон, Капсикам, Випросал, Наятокс, Апизартрон;
![]()
- глюкокортикостероиды для парентерального введения при сильных болях и воспалении — Триамцинолон, Гидрокортизон, Кеналог, Дексаметазон.
![]()
При выявлении бактериального миозита может быть проведена антибиотикотерапия. Чаще применяются цефалоспорины (Цефотаксим, Цефтриаксон), макролиды (Азитромицин, Кларитромицин), полусинтетические, защищенные клавулановой кислотой, пенициллины (Амоксиклав, Флемоклав). Если диагностирована вирусная патология, то лечение направлено на устранение симптоматики, укрепление иммунитета. Противовирусные средства используются редко из-за отсутствия достоверной доказательной базы их клинической эффективности.
Неприятным последствием гриппа или ОРВИ может стать астенический синдром. Его клинические проявления — психоэмоциональная нестабильность, диспепсические нарушения, расстройство сна, головные боли, головокружения. Подобная симптоматика сопровождается болями в суставах, возникающими даже после незначительных физических нагрузок. Причины развития послевирусной астении:
- общая интоксикация организма;
- побочные реакции использованных для лечения фармакологических препаратов;
- выведение из организма жидкости с полезными микроэлементами;
- дефицит жиро- и водорастворимых витаминов;
- снижение функциональной активности иммунной системы.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Вирусы дестабилизируют работу практических всех систем жизнедеятельности — нервной, сердечно-сосудистой, пищеварительных. От их функционирования зависит состояние опорно-двигательного аппарата. Поэтому после простуды болят суставы даже в результате незначительных физических нагрузок или непродолжительной прогулки.
В большинстве случаев астенический синдром исчезает в течение недели. Но иногда пациенту требуется лечение, направленное на укрепление общего состояния здоровья. Какие препараты может назначить врач:
- витамины с микроэлементами — Супрадин, Мультитабс, Био-Вит, Алфавит в сезон простуд, Макровит, Дуовит, Пиковит;
- рыбий жир жидкий или в капсулах с ретинолом, токоферолом, эргокальцеферолом, полиненасыщенными жирными кислотами;
- адаптогены и биостимуляторы — настойки женьшеня, левзеи, элеутерококка, лимонника, родиолы розовой;
- пробиотики и пребиотики — Лактобактерин, Бифидумбактерин, Аципол, Линекс Форте, Хилак Форте;
- успокаивающие средства — Глицин, Тенотен, Персен.
При астеническом синдроме не требуется прием анальгетических препаратов. Боли в суставах проходят после непродолжительного отдыха.
Вероятность развития этой воспалительной суставной патологии довольно высока. Реже после простуды диагностируется реактивный артрит. Он возникает или во время простуды, или спустя несколько дней после выздоровления. Толчком к развитию заболевания становится проникновение в организм инфекционных агентов. Вирусы и бактерии необязательно попадают в суставную полость. Реактивный артрит возникают у людей, предрасположенных к нему из-за гиперреакции иммунной системы. Она обнаруживает циркулирующие в кровеносном русле чужеродные белки и начинает продуцировать антитела для их уничтожения. Но на определенном этапе происходит сбой — иммунная система атакует клетки сустава, провоцируя развитие воспалительного процесса.
После перенесенных вирусных или бактериальных респираторных инфекций возникают и другие виды артрита:
- инфекционный. Патогенные микроорганизмы проникают в полость сустава из первичных воспалительных очагов. Они выделяют в процессе жизнедеятельности токсичные вещества, повреждающие ткани. Это становится причиной воспаления, в том числе сопровождающегося накоплением гнойного экссудата;
- ревматоидный. Этиология и патогенез этого вида артрита до конца не изучены. Обнаружена взаимосвязь нарушения иммунного ответа на проникновения определенных типов вируса, обычно герпесвирусов. Воспаляется синовиальная мембрана (синовит), формируются грануляционные ткани. Они постепенно разрастаются, проникают в гиалиновые хрящи, разрушая их.
Только ревматоидный артрит относится к пока неизлечимым заболеваниям. Остальные виды патологии хорошо поддаются терапии, но только при своевременном ее проведении. Для диагностирования артритов применяются как инструментальные, так и биохимические методики. При внешнем осмотре ревматолог обращает внимание на отечность сустава, покраснение кожи, тугоподвижность. Для лечения назначают такие местные и системные средства:
- гормональные препараты для введения в суставную полость (Дексаметазон, Преднизолон, Гидрокортизон);
- антибиотики, к которым чувствительны болезнетворные бактерии (Сумамед, Панклав, Ципрофлоксацин, Эритромицин, Амоксициллин);
- иммуномодуляторы, иммуностимуляторы (Циклофен, Виферон, Рибомунил, Ликопид, Циклоферон);
- мази, гели, таблетки с НПВС (Найз, Нимулид, Кеторол, Фастум, Финалгель, Вольтарен, Нимесил);
- миорелаксанты (Мидокалм, Сирдалуд, Тизанидин, Баклосан);
- витамины группы B (Мильгамма, Комбилипен, Пентовит, Нейробион, Нейромультивит);
- наружные средства с согревающим действием после купирования острого воспалительного процесса (Артро-Актив, Випросал, Финалгон, Апизартрон).
Видео о лечении ревматоидного артрита:
В терапии ревматоидного артрита используются базисные препараты (Сульфасалазин, Метотрексат, Лефлуномид) для достижения стойкой ремиссии, предотвращения дегенерации сустава. Применяются также биологические средства, которые блокируют белок-цитокин, провоцирующий развитие воспалительного процесса (Этанерсепт, Инфликсимаб, Адалимумаб).
Народные средства
Для устранения суставных болей, возникающих после бронхита, гриппа, острого тонзиллита, трахеита в народной медицине используют средства, помогающие очистить организм от возбудителей инфекции. Это настои лекарственных трав, оказывающих мягкое диуретическое, тонизирующее, общеукрепляющее действие:
- зверобой;
- тысячелистник;
- кукурузные рыльца;
- спорыш;
- календула.
Для приготовления настоя в емкость кладут по чайной ложке сухого растительного сырья, заливают литром кипятка, оставляют на 2 часа. Затем процеживают и принимают по полстакана после еды 2-3 раза в день. Для повышения сопротивляемости организма к вирусам, бактериям, грибкам используется прополис с молоком. Стакан молока доводят до кипения, добавляют щепотку прополиса и томят 10 минут. Пьют по 0,5 стакана два раза в сутки.
Народные средства применяются только после проведения основного лечения, на стадии реабилитации. Они не содержат биологически активных веществ, способных устранять причины артритов, миозитов, астенического синдрома. Для предупреждения развития необратимых осложнений простуды нужно тщательное обследование пациента и проведение адекватного лечения.
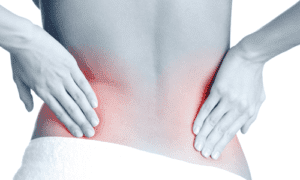
Если человек застудил почки, это означает, что он долгое время подвергал организм воздействию низких температур. Переохлаждение провоцирует множество почечных заболеваний, поэтому первым делом следует провести диагностику.
Можно ли застудить почки?
Причины и признаки застуженных почек
Факторов, способствующих развитию патологических изменений в почках, много, среди них:

- Недостаточный отток урины.
- Болезненные ощущения в области поясничного отдела позвоночника.
- Изменения в количестве и цвете выводимой из организма мочи.
- Потеря или уменьшение аппетита.
- Проблемы с ЖКТ.
- Зуд кожных покровов, высыпания.
- Повышенное артериальное давление.
- Увеличение жажды.
- Частое повышение температуры тела.
- Отечность, локализующаяся на лице, ногах или в брюшной полости.
- Снижение веса.
- Быстрая утомляемость.
- Сильные головные боли.
- Слабость.
- Апатия, отсутствие интереса к жизни.
- Лихорадка.
- Чрезмерное выделение пота.
- Резкая смена настроения.
Вышеуказанные симптомы характерны не только для патологий почек. Причинами их возникновения становятся: мочекаменная болезнь, перекрытие мочевыводящих путей, заболевания, локализующиеся не в выделительной системе организма. При отсутствии своевременного эффективного лечения почек осложнений не избежать. Существует вероятность разрушения паренхимы почек, замедления нервных импульсов, нарушения метаболического обмена на уровне клеток. Возможна интоксикация организма и недостаток кислорода.
Если женщина застудила почки, значит, она повысила шансы на развитие пиелонефрита. Данное заболевание представляет собой воспалительный процесс, который поразил чашечку, канальцевую систему и лоханку почек. Его провоцирует кишечная палочка, стафилококк, протей, синегнойная палочка, энтерококк. Их проникновению способствуют следующие факторы:
- Заброс урины в почки при МПР.
- Затрудненный отток мочи.
- Гипертонус мочевого пузыря.
- Его переполнение.
- Структурные аномалии органов мочевыделительной системы.
- Увеличение предстательной железы (у мужчин).
Подозрения на пиелонефрит возникают, если болят почки при простуде. Также о нем говорят при резком повышении температуры тела, сильной жажде, чрезмерном потоотделении, тошноте, общей слабости и головных болях. При переходе из острой фазы в хроническую инфекция перемещается на мочевой пузырь и мочеиспускательный канал, что диагностируют, выявив в урине кровь, слизь и соли. Каждое обострение пиелонефрита расширяет зону поражения, что приводит к почечной недостаточности и необходимости в гемодиализе.
- Снижением количества урины.
- Высыпаниями на кожных покровах.
- Наличием крови в моче.
- Головными болями.
- Увеличением АД.
- Слабостью во всем теле.
- Отечностью.
- Бледным оттенком кожи.
- Нарушениями сердечно-сосудистой системы.
- Неприятными ощущениями в области поясничного отдела позвоночника.
Перечисленные симптомы обуславливаются повреждениями почек (их растяжением), чрезмерной физической нагрузкой и воздействием патогенной микрофлоры. Органы мочеполовой системы поражаются в одностороннем или двустороннем порядке. Тяжесть заболевания определяется благодаря комплексному диагностическому исследованию.
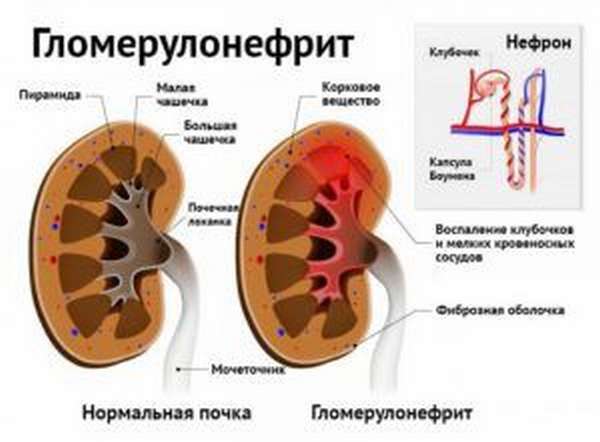
Почечный клубочек представляет собой большое количество капиллярных петель, объединенных в фильтрационную систему. Гломерулонефрит – это общее название патологий, которые способствуют нарушению их функций. В результате пагубного влияния на почки из организма плохо выводятся вода и отходы метаболического обмена. В урине находят вещества, которые необходимы для нормального жизнеобеспечения человека. Заболевание может быть хроническим или острым.
К причинам его возникновения относят:
- Проникновение патогенных микроорганизмов.
- Воздействие токсинов.
- Наследственность.
- Наличие патологий системного характера.
Что делать, если застудил почки?
Застудить почки и не принять своевременных мер, значит навлечь на себя серьезную опасность. Поэтому при возникновении подобной ситуации нужно немедленно обратиться в медицинское учреждение. Игнорирование симптомов заболевания приведет к поражению выделительной системы и последующему вызову скорой помощи. В крайнем случае специалиста можно пригласить на дом. До его приезда надо выпить теплый чай, лечь в постель и укрыться теплым одеялом. Лекарственные препараты принимать не рекомендуется. Врач назначит медикаментозные средства исходя из собранного анамнеза.
Патологии почек развиваются по двум сценариям. Первый из них, серозный, характеризуется недавним заражением. Своевременные терапевтические мероприятия позволяют избежать серьезных осложнений и сопутствующих недугов. Если нужные меры не были предприняты, то начинается гнойный этап. Он чреват нарушениями, которые напрямую касаются тканей, отвечающих за функциональность почек. Диагностическое обследование включает в себя осмотр и опрос пациента, лабораторные исследования собранного биологического материала (крови, мочи), УЗИ.
Лечение застуженных почек при помощи традиционной медицины
Терапия проводится в стационаре. Для избавления от первопричины и симптомов заболеваний почек назначают медикаментозные средства антибактериального типа (фторхинолоны, пенициллин, аминогликозиды, цефалоспорины). В комплекс для лечения почек также входят препараты, обладающие обезболивающим, мочегонным, противовоспалительным и жаропонижающим действиями.

Физиотерапевтические процедуры нельзя проводить без разрешения врача. Это касается теплой ванны, электромагнитной, ультразвуковой, термической терапии, грязевых аппликаций. Самолечение недопустимо, даже фитотерапию следует обсуждать с лечащим врачом. Излечение напрямую зависит от соблюдения назначенных дозировок, правильного приема медикаментозных препаратов, рекомендаций специалиста.
Как лечить застуженные почки народными методами?
Патологии почек реально вылечить в домашних условиях при соблюдении некоторых условий. Перед этим нужно обязательно проконсультироваться с врачом, в противном случае выбранная методика может усугубить проблему. Диагноз ставится только специалистом, народная медицина применяется в комплексе с традиционными способами лечения.
Многие отмечают положительный эффект от терапии такими природными ингредиентами, как:
Посредством его снимают спазмы и болезненные ощущения. Лекарственную массу готовят из овса в шелухе. Его промывают, помещают в термос и заливают кипящей водой. Далее, тару закрывают и оставляют в покое на 12 часов. Потом разбухший овес продавливают через сито. Употребляют полученный состав по утрам без соли и сахара.
Для лечения застуженных почек понадобится один стакан промытого пшена. Его помещают в трехлитровую банку, следом добавляют кипящую воду. После тару заматывают махровым полотенцем и ставят в теплое место на 24 часа. Употреблять следует белую мутную прослойку, которая появится по истечении этого времени.
- Листья березы, корень солодки, кукурузные рыльца, корень пырея ползучего, обыкновенная толокнянка
Требуется 20 г. каждого компонента. Их соединяют, тщательно перемешивают, заливают кипящей водой и оставляют в покое. Полученный настой пьют трижды в сутки по одной трети стакана.
-
Репешок, корень марены, зверобой, пустырник, донник

Составляющие смешивают в одинаковом количестве, мельчат до однородного состояния, кладут в заранее приготовленную тару и заливают кипящей водой. Курс лечения почек равен 3 месяцам, пить следует трижды в сутки по одной четверти стакана.
При проведении терапии от заболеваний почек также используют спорыш, клюкву, ромашку, шиповник, медвежьи ушки, бруснику, хвощ и многие другие целебные растения. Они обладают противовоспалительным и мочегонным эффектами. Из них делают настои, отвары и чай, которые принимают в соответствии с прописанной схемой фитотерапии. Дозировка и длительность приема определяется лечащим врачом.
Профилактика заболевания
Чтобы избежать заболеваний почек и других органов выделительной системы необходимо выполнять следующие рекомендации:
- Вовремя купировать очаги воспаления.
- Укреплять иммунную систему посредством закаливания, сбалансированного питания, правильного образа жизни и занятий спортом.
- Не следует заниматься самолечением.
- Выполнять все назначения лечащего врача.
- Не допускать переохлаждения, стрессовых ситуаций, интоксикации организма.
- Соблюдать гигиену.
- Регулярно проходить медицинские осмотры.
Здоровье человека в его собственных руках. Поэтому возникновение патологий, связанных с застуженными почками, можно предотвратить, оберегая себя и родных от воздействия неблагоприятных факторов. Одежда по погоде, постепенное укрепление иммунитета, прием витаминов – все просто и эффективно. Залог отсутствия проблем с почками – внимание даже к самым незначительным симптомам.
Читайте также: