Разрыв мягких тканей на голени
Травмы случаются у человека повсюду. Часто они появляются на ногах. Это могут быть ушибы, переломы, вывихи. Основной характеристикой ушиба ноги считается отсутствие или легкое повреждение кожи. Важно знать, как помочь человеку. В статье рассказано о лечении ушиба мягких тканей ноги.
Причины
Ноги подвергаются травмированию чаще, поскольку на них ложится основная нагрузка. Это связано с:
- падением;
- ударом о тупые предметы;
- ударами при занятии спортом;
- автомобильной аварией.
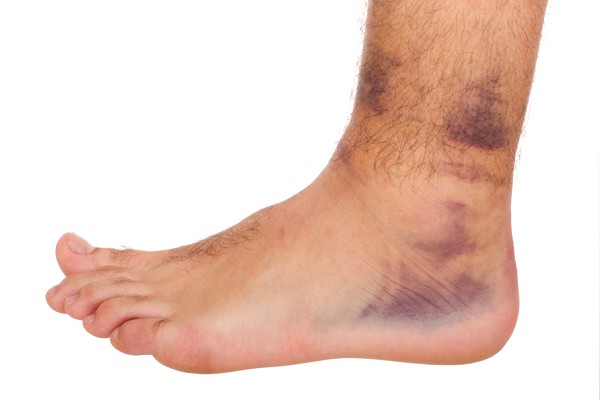
Это лишь основные причины ушиба ног. Согласно отзывам, это приводит к дискомфортным ощущениям, поэтому требуется первая помощь и эффективное лечение.
По классификации
Ушибы мягких тканей ноги по МКБ-10 распределяются в зависимости от участка травмы. Например, травмы колена и голени входят в раздел S80-S89. Ушиб мягких тканей ноги по МКБ-10 код S00-T98.
В международной квалификации указаны и другие виды травм. Гематома мягких тканей плеча по МКБ-10 - код S40.0. В этом разделе указаны поверхностные травмы. Код по МКБ-10 ушиба мягких тканей плеча в разделе S40 находится на 1 месте. В классификации указаны и другие виды травм. Например, ушиб мягких тканей щеки по МКБ-10 – код S00.8.
Стопы
Эта часть травмируется при активном образе жизни – у детей, спортсменов, любителей активно отдыхать. Ткани стопы повреждаются с падением тяжелого предмета, при этом большая нагрузка ложится на пальцы. Ушиб пятки опасен тем, что он проявляется трещиной пяточной кости. Это сложное повреждение, при котором нужно длительное и тщательное лечение.

В данной части ноги присутствуют сухожилия, нервы, сосуды, много мелких костей. Всегда надо проверять, не пострадали ли они. Выполнить это получится при обращении к врачу. При ушибе ступни необходима консультация травматолога. Как свидетельствуют отзывы, только врач способен определить состояние после травмы.
Голень
В этом случае появляется сильная боль, поскольку по передней части голени находятся нервные волокна. Надкостница, включающая нервные окончания, находится близко к поверхности, поэтому даже при несильных ударах они будут чувствительными. При сильном ушибе может быть болевой шок и потеря сознания.
Данная травма отличается от перелома берцовых костей, при которых появляется боль и сильный отек, а также деформация голени и нарушение функции. Восстановить состояние позволяет врачебная помощь.
Мягкие ткани
На ногах находятся одни из сильных мышц тела: четырехглавая мышца бедра и икроножная. При ударах повреждаются сосуды и появляются кровоизлияния в мышечную ткань. При травмах мелких сосудов и капилляров интенсивность симптомов быстро сокращается, прогноз обычно положительный.
Повреждение мягких тканей с внутренним кровоизлиянием опасно лишь тогда, когда разрываются крупные сосуды. Обычно сильные удары или продолжительное сдавливание, при котором развивается невроз участка мышц и тромбирование сосудов. Последствия достаточно серьезные: нужно длительное лечение и это приводит к осложнениям. Тяжесть состояния не всегда определяется величиной гематомы, поскольку крупные артерии и вены находятся в глубоких слоях, и кровоизлияние не возникает на кожном покрове.
Ушиб с отеком
При любой травме появляется отек. Но иногда после ушиба ноги опухают сильно. Отек становится интенсивным и сильно беспокоит. При ушибах с отеком требуется проверить, нет ли серьезных повреждений – перелома и вывиха.
Проявление
По комментариям травматологов, повреждение мягких тканей с внутренним кровоизлиянием является распространенным явлением. Многие люди хоть раз испытывали симптомы ушиба ног. В зависимости от тяжести они могут быть яркими или незначительными:
- Боль. Этот симптом появляется при любом ушибе. Боль выражена при ударе передней частью голени. Часто данные травмы проявляются при ушибе кости, вовлечением надкостницы и продолжительными болями. У человека может появиться болевой шок и потеря сознания. В будущем интенсивность симптома снижается. Это считается отличием от перелома костей ноги.
- Краснота. Это реакция на повреждение клеток. Сначала кожа бледнеет по причине рефлекторного спазма сосудов. Краснота возникает позднее. Человек ощущает, что участок ушиба горячий.
- Гематома. С травмой сосудов кровь изливается в ткани, появляются участки синяков. Наверное, каждый человек сталкивался с внешним видом и поэтапным изменением цвета от синего до бледно-желтого. Небольшие поверхностные гематомы не опасны для здоровья, они способны рассасываться самостоятельно. При сильных ушибах появляется разрыв глубоких сосудов, кровоизлияние не только в мышцы, но и суставы. Эти повреждения неприятны и внешне непривлекательны, как видно по фото. Лечение ушиба мягких тканей ноги должно быть основательным, иногда требуется хирургический способ.
- Отек. По выраженности данного симптома происходит оценка тяжести состояния человека. Отек может быть в виде небольшой припухлости, не доставляющей неприятных ощущений. При сильном отеке появляется обширное повреждение тканей. Если захватывается часть суставов, то нарушается их подвижность. С отеком происходит сдавливание окружающих тканей, усиливается болезненность. По динамике уменьшения отека определяют эффективность лечения и выполняют прогноз последствий ушиба.
- Нарушение функции. Это зависит от тяжести. При легких ушибах человек лишь хромает. После тяжелых сложно наступать на ногу.

При наличии тяжелых травм происходит нарушение общего состояния человека. Возникает слабость, повышается температура при массивном размозжении мягких тканей.
Диагностика
Перед лечением ушиба мягких тканей ноги проводятся диагностические процедуры. Установить этот вид травмы не сложно. Часто это делают сами пациенты. Врачу необходимо установить тяжесть повреждения и проверить, нет ли перелома костей или вывихов суставов, при которых нужна особая тактика лечения.
К клиническим критериям тяжести относят появление:
- интенсивности боли;
- выраженности отека;
- вовлечения суставов, при котором затягивается выздоровление;
- синюшности цвета кожи не только в участке травмы, но и по всей конечности;
- изменения температуры.
Точно определить диагноз получится с рентгеновским обследованием. Его назначают при ушибе ноги. Процедура позволяет показать целостность или повреждение костей и сухожилий. Как свидетельствуют отзывы, диагностические процедуры позволяют точнее определить диагноз, чем простой осмотр места травмы.
Лечение
Как выполняется лечение мягких тканей ноги? Успех терапии определяется правильностью действий в первые минуты после травмирования. Первая помощь заключается в следующем:
С помощью соблюдения данных правил получится быстро устранить ушиб и не допустить серьезных последствий. Судя по отзывам, данные меры помогают взрослым и детям.
Традиционная терапия
Лечение ушибов мягких тканей ноги может быть самостоятельным при легких повреждениях, если проявляются незначительные симптомы. В других случаях надо обращаться в травмпункт. При травмировании ребенка консультация врача нужна обязательно. Лечение выполняется следующим образом:
При выполнении рекомендаций врача неосложненные ушибы исчезают за 14-21 день. Если ощущаются неприятные симптомы или на ноге не исчезает шишка, то это свидетельствует об осложнениях.
Домашнее лечение
Можно выполнять лечение ушибов мягких тканей ноги в домашних условиях. Важно лишь соблюдать рекомендации, предоставленные врачом. Только при физиопроцедурах и специальном массаже нужна специализированная помощь. К распространенным ошибкам пациентов относят:
- Сильное растирание больного участка. Данное воздействие лишь усиливает ушиб и может привести к тромбофлебиту.
- Очень тугую повязку, с которой снижается кровообращение и появляется частичное отмирание клеток.
- Быстрое расширение двигательной активности. На период восстановления желательно уйти на больничный. При активном наступании на ногу надо наложить лангету для максимального сокращения травмированных мышц и движений в суставах.
- Чрезмерное использование обезболивающих средств. У них есть серьезные побочные действия, проявляемые лишь при бесконтрольном использовании препаратов.
- Лечение народными средствами без консультации со специалистом. По отзывам, многие используют спиртовые компрессы, которые имеют разогревающий эффект, что быстрее рассасывает гематому. Но необходимо учитывать концентрацию и время воздействия, иначе вероятен ожог кожного покрова.
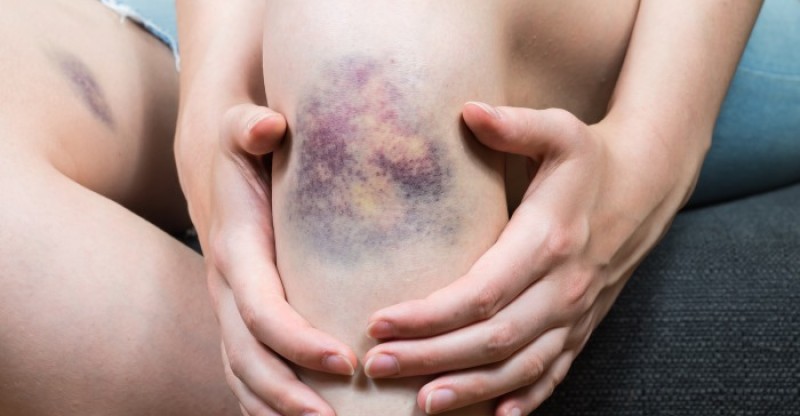
Все народные методы лечения должны быть согласованы с травматологом. Только тогда получится не допустить осложнения.
Лечение уплотнения
Если после лечения на ноге есть уплотнение или появилась шишка, которая не исчезает, то требуется срочное обращение к врачу для установления причин данного явления. Обычно они связаны с осложнениями. Лечение выполняется лишь в стационаре, поскольку обычно необходимо хирургическое вмешательство и постоянное врачебное наблюдение.
Осложнения
Негативные последствия ушиба мягких тканей ноги появляются при тяжелых травмах, неправильном лечении или сопутствующих недугах, которые приводят к снижению иммунитета и способностей тканей к восстановлению. К осложнениям относят:
- Обызвествление гематомы. При этом явлении на участке обширной гематомы некоторые клетки мышечной ткани не восстанавливаются, а становятся костными. Тогда в мягких тканях будет уплотнение. С ним сдавливаются нервные окончания, и данное место сильно болит.
- Тромбофлебит. С сильным ушибом вены происходит нарушение ее эластичности, травмирование стенки, из-за чего появляется риск возникновения тромба. Это опасное осложнение, при котором вероятна тромбоэмболия и смерть. У человека наблюдается небольшая шишка в месте травмы. В данных случаях требуется обращение к травматологу или сосудистому хирургу, которые принимают решение о лечении.
- Абсцесс. Со снижением иммунитета при крупных гематомах в мышцах есть риск инфицирования собственной микрофлоры. Это формирует абсцессы. Обычно они локализуются на икрах или бедре. У человека наблюдается повышение температуры тела, сильная боль, интоксикация. Лечение выполняется антибиотиками, хирургическим иссечением болезненных тканей с созданием дренажа, которые обеспечивают отток гноя.
- Периостит. Это воспаление надкостницы. Появляется на передней части голени. Возникает сильная боль, повышается температуры тела. На рентгеновском снимке заметна небольшая шишка на кости в области ушиба.
- Долгое сохранение боли. Данное состояние появляется при отказе от реабилитации. При отсутствии долгого наступания на ногу обмен в тканях замедляется. Когда нагрузки возобновлены, клетки ног не могут справляться с функцией и появляется гипоксия. Это приводит к боли в почти здоровой ноге. Так действуют застарелые ушибы или переломы. Основным методом устранения неприятных ощущений является постоянное увеличение нагрузки.
Указанные осложнения при ушибах появляются реже, чем при переломах и вывихах. Прогноз данной травмы положительный. Но это не означает, что надо относиться к ушибам легкомысленно. При несоблюдении рекомендаций врача вторичное травмирование способно привести к серьезным состояниям и надолго лишить человека активной жизни.
Первичные дефекты мягких тканей
Этиология и патогенез. Наиболее часто хирурги встречаются с дефектами мягких тканей, расположенными на передневнутренней поверхности голени, что связано с особенностями анатомии сегмента, и в частности с поверхностным расположением большеберцовой кости. Дефекты мягких тканей в этой зоне имеют следующие специфические особенности:
— они легко возникают уже при дефекте кожи, так как она лежит непосредственно на большеберцовой кости и отделена от нее тончайшим слоем рыхлой соединительной ткани, лишь у полных субъектов имеется тонкий слой подкожной жировой клетчатки преимущественно в нижней трети сегмента;
— даже минимальные дефекты мягких тканей имеют весьма ограниченные возможности к самостоятельному заживлению, так как дном дефекта является кость, а толщина тканей по краям дефекта невелика;
— закрытие даже небольших дефектов кожи путем перемещения краев кожной раны после их мобилизации (или путем формирования и перемещения местных лоскутов), как правило, неприемлемо из-за особенностей кровоснабжения кожи и ее минимальной подвижности;
— если дном дефекта является лишенная надкостницы болыпеберцовая кость, то возникает реальная опасность развития остеонекроза и остеомиелита; эта опасность более велика, если обнажены концы отломков большеберцовой кости при ее переломе.
По этим причинам при травмах голени часто необходима пластика дефектов тканей, расположенных на ее передневнутренней поверхности. С другой стороны, сложность этих операций делает их трудновыполнимыми для большинства травматологов, результатом чего является высокая частота развития остеомиелита и образования дефектов большеберцовой кости.
Патогенез образования дефектов тканей существенно различается при закрытых и открытых переломах костей голени, а также при ошибках в действиях хирурга.
Закрытые переломы. В результате перелома происходит смещение костных отломков, наиболее типичным элементом которого является давление конца центрального отломка на мягкие ткани и кожу (рис. 32.2.1). Это происходит прежде всего вследствие сокращения четырехглавой мышцы бедра, сухожилие которой прикрепляется к бугристости большеберцовой кости. Давление на кожу усиливается при сгибании в коленном суставе (типичное положение, в котором фиксируют конечность при скелетном вытяжении или в гипсовой повязке). Его немедленное устранение является важнейшим требованием, предъявляемым как к транспортной, так и к лечебной иммобилизации конечности (до момента остеосинтеза).
Очаговый некроз кожи после некрэктомии превращается в дефект мягких тканей.
Отметим, что травматизация кожи центральным отломком большеберцовой кости делает поврежденный участок еще более чувствительным к хирургической травме, что следует учитывать при выборе способа остеосинтеза.
Открытые переломы. Как известно, результатом поверхностного расположения больше-берцовой кости является высокая частота ее открытых переломов (до 40—60%).
Масштабы повреждения мягких тканей существенно различаются при первичных открытых переломах с повреждениями кожи, наносимыми ранящим агентом, и при вторичной травме кожи концами костных отломков из-за их смещения при закрытом переломе. В последнем случае масштабы повреждений обычно менее значительны, а размеры дефекта мягких тканей минимальны, что позволяет в большинстве случаев при своевременно выполненном остеосинтезе обойтись без пластики дефекта кожи.
При первичных открытых переломах дефект мягких тканей может исходно иметь большие размеры, что ставит вопрос о его пластике уже в ходе первичной хирургической обработки перелома.
Данная ситуация характерна для огнестрельных переломов с расположением входного и особенно выходного отверстия раневого канала на передневнутренней поверхности голени. В этом случае обширный дефект мягких тканей может сочетаться со значительным дефектом кости.
В настоящее время установлено, что при многооскольчатых открытых переломах большеберцовой кости, сочетающихся с обширными повреждениями и дефектами мягких тканей, наилучшие результаты лечения достигаются при пересадке в зону перелома хорошо кровоснабжаемых лоскутов (свободных или несвободных).
В сочетании с остеосинтезом (чаще внеочаговым) это создает наиболее благоприятные условия для сращения перелома и восстановления опороспособности конечности.
При развитии некроза мягких тканей в зоне открытого перелома большеберцовой кости могут осуществляться повторные хирургические обработки раны до ее полного очищения. Обнаженные участки большеберцовой кости должны быть закрыты хорошо кровоснабжаемыми тканями не позднее 5—7-го дня с момента травмы. В течение всего этого периода концы костных отломков должны быть закрыты постоянно увлажняемой повязкой.
Дефекты тканей ятрогенного происхождения. В связи с широким распространением внутреннего остеосинтеза отломков большеберцовой кости значительная часть возникающих послеоперационных осложнений связана с нарушением кровоснабжения краев раны.
Причинами этого могут быть:
— широкая отслойка кожи, расположенной по передневнутренней поверхности большеберцовой кости и уже травмированной концами костных отломков;
— грубое обращение с краями раны при использовании костодержателей в ходе остеосинтеза;
— неправильно выбранный доступ.
В частности, в хирургической практике травматологи нередко используют дугообразный доступ, обращенный основанием в сторону большеберцовой кости (рис. 32.2.2). При этом пересекают сосуды, питающие зону повышенной уязвимости кожи со стороны передней большеберцовой артерии (рис. 32.2.3). В результате этого кровоснабжение края лоскута резко ухудшается, так как он начинает питаться лишь с одной стороны, через очень тонкие сосуды, расположенные на площадке больше-берцовой кости. К тому же данный участок, как правило, травмирован костными отломками. Развитие некроза края лоскута сопровождается нагноением и завершается остеомиелитом.
Дефекты мягких тканей при последствиях травм голени
При последствиях травм голени хирурги чаще всего имеют дело с обширными Рубцовыми изменениями тканей, как правило, сочетающимися с дефектом мягких тканей и остеомиелитом большеберцовой кости. При этом продольные размеры дефекта кожи могут соответствовать дефектам кости, а могут и превышать их.
Если в первом случае у ряда больных может быть использован метод несвободной костной пластики по Илизарову без пластической операции на мягких тканях, то при обширных дефектах мягких тканей их пластика является обязательным этапом лечения.
Более безопасен практически линейный доступ, идущий на 5 мм кнаружи от переднего гребня большеберцовой кости (рис. 32.2.2)
Выбор метода пластики и донорского источника в зависимости от расположения дефекта мягких тканей
Наиболее частыми локализациями дефектов мягких тканей, требующих закрытия с использованием сложных методов пластической хирургии, являются передневнутренняя поверхность сегмента или область пяточного сухожилия.
При пластике дефектов, расположенных на передневнутренней поверхности большеберцовой кости, хирурги имеют большой выбор донорских источников, знание которых позволяет найти оптимальное решение в каждом конкретном случае (табл. 32.2.1).
Пересадка лоскутов на широком основании.
Операции данного типа отличаются простотой техники и доступны хирургу, не искушенному в проведении пластических операций. В основном осуществляют пересадку мышечных лоскутов на широкой центральной ножке.
Так, использование внутренней головки икроножной мышцы позволяет легко закрыть медиальную поверхность коленного сустава и обнаженную большеберцовую кость в ее верхней трети. Дефекты в средней трети голени могут быть замещены икроножной мышцей на центрально расположенном основании.
Более сложна пластика дефектов тканей, расположенных в нижней трети голени. Эта зона перекрывается мышечными лоскутами, выделяемыми на дистальном основании (медиальная головка икроножной мышцы и камбаловидная мышца).
Их формирование технически более сложна Кроме мышечных лоскутов, в этой зоне могут быть выделены кожно-фасциальные лоскуты, питание которых осуществляется через перегородочно-кожные ветви малоберцовых или большеберцовых сосудов. Пересадка этих лоскутов требует не только знания микрососудистой анатомии голени, но и использования допплеровского флоуметра для предоперационной разметки точек выхода перфорирующих ветвей магистральных сосудов.
Общими недостатками всех операций данного типа являются образование значительного косметического дефекта, связанного с перемещением больших участков тканей, а также ослабление подошвенного сгибания стопы при пересадке значительных участков камбаловидной мышцы.
Пересадка островковых лоскутов. Наличие в нижней трети голени крупных межартериальных анастомозов между всеми тремя основными артериями голени (передней и задней большеберцовыми и малоберцовой) делает возможным выделение на их ветвях островковых лоскутов, пересадка которых может быть осуществлена как на центральной, так и на периферической сосудистой ножке.
В связи с тем, что задняя большеберцовая артерия является основной сосудистой магистралью голени, островковые лоскуты из ее бассейна с пересечением главного сосудистого пучка используют редко. Значительно более безопасна для дистальных отделов конечности перевязка малоберцовых и передних больше-берцовых сосудов.
Отметим, что в связи с близким расположением переднего большеберцового сосудистого пучка к большеберцовой кости выделение этих сосудов на уровне перелома (или дефекта кости) может быть крайне затруднено. Поэтому при дефектах тканей, расположенных в нижней трети сегмента, чаще используют тыльный лоскут стопы, выделенный на тыльной артерии стопы (и сопутствующих ей венах) и дистальном отрезке передних большеберцовых сосудов.
Выделение малоберцовых сосудов представляет большие технические трудности из-за особенностей их анатомического расположения, при этом сохраняется опасность декомпенсации венозного оттока крови от лоскута.
Таким образом, из островковых лоскутов голени, пересадка которых (с перевязкой магистрального сосудистого пучка) принципиально возможна, наиболее доступными и приемлемыми во всех отношениях являются комплексы тканей, выделенные в бассейне передних большеберцовых сосудов.
Альтернативой такому подходу является выделение островковых лоскутов (центральная ножка) на относительно крупных ветвях магистрального сосудистого пучка без пересечения последнего. В этом случае кровоснабжение тканей на периферии конечности не изменяется, а масштабы вмешательства уменьшаются. Однако недостатком таких лоскутов является более ограниченная дуга их ротации, а также необходимость работы с весьма тонкими сосудистыми образованиями. Этот тип операций доступен лишь опытному пластическому хирургу, владеющему соответствующей техникой обращения с тканями. Данный вид мышечной пластики широко используется для пломбировки остеомиелитических полостей большеберцовой кости.
Свободная пересадка лоскутов. Показания к пересадке кровоснабжаемых трансплантатов возникают чаще при значительных дефектах тканей голени. Преимуществом этих операций являются более ограниченные масштабы вмешательства на поврежденном сегменте. При отработанной микрохирургической технике, несмотря на наличие микрососудистого этапа, свободная пересадка комплекса тканей может быть даже проще, чем пересадка островкового лоскута.
При правильном выборе источника тканей операция восстанавливает контуры сегмента, что весьма важно с косметической точки зрения. Наконец, при сложной конфигурации дефекта и особенно при сочетании дефекта мягких тканей с остеомиелитом большеберцовой кости комплекс тканей, в наибольшей степени соответствующий по размерам и форме дефекту, часто может быть выкроен только за пределами голени.
Несмотря на то, что на голень может быть пересажен любой комплекс тканей, наибольшие возможности для творчества хирурга представляют два основных бассейна: подлопаточной сосудистой системы и лучевых (локтевых) сосудов предплечья. Так, в бассейне подлопаточных сосудов может быть выделен значительный окололопаточный лоскут, толщина которого в большинстве случаев примерно соответствует толщине мягких тканей голени. В состав этого трансплантата может быть включен крупный мышечный лоскут на торакодорсальных сосудах.
Возможно использование и мелких мышечных лоскутов, взятых на мышечных ветвях огибающей лопатку артерии. Наконец, в трансплантат можно включить относительно крупный костный фрагмент (наружный край лопатки). Длинная сосудистая ножка лоскута позволяет подключить ее элементы как к переднему, так и к заднему большеберцовым сосудам.
Отметим, что возможна и свободная пересадка мышечного монолоскута с закрытием его поверхности дерматомным кожным трансплантатом. В некоторых случаях это позволяет получить более хороший эстетический результат операции.
Подключение сосудов лучевого лоскута к сосудам голени не представляет трудностей и возможно как с центрального, так и с периферического края. Подкожные вены лоскута легко анастомозировать с крупными поверхностными венами голени. Высокая надежность такого включения достигается путем вшивания подкожной вены лоскута в вену голени в виде вставки.
Конечно, при выборе трансплантата каждый хирург использует те донорские зоны, которые неоднократно использовал и считает наиболее подходящими. В определенной ситуации могут оказаться приемлемыми и такие комплексы тканей, как дельтовидный лоскут; лоскут, включающий прямую мышцу живота; лоскут с наружной поверхности бедра и т. д.
Независимо от состава лоскута и варианта его пересадки в послеоперационном периоде необходимо обеспечить защиту пересаженных тканей от сдавления. Это достигается путем применения простейшего по компоновке аппарата Илизарова.
Икроножная мышца отвечает за движение в вертикальном положении – бег, прыжки, ходьба. Ее анатомическое строение позволяет выдерживать значительные физические нагрузки. Но у профессиональных спортсменов или людей, страдающих проблемами с суставами, может произойти разрыв икроножной мышцы. Это довольно серьезное повреждение, которое требует длительного лечения и реабилитации.

Причины травмы и факторы риска
Полный или частичный разрыв возникает по таким причинам:
- повышенное натяжение мышечных волокон при слишком высокой амплитуде движений;
- сильное сокращение сухожилий, если мышца была недостаточно разогрета или при резкой нагрузке;
- интенсивные продолжительные нагрузки на тренировке или во время похода;
- ушиб;
- падение с большой высоты;
- сильный удар по нижней части голени.
Риск возникновения разрыва увеличивается под воздействием таких факторов:
- профессиональные занятия спортом, связанные с резкими рывками – бег, футбол, прыжки в длину/высоту, баскетбол;
- сильное переутомление, переохлаждение, перенапряжение нижних конечностей;
- повышенная жесткость мышечных тканей.
Обратите внимание! В группу риска входят люди, чья профессиональная деятельность связана с продолжительной ходьбой.
Классификация
Повреждение икроножной мышцы классифицируется по степени травмирования:
- Первая степень. Это микроразрыв, который характеризуется незначительным повреждением мышечных волокон. Особого лечения возникшая проблема не требует. Следует только ограничить физические нагрузки на несколько дней, пока дискомфорт не стихнет.
- Вторая степень. Происходит надрыв икроножной мышцы. При таком повреждении ощущается резкая острая боль. Отек возникает практически моментально, однако подвижность сустава сохраняется. Пострадавшему необходимо обеспечить физический покой на 7-10 дней, местное лечение ускорит процесс выздоровления.
- Третья степень. В этом случае волокна мышц и сухожилия разрываются полностью. Такое повреждение требует оперативного вмешательства. Процесс реабилитации может занимать около 6 месяцев.

Важно помнить! Если выраженная симптоматика формируется сразу же после травмирования, пострадавшему требуется незамедлительно оказать первую помощь.
Симптоматика
При разрыве человек сразу же ощущает острые болевые ощущения.

Затем приходит незначительное облегчение, при котором могут проявляться такие симптомы:
- скованность движений в пораненной части ноги;
- простреливающая боль;
- покраснение кожных покровов;
- изменение внешнего вида мышцы;
- сильная отечность;
- невозможность двигать ногой;
- чрезмерная деформация;
- образование узелков;
- кровотечение;
- болевой шок;
- повышение температуры тела в травмированном месте;
- хруст и другие непривычные звуки при попытке двигать конечностью;
- нарушение целостности хрящевой прослойки.
Оказание первой помощи
Лечение разрыва икроножной мышцы начинается именно с правильного оказания первой помощи. Это поможет предотвратить осложнения в будущем.

Порядок действий при подозрении на травму:
- Требуется обеспечить поврежденной ноге полный покой. Нельзя выполнять никакие упражнения. В зависимости от степени тяжести следует отказаться на некоторое время от прыжков и бега.
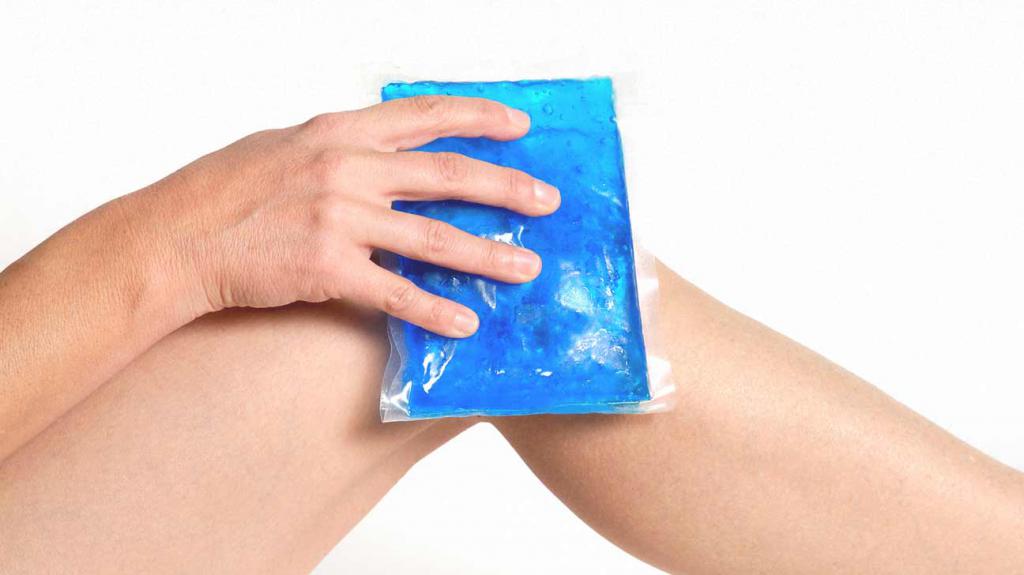
- Приложить к пораженному участку холод. Он поможет избежать образования гематом и кровоподтеков. Кроме того, лед поможет немного облегчить болезненные ощущения. При этом следует не забывать, что нельзя прикладывать холод к оголенной коже. Обязательно требуется прослойка из куска ткани во избежание обморожения. После таких действий ногу следует обмотать бинтом, но не слишком туго.
- Свести к минимуму приток крови к ноге. Для этого необходимо расположить ее на уровне сердца.
- При возникновении кровотечения нужно остановить его стерильным бинтом.
Важно знать! Во время оказания первой помощи ни в коем случае нельзя принимать обезболивающие лекарственные препараты. Они воздействуют на свертываемость крови, поэтому могут вызвать опухание поврежденной конечности. Помимо этого, клиническая картина будет смазана, в результате чего возникнут трудности с установлением точного диагноза.
Методы диагностики
Перед началом терапии важно определить какие мышечные ткани повреждены, а какие сохранили свою целостность. Также требуется сделать рентген кости, чтобы подтвердить/исключить образование трещин, особенно в результате падения с высоты.
- УЗИ – позволяет оценить состояние мягких тканей;
- МРТ – дополнительный диагностический метод, который назначается в случаях, когда другие способы вызывают сомнение.
Обратите внимание! Терапия в домашних условиях возможна только если сохранена двигательная функция ноги, а болевой синдром умеренный.
Способы лечения
Сначала терапия проводится в стационарных условиях. Если у пострадавшего диагностировано повреждение первой или второй степени, то в скором времени он может продолжить домашнее лечение. Существует несколько подходов к восстановлению.
Ускорить процесс выздоровления помогут обезболивающие и противовоспалительные лекарства:
- Траумель. Она предназначена для купирования приступов боли. Мазь улучшает местное кровообращение, ускоряет процесс регенерации поврежденных клеток.
- Апизартрон. Хорошо рассасывает образовавшиеся гематомы.
- Курантил или Трентал. Выпускаются в форме таблеток и уколов. Предназначены для улучшения кровообращения. Уколы действуют быстрее и эффективней.
- Индометацин, Нимесулид, Диклофенак. Назначаются для снятия воспалительного процесса.
- Детралекс или Диосмин. Способствуют восстановлению эластичности тканей.
- Фастум Гель, Диклак Гель. Предназначены для местного лечения после устранения основных симптомов.

Обратите внимание! Первое время после травмирования запрещается пользоваться какими-либо согревающими средствами. Местные препараты расширяют сосуды, тем самым провоцируя обострение, ухудшение состояния.
При третьей степени поражения требуется срочное хирургическое вмешательство. В процессе операции доктор соединяет разорванные мышцы и сухожилия.
Важно знать! Оперативное вмешательство нужно проводить в течение нескольких часов после получения травмы. Если прошло уже несколько дней, привести в норму состояние достаточно трудно, поскольку мышцы и сухожилия находились продолжительное время сжатыми.
После хирургического вмешательства больному требуется восстановительная терапия, которая продолжается не менее 3 месяцев. В это время пациент должен носить специальную обувь, пользоваться костылями.
Сократить восстановительный период помогут физиотерапевтические процедуры:
- диадинамотерапия;
- магнитотерапия;
- электрофорез;
- ультразвук.

Также хорошо помогают массажные процедуры. Они улучшат кровообращение, метаболические процессы, питание мышечных тканей. Массаж может предупредить образование рубцов.
Домашнее лечение целесообразно только при первой и второй степени разрыва мышц голени. Суть терапии заключается в использовании лечебных противовоспалительных и обезболивающих мазей, ношении фиксирующей повязки. Также можно применять средства нетрадиционной медицины.
Важно знать! Народные средства при травме икроножной мышцы используются в качестве дополнительного метода лечения, а не основного!
- Бузина. Следует взять 2 стакана ягод бузины, залить 5 литров воды, прокипятить. Затем добавить 1 столовую ложку соды. Готовое средство профильтровать, смочить в нем кусочек чистой марли, прикладывать к поврежденному месту.
- Репчатый лук. 1 луковицу натереть на терке, добавить 1 чайную ложку сахара. Кашицу положить на кусочек марли, использовать в виде компресса, закрепив полиэтиленом.
- Молоко. Закипятить молоко, смочить в нем марлю, прикладывать к больному месту. Аппликации менять по мере их остывания.
Возможные осложнения
Разрыв связок икроножной мышцы чреват тем, что ткани могут срастись неправильно, если пострадавшему не предоставить своевременно квалифицированную медицинскую помощь. В результате этого может появиться хронический дефект, который невозможно будет исправить даже хирургическим путем.
Реабилитация и сроки восстановления
После легкого травмирования самочувствие больного приходит в норму в течение 1 недели. Период реабилитации при разрыве средней тяжести занимает примерно 2-3 недели. Тяжелая форма травмирования требует восстановления до 6 месяцев.
Обратите внимание! В реабилитационный период пациент должен выполнять упражнения для укрепления и восстановления мышцы голени.
Профилактика
Чтобы предупредить травму, необходимо придерживаться таких правил:
- перед любой тренировкой обязательно делать разминку;
- регулярно заниматься спортом или хотя бы делать ежедневные получасовые прогулки пешком;
- физические нагрузки увеличивать постепенно;
- выбирать только удобную обувь для тренировок и повседневного ношения;
- женщинам следует иногда носить обувь на каблуке, это поможет мышцам находиться в тонусе.
Разрыв икроножной мышцы – серьезная проблема. К лечению следует приступать сразу же после получения травмы, в противном случае возникает риск осложнений необратимого характера.
Читайте также:


