Ревматоидный артрит и витилиго
Будущих родителей волнует, витилиго передается по наследству или нет, чтобы не передать своему ребенку эту эстетическую проблему. Как избежать ее проявлений, насколько она заразна и как лечится?
Светлые пятна на коже с коричнево-розовым оттенком пугают всех, кто раньше не пересекался с этим заболеванием и не знает о его природе ничего. Большинство людей воспринимают витилиго как грибковое заболевание, поэтому избегают пораженных детей, боясь заразиться. Некоторые считают, что витилиго передается по наследству, поэтому у больных родителей обязательно будет больной ребенок.
Причины возникновения витилиго
Что это за необычное заболевание витилиго, заразно или нет, как оно возникает и лечится?
Данное заболевание относят к дерматозам. Оно безвредно как для носителя, так и для его окружения. Окружающие люди, даже тесно контактирующие не заразятся от больного. Витилиго не заразно! Им болеет около 1% жителей планеты.

- Точечные обесцвеченные пятна в местах, где тело открыто (лицо, шея, руки);
- Депигментация других участков;
- Волосы на пораженных участках тоже становятся белесыми;
- Пораженных секторов становится больше, они шелушатся, могут сливаться в единое большое пятно;
- На депигментированных участках кожи нарушается выделение пота и жира;
- Под воздействием солнца пятна витилиго краснеют, контрастируя с остальной кожей.
Если больны родители, то вероятность того, что ребенок может заболеть растет, само заболевание не передается от родителей к детям. От матери к детям передается склонность к витилиго. От отца тоже может передаться ген, но в редких случаях. Например, если болен один из родителей, то склонность заболеть этим заболеванием вырастает до 15-40%, если оба – 30-80%.
Если родители в процессе планирования беременности, самой беременности, проводят определенные профилактические мероприятия, а сам ребенок в процессе всей жизни будет стремиться избежать провоцирующих факторов, то он может никогда не заболеть. О том, передался ли ген по наследству не узнать до момента появления первых симптомов.
Выделяют три типа болезни:
- очаговый;
- генерализованный;
- универсальный.
Кратко о механизме болезни: из-за сбоя собственный иммунитет человека вырабатывает агрессивные антитела к собственным клеткам (меланоцитам). Клетки, которые продуцируют меланин (меланоциты) разрушаются и кожа обесцвечивается. Считается, что причиной такого сбоя является дефектный ген NALP1 (исследования английских ученых).
Витилиго проявляется у людей в момент гормональных перестроек или стрессовых факторов, обычно это выпадает на подростковый период, когда бушуют гормоны и эмоции. Случаи обнаружения депигментированной кожи до 3 лет практически не встречаются, а с возрастом вероятность возникновения уменьшается.

Факторы-провокаторы, которые могут активизировать дефектный ген и привести к началу болезни:
- ожоги (любые, особенно солнечные, химические);
- крупные раны;
- плоский лишай;
- заболевания ЦНС;
- псориаз;
- эндокринные сбои;
- волчанка;
- склеродермы;
- ревматоидный артрит;
- длительный или сильный резкий стресс.
Иногда болезнь может спровоцировать гормональная перестройка в результате переезда в другой климат, беременности, сильного потрясения (смерть близкого, авария).
Можно ли заразиться витилиго?
Заразиться этим заболеванием невозможно. Ни через прикосновения, поцелуи или кашель, ни через общие предметы с больным, даже при переливании крови от больного к здоровому человеку заражение не произойдет.
Интересно! Люди с пятнами витилиго не болеют меланомой! Их кровь уникальна – при вливании ее пациентам с раком кожи агрессивность болезни снижается. А все потому, что в донорской крови находятся антитела агрессивные к меланоцитам.
Как передается депигментация кожи?
Последствия заболевания
Светлые пятна от витилиго не приносят физический дискомфорт больному. Они шелушатся, но не чешутся, не пекут. Но сама кожа в местах поражения ведет себя иначе, чем везде – некоторые рефлексы и реакции заметно ослаблены. Это касается сосудодвигательной реакции, работы потовыделительных и сальных желез, мышечно-волоскового рефлекса.
Важно помнить, что кожа не защищена от УФ-излучения. Люди с белой кожей сгорают быстрее, а с депигментированной – мгновенно. Необходимо использовать на участках без меланина средства для высокого уровня защиты от солнца.
Методы лечения
Излечить витилиго полностью очень сложно. Хорошо реагирует организм на терапию в начальном переоде при появлении единичных мелких участков обесцвеченной кожи. На более поздних этапах удается просто замедлить появления и увеличение появившихся пятен.

Терапия, показанная больным витилиго:
- медикаментозная – назначение психотропных (успокоительных), иммуностимулирующих и фотосенсибилизирующих препаратов;
- гормональная – прием кортикостероидов;
- фотохимическая – комплексное использование облучение УФ лучами и фотосенсибилизирующих препаратов;
- лазерная – облучение гелий-неоновым лазером;
- народная медицина – протирание кожи отварами и настоями трав, содержащих фитокумарины.
Хорошо, когда родители начинают бороться с витилиго еще до беременности. Но, если девушка узнала о своем положение в разгар лечения, его не стоит прерывать – мощная гормональная перестройка в процессе развития плода плюс родовой и постродовой стресс и так сильно провоцируют быстрое развитие болезни, поэтому необходимо его контролировать и не давать распространяться. Существуют методы, которые разрешены во время беременности.
Эффективный плюс безопасный метод, который используют даже при беременности – фототерапия на узких участках тела на средних волнах (311 нм излучение). Двадцать лет этот подход дает положительный эффект (приводит к стойкой ремиссии и остановиться увеличение обесцвечивания кожи).
Профилактика заболевания
Никто не уверен, что не является носителем гена с дефектом. Если в семье не были зафиксированы такие случаи, все равно кто-то из родственников — скрытый носитель дефектного гена.
Мероприятия, способствующие уменьшению проявления витилиго:
- ликвидация хронических процессов в организме;
- здоровое питание;
- нормализация метаболизма;
- нормализация работы эндокринной системы;
- умение спокойно реагировать на любые стрессовые ситуации;
- вывод токсинов и шлаков.
Советы профессионального косметолога
Чтобы не ловить на себе настороженные и боязливые взгляды, люди с депигментированной кожей стараются спрятать свою обесцвеченные сектора. Сделать это можно несколькими способами:
Косметическими средствами – тональные спреи, кремы, средства для автозагара, тонирующая пудра.
Народные средства – сок из незрелых плодов грецкого ореха (зеленые шкурки измельчить и выдавить сок через несколько часов, нанести его на светлые участки кожи). Применение средств на основе растений, которые стимулируют выработку меланина (зверобой, болотная ряска).
Профессиональные косметологи советуют прятать от прямых солнечных лучей светлую кожу, чтобы потом она не выделялась своей краснотой. Можно подобрать тонизирующее средство и выровнять оттенок здорового и больного участка кожи
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Витилиго представляет собой плохо изученное дерматологическое заболевание, которое доставляет массу эстетических и психологических неудобств его обладателю, живущему в современном малотерпимом и боязливом социуме. Однако в возможных причинах и существующих методах лечения этого заболевания можно попробовать разобраться.
Цвет кожи в нормальном состоянии человеческого организма определяется четырьмя пигментами:
- Меланин — отвечает за коричневый цвет.
- Каротин — обеспечивает желтый оттенок.
- Гемоглобин, насыщенный кислородом, — содержится в капиллярах и имеет красный цвет.
- Гемоглобин восстановленный — содержится в венулах и имеет синий цвет.
Чаще всего изменение пигментации кожи связано с переизбытком или недостатком меланина.
Это интересно!
Пока врачи ищут причины витилиго и средства борьбы с этим заболеванием, косметологический подход к проблеме предлагает решение в виде татуажа. В депигментированные участки кожи при помощи специального аппарата вбивается краска, позволяющая замаскировать белые пятна. Недостатков у этого подхода два: применимость только для небольших участков витилиго и отсутствие лечения как такового.
- Витилиго — не заразное заболевание.
- Витилиго не повышает вероятность возникновения рака кожи.
- Витилиго не вызывает зуда и болезненности, в целом оно безопасно для здоровья.
Волосы в очагах повреждения зачастую меняют цвет — обесцвечиваются, ослабляется сало- и потоотделение, сосудодвигательный и мышечно-волосковый рефлексы. При этом заболевании есть существенный риск развития так называемых солнечных дерматитов.
В давно образовавшихся очагах депигментации меланоциты не обнаруживаются, однако в недавних образованиях возможно найти их незначительное количество, но с явными признаками разрушения, плюс такое же число гранул меланина в базальном слое эпидермиса — то есть весьма небольшое.
Незначительное расширение капилляров и некритичное скопление вокруг них базофилов, гистиоцитов, фибробластов, некритичное отмирание некоторых волосяных фолликулов, торможение функций потовых и сальных желез являются типичным для очага витилиго.
Диагностика обычно не составляет труда, чего нельзя сказать о лечении этого типа дерматоза. Для уточнения диагноза его дифференциально сравнивают с отрубевидным лишаем, истинной, химической и поствоспалительной лейкодермой и некоторыми другими кожными заболеваниями: идиопатическим каплевидным гипомеланозом, туберозным склерозом, частичным альбинизмом, тем самым исключая их наличие.
С точки зрения локализации витилиго и характера его распространения и развития можно выделить несколько клинических форм, а именно:
Очаговая (локальная) форма, имеющая в своем составе 3 разновидности:
- Фокальная, когда в одном очаге присутствует одно или несколько пятен.
- Сегментарная, когда пятна расположены по направлению нервов или их сплетений.
- Слизистая, когда поражены исключительно слизистые оболочки.
Генерализованная форма, которая также включает в себя 3 разновидности:
- Акрофасциальная, когда поражаются дистальные части кистей, стоп и лица.
- Вульгарная, когда происходит беспорядочный разброс пятен по всему телу.
- Смешанная, когда акрофасциальная и вульгарная, или сегментарная и акрофасциальная и/или вульгарная разновидности смешиваются.
Универсальная форма, когда наблюдается практически полная депигментация всего кожного покрова.
Также дерматологи выделяют 2 типа витилиго:
- Тип А (несегментарный), который оставляет за собой все оставшиеся формы и разновидности витилиго, где не нарушена симпатическая нервная система. Витилиго такого типа зачастую связывают с аутоиммунными болезнями.
- Тип В (сегментарный) подразумевает депигментированные пятна, распределенные по направлению нервов или их сплетений, как в случае с опоясывающем лишаем, и связанных с нарушением функции симпатической нервной системы.
Причины и механизм возникновения витилиго до сих пор остаются в тайне от медицинской науки, как бы это ни было прискорбно, однако существует ряд научных гипотез, которые предлагают определенные способы лечения. Не исключено, что некоторые из них на самом деле будут успешными, после многочисленных клинических испытаний. Мы можем перечислить ряд научных гипотез о возникновении витилиго, при этом не следует забывать, что гипотеза — это недоказанная теория, а значит, вероятность ошибки и риска особенно велики. Но в отсутствии других действенных способов лечения остается пробовать на практике и гипотезы — только при наличии добровольцев и их справедливой осведомленности об эксперименте: в любом случае каждый, решившийся на лечение витилиго, уже является участником определенного эксперимента, поскольку заранее неизвестно, поможет ли ему назначенная схема терапии. Однажды научная гипотеза превратится в доказанную теорию и кто-то справедливо получит Нобелевскую премию за раскрытие механизма образования и лечения витилиго.
Различные исследователи предлагают свой вариант этиологии и патогенеза витилиго — пока все они достаточно расплывчаты с точки зрения доказательной медицины, но имеют право на существование, а потому перечислим основные предполагаемые причины:
- Нейроэндокринные нарушения, как например, дисфункция щитовидной железы, надпочечников, гипофиза, половых желез.
- Психическая травма.
- Нарушения вегетативной нервной системы с преобладанием симпатикотонии, при которой могут наблюдаться меланхолическая депрессия, мидриаз (расширение зрачков), тахикардия, артериальная гипертензия, сухость слизистых оболочек, бледность лица и кожи в целом, частые запоры.
- Аутоиммунные причины, когда происходит выработка антител и размножение Т-киллеров в отношение собственных здоровых клеток и тканей организма.
- Семейный анамнез, наследование заболевания и влияние триггер-факторов на развитие заболевания; примечательно, что изучение витилиго совместно с главными генами совместимости органов и тканей — гистосовместимости (HLA-система) — дало такие результаты как обнаружение гаплотипов HLA: DR4, Dw7, DR7, В13, Cw6, CD6, CD53 и А19. При этом все это пока убедительно не доказано.
- Ферментная недостаточность тирозиназы, фермента, который отвечает за окисление тирозинов и синтез меланина у человека.
В данной статье не рассматривается витилиго, причиной которого стало, например, химическое воздействие (третбутилфенолом, бутилпироксатехином, полиакрилатом), поскольку в этом случае дерматологическое заболевание следует относить ко вторичным и проходящим со временем лейкодермам.
Итак, что следует предпринять:
Предупредим, что ни в коем случае нельзя заниматься самолечением, тактику и стратегию терапии может составить и обосновать только врач. Главное — не затягивать с посещением дерматолога, чтобы вовремя предотвратить распространение заболевания на различные участки кожного покрова.
Хирургическое лечение, которое подразумевает трансплантацию участков кожи, мы не рассматриваем, поскольку считаем это контрпродуктивной мерой.
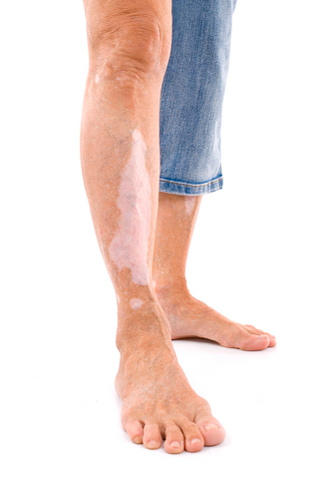
Витилиго может начаться в любом возрасте, но чаще всего нарушение проявляется в детстве и юности.
Фото James Heilman, MD/Wikimedia Commons.


В коже каждого человека содержатся клетки под названием меланоциты, которые отвечают за выработку пигмента меланина. Этот пигмент, например, известен тем, что окрашивает кожу в более тёмный оттенок при воздействии ультрафиолета (так появляется загар, защищающий клеточную ДНК от вредного солнечного излучения).
Но если естественная пигментация кожи нарушается (что выражается в исчезновении меланина на отдельных участках кожи), у человека развивается болезнь, известная как витилиго.
Природа такого нарушения изучена не до конца. Считается, что это хроническое аутоиммунное заболевание, на развитие которого могут влиять некоторые лекарственные и химические вещества, а также воспалительные и некротические процессы на коже. Предрасположенность к витилиго может наследоваться.
В настоящее время ещё не найдены надёжные методы лечения этого заболевания. Но в основном терапия направлена на предупреждение появления новых пятен и уменьшение косметического дефекта.
Между тем учёные давно ищут способы борьбы с этим странным явлением. Так, в 2015 году команда из Йельского университета (США) доказала, что препарат для лечения артрита может помочь людям с витилиго.
Исследователи продолжили работу в этом направлении и теперь выяснили, что противоартритный препарат будет работать более эффективно, если его совместить со светотерапией, а именно – воздействием ультрафиолета.
По словам дерматологов, такая комбинированная терапия – лекарство плюс УФ-лучи – помогает восстановить нормальную пигментацию кожи как минимум на 75% площади. Ведущий автор исследования доктор Бретт Кинг (Brett King) сообщил, что двум пациентам со значительной потерей меланина учёные уже смогли вернуть нормальный цвет кожи.
Обоим этим пациентам (смуглая женщина 30 лет и белый мужчина 50 лет) стандартные методы лечения – стероидные кремы и светотерапия – не помогли. Тогда команда решила объединить два более мощных способа воздействия на кожу.
Учёные использовали средневолновой ультрафиолет (УФ-Б), а также давали пациентам препарат под названием тофацитиниб, который одобрен в большинстве стран для лечения ревматоидного артрита.
Более ранние работы показали, что это лекарство ограждает иммунную систему от нападений на клетки кожи, которые вырабатываю меланин. Что же касается ультрафиолета, то он стимулирует меланоциты производить больше пигмента, что помогает восстановить цвет кожного покрова.
Авторы рассказывают, что после нескольких месяцев комбинированной терапии они наблюдали значительное улучшение: у пациентов цвет кожи на лице, шее, груди, предплечьях и голенях почти полностью вернулся к естественному.
В частности, через три месяца лечения у них восстановилась пигментация 50% кожи, поражённой витилого, а через полгода – 75%.
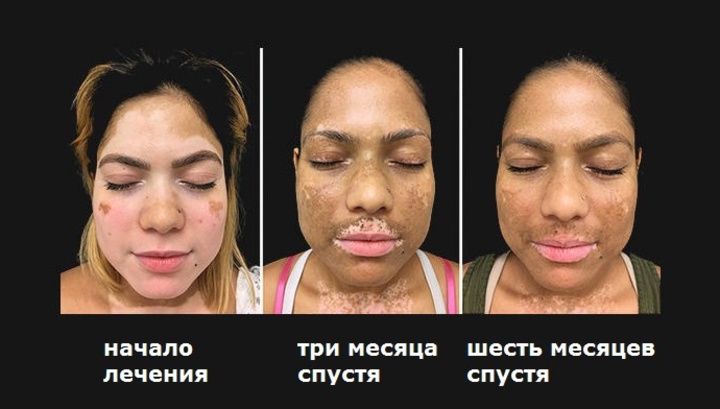
Дерматологи отмечают, что их новый метод, безусловно, ещё требует проверки и подтверждений эффективности на более широких выборках. Впрочем, авторы также не сомневаются, что их терапия в итоге станет ключевым способом лечения витилиго и других подобных нарушений.
Научная работа по итогам исследования была опубликована в издании JAMA Dermatology.
Напомним, что ранее учёные открыли гены, отвечающие за "быстрый загар", а также использовали кожный пигмент для создания биологического аккумулятора.
Иммунная система человека – это сложный природный механизм противодействия болезнетворным агентам, представляющим собой белковые тела и проникающим в организм извне.
Ложная иммунная реакция становится причиной хронических патологических состояний, ощутимо нарушающих функциональность организма.
Больной с аутоиммунными нарушениями нуждается в пожизненной медикаментозной терапии. Чем раньше у человека будет диагностирована аутоаллергия, тем положительнее прогноз.
Аутоиммунные заболевания — что это такое простыми словами?
Аутоиммунные болезни – это результат сбоев в работе иммунной системы. Что это такое: по различным причинам клетки, которые должны реагировать на чужеродные белковые тела, начинают воспринимать клетки собственного организма как враждебные и пытаются их уничтожить. Это приводит к нарушению жизнедеятельности органов. Такую гипериммунную реакцию ещё называют аутоаллергией, простыми словами – аллергией на собственные клетки.

Эти заболевания поражают женщин гораздо чаще, чем мужчин. Медицина объясняет это тем, что у женщин иммунитет сильнее, соответственно, и аутоиммунная реакция будет более сильной. Исключение – болезнь Бехтерева: из 10 заболевших 9 – мужчины. Кроме того, у женщин более лабильная нервная система, они чаще подвержены депрессиям, тревожным состояниям, а учёные доказали, что психосоматика часто становится спусковым крючком для запуска аутоиммунной реакции.
Причинами развития таких болезней могут стать:
- вирусные и бактериальные инфекции;
- лечение с применением медикаментозных препаратов;
- нарушение гистогематических барьеров (естественным путём отделяющих ткани от крови и соответственно лимфоцитарной иммунной агрессии).
У детей с сахарным диабетом I типа (инсулинозависимым) в анамнезе часто обнаруживается инфицирование вирусом Коксаки В, воспаление околоушной слюнной железы и гепатит типа А. Иммунореактивные заболевания у взрослых могут быть следствием перенесенной в детстве кори или герпеса, а ревматоидный артрит появляется на фоне стрептококковой инфекции.
Существует мнение, что одной из причин развития аутоаллергии может быть вакцинирование: сходств компонента вакцины с производимым организмом белком вызывает аутоиммунную реакцию – например, прививка от гепатита А приводит к выработке антител, разрушающих клетки печени. Такое поствакцинальное явление получило название молекулярной мимикрии.
Но каковы бы ни были причины, в основе патологии в большинстве случаев лежит изначальное генетическое нарушение иммунного механизма.
Аутоиммунные заболевания делятся на три группы:
- органоспецифические;
- органонеспецифические (системные);
- промежуточные.
При органоспецифическом аутоиммунном расстройстве поражаются отдельные органы либо отдельный вид тканей (соединительная, мышечная, эпидермис и пр.). Видоизменяются и ткани паренхиматозных органов (сердца, печени, лёгких и других).
При системной аутоаллергии патологический процесс охватывает группы органов и тканей, в которых присутствует общий для них аутоантиген.
Третья группа относится к промежуточным: в неё включены аутоиммунные заболевания, которые имеют признаки и органоспецифических, и системных – например, рассеянный склероз и волчанка. Для уточнения в этом разделе классификации выделены две разновидности в зависимости от изменения функции Т-лимфоцитов:
- сниженная супрессорная функция (пример – Базедова болезнь, или болезнь Грейвса);
- повышенная хелперская функция (склеродермия, лекарственная волчанка).
Первичный диагноз аутоиммунных заболеваний ставится на основании клинической картины болезни, окончательно определяется после лабораторных анализов на основе таких серологических показателей как циркулирующие антитела, иммуноглобулины и т.д. При необходимости делаются гистологические исследования образцов тканей – в некоторых случаях они являются определяющими для диагностирования болезни (например, при дискоидной красной волчанке). Точно определяют иммунный фактор маркеры аутоиммунных заболеваний (другое название антител, которые вырабатываются к антигенам).
В лечении выделяются две линии: одна направлена на патогенез (по возможности устраняются причины нарушения иммунной реакции) и симптоматическая (больного лечат от проявлений болезни). Терапия назначается в зависимости от вида аутоиммунной патологии и стадии заболевания. В медикаментозных назначениях – иммуномодуляторы и гормоны вилочковой железы (иммунологическая стадия), Контрикал и Гордекс (угнетение протеолиза), кортикостероидные препараты и НПВП (нестероидные противовоспалительные препараты).
Применяется и физиотерапия – в частности, для стимуляции процессов регенерации поражённых тканей и ликвидации очагов хронических воспалений). В некоторых случаях необходимо хирургическое вмешательство (иссечение щитовидной железы при токсическом диффузном зобе, спленэктомия при аутоиммунной гемолитической анемии и т.п.).
20 аутоимунных болезней: коротко о главном
В список аутоиммунных заболеваний входят болезни:
- эндокринной системы;
- лёгких;
- нервной системы;
- желудочно-кишечного тракта и печени;
- крови;
- сердца;
- кожи;
- почек;
- суставов.
Системные иммунные патологии часто бывают совмещенными, можно диагностировать у одного человека несколько аутоаллергий. Среди всех этих групп заболеваний патологии эндокринной системы единственные, при которых не нужно проводить иммуносупрессивную терапию (лечение, направленное на подавление иммунитета).
Суть заболевания заключается в том, что развивается иммунная реакция на собственные эритроциты. В половине случаев аутоиммунная гемолитическая анемия является идиопатическим заболеванием (причина неизвестна).

Часто вместе с этой болезнью у пациента диагностируется волчанка и лимфома. Данная анемия делится на два основных типа в зависимости от того, какие аутоантитела её вызывают:
- тепловые;
- холодовые.
При тепловой анемии антитела разрушают эритроциты при нормальной температуре, при холодовой происходит уничтожение красных кровяных телец, когда температура ниже нормальной.
У больных вначале обычная симптоматика анемии: вялость, бледность, слабость, апатия. При быстром разрушении красных кровяных телец наблюдается иктеричность кожи и склер, боль в сердце, увеличивается селезёнка. Диагностируется на основании анализа крови.
- Медикаментозное лечение с использованием кортикостероидов (Преднизон и др.), в тяжёлых случаях иммуносупрессанты (Циклоспорин).
- При большой потере эритроцитов – переливание крови.
- Тяжёлое протекание болезни может требовать удаления селезёнки как основного очага разрушения эритроцитов.
При холодовой форме аутоиммунной гемолитической анемии требуется избегать холода.
Хроническое заболевание, вызванное поражением печёночных клеток аутоантителами. Существует два типа аутоиммунного гепатита, которые различаются по положительным титрам антинуклеарных или микросомальных тел. Больные АИГ одновременно страдают ревматоидным артритом, витилиго и другими иммунно-опосредованными заболеваниями.

Симптомы сходны с клинической картиной обычного гепатита: слабость, утомляемость, суставная боль, желтуха. Болезнь имеет тенденцию перерождаться в цирроз печени. Для диагноза необходим анализ крови на антитела и биопсия печени.
Показана длительная (не менее 5 лет) иммуносупрессивная монотерапия глюкокортикостероидами или в комбинации с цитостатиками (Азатиоприн). При развитии резистентности к гормональным препаратам используют альтернативные схемы с использованием препаратов Ритуксимаб, Циклоспорин А и др.
Тиреоидит Хашимото возникает в результате поражения клеток щитовидной железы аутоиммунной реакцией. Причина заболевания неизвестна.

Симптомы: усталость, отёчность лица, птоз (опущение) век, изменение кожи и волос (огрубение, сухость), увеличение массы тела. Развивается гипотиреоз. Щитовидная железа увеличена, при пальпации безболезненна. Характерным признаком зоба Хашимото является идиосинкразия к холоду. Болезнь может сочетаться с ревматоидным артритом, системной волчанкой, аутоиммунной анемией.
Для диагностики делают анализ крови на гормоны щитовидной железы и антитиреоидные тела.
Специфическое лечение аутоиммунного тиреоидита отсутствует как таковое, рекомендовано избегать продукты с избыточным содержанием йода. Показана пожизненная гормонозаместительная терапия из-за гипофункции щитовидной железы.
У 70% пациентов первичная или хроническая недостаточность коры надпочечников (болезнь Аддисона) – результат аутоиммунной реакции. У оставшихся 30% причины – туберкулёз, онкологические заболевания, опухоли надпочечников. Обнаружение заболевания в детском возрасте свидетельствует о наследственной патологии.

Дефицит кортикостероида, вырабатываемого надпочечниками, приводит к высокой чувствительности к инсулину, вплоть до гипогликемической комы. Из-за нарушения калиево-натриевого баланса организм не может регулировать артериальное давление.
Симптомы болезни Аддисона: слабость, потеря веса, обезвоживание, резкая гиперпигментация, периодическое снижение сахара в крови. Один из первых симптомов – ортостатическая дистония (головокружение при перемене лежачего или сидячего положения на стоячее).
Диагностика строится на определении в крови уровня магния и калия, кортизола и кортикотропина.
Другое название этой аутоиммунной патологии – анкилозирующий спондилит. Особенность данной спондилоартропатии состоит в том, что болеют в основном молодые мужчины. На данные момент болезнь Бехтерева неизлечима, но раннее диагностирование и необходимое лечение замедляют патологические процессы.

Истинные причины заболевания неизвестны. Болезнь поражает позвоночник: он теряет подвижность, окостеневает. Страдают и другие отделы опорно-двигательной системы – кости, связки, суставы. Костная ткань становится хрупкой, что требует осторожного подбора физиотерапии и лечебной физкультуры.
Характерный симптом, отмечаемый в начале болезни – боли в спине в период покоя (со второй половины ночи и утром), которые проходят после прогревания, приёма анальгетиков и противовоспалительных лекарств. Дальше становится труднее наклоняться и поворачиваться, отмечается ограниченность дыхательных движений (скованность грудной клетки). Припухают суставы. Может развиться увеит.
Для диагностики достаточно рентгенологического исследования, диагноз уточняется анализом крови. Дополнительную информацию может дать МРТ.
Лечение главным образом поддерживающее консервативное: противовоспалительные препараты для уменьшения болей, глазные капли при увеите, белковая диета с преобладанием рыбы и контролем веса. При тяжёлой деформации бёдер возможно хирургическое вмешательство для протезирования ТБС (тазобедренного сустава).
Более известна как Базедова болезнь. Другое название – диффузный токсический зоб. Вызван нарушением иммунной реакции, вследствие чего антитела разрушают клетки щитовидной железы.

Диагностика диффузного токсического зоба не представляет сложности. Характерная симптоматическая триада:
- зоб;
- тахикардия;
- экзофтальм.
Больные диффузным токсическим зобом испытывают чувство жара, у них учащённое сердцебиение и гипергидроз (повышенная потливость). Характерна повышенная возбудимость, быстрая перемена настроения, повышенный аппетит и при этом потеря веса.
Для диагностики производится УЗИ щитовидной железы, анализ крови на уровень гормонов и антител.
Лекарств от аутоантител, вызывающих Базедову болезнь, не существует. Главная задача – устранение тиреотоксикоза. Для медикаментозной терапии применяют препараты, подавляющие синтез гормонов щитовидной железой (тиреостатики): Пропицил, Тиамазол. Лечение радиоактивным йодом доступно не всем. В тяжёлых случаях железу удаляют и принимают пожизненно препараты для компенсации функций этого органа.

Для болезни Крона характерно низкое всасывание питательных веществ из кишечника.
Симптомы – хроническая диарея, иногда кровавая, потеря веса, спастические боли и повышение температуры. Заболевание опасно осложнениями:
- свищами;
- абсцессами;
- перитонитом.
Диагноз основывается на результатах колоноскопии, эндоскопии, рентгена с барием, МРТ или КТ.
Медикаментозное лечение базируется на приёме антидиарейных препаратов, иммуномодуляторов, антибиотиков, кортикостероидов. При тяжёлом протекании заболевания производится хирургическое вмешательство – удаление поражённых участков кишечника.

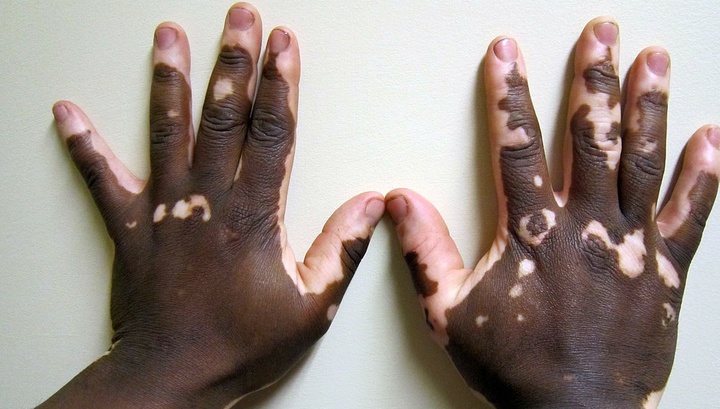
Симптомы – наличие неокрашенных участков кожи на лице, конечностях, в генитальной области. Диагностика основывается на результатах наружного осмотра, для дифференциальной диагностики используется лампа Вуда.
Витилиго причиняет в основном неудобства эстетического характера, но лишённую меланина кожу следует прятать от солнца, так как солнечный ультрафиолет вызывает на ней сильные ожоги.
- мази с кортикостероидом;
- солнцезащитные средства;
- псоралены.
Для уменьшения контраста со здоровой кожей иногда используют отбеливающие препараты, но чаще прибегают к косметическим средства (тональные кремы, пудры).
Псориаз считается неизлечимым. Это аутоиммунное заболевание кожи, характеризующееся хроническим течением с рецидивами. У больных псориазом отмечают общее снижение иммунного статуса, что отражается на работе многих органов.
Читайте также:


