Ревматоидный артрит седалищный нерв

- Что такое ишиас?
- Почему возникает болезнь?
- Как проявляется ишиас?
- Диагностика
- Лечение
- Как профилактировать недуг?
Ишиас является серьезной патологией седалищного нерва. Недуг сопровождается резкой болью, а также яркой картиной неврологических нарушений. К последним относят потерю чувствительности, парестезии, а также двигательные расстройства. Без должного лечения пациенты склонны к временной утрате трудоспособности, а в некоторых случаях – к инвалидизации.
Седалищный нерв самый массивный в теле человека. Он начинается у крестцового сплетения и продвигается на всю нижнюю конечность, обеспечивая ее чувствительностью и возможностью движения. Диаметр седалищного нерва составляет 1 сантиметр, что в 3 раза больше локтевого или лучевого нервов.

Что такое ишиас?
Ишиас является одной из самых распространенных невропатий. По данным ВОЗ встречаемость ущемлений седалищного нерва составляет 30 случаев на 100 тысяч населения. При этом среди пациентов зрелого и старческого возрастов данные значения неуклонно растут.
Подобные анатомические особенности при ишиасе приводят к яркой клинической картине поражения седалищного нерва: так, многие пациенты сравнивают боль при ишиасе с ударом ножом или огнестрельным ранением. Также нередки случаи временной утраты трудоспособности и инвалидизации больных, что делает данную патологию социально важной.
К ишиасу относят ущемление или травматизацию седалищного нерва с последующим воспалением окружающих тканей. Недуг сопровождается жгучей болью, которая распространяется по всей нижней конечности (вплоть до пальцев стоп).
Ишиас является второй по встречаемости мононейропатией после поражения малоберцового нерва. Патология зачастую наблюдается у старших групп населения и практически не диагностируется у детей.
Ущемление седалищного нерва является, как правило, односторонним процессом, что связано с анатомическими особенностями нервного тяжа. Так, свое начало нерв берет у крестцового сплетения, после чего направляется вглубь малого таза. На уровне ягодичной складки нерв пролегает максимально близко к коже, спускаясь по заднебоковой поверхности бедра на нижнюю конечность. В подколенной ямке нервный тяж разделяется, отдавая ветви малой и большой берцовым костям, после чего оканчивается на тыле стопы.
Исходя из указанного выше можно заключить: седалищный нерв – это парный симметричный ствол, который распространяется на каждую из нижних, конечностей обеспечивая им чувствительность и возможность движения. Многочисленные ветви нерва отходят к кожным покровам, мышечным тканям и всем суставам нижней конечности. Нервный тяж также сопровождают вегетативные волокна, ответственные за кровообращение и локальный обмен веществ.
Почему возникает болезнь?
Выделяют три основные причины поражения седалищного нерва при ишиасе: травматизация, ущемление и воспаление.
Так, непосредственная травматизация седалищного нерва происходит при:
- нарушении целостности костей таза или бедра (падение с высоты или автомобильная авария);
- вывихе бедренного сустава (резкие взмахи ногой, особенно в старческом возрасте);
- огнестрельных и резанных ранах задней поверхности бедра.
- грыже межпозвонкового диска, которая сдавливает нервные корешки, дающие начало седалищному тяжу;
- ущемлении гематомой (ограниченным скоплением крови);
- аневризме подвздошной артерии, когда расслоившаяся стенка сосуда выпячивается в виде пульсирующего мешка, сдавливающего нерв;
- доброкачественных (остеомы) и злокачественных (хондросаркомы, остеосаркомы) опухолевых процессах в позвоночнике или спинном мозге (астроцитомы);
- метастазах (дочерних опухолях) от рака легких, предстательной и молочной желез;
- синдроме грушевидной мышцы, провоцируемом сверхмерными физическими нагрузками, искривлениями позвоночника (гиперлордоз, сколиоз), поясничным радикулитом или спондилоартрозом. В некоторых случаях синдром появляется при неправильно проведенной внутримышечной инъекции в ягодицу.
К воспалению ствола седалищного нерва (невриту) могут приводить:
- инфекционные заболевания (герпес, туберкулез, сифилис, тиф и ВИЧ);
- токсическое воздействие ядов (при отравлениях мышьяком, наркотическими веществами или алкоголем);
- накопление в организме вредных продуктов обмена веществ – метаболитов (при диабете, подагре, диспротеинемии).
Как отмечалось выше, ишиас у детей является редкостью, однако провоцировать недуг может ревматоидный артрит. У беременных патология, напротив, встречается довольно часто, что связано с передавливанием седалищного нерва беременной маткой, значительным увеличением веса или патологическими процессами в позвоночнике.

Как проявляется ишиас?
Клинической триадой при ишиасе являются болевые, чувствительные и двигательные расстройства. Данный комплекс нередко сопровождается вегетативными нарушениями и появлением неврологической симптоматики.
Боль
Главным симптомом при мононевропатии седалищного нерва является выраженная боль, называемая ишиалгией. Обычно болевой синдром появляется в области ягодицы со стороны защемления, распространяясь по задней поверхности бедра и голени. При этом болезненность при ишиасе нередко доходит до стопы и кончиков пальцев.
Как правило, боль жгущая и возникает по типу прострела. И это неудивительно, ведь боль при ишиасе бывает настолько выраженной, что люди не могут передвигаться без сторонней помощи.
Двигательные нарушения
Обычно наблюдается парез (неполное обездвиживание и уменьшение мышечного тонуса) задней группы бедренных мышц. Последние ответственны за сгибание ноги в коленном суставе. А т.к. при ишиасе их сила утрачивается, то конечность принимает вынужденную позицию в состоянии разогнутого колена. Это связано с тем, что передняя группа мышц-разгибателей колена при поражении седалищного тяжа не страдает, в виду чего активно выполняет свою функцию.
Подобное состояние при ишиасе нередко дополняется снижение тонуса, силы мышц стопы и пальцев ног. При этом в запущенных случаях отмечается атрофия (истощение) указанных мышечных групп. Визуально определить гипотрофию можно по уменьшению объемов ноги и исчезновению (сглаживанию) ягодичной складки.
Нарушения чувствительности
Первым исчезает болевое ощущение на задней поверхности бедра и голени с охватом подошвы стопы. На уровне наружной лодыжки выпадает восприятие вибрации, а голеностоп и стопа теряют мышечно-суставное чувство. Последнее ответственно за контроль позы и нахождения конечности в пространстве.
Вегетативные расстройства
Ущемление или инфекционное поражение вегетативных ветвей седалищного нерва при ишиасе приводит к появлению трофических нарушений, связанных с расстройствами кровообращения. Так, на наружной поверхности стопы, пятке или пальцах появляются очаги чрезмерного утолщения и огрубения кожи (гиперкератоз). Нередко возникают явления избыточной потливости или ее полное отсутствие (гипергидроз и ангидроз соответственно).
Неврологические симптомы
Под неврологической симптоматикой ишиаса понимают расстройства проведения нервных импульсов и рефлекторного ответа в пораженной области.
Так, ишиасу свойственно:
- Исчезновение или ослабление ахиллового рефлекса. В норме при нанесении удара по сухожильным тяжам пятки икроножные мышцы сокращаются, а стопа сгибается. Однако при невропатии седалищного нерва подобный рефлекторный ответ отсутствует, что связано с нарушением иннервации указанных структур.
- Снижение или исчезновение коленного рефлекса. Физиологически при постукивании по сухожилию надколенника (сразу под коленной чашечкой) происходит разгибание ноги в колене. Однако при неврогенной патологии этого не наблюдается.
- Исчезновение или ослабление подошвенного рефлекса из-за ишиаса. Обычно при проведении спицей по подошве стопы от пятки к пальцам происходит сгибание фаланг (сходно с реакцией на щекотку). Подобный рефлекторный ответ при ущемления седалищного нерва снижен или вовсе отсутствует.
- Симптом Ласега – появление болей из-за ишиаса на задней поверхности ноги при ее подъеме в положении лежа. Стоит отметить, что боль исчезает, если приподнятую вверх ногу согнуть в колене.
- Симптом Бонне является копией Ласега, однако все манипуляции с ногой выполняет врач, т.е. движения пациента в этом случае пассивные.
- Перекрестный синдром нередко появляется при проверке Ласега или Бонне. Связан симптомокомплекс с возникновением болей в здоровой ноге при подъеме пораженной конечности.
- Болевые точки Валле – являются участками поверхностного расположения седалищного нерва: под ягодицей, на середине бедра и голени, под коленом и позади наружного надмыщелка. При ишиасе ощупывание указанных областей вызывает усиление болей.
О поражении седалищного нерва также может свидетельствовать возникновение резкой болезненности в ягодице при попытке запрокинуть пораженную ногу на здоровую.
Диагностика
Диагностика ишиаса должна иметь комплексный подход с целью обнаружения истинной первопричины недуга.
- неврологический осмотр с определением характерной болезненности, зон сниженной чувствительности, ослабления мышечной силы и исчезновения рефлексов;
- данные рентгенограммы для подтверждения вовлеченности в процесс позвоночного столба или межпозвонковых дисков;
- ультразвуковую диагностику, компьютерную или магнитно-резонансную томографии, предназначенные для определения точной топики (месторасположения) повреждения или ущемления нерва.
К вспомогательным методам при ишиасе относят лабораторную диагностику (клинический и биохимический анализы крови, исследования на наличие инфекционных маркеров и пр.), а также электромиографию. Последняя не способна указать причину ишиаса, однако определяет степень нарушения нервно-мышечной проводимости, т.е. тяжесть недуга.

Лечение
Основным направлением в лечении ишиаса является устранение истинной причины невропатии седалищного нерва. Так, при травматических повреждениях необходима пластика нервного ствола (шов нерва), сопоставление костных отломков (при переломах) и обездвиживание на период лечения. Также немаловажным является удаление гематом (ограниченного скопления крови), которые могут оказывать давление на нервный тяж.
Онкологические процессы требуют химиотерапии и решения вопроса об оперативном иссечении новообразований. В случаях межпозвонковой грыжи рекомендуется хирургическое вмешательство по удалению грыжевого мешка – дискэктомия с последующей установкой искусственного имплантата.
Медикаментозная терапия
В качестве обезболивающих при ишиасе могут назначаться нестероидные противовоспалительные средства (Анальгин, Мелоксикам, Кеторолак, Пенталгин). Выписывать препараты может только врач. Нередко прибегают к местному купированию боли с помощью блокад (Новокаином, Ультракаином). При нестерпимом болевом синдроме возможно назначение наркотических препаратов (Трамадол).
При ущемлениях седалищного нерва для снятия воспаления, отечности и защитного напряжения мышц назначают кортикостероиды (Метипред) и препараты для изолированного купирования мышечного спазма (Мидокалм).
Для улучшения трофики тканей возможно применение корректоров кровообращения (Трентал) и обменных препаратов (Мельдоний, Корилип).
Стоит отметить, что наружные средства (гели, мази, примочки) малоэффективны и могут использоваться лишь в качестве отвлекающей терапии.
Физиопроцедуры
Физиотерапевтические процедуры показаны после купирования острого периода ишиаса. В клинической практике хороший эффект наблюдается при дарсонвализации, УВЧ, лазеро и магнитотерапии. В восстановительном периоде применимы массаж, лечебная гимнастика, а также мануальная терапия в виде постизометрической релаксации мышц. Последняя основана на мягком растяжении мышечных волокон и тканей для избавления от гипертонуса.
Как профилактировать недуг?
В целях профилактики ишиаса людям старшей возрастной группы необходимо:
- избегать переломов костей таза или бедра, вывихов, а также всевозможных ранений в области нижних конечностей;
- предупреждать или вовремя лечить остеохондроз, а также его осложнения – межпозвонковую грыжу;
- после 40-ка лет женщинам проходить скрининг-тесты для обнаружения раннего рака молочной железы (маммографию), а мужчинам – опухолей простаты (пальцевое ректальное исследование);
- проводить полное лечение инфекционных заболеваний (герпеса, кори, скарлатины, туберкулеза, сифилиса, тифа, малярии и пр.);
- предупреждать бытовые и промышленные отравления мышьяком, наркотическими веществами или алкоголем;
- контролировать и лечить системные, обменные и гормональные болезни (диабет, подагру, диспротеинемию).
При этом особое внимание нужно уделять врожденным и приобретенным патологиям позвоночного столба (спондилез, спондилолистез, сколиоз, гиперлордоз), а также свода стопы (косолапие, плоскостопие, вальгусные и варусные деформации).
Ишиас является довольно распространенной патологией среди возрастной группы населения старше 45-ти лет. Ишиас нередко связывают с временной и стойкой потерей трудоспособности, в связи с чем любые проявления невропатии седалищного нерва требуют срочного и правильного лечения!



Причины воспаления седалищного нерва
Медики выделяют несколько причин возникновения воспаления седалищного нерва:
- Появление новообразований;
- Смещение межпозвоночного диска или возникновение грыжи;
- Инфекционные заболевания, провоцирующие воспалительный процесс;
- Гинекологические заболевания;
- Остеофиты позвонков (патологические наросты на позвонках или других костях, образующиеся вследствие остеохондроза).
К возникновению ишиаса могут быть причастны также травмы органов малого таза, сильные нагрузки на организм, поднятие тяжестей. Она распространена среди тех людей, которые никогда не занимались спортом и резко решили начать с больших нагрузок.
Встречается воспаление седалищного нерва и у женщин в положении, потому что при беременности в теле женщины смещается центр тяжести и увеличивается нагрузка на позвоночник, который не всегда бывает готов к таким изменениям.
Симптомы воспаления седалищного нерва
При воспалении седалищного нерва у людей боль бывает настолько сильной, что выбивает его из нормального ритма жизни, к симптомам можно отнести:
Лечение воспаления седалищного нерва
Лечение воспаления седалищного нерва нужно начинать с приема врача. Доктору нужно обязательно рассказать, когда появилась боль, какая она по характеру (ноющая, острая, прострелы), проявляется ли она постоянно или возникает периодически, в какие части тела распространяется. От этих рассказов зависит эффективность лечения. Если вы самостоятельно принимали обезболивающие препараты, обязательно сообщите врачу их названия.
После беседы медик осмотрит вас, оценит состояние кожи и мышц, проверит неврологические симптомы и назначит необходимые методы обследования.
Лечение ишиаса проводится в несколько этапов: сначала доктор снимает боль, используются также те препараты, прием которых способствует уменьшению воспаления. Устранив первичные симптомы, начинается активное лечение: физиотерапия, массаж и т.д.
Достижение положительного эффекта во многом зависит и от самого пациента. Ему придется пересмотреть свой образ жизни, начать правильно питаться, соблюдать режим, заниматься лечебной физкультурой. Безусловно, подъем больших тяжестей полностью ограничивается.
В большинстве случаев определить, имеется ли у пациента воспаление седалищного нерва можно после первичного осмотра. Врач проверяет рефлексы больного, оценивает его походку, потому что люди с воспалением в основном начинают подволакивать ногу, или же движение конечности становится неестественным. Все потому что нога теряет чувствительность. Всему виной является потеря чувствительности ноги, ослабление мышц или сильные боли.
Если первичную диагностику можно провести и в простых условиях больничного кабинета, то понять, что именно стало причиной возникновения заболевания намного сложнее. Для точного выявления причин воспаления седалищного нерва нужно использовать передовые методы, такие как МРТ. Именно магнитно-резонансная томография поможет выявить нарушение строения позвоночника, смещение межпозвонковых дисков, трещины, травмы, грыжу. Такой метод диагностики отличается высокой точностью и максимальным удобством для пациента.
Симптоматическая терапия
Эта терапия проводится в острый период, когда боль является самой главной проблемой. Врач попросит вас уйти на покой – нужно снизить нагрузки на обе ноги, даже при условии одностороннего поражения. Делается это потому, что во время хромоты на больную ногу все равно приходится большое, давление, которое может спровоцировать усиление боли. Основу симптоматической терапии составляют лекарственные препараты. Для общего укрепления организма и опорно-двигательного аппарата назначают хондропротекторы, ноотропы, сосудорасширяющие, антиоксиданты.
Этиотропное лечение
Она проводится как в период обострения, так и во время стихания болей, направлено на устранение причины заболевания. Рекомендуется применение мануальной терапии, массажа, лечебной физкультуры, дефанотерапии и физиотерапевтических методов.
Мануальная терапия
Принцип мануальной терапии основан на ручном воздействии на опорно-двигательную систему специалистом – мануальным терапевтом – с лечебной целью. Терапевт воздействует непосредственно на опорно-двигательный аппарат – ставит позвонки на место, возвращает позвоночник и суставы в физиологичное положение, восстанавливает нормальную подвижность. Курс мануальной терапии назначают, если воспаление седалищного нерва сопровождается прострелами в пояснице, ограничением сгибания в позвоночнике, тянущими болями в ноге.
Массаж
Курс массажа доктор назначает, когда боль уже стихла. Он необходим для того, чтобы снять мышечный спазм, который может способствовать защемлению корешков спинного мозга или седалищного нерва. Разминание мышц способствует расширению кровеносных сосудов, улучшается приток крови к поражённой области, расслабляются мышцы спины и поясницы.
Лечебная физкультура
Гимнастика при защемлении седалищного нужна для того, чтобы нормализовать тонус мышц, исправить деформации позвоночного столба, улучшить функцию мышц. Занятия ЛФК включают комплекс упражнений в позициях стоя и лёжа. Это не только метод лечения, но и отличный способ профилактики.
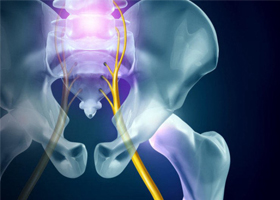
Общие сведения
Поражение седалищного нерва (n. Ischiadicus) воспалительного генеза — достаточно часто встречаемая мононевропатия нижних конечностей, особенно среди лиц старшей возрастной группы (50-70 лет). Показатели заболеваемости варьируют на уровне (20-25 случаев/100 тыс. населения), чаще встречается у лиц мужского пола, особенно в группах, чья работа связана со значительными физическими нагрузками. Как правило, невропатия седалищного нерва является односторонней. Зачастую это заболевание обозначают термином ишиалгия, невралгия или нейропатия седалищного нерва, ишиас.
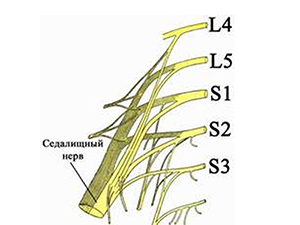
Чаще всего ишиалгия имеет дискогенное происхождение (вертеброгенная ишиалгия), т.е. образуется в ответ на дистрофически-дегенеративные изменения в пояснично-крестцовом отделе позвоночника, а именно, сдавливание выпячивающимся межпозвонковым диском волокон нерва при выходе их из позвоночного столба в составе спинномозговых корешков (поясничный остеохондроз, спондилез пояснично-крестцового отдела, опухоли и травмы позвоночника). При этом, компрессии может подвергнуться любой из 5 нервных корешков или сдавливаться одномоментно несколько спинномозговых корешков. Однако компрессия и последующее воспаление седалищного нерва могут быть обусловлены и экстравертебральными факторами. По мкб-10 ишиас классифицируется кодом M-54.3.
В целом, воспаление седалищного нерва имеет доброкачественное течение и поддается лечению, однако, у почти 28% пациентов на протяжении двух последующих лет возникает рецидив. В ряде случаев седалищная невропатия может надолго снижать трудоспособность пациента и даже быть причиной его инвалидизации.
Патогенез
Первично боль возникает из-за компрессии нервных волокон при выходе их из позвоночного столба в составе спинномозговых корешков. Компрессия седалищного нерва может происходить и на более низком уровне — между спазмированной грушевидной мышцей и крестцово-остистой связкой. В ответ на боль и раздражение спинномозговых корешков/оболочек седалищного нерва, возникает асептическое воспаление в мягких тканях и защитный мышечный спазм, что и усиливает болевой синдром при ишиалгии.
Классификация
В основу классификации ишиаса положен этиологический фактор, в соответствии с которым выделяют:
- Первичный (симптоматический) ишиас — первично поражается непосредственно седалищный нерв/его производные.
- Вторичный ишиас — первично возникают заболевания/механическое раздражение тканей, прилегающих к нерву с последующим переходом патологического процесса с них непосредственно на седалищный нерв.
По топической классификации выделяют верхний, средний и нижний ишиас.
Причины
Причины воспаления седалищного нерва можно разделить на две группы:
- Вертеброгенная патология (остеохондроз, травмы/опухоли, деформация/дегенерация межпозвоночных дисков, спондилез, искривления позвоночника и возрастные изменения в нем, межпозвоночные грыжи и стеноз пояснично-крестцового отдела позвоночника).
- Вневертебральные факторы (синдром грушевидной мышцы, переохлаждения организма, инфекционно-воспалительные заболевания урогенитальной зоны, статическая/динамическая перегрузка мышц поясницы и таза, избыточная масса тела, беременность, сидячий образ жизни). Воспаление n. ischiadicus может также развиваться на фоне различных инфекционных заболеваниях (ВИЧ-инфекции, туберкулезе, герпетической инфекции, кори, скарлатине). Возможно токсическое поражение нерва как при экзогенных интоксикациях (наркомании, отравлении мышьяком, хроническом алкоголизме) и при нарушении метаболических процессов в организме (при подагре, сахарном диабете, диспротеинемии и др.).
Симптомы воспаления седалищного нерва
Наиболее патогномоничным симптомом неврита седалищного нерва является боль в области поясницы/крестца и ниже по ходу пораженного нервного ствола. Чаще локализуется в области ягодицы, распространяясь по задней поверхности бедра сверху вниз с выраженной иррадиацией по наружно-задней поверхности голени и стопы (до кончиков пальцев). Как правило, пациенты характеризуют ишиалгию как чрезвычайно интенсивный простреливающий/пронизывающий болевой синдром, в ряде случаев не дающий возможности самостоятельно передвигаться. Также, пациенты жалуются на парестезии/онемение на заднелатеральной поверхности голени и участках стопы.
Объективно симптомы ишиалгии дополняются снижение мышечной силы (парез) двуглавой, полусухожильной/полуперепончатой мышцы, что затрудняет сгибание ноги в коленном суставе. При этом характерным является преобладание тонуса мышцы-антагониста (четырехглавой мышцы бедра), что приводит к положению нижней конечности в состояние разогнутого коленного сустава. Поэтому, для таких больных является типичной ходьба в положении с выпрямленной ногой, то есть, нога для следующего шага при ее переносе вперед не сгибается в колене. Характерен также парез стопы и пальцев ног, отсутствие/снижение ахиллова и подошвенного сухожильных рефлексов. При длительном течении заболевания симптомы ишиаса дополняются атрофией паретичных мышц.
Признаки невралгии седалищного нерва часто дополняются расстройствами болевой чувствительности, особенно в области заднелатеральной поверхность голени и стопы. Характерно ослабление мышечно-суставного чувства в суставах голеностопа и межфаланговых суставах. Типичной является боль при надавливании на точку места выхода n. ischiadicus на бедро (крестцово-ягодичную точку) и триггерные точки Гара и Валле. К характерным симптомам седалищной невропатии относятся положительные симптомы натяжения:
- Лассега (выраженная боль из положения лежа на спине при поднятии прямой ноги).
- Бонне (сильная простреливающая боль у лежащего на спине больного при пассивном отведении согнутой в тазобедренном и колене суставе ноги).
Реже невропатия n. ischiadicus сопровождается вазомоторными и трофическими изменениями (гиперкератоз, гипотрихоз, ангидроз, гипергидроз) на латеральной поверхности стопы, пятке и тыльной стороне пальцев, изменение роста ногтей. Вазомоторные нарушения проявляются цианозом и похолоданием стопы. Такие характерные симптомы позволяют определить и провести дифференциальную диагностику седалищной мононевропатии с пояснично-крестцовой радикулопатией уровня L5-S2 и плексопатией.
Анализы и диагностика
Диагноз устанавливается на основании характерной клинической картины и данных инструментального обследования (рентгенография, магнитно-резонансная и компьютерная томография позвоночника; электронейромиография).
Лечение воспаления седалищного нерва
Как лечить воспаление седалищного нерва и можно ли проводить лечение ишиалгии седалищного нерва дома? Прежде всего, ишиалгия, сопровождающаяся болью требует:
- полного покоя на протяжении нескольких дней при интенсивной боли;
- частичного ограничения двигательной активности при умеренно выраженной боли.

Принципами медикаментозной терапии являются купирование болевого синдрома, восстановление нормальной биомеханики движений. Основой патогенетического лечения ишиаса бедра является применение анальгетиков и НПВП, эффективно блокирующих механизмы продуцирования медиаторов воспаления (простагландинов) путем ингибирования фермента циклооксигеназы. С этой целью при невыраженном болевом синдроме могут назначаться анальгезирующие препараты — ненаркотические анальгетики (Седальгин, Парацетамол, Феназон, Метамизол). В случаях болей умеренной/выраженной интенсивности назначаются НПВС. К ним относят: Ибупрофен, Диклофенак, Кетопрофен, Мелоксикам, Нимесулид, Индометацин, Пироксикам и др.
При недостаточной эффективности препаратов этой группы и сильных болях может возникать необходимость в 1-2 разовом назначении наркотических анальгетиков (Трамал, Трамадол). Если невралгия седалищного нерва сопровождается стойким напряжением мышц и наличием миофасциальных болей облигатным компонентом терапии должен быть 2 недельный курс миорелаксантов (Баклофен, Толперизон, Тизанидин) или их назначение в комбинации с анальгетиками.
Предпочтительным является их парентеральное введение (уколы), однако, в качестве вспомогательного средства могут использоваться и мази/гели, содержащие противовоспалительный компонент — кетопрофен/диклофенак (мазь Индометацин, Кетопрофен гель, Фастум гель, Диклоран гель, Диклак гель, Кетопром гель, Вольтарен, крем Ибупрофен и др.). Необходимо понимать, что купировать боль за 2 дня, как многие желают, нереально. Длительность лечения составляет не менее 10 дней.
При проявившихся острых корешковых болей показана блокада триггерных точек для чего в паравертебральные точки на уровне пораженного ПДС вводится раствор лидокаина/новокаина с возможным добавлением раствора гидрокортизона и витамина В12 (цианокобаламина). В тяжелых случаях растворы вводятся в эпидуральное пространство.
Как лечить ишиас седалищного нерва при отсутствии/слабой эффективности НПВС? При недостаточной эффективности препаратов для купирования болевого синдрома могут назначаться коротким курсом (3-5 дней) кортикостероиды в инъекциях (Преднизолон, Дексаметазон, Депос). Повышения эффективности консервативного лечения можно добиться путем назначения терапевтически высоких доз витаминов группы В (Мильгамма, витамин В1, В6 и В12, Нейробион) и ускорять процессы регенерации нервных волокон.
Лечение неврита седалищного нерва при необходимости может включать назначение антигистаминных и десенсибилизирующих средств.
Какие уколы назначают для снижения сроков лечения? Медикаментозное лечение может быть расширено за счет назначения антиоксидантов (Альфа-липоевая кислота), репарантов, улучшающих трофику (Актовегин, Солкосерил), ингибиторов холинестеразы (Ипидакрин, Прозерин) и группы вазоактивных препаратов (Пентоксифиллин).
Как правило, длительный сильный болевой синдром является стрессором и способствует развитию невротических реакций, а иногда приводит и к депрессивным состояниям. Поэтому в комплексное лечение рекомендуется включать седативные препараты или транквилизаторы (Диазепам, Алпразолам), а в тяжелых случаях — антидепрессанты (Имипрамин, Амитриптилин, Мапротилин, Доксепин, Тразодон, Пароксетин и др.).
В период ремиссии для восстановления физиологически нормальной биомеханики движений используются классический, сегментарный и соединительнотканный миофасциальной массаж и специальные упражнения на растяжение/расслабление и укрепление мышц поясницы, таза, бедра и нижних конечностей. Показана гимнастика по Уильямсу, видео упражнений которой можно найти в интернете. Хорошие отзывы и высокую эффективность восстановления биомеханики движений обеспечивают йоговские упражнения, лечебное плавание, плавание брассом, тренинг на специальных тренажерах.
Лечение ишиаса в домашних условиях проводить безусловно можно согласно назначенному лечению врачом. Что касается лечения воспаление седалищного нерва народными средствами, то необходимо отметить, что народные средства (компрессы из натертого корня хрена, черной редьки, конского каштана, фитотерапевтические средства на основе скипидара, камфоры, горького перца и др.) не обладают необходимым уровнем эффективности и могут использоваться лишь в качестве вспомогательных методов.
Поэтому самостоятельное лечение ишиаса народными средствами в домашних условиях использовать в качестве основной терапии не рекомендуется, поскольку это может способствовать хронизации патологического процесса и стойкому нарушению двигательной активности.
Читайте также:


