Седалищно большеберцовые мышцы это
Мышцы таза и бедра в медицине не рассматриваются отдельно, поскольку состояние первой группы мускулов непосредственно влияет на вторую, и наоборот, т.е. эти 2 категории волокон образуют единую кинематическую цепь. В данной статье рассмотрено строение экстензоров, флексоров и аддукторов бедра и особенности их иннервации.
Мышцы таза
Отводятся в области тазового пояса, направляются к бедренной кости, прикрепляясь в верхнем отделе. Ограничивают тазобедренный сустав, участвуют в его движениях. По функциональности делятся на внутреннюю и наружную группы.
Подвздошно-поясничная мышца ─ состоит из трех мускулов, которые объединяются в единое сплетение, формируя мышечную основу задней стенки брюшной полости.
- Большая поясничная мышца(psoas major) ─ отходит от латеральной поверхности XII грудного и четырех верхних поясничных позвонков.
- Подвздошная ─ от одноименной ямки.
- Малая поясничная ─ от XII грудного и I поясничного позвонков. Входит в подвздошную фасцию.
Musculus iliopsoas прикрепляется у малого вертела.
Сгибает в области тазобедренного сустава. При установленной конечности участвует в наклоне туловища вперед.

Грушевидная мышца начинается на тазовой поверхности крестца, сбоку передних крестцовых отверстий. Покидает полость малого таза, прикрепляется у верхнего отдела большого вертела.
Верхняя и нижняя близнецовые мышцы: первая отходит от седалищной кости, а вторая – от одноименного бугра.
Внутренняя запирательная мышца ─ начало от окружности одноименной мембраны. Из полости таза проходит через седалищное отверстие и прикрепляется на медиальной поверхности большого вертела.
Перечисленные мускулы выполняют общую функцию – участвуют в поворотах конечности кнаружи.
Большая ягодичная мышца имеет поверхностное расположение, получила наибольшее анатомическое развитие благодаря прямохождению человека. Начинается от подвздошной кости и крестцово-бугристой связки, прикрепляется к ягодичной бугристости.
Разгибает и вращает бедро в наружную сторону. В период покоя поддерживает туловище в вертикальном положении.
Средняя ягодичная мышца ─ начало на одноименной поверхности подвздошной кости, крепится к большому вертелу.

Gluteus medius выполняет повороты в двух направлениях ─ передние пучки поворачивают вовнутрь, задние – кнаружи. В зафиксированном положении вместе с рассмотренным ниже мускулом поддерживает вертикальное положение туловища.
Малая ягодичная мышца ─ начинается от наружного крыла подвздошной кости (ПК), прикрепляясь к большому вертелу. Выполняет функции, аналогичные предыдущему волокну.
Напрягатель широкой фасции бедра отходит от ПК и прилегающей части подвздошного гребня. Продолжение данного сухожилия называется подвздошно-большеберцовым трактом, который фиксируется к латеральному мыщелку большеберцовой кости.
Сгибает и отводит бедро, поворачивает его кнаружи, вместе с большим и средним ягодичным мускулом действует на колено. При фиксированной проксимальной части вращает таз.
Квадратная мышца бедра (quadratus femoris) начинается от наружного края седалищного бугра, крепится к межвертельному гребню. Участвует в поворотах кнаружи.
Наружная запирательная мышца имеет треугольную форму, берет начало на наружной поверхности лобковой и седалищной костей, фиксируется в вертельной ямке. Отвечает за вращение ТБС кнаружи.
Мышцы бедра
Анатомия выделяет три категории:
- передняя ─ сгибатели;
- задняя ─ разгибатели;
- медиальная ─ приводящие.

Портняжная мышца – самая длинная в человеческом теле. Отходит от верхней части подвздошной ости, идет вниз в косом направлении, переходя на внутреннюю поверхность. Сзади обогнув медиальный надмыщелок, переходит на голень. Место прикрепления ─ большеберцовая бугристость.
Функциональность заключается в сгибании ноги в тазобедренном и коленном суставах, вращении голени вовнутрь, а бедра – к наружной стороне. Предупреждает выворачивание бедренного сустава при приседании.
Четырехглавый мускул образуется прямой, промежуточной, латеральной и медиальной широкими мышцами. Каждая имеет собственное начало, в области колена формирует сухожилие, охватывающее надколенник, крепится к большеберцовой кости.
- Прямая ─ располагается над вертлужной впадиной от нижней подвздошной ости, сразу прикрыта портняжной мышцей, опускаясь вниз и переходит в тонкое сухожилие.
- Медиальная ─ начинается от одноименной губы шероховатой линии, в направлении вниз преобразуется в широкое сухожилие.
- Латеральная ─ отходит от основания большого вертела, бедренного гребня и латеральной губы.
- Промежуточная ─ располагается под прямой мышцей, начинается от межвертельной линии.
Четырехглавое мышечное волокно участвует в разгибании голени и сгибании бедра.
Двуглавая мышца имеет 2 головки: длинную, начало которой находится в области седалищного бугра, и короткую, которая отходит от латеральной губы шероховатой линии. Обе образуют брюшко, переходящее в узкое сухожилие, прикрепляющееся к малоберцовой кости.

Функция мускула состоит в разгибании бедра и сгибании голени. При согнутом колене, поочередно сокращаясь на обеих сторонах, вращает голеностоп кнаружи.
Полусухожильная мышца идет от седалищного бугра. Спускаясь вниз, переходит в длинное сухожилие, прикрепляется к большеберцовой бугристости. В данном месте с пучками коллагеновых волокон тонкой и портняжной мышцы формирует гусиную лапку.
Участвует в сгибании и вращении голени кнутри, в разгибании бедра. Вместе с большим ягодичным мускулом, при фиксированной голени, выпрямляет туловище.
Полуперепончатая мышца отходит от седалищного бугра, в нижнем отделе переходит в плоское сухожилие, крепится к большеберцовой кости. Здесь подразделяется на три пучка, которые образуют глубокую гусиную лапку.
При фиксированном тазе в колене сгибает голень и выпрямляет бедро. При аналогичном положении голени вместе с большой ягодичной разгибает туловище. При согнутом колене вращает голеностоп вовнутрь, натягивая капсулу коленного сустава.
Тонкая мышца располагается поверхностно со срединной стороны. Начало от лобковой кости, по направлению вниз переходит в сухожилие, прикрепляясь к большеберцовой бугристости. Функция ─ приведение бедра, сгибание голени.
Гребенчатая мышца представлена в форме четырехугольника. Отходит от гребня лобковой кости, закрепляется к гребенчатой линии бедренной. Отвечает за приведение и сгибание нижней конечности, вращает к наружному направлению.
Длинная приводящая мышца имеет треугольную форму. Отходит коротким сухожилием ниже лобкового бугорка.

Короткая приводящая ─ берет начало от нижней ветви лобковой кости, находится сзади гребенчатой и длинной приводящей.
Большая приводящая исходит из области седалищного бугра и нижней ветви лобка. В месте прикрепления к приводящему бугорку медиального мыщелка ограничивает сухожильную щель.
Место прикрепления длинной, короткой и большой приводящих мышц является шероховатая линия бедренной кости. Общая функция заключается в приведении бедра и вращении к наружной стороне.
Иннервация мышечных элементов таза и бедра
Таз, внутренняя:
- Подвздошно-поясничная, грушевидная, близнецовые (верхняя и нижняя) мышцы ─ ветвями поясничного (LI-LIV) и крестцового (SI-SII для второй и LV-SII для третьих) сплетения соответственно.
- Внутренняя запирательная ─ одноименным нервом (LV- SII).
Таз, наружная:
- Большая ягодичная ─ нижним ягодичным нервом (LV- SII).
- Средняя, малая ягодичные и напрягатель широкой фасции ─ верхним ягодичным нервом (LIV-SI).
- Квадратная ─ седалищным(LIV-SI)
- Наружная запирательная ─ одноименным волокном (LII-LIV).
Бедро:
Передняя группа мышц иннервируется бедренным нервом (LII-LIV).

- Двуглавая ─ большеберцовым (SI-SII), малоберцовым нервами(LIV-SI).
- Полусухожильная и полуперепончатая ─ большеберцовым (LIV-SII и LIV-SI соответственно).
- Тонкая, гребенчатая, длинная и короткая приводящие ─ запирательным (первая LII-LIV, остальные – LII-LIII).
- Большая приводящая ─ задней ветвью запирательного канала (LII-LIII) и седалищным нервом (LIV-LV).
Таким образом, бедренные и тазовые мышцы выполняют важные функции: сгибание и разгибание частей нижних конечностей, выполнение движений в нескольких плоскостях. Знание анатомии рассматриваемых мускулов поможет избежать травмирования и сохранить здоровье элементов опорно-двигательного аппарата надолго.
Седалищный нерв (nervus ischiadicus) – самый толстый нерв во всем теле, является продолжением корешков LIV – SIII спинномозговых нервов. Выходит из полости таза через подгрушевидное отверстие (между грушевидной мышцей и плотной крестцово-остистой связкой), располагаясь латеральнее сосудисто-нервного пучка, или непосредственно через толщу грушевидной мышцы, и по выходе из отверстия лежит почти посередине между седалищным бугром и большим вертелом бедра. Выйдя из-за нижнего края большой ягодичной мышцы, нерв следует по бедру между длинной головкой двуглавой мышцы бедра и большой приводящей мышцей и ниже, между двуглавой мышцей бедра и полуперепончатой мышцей. В области бедра от нерва отходят ветви к двуглавой мышце бедра (m. biceps femoris) (к длинной головке – от большеберцовой порции, к короткой головке – от малоберцовой порции), полусухожильной (m. semitendinosus) и полуперепончатой (m. semimembranosus) мышцам. Эти мышцы сгибают ногу в коленном суставе. В верхнем углу подколенной ямки нерв разделяется на две конечные ветви – малоберцовый нерв (n. peroneus) и большеберцовый нерв (n. tibialis). Клиническая картина поражения седалищного нерва характеризуется следующими симптомами:
1. чувствительными нарушениями:
1.1. расстройств чувствительности на голени и стопе (за исключением медиальной поверхности голени, то есть той части голени, которая иннервируется ветвью n. saphenus от n. femoralis [поясничное сплетение]) ;
1.2. каузалгические боли;
2. двигательные нарушения:
2.1. слабость сгибания ноги в коленном суставе, сгибания и разгибания стопы и пальцев;
2.2. гипотрофия задней группы мышц бедра (при высоком уровне поражения, как правило, в ягодичной области);
2.3. утрата ахиллова и подошвенного рефлексов;
3. выраженные вегетативные и трофические нарушения: изменение цвета кожных покровов, истончение, сухость кожи, ломкость ногтей, нарушение потоотделения и т.д.
Общий ствол седалищного нерва может поражаться при ранениях, травмах с переломом костей таза, инфекционных, токсических поражениях, воспалительных процессах в области тазового дна и ягодицы, опухолях, при синдроме грушевидной мышцы.


Таким образом, nervus ischiadicus образуется из корешков LIV – SIII спинномозговых нервов и является длинной ветвью крестцового сплетения: иннервирует сгибатели голени, стопы , пальцев, разгибатели стопы и пальцев, кожу стопы и большей части голени, кроме внутренней ее поверхности, а также иннервирует сумки всех суставов нижней конечности, включая тазобедренный сустав. Синдром седалищного нерва обусловлен высотой (уровнем ) и степенью (полная, неполная, начальная) поражения. В зависимости от уровня (высоты) поражения возможны следующие варианты синдром а седалищного нерва :
Ι. вариант ОЧЕНЬ ВЫСОКОГО УРОВНЯ поражения (в тазу или выше ягодичной складки) характеризуется:
1. выпадением функции n. tibialis communis и n. peroneus – паралич стопы и пальцев, утрата ахиллова и подошвенного рефлексов анестезия (гипестезия) почти всей голени и стопы, кроме зоны n. sapheni (ветвь от n. femorailis от поясничного сплетения);
2. выпадение функции m. biceps femoris, m. semitendinosus и m. semimembranosus, которые обуславливают возможность сгибания голени;
3. выпадением функции n. cutanei femoris posterior – гипостезия (анестезия) по наружной поверхности бедра;
4. невозможностью вращения бедра кнаружи (m. piriformis, m. obturator internus, m. quadriceps femoris, mm. gemelii);
5. наличием положительных симптомов натяжения (Лассега, Бонне);
6. наличием вазомоторных и трофических расстройств яяяяяяяяя9гипертрихоз или гипотрихоз, гипо- или гипергидроз, изменение роста ногтей, образование трофических язв в области пятки и наружного края стопы).
ΙΙ. Вариант синдрома седалищного нерва при поражении последнего на уровне ПОДГРУШЕВИДНОГО ОТВЕРСТИЯ – foramen intrapiriforme [син.: СИНДРОМ ГРУШЕВИДНОЙ МЫШЦЫ ] складывается из двух групп симптомов:
1. симптомов поражения самой грушевидной мышцы: болезненность при пальпации верхневнутренней части большого вертела бедра (места прикрепления грушевидной мышцы к капсуле этого сочленения); болезненность при пальпации в нижней части крестцово-подвздошного сочленения; симптом Бонне (пассивное приведение бедра с ротацией его внутрь, вызывающее боли в ягодичной области, реже - в зоне иннервации седалищного нерва); болезненность при пальпации ягодицы в точке выхода седалищного нерва из-под грушевидной мышцы;
ΙΙΙ. Вариант синдрома седалищного нерва при поражении последнего НА УРОВНЕ БЕДРА (ниже выхода из малого таза) и до уровня деления на мало- и большеберцовые нервы характеризуется: нарушением сгибания ноги в коленном суставе (в результате пареза m. semitendinosus и m. semimembranosus и m. semitendinosus и m. biceps femoris); нога разогнута в коленном суставе вследствие сокращения мышцы-антогониста (m. quadriceps femoris); специфической походкой – выпремленная нога вследствие преобладания тонуса мышцы антагониста (четырехглавая мышца) выносится при ходьбе вперед наподобие ходули; отсутствием активных движений в стопе и пальцах, которые умеренно отвисают; присоединяющейся через 2 – 3 недели атрофией парализованных мышц, часто маскирующей пастозность ноги; гипестезией (анестезия) по задне-наружной поверхности голени, тылу стопы, подошве и пальцам; нарушением суставно-мышечной чувствительности в голеностопном суставе и в межфаланговых суставах пальцев стопы; отсутствием вибрационной чувствительности на наружной лодыжке; болезненностью по ходу седалищного нерва – в очках Валле и Гара; положительным симптомом Лассега; исчезновением ахиллова и подошвенного рефлексов;
V синдром НАЧАЛЬНОГО ПОРАЖЕНИЯ седалищного нерва может быть установлен путем использования тестов для определения силы m. semitendinosus , m. semimembranosus и m. biceps femoris: обследуемому, находящемуся в положении лежа на животе, предлагают согнуть ногу под углом 15° - 160° в коленном суставе, ротируя голень внутрь; обследующий оказывает сопротивление указанному движению и пальпирует напряженные m. semitendinosus , m. semimembranosus (в норме эти мыгшцы сгибают ногу в коленном суставе, несколько ротируя голень вовнутрь); обследуемому находящемуся в положении лежа на спине с согнутой в коленном и тазобедренном суставах ногой, предлагают согнуть ногу в коленном суставе под более острым углом; обследующий оказывает сопротивление этому движению тест для определения силы m. biceps femoris; обследуемому находящемуся в положении лежа на животе, предлагают согнуть ногу в коленном суставе, несколько ротируя ее кнаружи, обседающий оказывает сопротивление этому движению и пальпирует сокращенную мышцу и ее сухожилие (тест для определения силы).
По степени уменьшения объема и силы указанных мышц, сравнивая их с этими показателями другой конечности, судят о возможности начального поражения седалищного нерва, иннервирующего указанные мышцы. Синдром седалищного нерва проявляется чаще всего в результате страдания этого нерва по механизму туннельного синдрома при вовлечении в патологический процесс грушевидной мышцы. Ствол седалищного нерва может поражаться при ранениях , переломах костей таза, при воспалениях и онкологических заболеваниях малого таза, пи поражениях и заболеваниях ягодичной области, крестцово-подвздошного сочленения и тазобедренного сустава.
Топический дифференциальный диагноз синдрома седалищного нерва часто приходится проводить с дискогенной компрессионной радикулопатией LV – SΙΙ. Дифференциально-диагностические критерии, позволяющие провести это разделение, представлены в таблице:
далее материал изложен с использованием данных с медицинского портала Doctorspb.ru: (Синдром грушевидной мышцы [пириформис-синдром]) :
Синдром грушевидной мышцы - это болевой синдром, который локализуется в ягодичной области с возможной отдачей (иррадиацией) в верхнюю часть бедра, голени и паховую область.
Синдром грушевидной мышцы встречается не менее чем у 50% больных дискогенным пояснично-крестцовым радикулитом. Рефлекторное напряжение в мышце и нейротрофические процессы в ней вызваны, как правило, раздражением не пятого поясничного, а первого крестцового корешка. Если пациенту поставлен данный диагноз, предположение о наличии синдрома грушевидной мышцы может возникнуть при наличии упорных болей по ходу седалищного нерва, не уменьшающихся при медикаментозном лечении. Гораздо труднее определить наличие данного синдрома, если имеются только болевые ощущения в области ягодицы, носящие ограниченный характер и связанные с определенными положениями (перемещениями) таза или при ходьбе.
ЭТИОЛОГИЯ СИНДРОМА ГРУШЕВИДНОЙ МЫШЦЫ
Синдром грушевидной мышцы знаком врачам общей практики давно, он может быть и осложнением поясничного остеохондроза, и симптомом заболеваний органов малого таза, и следствием перегрузки грушевидной мышцы, мышц и связок пояса нижних конечностей.
Первичное поражение грушевидной мышцы наблюдается при миофасциальном болевом синдроме; непосредственными причинами его возникновения могут быть:
•растяжение
•переохлаждение
•перетренированность мышцы
•травма пояснично – крестцовой и ягодичных областей
•неудачная иньекция лекарственных средств в область грушевидной мышцы
•оссифицирующий миозит
•длительное пребывание в анталгической позе
Вторичный синдром грушевидной мышцы может возникнуть при:
•заболеваниях крестцово-подвздошного сочленения
•заболеваниях малого таза, в частности при гинекологических болезнях
При вертеброгенной патологии может возникнуть рефлекторный спазм мышцы. Синдром грушевидной мышцы, который развивается по этой схеме (не корешковый), с мышечно–тоническими проявлениями является самым частым вариантом поясничных и бедренных болей. Патологическое напряжение грушевидной мышцы в виде спазма наблюдаются при дискогенных радикулопатиях с поражением спинномозговых корешков. В этих случаях будет клиническое сочетание как корешковых так и рефлекторных механизмов с возникновением неврологических проявлений вертеброгенной патологии.
Итак, стало понятно, что причины синдрома грушевидной мышцы могут быть как вертеброгенными, так и невертеброгенными.
К возможным вертеброгенным причинам относится:
•радикулопатия L1 - S1 корешков
•опухоли позвоночника и спинномозговых корешков
•травмы позвоночника и спинномозговых корешкоВ
•поясничный стеноз
Невертебральныее причины:
•миофасциальный болевой синдром
•отражённые боли при заболеваниях внутренних органов
ТОПОГРАФО-АНАТОМИЧЕСКИЕ И БИОМЕХАНИЧЕСКИЕ ОСОБЕННОСТИ ГРУШЕВИДНОЙ МЫШЦЫ
Грушевидная мышца (m. piriformis) представляет собою плоский равнобедренный треугольник. В его основании мышца берет начало от передней поверхности крестцовой кости латеральнее второго-четвертого крестцовых отверстий. Она дополняется волокнами, начинающимися в большой седалищной вырезке подвздошной кости, а иногда и от крестцово-остистой связки. Начинаясь в области капсулы крестцово-подвздошного сочленения, она является единственной мышцей, соединяющей этот сустав. Мышца конвергирует и направляется кнаружи. Далее ее пучки выходят из малого таза через большое седалищное отверстие, переходят в узкое и короткое сухожилие, прикрепляющееся к медиальной поверхности большого вертела бедра. Здесь имеется слизистая сумка. Мышца не занимает всё седалищное отверстие, а образует верхнюю и нижнюю щель. Верхнюю щель занимает верхняя ягодичная артерия и нерв. В нижней щели проходит седалищный нерв и нижняя ягодичная артерия. Грушевидная мышца иннервируется ветвями крестцового сплетения, из S1 и S2 спинномозговых корешков. Кровоснабжение идёт из верхней и нижней ягодичных артерий.
При контрактуре грушевидной мышцы легкому растяжению подвергаются ее антагонисты - аддукторы бедра. Они, однако, одновременно и вращают бедро кнаружи, являясь в этом отношении синергистом грушевидной мышцы. Средняя ягодичная мышца частично вращает бедро внутрь, она и отводит бедро, тоже не являясь полным антагонистом грушевидной мышцы. Таким образом, относительно функции отведения бедра агонистами грушевидной являются все ягодичные мышцы, а антагонистами все аддукторы. Вращательные движения осуществляются более сложными комплексами мышц.
В 90% случаев ствол седалищного нерва выходит из полости таза в ягодичную об¬ласть под грушевидной мышцей. В 10% случаев седалищный нерв прободает грушевидную мышцу при переходе в ягодичную область. Предпосылкой к компрессии седалищного нерва является индурация грушевидной мышцы при ее асептическом воспалении. Измененная грушевидная мышца может сдавливать не только седалищный нерв, но и другие ветви второго-четвертого крестцовых нервов - половой нерв, задний кожный нерв бедра, нижний ягодичный нерв.
Таким образом, при синдроме грушевидной мышцы возможно:
•сдавление седалищного нерва между измененной грушевидной мышцей и крестцово-остистой связкой
•сдавление седалищного нерва измененной грушевидной мышцей при прохождении нерва через саму мышцу (вариант развития седалищного нерва)
•сдавление ветвей второго-четвертого крестцовых нервов - полового нерва, заднего кожного нерва бедра, нижнего ягодичного нерва
КЛИНИЧЕСКАЯ КАРТИНА СИНДРОМА ГРУШЕВИДНОЙ МЫШЦЫ
Клиническая картина синдрома грушевидной мышцы состоит из:
•локальных симптомов
•симптомов сдавления седалищного нерва
•симптомов сдавления нижней ягодичной артерии и сосудов самого седалищного нерва
. при синдроме грушевидной мышцы почти всегда есть легкие сфинктерные нарушения: небольшая пауза перед началом мочеиспускания
симптомы сдавления нижней ягодичной артерии и сосудов самого седалищного нерва
•резкий переходящий спазмом сосудов ноги, приводящий к перемежающейся хромоте - пациент вынужден при ходьбе останавливаться, садиться или ложиться; кожа ноги при этом бледнеет; после отдыха больной может продолжать ходьбу, но вскоре у него повторяется тот же приступ
Важным диагностическим тестом подтвердающим ведущую роль в формировании клинической картины грушевиной мышцы - является ее инфильтрация (грушевидной мышцы) новокаином с оценкой возникающих при этом положительных сдвигов.
Распознать синдром грушевидной мышцы помогают определенные мануальные тесты:
•болезненность при пальпации верхневнутренней области большого вертела бедренной кости (место прикрепления грушевидной мышцы)
•болезненность при пальпации нижнего отдела крестцово-подвздошного сочленения - проекция места прикрепления грушевидной мышцы
•воспроизведение боли при пассивном приведение бедра с одновременной ротацией его внутрь (симптом Бонне-Бобровниковой)
•тест на исследование крестцово-остистой связки, позволяющий одновременно диагностировать состояние крестцово-остистой и подвздошно-крестцовой связок
•поколачивание по ягодице (с больной стороны) - при этом возникает боль, распространяющаяся по задней поверхности бедра
•симптом Гроссмана - при ударе молоточком или сложенными пальцами по нижнепоясничным или верхнекрестцовым остистым отросткам происходит сокращение ягодичных мышц
СПОСБЫ ДИАГНОСТИКИ СИНДРОМА ГРУШЕВИДНОЙ МЫШЦЫ
Одним из самым достоверных методов диагностики синдрома грушевидной мышцы считается трансректальная пальпация грушевидной мышцы, определяемая в виде упругого, резко болезненного тяжа. Возможна также пальпация грушевидной мышцы через большую ягодичную мышцу, в положении больного "лежа на боку" ( Кипервас И.П. Периферические нейроваскулярные синдромы, М., Медицина, 1985).
Сложность инструментальной диагностики этого синдрома обусловлена несколькими причинами:
• во-первых , грушевидная мышца залегает так глубоко, что непосредственно исследование ее, например, при помощи миографии, проблематично; ультразвуковое сканирование мышцы в В-режиме затруднено из-за неоднородности кишечного содержимого над ней
• во-вторых , при синдроме грушевидной мышцы нет непосредственного страдания сосудов крупного и среднего калибра, для исследования которых обычно применяется ультразвуковая доплерография
В октябре 2004 года был опубликован способ диагностики синдрома грушевидной мышцы предложенный Нефедовым А.Ю., Лесовым В.О., Канаевым С.П. и Расстригиным С.Н. (Российский государственный медицинский университет). Данный способ заключается в доплерографической регистрации кровотока в артериолах 1-й фаланги большого пальца стопы и определении компрессии седалищного нерва, когда спектр линейной скорости кровотока на больной стороне определяется как однофазный, а амплитуда его систолической составляющей снижается на 30-50% по сравнению со здоровой стороной. Способ позволяет ускорить и уточнить постановку правильного диагноза, а также оценить результаты лечения.
В большинстве случаев коррекции требует первичное состояние, вызвавшее формирование мышечно-тонического синдрома . При устранении первичного источника болевой импульсации рефлекторный мышечно-тонический синдром может регрессировать. В тех случаях, когда мышечно-тонические нарушения становятся основным или самостоятельным источником боли, применяют как местные, так и общие воздействия. Проводятся растяжение, массаж заинтересованной мышцы, воздействие согревающими физиопроцедурами, приемы мануальной терапии, направленные на мобилизация пораженного позвоночного двигательного сегмента. Целесообразна коррекция двигательного стереотипа, избегание провоцирующих нагрузок и поз. При отсутствии саногенетической роли мышечно-тонического синдрома возможно назначение НПВП и миорелаксантов, обладающих анальгетическими свойствами, например, тизанидина.
Поскольку болезненное натяжение грушевидной мышцы чаще всего связано с ирритацией первого крестцового корешка, целесообразно поочередно проводить новокаиновую блокаду этого корешка и новокаинизацию грушевидной мышцы. Пытаясь расслабить грушевидную мышцу, необходимо предварительно пользоваться блокадами, расслабляющим массажем ягодичной мускулатуры при одновременной интенсивной обработке аддукторов.
Блокада грушевидной мышцы. Точку инфильтрации грушевидной мышцы находят следующим образом. Помечают большой вертел бедра, верхнюю заднюю ость подвздошной кости и седалищный бугор, Соединяют эти точки и от верхней задней ости на основание этого треугольника проводят биссектрису. Искомая точка расположена на границе нижней и средней части этой биссектрисы. Сюда вводят иглу вертикально на глубину 6 - 8 см и инфильтрируют мышцу 0,5% раствором новокаина в количестве не менее 10 мл.
Гимнастические упражнения, которые рекомендуются для расслабления грушевидной мышцы и активации ее антагонистов, могут проводиться в следующем порядке. В положении на спине с полусогнутыми ногами, опирающимися подошвами о кушетку, больной производит плавные движения соединения и разведения колен. Затем, соединив полусогнутые ноги, больной энергично толкает одним коленом другое в течение 3-5 с. Следующее упражнение - "люлька", выполняется по возможности без помощи рук при активном сгибании бедер. Затем в положении сидя широко расставляют подошвы, соединяют колени и, опираясь о кушетку ладонью вытянутой руки, начинают вставать с кушетки. К моменту, когда ладонь отрывается от кушетки, подают другую руку инструктору, помогающему завершить выпрямление тела. К этому моменту соединенные колени свободно разъединяют. Когда состояние улучшается, на этапе регрессирования и в период ремиссии, рекомендуется часто (но не подолгу) сидеть в положении "нога на ногу".
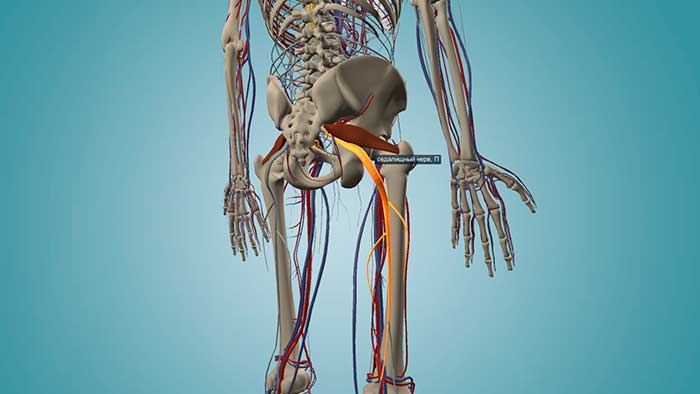
В прошлой публикации была детально разобрана анатомия, функция, триггерные точки и зоны отражённой боли грушевидной мышцы. В этом посте мы подробно рассмотрим синдром грушевидной мышцы и ущемление седалищного нерва.
Синдром грушевидной мышцы может сопровождаться болью и парестезией, т.е. растройством чувствительности, например, ощущением жжения, ползанья мурашек, покалыванием в пояснице, паху, промежности, ягодице, тазобедренном суставе, по задней поверхности бедра, голени и стопы, а также в прямой кишке во время дефекации. Симптомы усиливаются в положении сидя, а также в результате избыточной активности. Кроме того могут возникать отёк поражённой конечности, половые расстройства, болезненность в области наружных половых органов, импотенция у мужчин.
Принято считать, что в возникновении синдрома грушевидной мышцы могут вносить вклад:
— миофасциальный боли, исходящие из триггерных точек в грушевидной мышце;
— ущемление нервов или сосудов в большом седалищном отверстии;
— смещение и нарушении функции крестцово-подвздошного сустава, когда стойкое напряжение мышцы, вызванное триггерными точками, может способствовать смещению крестцово-подвздошнго сустава, а нарушение функции сустава провоцирует длительное существование триггеров в грушевидной мышцы. В этой ситуации необходимо проводить коррекцию обоих состояний.
В положении сидя человек с синдромом грушевидной мышцы обычно ерзает и часто меняет позу. У него могут возникнуть трудности при попытке закинуть поражённую ногу на непоражённую.
В положении лёжа на спине, расслабившись, можно выявить стойкую наружную ротацию бедра поражённой ноги.

При попытке поднять выпрямленную ногу отмечается ограничение этой способности на поражённой стороне.
Существует 4 варианта выхода частей седалищного нерва из полости таза.
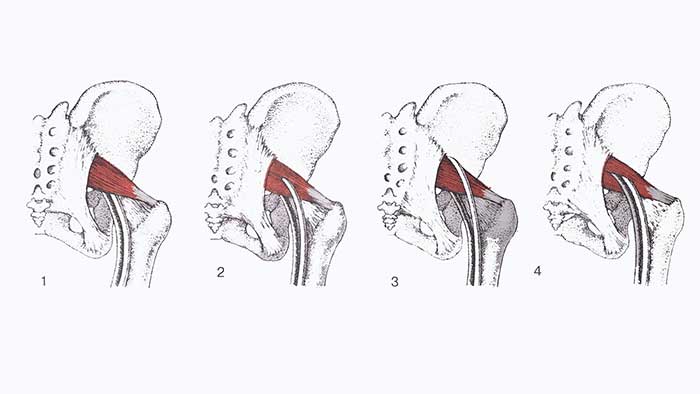
1. Наиболее распространённый путь прохождения седалищного нерва спереди от грушевидной мышцы и краем большого седалищного отверстия. Встречается в 85% случаев.
2. Малоберцовая часть седалищного нерва проходит сквозь грушевидную мышцу, а большеберцовая часть выходит спереди от мышцы. Встречается в 10% случаев.
3. Малоберцовая часть седалищного нерва делает петлю сверху и затем позади мышцы, а большеберцовая часть проходит впереди неё. Встречается в 2-3% случаев.
4. И малоберцовая, и большеберцовая часть седалищного нерва проходят через грушевидную мышцу. Встречается менее чем в 1% случаев.
Следует отметить, что наименее встречающиеся варианты расположения седалищного нерва, при которых одна или обе ветви проходят сквозь грушевидную мышцу являются более благоприятными в вопросе сдавления, чем наиболее распространённый путь, т.к. костные и связочные края большого седалищного отверстия оказывают более интенсивное механическое воздействие на нерв, чем более эластичные мышечные пучки.
Существует простое упражнение, которое является и диагностическим для определения триггерных точек в грушевидной мышце и лечебным. В положении сидя возьмите массажный мяч и, закинув одну ногу на другую, подложите его под область грушевидной мышцы на стороне ноги, расположенной сверху.

Сделайте несколько движений тазом вправо-влево по линии расположения грушевидной мышцы от крестца до тазобедренного сустава. При наличии триггеров в грушевидной мышце вы почувствуете выраженную болезненность в этой области. Осуществляйте регулярную прокатку этой области на массажном мяче по всем направлениям, а затем выполните одно из доступных упражнений для ещё большего вытяжения грушевидной мышцы.
Самым простым и доступным каждому упражнением является положение лёжа на спине с перекинутой поражённой ногой, согнутой под 90 градусов в тазобедренном суставе. Поставив стопу поражённой ноги на колено выпрямленной ноги, необходимо положить противоположную руку на колено согнутой ноги и тянуть ногу вниз, углубляя положение с каждым очередным медленным выдохом.

Эта позиция помимо вытяжения грушевидной мышцы может быть использована для мобилизации крестцово-подвздошного сустава с характерным щелчком. После вытяжения мышцы необходимо выполнить несколько активных движений, включающих в работу грушевидную мышцу.
Ещё одним упражнением является положение лёжа на спине с заведённой голенью поражённой ноги на бедро здоровой.

И варианты этого же упражнения: сидя, который был продемонстрирован выше и стоя.
Также для вытяжения грушевидной мышцы могут быть использованы такие упражнения из хатха-йоги, как маричиасана

и ардха матсиендрасана, в которых вытяжение происходит на стороне согнутой ноги.

Одним из самых эффективных упражнений для вытяжения грушевидной мышцы, является агни стамбхасана — асана хатха-йоги. В ней происходит одновременное мощное двустороннее вытяжение грушевидных мышц.

Для устранения длительно существующих вредных факторов, вызывающих образования триггерных точек в грушевидной мышцы и развития синдрома грушевидной мышцы следует отнести:
— коррекцию функционального сколиоза, вызванного неравенством длины нижних конечностей или уменьшением размеров одной половины таза;
— коррекцию перегрузок, вызванных различными позами, например, во время сна на боку необходимо располагать подушку между ног, чтобы избежать длительного натяжения грушевидной мышцы;
— механические перегрузки в результате длительного сидения в кресле машины или возле рабочего стола а также избыточной спортивной активности во время занятий большим теннисом, длительным бегом, футболом, волейболом и другими.
Читайте также:


