Селлсепт при системной склеродермии
Войти через uID
Системная склеродермия (ССД) — системное заболевание соединительной ткани неизвестной этиологии, характеризующееся фиброзом кожи, мелких сосудов и внутренних органов.
Различают два варианта течения заболевания.
Системная склеродермия с диффузным поражением кожи (туловище, лицо, дистальные и проксимальные отделы конечностей) течет тяжело, высок риск почечного склеродермического криза.
Системная склеродермия с очаговым поражением кожи (лицо, дистальные отделы конечностей) течет относительно благоприятно, однако через много лет иногда развивается первичная легочная гипертензия или первичный билиарный цирроз.
К этому же варианту относят синдром CREST (по первым буквам слов: calcinosis— обызвествление, Raynaud's phenomenon — синдром Рейно, esophageal dysmotility — нарушение перистальтики пищевода, sclerodactyly — склеродактилия, telangiectasia — телеангиэктазия).
По МКБ-10 — М34 Системный склероз.
Эпидемиология ССД изучена слабо.
Первичная заболеваемость в США составляет в год 12 случаев на 1 млн населения. Женщины болеют значительно чаще, чем мужчины (в 3—7 раз). Заболевают обычно лица старше 30—40 лет.
Этиология ССД неизвестна.
Предполагается мультифакториальный генез ССД, обусловленный взаимодействием неблагоприятных экзо- и эндогенных факторов с генетической предрасположенностью к заболеванию.
Четко можно выделить во многих случаях провоцирующие факторы развития болезни.
Это вибрация, контакты с химическими веществами, длительное охлаждение, психическое напряжение. Имеется семейно-генетическое предрасположение: в семьях больных ССД у родственников отмечается синдром Рейно, реже — ССД и другие ревматические болезни.
При хроническом течении имеется связь с HLA антигеном DR3, при подострой форме — с DR5.
Патогенез. В патогенезе ССД большое значение имеет нарушение метаболизма коллагена и других компонентов СТ. Нарушена функция фибробластов и гладкомышечных клеток сосудистой стенки, которые ответственны за синтез коллагена.
При ССД повышена функция образования коллагена I и III типа, увеличено образование фибронектина, протеогликанов и гликопротеинов. Недавно был идентифицирован мутантный ген, детерминирующий синтез фибронектина фибробластами пораженной кожи больных ССД, однако роль фибронектина в патологическом процессе неясна.
Важный фактор — нарушение микроциркуляции, которое обусловлено поражением сосудистой стенки и изменением свойств самой крови. Повреждение эндотелия ведет к адгезии и агрегации клеточных элементов крови, стазу, внутрисосудистой коагуляции и микротромбозу.
В развитии ССД имеет значение изменение иммуногенеза.
Это подтверждается общностью клинических проявлений с СКВ, сочетанием с гемолитической анемией иммунного происхождения или таким иммунокомплексным заболеванием, как зоб Хашимото.
Об этом говорит плазмоклеточная инфильтрация в тканях, костном мозге и лимфоузлах, наличие различных аутоантител, LE-клеток (в меньшем количестве, чем при СКВ), РФ и т. п.
Может быть поражение опорно-двигательного аппарата: полиартралгии, полиартрит, периартриты.
Встречается остеолиз ногтевых фаланг и их ампутация, вызванные в основном сосудистыми изменениями. В тканях выявляется отложение кальция, особенно в области пальцев (синдром Тибьержа—Вейссенбаха).
Весьма важным в диагностическом плане и в отношении ощущений больного является поражение пищевода: развивается дисфагия, РЭ, сужение пищевода. Возможно поражение желудка и тонкой кишки.
Вовлечение в процесс сердца различно по глубине и происхождению. Крупные очаги склероза сходны на ЭКГ с изменениями при ИМ.
Диффузные и мелкоочаговые поражения дают клиническую картину, типичную для любого кардиосклероза.
Кроме того, может быть гипертрофия правого желудочка из-за развивающегося диффузного пневмосклероза и гипертрофия левого вследствие АГ, обусловленной склеродермической почкой.
Описывается и картина митральной недостаточности, вызванной склерозированием клапана без воспалительных изменений.
Существенным висцеральным синдромом ССД является поражение легких, в которых развиваются пневмосклероз, кистозное легкое, что ведет к легочной гипертензии и дыхательной недостаточности. Изменения почек могут быть разного вида.
Главное — изменение сосудов (фибриноидный некроз интимы, склероз, гиалиноз, нередко мезангиальная пролиферация).
Клинически это может проявляться мочевым синдромом, реже имеет место картина ГН.
Но особенно тяжело течет так называемая истинная склеродермическая почка. В этом случае на фоне любого предшествующего поражения почек в течение 2—3 нед развиваются ЗАГ, олигурия, ОПН и смерть через 2—3 мес. Возникают и общие проявления, выраженные в разной степени: исхудание, трофические изменения, выпадение волос; лихорадка неинтенсивная.
Диагностика трудна при малой выраженности поражений кожи.
При начальных проявлениях болезни основой диагностики является триада: синдром Рейно, поражения суставов (полиартралгия), плотный отек кожи.
На более поздних стадиях ССД диагноз устанавливается при наличии синдрома Рейно, склеродермических поражений кожи, суставно-мышечного синдрома, синдрома Тибьержа—Вейссенбаха (кальциноз), остеолиза, пневмосклероза, первичного кардиосклероза, поражения пищеварительного тракта, истинной склеродермической почки.
Лабораторные тесты мало специфичны и имеют дополнительное значение. Отмечается ускорение СОЭ, в крови определяется С-реактивный белок, нарастает содержание у-глобулинов, что говорит об активности процесса.
Наиболее доказательным является увеличение выделения с мочой оксипролина (продукта неправильного формирования коллагена).
В сомнительных случаях существенную помощь оказывает морфологическое исследование биоптата кожи.
Для больных ССД специфичны AT к топоизомеразе 1 (SCL-70), но их находят менее чем в трети случаев.
Течение болезни отражено в классификации ССД Н.Г. Гусевой: хроническое (наиболее часто встречается), подострое (относительно быстро наступает поражение внутренних органов), острое течение (наиболее неблагоприятный вариант, появление висцеральных поражений уже в первый год болезни, в том числе нередко развитие склеродермической почки).
Стадии болезни:
1) начальные проявления, преимущественно суставные при подостром течении и вазоспастические — при хроническом;
2) генерализация, когда в полной мере развивается полисиндромность и полисистемность;
3) стадия далеко зашедших изменений (терминальная), когда имеются тяжелые склеродермические, дистрофические и сосудисто-некротические поражения с нарушением функций отдельных органов.
Степени активности:
I степень (минимальная), обычно бывает при хроническом течении заболевания или как результат лечения подострой формы ССД;
II степень (умеренная) — при подостром течении или обострении хронического течения ССД;
III степень (максимальная) свойственна подострому и острому течению.
Примеры клинических диагнозов:
1. Системная склеродермия, острое течение, с распространенным поражением кожи в стадии плотного отека, синдромом Рейно, полиартритом, полимиозитом и висцеральными поражениями (кардит, пневмонит, острая склеродермическая нефропатия со злокачественной артериальной гипертензией и прогрессирующей почечной недостаточностью), активность II степени, III стадия.
2. Системная склеродермия, подострое течение с поражением кожи, суставов, сосудов (синдром Рейно), сердца (кардиосклероз), легких (пневмосклероз), пишевода (эзофагит), почек (умеренная хроническая склеродермическая нефропатия), активность Ш степени, II стадия.
3. Системная склеродермия, хроническое течение с поражением кожи в стадии плотного отека, сосудов (синдром Рейно), суставов (полиартрит), активность I степени, II стадия.
Лечение
Существует 3 группы препаратов, которые воздействуют на основные патогенетические механизмы ССД:
1) антифиброзные;
2) сосудистые;
3) противовоспалительные.
Антифиброзные препараты: D-пеницилламин (купренил, металкаптаза). Основной механизм — торможение синтеза и созревания коллагена. Кроме того, он обладает иммунодепрессивным и гпютивовоспалительным действием. Используется препарат перорально, в капсулах, в дозе 150—300 мг/суг в течение 2 нед; дозу увеличивают каждые 2 нед на 300 мг.
Максимальная доза (900 мг/суг) дается в течение 2 мес, а потом уменьшается до поддерживающей (около 300 мг).
При хорошей переносимости данный препарат принимают годами.
Эффект от применения D-пеницилламина или купренила наступает примерно через 2 мес.
Противопоказания к назначению D-пеницилламина: поражение почек и печени с нарушением функции этих органов; лейкопения и тромбоцитопения, большая наклонность к аллергическим реакциям.
Предлагается D-пенинилламин сочетать с преднизолоном, чтобы уменьшить возможность развития аллергии.
Наиболее серьезное осложнение, которое может дать D-пеницилламин,— нефропатия, она развивается примерно через полгода после начала приема препарата.
Поэтому при его назначении необходим тщательный КОНТроЛЬ анализов мочи (при протеинурии более 1—2 г/сут лекарство отменяется).
Антифиброзным действием обладает препарат мадекассол, который может использоваться при подостром и хроническом течении заболевания по 10 мг 3 раза в сутки per os.
Достаточно эффективным оказался данный препарат в виде мази при лечении язвочек на пальцах рук.
При хроническом течении ССД продолжают использоваться лидаза и ронидаза. Лечение лидазой проводят повторными курсами подкожных или в/м инъекций по 64—128 ЕД (разводится в 1 мл 0,5% раствора новокаина) через день, на курс 12—14 инъекций, а также электрофореза (лидаза или гиалуронидаза) или в виде аппликаций ронидазой на область контрактур и индуративно измененных тканей.
Противопоказанием к назначению данных препаратов является высокая активность процесса.
Определенной возможностью препятствовать фиброзообразованию обладает колхицин (0,6 мг 2 раза в сут), а также рекомбинантный у-интерферон.
В качестве местной терапии используется диметилсульфоксид (ДМСО) в виде аппликаций 50% раствора на кожу.
Он оказывает влияние на проницаемость мембран, деградацию коллагена, тормозит пролиферацию фибробластов.
Кроме того, ДМСО служит проводником через кожу многих других сосудорасширяющих средств, поэтому часто сочетают аппликации ДМСО с никотиновой кислотой, продектином.
Для воздействия на систему микроциркуляции применяют БКК, дезагреганты (курантил), гепарин. При наличии ЗАГ у больных ССД назначают ингибиторы АПФ. Их эффективность связана с тем, что данная АГ протекает с высоким содержанием ренина, а ингибиторы АПФ прерывают цепочку синтеза прессорных соединений. Противовоспалительные иммунодепрессивные средства.
ГКС используются при высокой и умеренной активности, когда имеются поражения суставов, высокая лихорадка, явления миозита, легочного фиброза, ГН, выявляются признаки активности по лабораторным тестам. Наиболее доступен преднизолон.
Он используется при отчетливых нарушениях иммунокомплексного порядка, а именно: обнаружение РФ, антинуклеарного фактора, ЦИК и т. д.
В комплекс лечения входят и аминохинолиновые производные (как и при СКВ). В частности, речь идет о делагиле, применяемом также длительно.
При высокой степени активности могут использоваться и НПВП — вольтарен, индометацин,6руфени др.
При хроническом течении ССД рекомендуется лидаза (гиалуронидаза), под влиянием которой уменьшается скованность и увеличивается подвижность в суставах, преимущественно за счет размягчения кожи и подлежащих тканей.
Лидазу вводят через день по 64 УЕ в 0,5% растворе новокаина п/к (12 инъекций на курс).
Через 1—2 мес курс лечения лидазой можно повторить (всего 4-6 курсов в год).
При выраженном ангиоспастическом компоненте (синдроме Рейно) показаны повторные курсы ангиотрофина (по 1 мл п/к, на курс 30 инъекций), калликреин-депо, андекалин (по 1 мл в/м, на курс 30 инъекций).
Другие виды лечения
При всех вариантах течения болезни рекомендуется активная витаминотерапия, АТФ.
При хроническом течении показаны бальнеотерапия (хвойные, радоновые и сероводородныв ванны), парафиновые и грязевые аппликации, электрофорез гиалуронидазы, аппликации с 30—50% раствором диметилсульфоксида (20—30 сеансов) на пораженные конечности.
В комплексном лечении большое значение имеют санаторно-курортные методы (не в периоды обострения).
При поражении опорно-двигательного аппарата — Евпатория, а при наличии поражения сосудов или внутренних органов — Пятигорск с родоновыми, сероводородными, углекислыми ваннами, грязелечением.
И последнее — больной должен отказаться от курения, так как никотин является мощным сосудосуживающим агентом и может вызывать обострение ССД.
Профилактика разработана недостаточно. Важным является полноценная поддерживающая терапия.
Прогноз заболевания серьезный, зависит от характера течения болезни.
Системная склеродермия (ССД) – форма склеродермии, при которой наряду с уплотнением кожи выявляются разнообразные поражения суставов, кровеносных сосудов и внутренних органов (сердца, легких, желудочно-кишечного тракта, почек). В редких случаях наблюдается поражение только внутренних органов, без изменений кожи. Болезнь может развиться во всех возрастных группах, но пик заболеваемости наблюдается в возрасте 30-50 лет. Женщины заболевают в 3-5 раза чаще, чем мужчины. ССД подразделяется на лимитированную и диффузную форму, которые различаются по распространенности и выраженности поражения кожи и внутренних органов.
Причина развития (этиология) ССД остается неизвестной. В основе заболевания лежит чрезмерная продукция белка, называемого коллагеном, определенными клетками. Избыток коллагена накапливается в коже и внутренних органах, приводя к утолщению и уплотнению кожи и нарушениям функций пораженных органов. Также наблюдается повреждение малых кровеносных сосудов и активация иммунной системы. Все это в совокупности постепенно приводит к склерозированию пораженных тканей.
Лимитированная форма ССД характеризуется менее распространенным уплотнением кожи, незаметным началом и постепенным развитием заболевания. В течение длительного времени болезнь может проявляться только феноменом Рейно и небольшим отеком пальцев кистей. Уплотнение кожи ограничивается лицом и кистями рук. Наиболее частым поражением внутренних органов является снижение перистальтики пищевода, которое проявляется затрудненным глотанием твердой пищи, стойкой изжогой. При длительном течении болезни возможны серьезные поражения легких и кишечника.
Диффузная форма ССД обычно развивается внезапно и характеризуется более распространенным уплотнением кожи, с вовлечение как лица и конечностей, так и туловища. Уже на ранних стадиях заболевания выявляются признаки поражения внутренних органов.
Клинические симптомы ССД могут существенно различаться между отдельными больными, что зависит от формы заболевания.
Феномен Рейно – спазм сосудов в ответ на воздействие холода или эмоционального стресса, является одним из характерных и ранних признаков ССД.
Признаками феномена Рейно при системной склеродермии являются следующие:
- побеление и/или посинение пальцев кистей, иногда кончика носа, ушей, на холоде или при волнении;
- покалывание, онемение или болевые ощущения в пальцах кистей во время эпизодов вазоспазма;
- появление язвочек или трещин кожи на кончиках пальцев или вокруг ногтей.
Отечность пальцев кистей: вначале может быть преходящей и появляться только по утрам. Кожа при этом становиться натянутой и блестящей, и человек испытывает затруднения при сжатии пальцев в кулак;
Уплотнение и утолщение кожи, особенно на пальцах кистей и лице;
Ограничение движений в пальцах кистей;
Изменения окраски кожи, которая становится более темной или, наоборот, появляются участки просветления (депигментации);
Появление кальцинатов (подкожные отложения солей кальция в виде небольших уплотнений, обычно на пальцах кистей и вокруг суставов, которые могут вскрываться с выделением белой крошковатой массы);
Воспаление суставов (артриты) и мышечная слабость.
Наряду с кожными и мышечно-суставными симптомами, у больных ССД уже на ранних стадиях болезни появляются признаки вовлечения внутренних органов.
Поражение желудочно-кишечного тракта
Проявляется следующими жалобами:
затрудненное глотание (дисфагия), вследствие чего больные вынуждены запивать твердую пищу водой;
стойкая изжога, которая усиливается в положении лежа, при наклоне туловища вперед или при подъёме тяжестей;
чувство быстрого насыщения и переполнения в желудке;
вздутие живота и запоры.
Может быть причиной в разной степени выраженной одышки (от умеренной при физической нагрузке, большей, чем обычная, до значительной – которая беспокоит и в покое) и стойкого сухого кашля.
При этом больные часто ощущают перебои в сердце, сердцебиение, реже – боли в области сердца.
Наиболее серьезным осложнением заболевания остается склеродермический почечный криз. Характеризуется внезапным развитием и быстрым прогрессированием, приводя в короткий период к необратимым нарушениям функции почек. Склеродермический почечный криз практически всегда ассоциируется с развитием артериальной гипертонии, которая приобретает характер злокачественной. Как следствие у больных появляются жалобы на головную боль, нарушения зрения, выраженную слабость. При появлении вышеуказанных жалоб необходимо немедленно обратиться к ревматологу, который назначит необходимые исследования!
Доказано, что при рано установленном диагнозе заболевания результаты лечения всегда лучше, чем в запущенных случаях.
Во время приема врач-ревматолог тщательно соберет анамнез заболевания, изучит имеющуюся медицинскую документацию, проведёт осмотр и ответит на все вопросы, касающиеся данного заболевания. Так как при ССД возможны осложнения со стороны разных внутренних органов с преимущественным поражением одного из них, необходимо проведение комплексного обследования, включая лабораторные (анализы крови и мочи) и инструментальные (ЭКГ, Эхо-КГ, рентгенография грудной клетки, спирография и др.) исследования. После подтверждения диагноза врач обсудит с вами доступные возможности терапии.
К сожалению, полное излечение заболевания невозможно. При очаговой склеродермии возможно добиться длительной ремиссии. При ССД полностью подавить активность болезни труднее, однако при рано начатом лечении удается существенно замедлить скорость прогрессирования и длительно сохранять стабильность функций жизненно важных органов. Только прочный союз пациента и врача позволит достигнуть успеха в решении этой сложной задачи.
Всем больным ССД следует избегать переохлаждения, длительного пребывания в холодном помещении. Никотин и кофеин способствуют спазму периферических сосудов, больным ССД следует отказаться от курения, ограничить потребление кофе и кофеинсодержащих продуктов. Все вопросы, связанные с медикаментозным лечением необходимо решать только с лечащим врачом.
Все вопросы, связанные с медикаментозным лечением, которое назначается в зависимости от клинической формы, выраженности и характера поражений внутренних органов необходимо решать только с лечащим врачом.
Обязательным является прием сосудорасширяющих и антиагрегантных (препятствующих свертыванию крови) препаратов, так как поражения сосудов имеют место у всех больных и носят генерализованнй характер. Необходимость лечения противовоспалительными и антифиброзными препаратами решается в каждом случае индивидуально. В Институте разработаны уникальные подходы к лечению ССД, в том числе с применением современных инновационных генно-инженерных биологических препаратов.
Специалисты, занимающиеся диагностикой и лечением в институте: сотрудники лаборатории микроциркуляции и воспаления
Запишитесь на приём к специалисту по телефонам: +7 495 109-29-10; +7 495 109-39-99
Склеродермией называется заболевание, при котором поражается соединительная ткань внутренних органов (легких, сердца, почек, желудочно-кишечного тракта и пищевода, опорно-двигательного аппарата) и кожи. При этом нарушается кровоснабжение, а в тканях и органах появляются уплотнения.
До настоящего момента причины данного заболевания не установлены. Однако
- Известно, что чаще всего склеродермия поражает женщин;
- Данному заболеванию подвержены люди с определенными нарушениями генетики;
- Его возникновению способствуют ретровирусы (особенно цитомегаловирусы);
- В зоне риска находятся люди, работа которых связана с кварцевой и каменноугольной пылью, органическими растворителями, винилхлоридом;
- Склеродермию может спровоцировать и употребление некоторых лекарственных препаратов, которые применяются при химиотерапии (блеомицин), а также облучение;
- Кроме того, развитию склеродермии способствуют стрессы, переохлаждения организма, хронические инфекционные заболевания, травмы, сенсибилизация (повышение чувствительности клеток и тканей), эндокринные дисфункции, нарушения функционирования клеток, выделяющих коллаген.
- 1 Синдром Рейно – спазмы сосудов при стрессах или под воздействием холода;
- 2 Появление сиренево-розовых пятен, которые превращаются в уплотнения и утолщения на коже. Чаще всего они появляются на пальцах, а затем переходят на конечности и туловище;
- 3 Интенсивное окрашивание кожи с участками гипо- и депигментации;
- 4 На пальцах и пятках, а также над локтевыми и коленными суставами могут появляться болезненные язвы или рубчики (небольшие места истончения кожи);
- 5 Боли в суставах, мышечная слабость, одышка и кашель;
- 6 Запоры, диарея и метеоризм;
- Системная, поражающая множество тканей и органов;
- Диффузная, поражающая только внутренние органы;
- Ограниченная – проявляется только на коже;
- Бляшечная – локализованная;
- Линейная – от нее страдают малыши;
- Генерализованная, поражающая большие площади.
Полезные продукты при склеродермии
Соблюдение правильного, дробного питания, поддержание нормального веса и отказ от вредных привычек имеют принципиальное значение при лечении склеродермии. Недостаток питательных веществ в этот период может спровоцировать развитие различных хронических заболеваний и усугубить ситуацию. В зависимости от вида склеродермии или от ее локализации врач может давать свои рекомендации по питанию. Ниже приведены общие:
Важно помнить, что при склеродермии у детей их необходимо сразу же показать врачу, так как в детском организме болезнь развивается стремительно. Для лечения взрослых подходят следующие средства народной медицины.
- 1 Попарившись в бане, нужно приложить к пораженным местам повязку с соком алоэ или ихтиоловой мазью.
- 2 Также можно запечь в духовке небольшую луковицу, а затем измельчить ее. После этого взять 1 ст.л. измельченного лука, добавить к ней 1 ч.л. меда и 2 ст.л. кефира. Полученную смесь нужно прикладывать на ночь к пораженным местам в виде компресса 4 раза в неделю.
- 3 Можно взять медуницу, спорыш и полевой хвощ в равных частях и приготовить из них отвар. Для этого 1 ч.л. сбора заливают 1 ст. воды и кипятят на водяной бане 15 минут. Затем отвару необходимо дать время настояться в течение 30 минут и пить 3 раза в день по 1/3 стакана за полчаса до принятия пищи или через час после.
- 4 Если обнаружилась легочная патология, то к вышеуказанному сбору трав (из медуницы, полевого хвоща и спорыша) добавляют 1 ч.л. болотного багульника, а количество воды увеличивают в полтора раза (берут 1.5 стакана).
- 5 А если выявлена патология почек – добавляют 1 ч.л. толокнянки и листа брусники с обязательным добавлением воды.
- 6 Если обнаружены сбои в работе кишечника, к сбору добавляют 1 ч.л. трехлистной вахты и горькой полыни, также увеличивая количество воды.
- 7 Для лечения трещин и язвочек на коже можно использовать отвары коры дуба и крапивы, делая из них примочки, повязки или теплые ванночки. Для их приготовления 3-4 ст.л. травы или коры заливают 1 ст. воды.
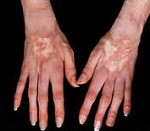
Системная склеродермия - диффузная патология соединительной ткани, для которой характерны фиброзно-склеротические изменения кожи, суставно-мышечного аппарата, внутренних органов и сосудов. Типичными признаками системной склеродермии служат синдром Рейно, уплотнение кожи, маскообразное лицо, телеангиэктазии, полимиозит, суставные контрактуры, изменения со стороны пищевода, сердца, легких, почек. Диагностика системной склеродермии основана на комплексе клинических данных, определении склеродермических аутоантител, биопсии кожи. Лечение включает антифиброзные, противовоспалительные, иммуносупрессивные, сосудистые средства, симптоматическую терапию.
- Причины
- Классификация
- Симптомы системной склеродермии
- Диагностика
- Лечение системной склеродермии
- Прогноз
- Цены на лечение
Общие сведения
Причины
Точные представления о причинах системной склеродермии отсутствуют. Накопленные наблюдения позволяют лишь высказывать отдельные этиологические гипотезы. В пользу генетической детерминированности свидетельствуют факты семейной истории системной склеродермии, а также наличие у ближайших родственников других склеродермических болезней, коллагенозов (СКВ, ревматоидного артрита, синдрома Шегрена), микроангиопатий, кардиопатий и нефропатий неизвестного генеза. Выявлена ассоциация склеродермии с определенными антигенами и аллелями HLA-системы, определяющими иммунный ответ, что также свидетельствует о наличии генетического следа в генезе патологии.
Наряду с наследственной теорией, широко обсуждается роль инфекции, в первую очередь цитомегаловирусной. Некоторые пациенты связывают дебют заболевания с перенесенным гриппом или стрептококковой ангиной. Ряд наблюдений указывает на триггерную роль химических агентов: кварцевой и угольной пыли, растворителей, лекарственных средств (в частности, блеомицина и других цитостатиков). Доказано участие вибрационного воздействия, стресса, охлаждения и обморожения, травм в запуске иммунопатологических сдвигов при системной склеродермии. Фоном для развития системного склероза может служить гормональная перестройка, обусловленная пубертатом, родами, абортом, климаксом. У отдельных пациентов началу заболевания предшествуют операции (удаление зуба, тонзиллэктомия и др.) и вакцинация. Т. о., на основании имеющихся данных можно сделать вывод о мультифакториальном генезе системной склеродермии, сочетающем в себе сложное взаимодействие эндо- и экзогенных факторов с наследственной предрасположенностью.
Патогенетические механизмы системной склеродермии изучены лучше этиологии. Ключевую роль в них играют нарушения клеточного и гуморального иммунитета, приводящие к повышению числа CD4 + и В-лимфоцитов, и реакция гиперчувствительности, обусловливающая образование широкого спектра аутоантител (антинуклеарных, антицентромерных, анти-Scl-70, антинейтрофильных, антиэндотелиальных, цитоплазматических, АТ к соединительной ткани и др.) и циркулирующих иммунных комплексов. Подобная иммунная активация способствует гиперактивности фибробластов и повреждению сосудистого эндотелия. Специфика заболевания определяется генерализованным склерозом органов и тканей (кожи, костно-суставной и мышечной системы, ЖКТ, сердца, легких, почек) и развитием облитерирующей микроангиопатии. Рассмотренный механизм позволяет отнести системную склеродермию к аутоиммунным заболеваниям.
Классификация
Системная склеродермия (диффузная или генерализованная склеродермия, прогрессирующий системный склероз) может протекать в нескольких клинических формах:
- Пресклеродермия не имеет дерматологических проявлений и сопровождается только феноменом Рейно.
- Для диффузной склеродермии патогномонично стремительное развитие, поражение кожи, сосудов, мышечно-суставного аппарата и внутренних органов в течение первого года заболевания.
- Лимитированная форма протекает с медленно развивающимися фиброзными изменениями, преимущественным поражением кожных покровов и поздним вовлечением внутренних органов.
- При склеродермии без склеродермы отмечаются только висцеральные и сосудистые синдромы без типичных кожных проявлений.
- Перекрестная форма может проявляться сочетанием системной склеродермии с дерматомиозитом, полимиозитом, СКВ, РА, васкулитами.
Системная склеродермия может протекать в хронической, подострой и острой форме. При хроническом течении на протяжении многих лет единственным указанием на заболевание служит синдром Рейно; другие типичные поражения развиваются постепенно и длительно. При подостром варианте системной склеродермии преобладает кожно-суставной (склеродермия, полиартрит, полимиозит) и висцеральный синдром (сердечно-легочный) при незначительных вазомоторных нарушениях. Острая форма патологии отличается стремительным (в течение 12 мес.) формированием системного фиброза и микрососудистых нарушений. Различают три степени активности системной склеродермии: I – минимальную, типичную для хронического варианта; II – умеренную, обычно встречающуюся при подостром процессе; III – максимальную, сопровождающую течение острой и иногда подострой форм.
Симптомы системной склеродермии
Клиническая специфика системной склеродермии заключается в полиморфности и полисиндромности проявлений. Варианты развития болезни могут варьировать от маловыраженных форм с относительно благоприятным прогнозом до быстропрогрессирующих диффузных поражений с ранним фатальным исходом. В дебюте системной склеродермии, еще до появления специфических поражений, отмечается потеря веса, слабость, субфебрилитет.
Наиболее ранним признаком заболевания служит синдром Рейно, характерный для 99% пациентов и протекающий с преходящими пароксизмами вазоспазма. Под воздействием стресса или охлаждения пальцы рук резко бледнеют, затем кожа приобретает синевато-фиолетовую окраску. Сосудистый спазм может сопровождаться чувством зябкости и онемения кистей. После разрешения вазоконстрикции наступает стадия реактивной гиперемии: кожа становится ярко-розовой, появляется ощущение ломоты и боли в пальцах. Феномена Рейно при склеродермии может носить системный характер, т. е. распространяться на сосуды кожи лица, языка, почек, сердца и др. органов.
Кожный синдром присутствует у большинства больных системной склеродермией. В своей эволюции он проходит 3 фазы: воспалительного отека, уплотнения (индурации) и атрофии кожи. Начальную стадию характеризует появление плотного отека кожи рук и ног, сопровождающегося зудом. В дальнейшем развивается склеродактилия (утолщение кожи пальцев), образуются трофические язвы, деформируются ногти. Лобные и носогубные складки сглаживаются, в результате чего лицо приобретает маскообразное выражение. Вследствие атрофии сальных и потовых желез кожа становится сухой и грубой, лишенной волосяного покрова. Часто обнаруживаются телеангиэктазии, депигментация или гиперпигментация кожи, подкожные кальцинаты.
Мышечно-суставной синдром также часто сопутствует системной склеродермии. Типичны отечность и скованность суставов, артралгии – данный симптомокомплекс носит название склеродермического полиартрита. Вследствие уплотнения кожи формируются сгибательные контрактуры суставов, развиваются теносиновиты. Возможен остеолиз ногтевых фаланг, приводящий к укорочению пальцев. Поражение мышц при системной склеродермии протекает по типу полимиозита или невоспалительной миопатии.
Висцеральные поражения могут затрагивать ЖКТ (90% случаев), легкие (70%), сердце (10%), почки (5%). Со стороны органов пищеварения отмечается дисфагия, изжога, тошнота и рвота. Развивается рефлюкс-эзофагит, усугубляющийся образованием язв и стриктур пищевода. На этом фоне у больных системной склеродермией повышен риск формирования пищевода Барретта и аденокарциномы. При поражении тонкого кишечника возникает диарея, метеоризм, похудание; при вовлечении толстого кишечника – запоры и кишечная непроходимость.
Поражение легких при системной склеродермии может выражаться в виде пневмофиброза и легочной гипертензии. Оба синдрома проявляются непродуктивным кашлем, прогрессирующей экспираторной одышкой и дыхательной недостаточностью. Поражение легких служит ведущей причиной летальных исходов у больных системной склеродермией, поэтому расценивается как прогностически неблагоприятный фактор. При вовлечении сердца могут развиваться аритмии, перикардит (адгезивный или экссудативный), эндокардит, сердечная недостаточность.
Почечный синдром при системной склеродермии чаще протекает в форме латентной нефропатии с умеренными функциональными нарушениями. Однако у ряда больных в первое пятилетие от дебюта заболевания развивается грозное, потенциально летальное осложнение - острая склеродермическая почка, которая протекает с гиперренинемией, злокачественной артериальной гипертензией, тромбоцитопенией и гемолитической анемией, стремительно нарастающей почечной недостаточность. В числе прочих синдромальных проявлений системной склеродермии встречаются полиневропатия, синдром Шегрена, аутоиммунный тиреоидит, первичный билиарный цирроз печени и др.
Диагностика
Американской коллегией ревматологов разработаны критерии, на основании которых может быть выставлен диагноз системной склеродермии. Среди них выделяют большой критерий (проксимальная склеродермия - уплотнение кожи кистей рук, лица и туловища) и малые (склеродактилия, дигитальные рубчики, двусторонний пневмофиброз). При выявлении двух малых или одного большого признака клинический диагноз можно считать подтвержденным. Дифференциально-диагностические мероприятия проводятся как внутри группы склеродермических болезней, так и среди других системных заболеваний: синдрома Шегрена, полимиозита, дерматомиозита, облитерирующего тромбангиита и мн. др.
Общеклинические анализы малоинформативны, а выявляемые в них изменения – неспецифичны. Со стороны крови отмечается гипохромная анемия, лейкоцитопения или лейкоцитоз, умеренное увеличение СОЭ. В общем анализе мочи может выявляться протеинурия, лейкоцитурия, микрогематурия. Биохимические показатели указывают на признаки воспаления (повышение уровня серомукоида и фибриногена, СРБ, РФ). Наибольшее значение имеют результаты иммунологического обследования. При системной склеродермии в крови обнаруживаются склеродермические аутоантитела-маркеры: АТ к Scl-70 и антицентромерные АТ.
Среди инструментальных методик для ранней диагностики системной склеродермии наибольшую ценность представляет капилляроскопия ногтевого ложа, позволяющая выявить начальные признаки болезни. Для оценки состояния костной системы проводится рентгенография кистей. С целью выявления интерстициального пневмофиброза целесообразно выполнение рентгенографии и КТ легких. Для исследования ЖКТ назначают рентгенографию пищевода, рентгенографию пассажа бария по кишечнику. Электрокардиография и ЭхоКГ необходимы для выявления кардиогенных поражений и легочной гипертензии. Электромиография позволяет подтвердить миопатические изменения. Для гистологической верификации системной склеродермии проводится биопсия кожи, мышц, почек, легких, перикарда.
Лечение системной склеродермии
Лицам, страдающим системной склеродермией, следует избегать стрессовых факторов, вибрации, переохлаждения, инсоляции, контакта с бытовыми и производственными химическими агентами, отказаться от курения и употребления кофеина, приема сосудосуживающих средств. Фармакотерапия, ее дозировки и длительность зависят от клинической формы, активности и скорости прогрессирования заболевания, тяжести висцеральных поражений.
Патогенетическая терапия системной склеродермии проводится с использованием сосудистых, антифиброзных и иммуносупрессивных препаратов. Для предупреждения эпизодов сосудистого спазма и профилактики ишемических осложнений назначаются вазодилататоры (нифедипин, верапамил, дилтиазем, циннаризин и др.), антиагреганты (ацетилсалициловую кислоту, пентоксифиллин) и антикоагулянты (гепарин, варфарин). С целью подавления развития системного фиброза используется D-пеницилламин. Противовоспалительная терапия при системной склеродермии включает прием НПВП (ибупрофен, диклофенак, нимесулид) и глюкокортикоидов. Препараты данной группы помогают уменьшить признаки воспаления (миозита, артрита, тендосиновита) и иммунологическую активность. Для замедления прогрессирования системного фиброза может применяться метотрексат, циклоспорин, пульс-терапия циклофосфаном.
Симптоматическая терапия при системной склеродермии направлена на уменьшение расстройств пищеварения, сердечной недостаточности, легочной гипертензии. При развитии склеродермического почечного криза назначается каптоприл, эналаприл; в некоторых случаях может потребоваться проведение гемодиализа. Хирургическое лечение – грудная симпатэктомия - показано при осложненной форме синдрома Рейно.
Прогноз
Прогноз при системной склеродермии в целом неблагоприятный. Самая низкая пятилетняя выживаемость (30-70%) ассоциируется с диффузной формой. Предикторами неблагополучного прогноза выступают легочный и почечный синдромы, дебют болезни у пациентов старше 45 лет. Лимитированная форма и хроническое течение болезни имеют более благоприятный прогноз и лучшую выживаемость, при них возможно планирование беременности и благополучное родоразрешение. Пациенты с системной склеродермией подлежат диспансерному учету и наблюдению каждые 3–6 месяцев.
Читайте также:


