Шишки на бугристости плюсневой кости
Стопа имеет очень сложное строение, и, несмотря на ее сравнительно небольшую величину, патологии любого рода в этой зоне влекут нарушение функционирования всей нижней конечности. Плюсневые кости - не исключение.
Анатомия стопы
В состав нее входит 26 костей, и она подразделена на 3 части: предплюсна, плюсна и фаланги пальцев.
К костям предплюсны относятся 3 клиновидные, пяточная, ладьевидная, кубовидная, таранная (является частью голеностопа) кости. Все они посредники перехода голеностопа в ступню.
Костей плюсны 5 - первая плюсневая кость стопы, затем вторая, третья и так по счету пальцев. Их основное предназначение – поддержание и создание свода стопы, без чего движение человека было бы невозможным. Это мелкие трубчатые косточки, они очень хрупкие. Между ними имеется пространство.
Фаланг пальцев 14. Они являются подвижными суставчиками, имеют хрящи. Большой палец имеет 2 фаланги, другие пальцы – 3. Своды стопы функционально очень важны, потому что при движениях ног они выполняют роль амортизатора.
Причины болей
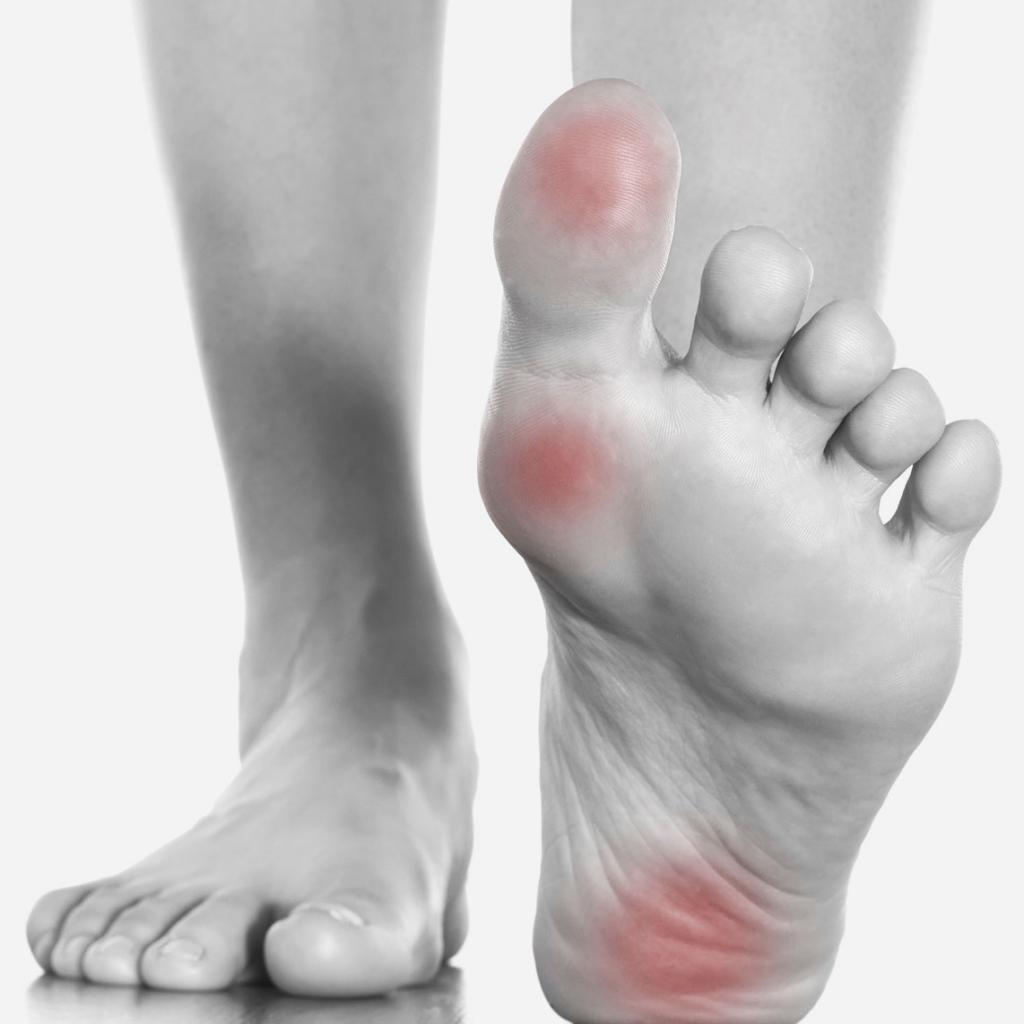
Если болят плюсневые кости стопы, причины и лечение всегда взаимосвязаны настолько, что можно говорить об этиопатогенетической терапии. Боли связаны со многими заболеваниями. Они различаются по своему характеру, длительности, распространенности. Могут быть одно- или двусторонними, кратковременными и постоянными, в виде жжения, парестезий и пр.
Наиболее распространены следующие патологии:
- Воспаление подошвенной фасции. Причиной становится постоянное давление на подошвенный апоневроз, поддерживающий свод стопы. Фасция занимает пространство между пяткой и плюсной. Патология характерна при большом весе, плоскостопии, занятиях спортом. Боли в своде и пятке возникают сразу после сна.
- Артриты. Болит и сам сустав, и стопа. Проявляется это зудом и жжением.
- Лигаментоз – поражение связок стопы, может быть 2-сторонним. Развивается при больших нагрузках на стопу, нарушенном кровообращении и микротравмах связок.
- Пяточные шпоры – появление костного нароста в месте крепления фасции к пяточной кости. При этом почти всегда имеется хронический фасцит. Боль появляется при ходьбе.
- Сбой в кровоснабжении. При этом стопа болит и при ходьбе, и в покое.
- Защемление нервного ответвления между костями стопы или в месте выхода из позвонка. Чаще возникает после родов.
- Доброкачественные невриномы. Боли возникают между 3-м и 4-м пальцем. Они могут быть в виде покалывания, жжения, боли, чаще с 1 стороны. При ношении узкой обуви боль усиливается.
- Переломы, вывихи.
- Метаболические нарушения с остеопорозом. Боль усиливается при нажатии на кости.
- Функциональная недостаточность стоп – это проблема толстяков, беременных, гиподинамии и больших нагрузок на ноги. После длительного стояния в ступнях появляются разлитые боли.
- Плоскостопие – имеется распластывание свода, меняется форма ступни. Голени и стопы быстро утомляются и сильно болят.
- Патологические нарушения – бородавки, вросший ноготь, искривление большого пальца. Являются результатом неудобной обуви.
- Возрастные изменения стоп – жировая ткань на стопах с возрастом уменьшается, происходит деформация плюсны, нарушения кровообращения и остеопорозы. Роль играет интенсивная нагрузка на стопы.
Симптомы и лечение наиболее частых патологий
Часть плюсневых костей образует подвижные суставы с пальцевыми фалангами. Как и в других суставах, здесь имеется суставной хрящ и суставная сумка. При ушибе или падении головки могут сместиться, и возникает мучительная боль в месте повреждения. Подвижность сустава резко нарушена, наступить на ступню и пошевелить пальцами ног невозможно.
Сустав становится отечным, увеличивается в размере, кожа над ним краснеет. Головка сама может деформироваться с появлением на ней наростов.
Лечение ушиба плюсневой кости стопы определяется картиной рентгена. Чаще возникает необходимость хирургического вмешательства. И хотя проводится оно с местной анестезией, это радикальный вид терапии.
Лечение плюсневых костей стопы выражается тогда в возвращении головки кости в анатомически правильное положение и фиксировании ее металлической спицей.
Костные наросты удаляют. Обувь после такого вмешательства подойдет только ортопедическая для поддержания костей стопы.
Плоскостопие развивается по разным причинам:
- аномалии строения стопы с рождения;
- ношение узкой обуви или высокий каблук;
- ожирение;
- повышение нагрузки при тренировках;
- травмы ног со слабостью мышц.
Лечение чаще всего консервативное. Пациент выполняет специальные упражнения для тренировки свода, постоянно использует ортопедические стельки. Полезно хождение босиком по песку или гальке и плавание.
Убрать плоскостопие полностью возможно только у детей, пока кости растут. Взрослым остается только следить, чтобы патология не прогрессировала. Плоскостопие может стать причиной вальгусного большого пальца, который боль усиливает.
Патологии суставов
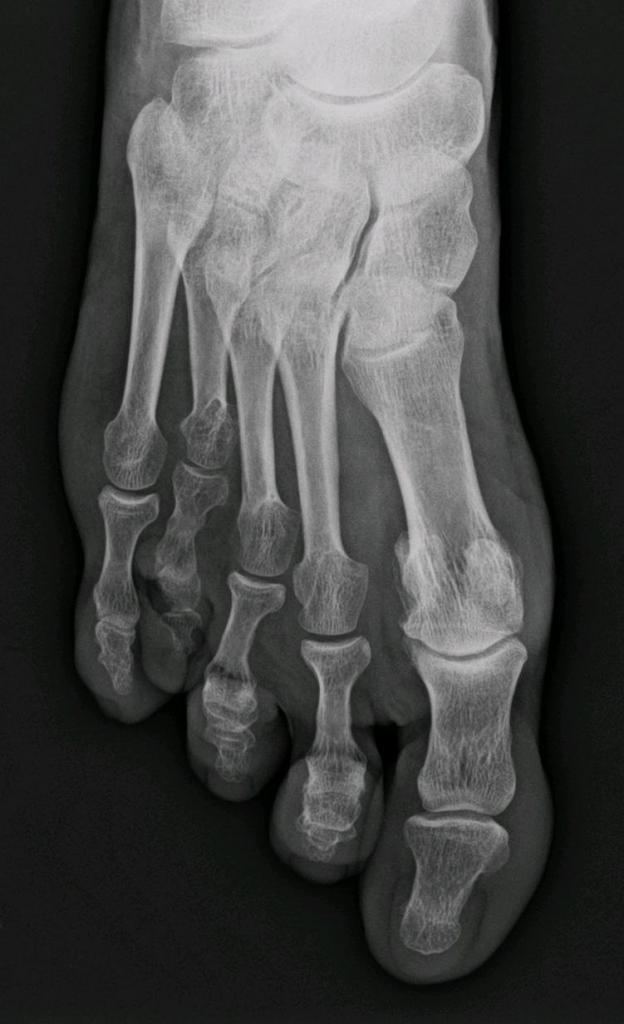
Артрит — воспаление сустава, артроз — дегенеративные изменения хряща. Лечение артроза плюсневых костей стопы включает в себя и прием хондропротекторов. Они подпитывают остатки хряща. Воспаленный сустав также отекает, увеличивается, становится горячим на ощупь, болит при ходьбе.
Для артроза характерен хруст при движениях. В процесс воспаления вовлекаются окружающие ткани, связки, мышцы. Это называется периартритом и периартрозом. Если артрит полностью излечим, то при артрозе этого нет, процесс можно только затормозить. Тогда применимо только симптоматическое лечение плюсневых костей стопы.
Для терапии травм применяют специальные фиксирующие повязки. Также для лечения важна первопричина. Если речь идет об инфекции, назначается антибактериальная терапия. В других случаях можно обойтись местным лечением в виде мазей и гелей и пр. Для снятия боли назначают анальгетики. Лечение воспаления плюсневой кости стопы по схеме назначается только врачом.
Нервные нарушения
Нарушение проводимости нервных импульсов с появлением боли могут возникать в следующих случаях:
- защемление нерва между костями плюсны;
- защемление нерва на уровне позвонков;
- воспаление нервной ткани при переохлаждениях, ношении узкой обуви;
- невринома между фалангами пальцев.
В качестве лечения будут назначаться сеансы массажа, физиотерапии, одежда по сезону и удобная обувь. При воспалении можно применить мази и гели, согревающие и противовоспалительные.
Лечение плюсневых костей стопы может заключаться в мануальной терапии, если защемление находится в позвоночнике и сопровождается смещением позвонков. Целью становится возврат позвонков на место.
Метаболические нарушения в костях
Они связаны с дефицитом витаминов, Са, цинка, фосфора и пр. Чаще всего возникает остеопороз. При этом кости становятся хрупкими и подвержены переломам. Патология обычно симметрична и сначала поражает мелкие кости.
Боли появляются при нагрузках и в конце дня. Визуально стопа не изменяется, но все нарушения видны на рентгене.
Для лечения необходим прием препаратов Са и витаминов с минералами, правильное питание. Не менее важна и высота каблука, которая не должна превышать 4-5 см.
Лечение плюсневых костей стопы направлено на предотвращение разрушения костей в дальнейшем. Таким больным нельзя заниматься спортом и иметь серьезные нагрузки. Также следует нормализовать вес.
Болезни сосудов
Чаще всего боли связаны с варикозом. При нем нарушается отток крови от ступней. Целью лечения становится восстановление тонуса вен, укрепление стенок сосудов, распределение нагрузок на ноги.
Лекарства могут применяться местно и перорально. Используют препараты для улучшения микроциркуляции, флеботоники, витамины, антиагреганты и пр. Вообще надо сказать, что различны причины болей плюсневых костей стопы ног, а лечение может быть консервативным и радикальным.
Диагностика
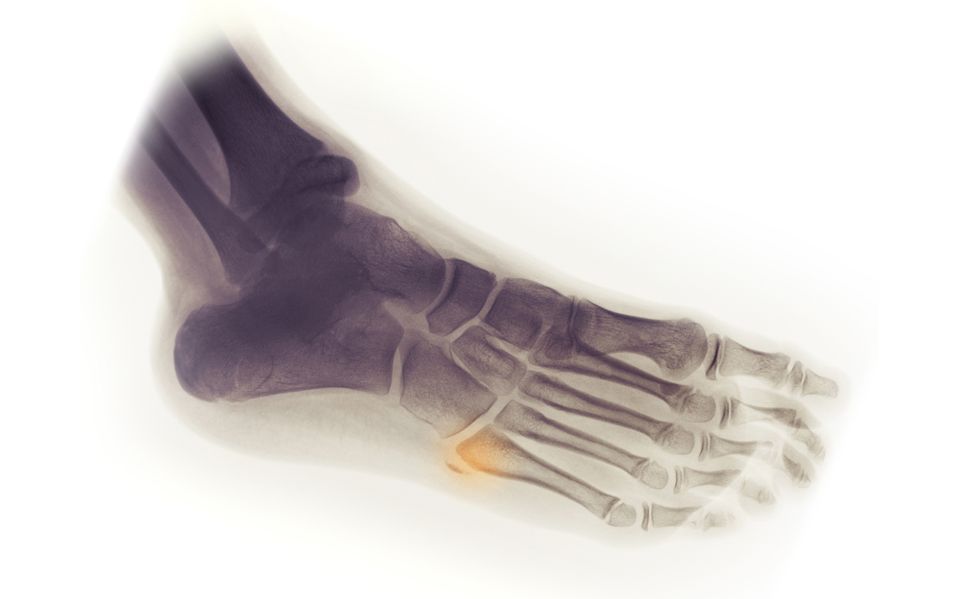
Визуальный осмотр не может дать достаточно информации для постановки диагноза. Назначается рентгенография в 2 проекциях. Это основной метод диагностики.
Также применяется УЗИ, при необходимости МРТ или КТ. Сложность диагностики в том, что пациенты чаще всего приходят с запущенными формами патологий, потому что, например, при переломах мелких костей многие к врачам не идут и продолжают ходить с переломами.
Общие принципы лечения
Лечение болей плюсневых костей стопы всегда и во всех отношениях индивидуально. Начинается все с консервативного лечения, к операциям стараются прибегать редко.
Необходимое лечение боли плюсневых костей стопы врач назначает только после определения причины. Терапия начинается с ограничения нагрузок на стопу. Воспаление потребует применения противовоспалительных средств, переломы – наложения гипса, вывихи – эластичной повязки.
Метаболические нарушения лечатся гормонами, витаминно-минеральными комплексами, ангиопротекторами, хондропротекторами и пр. Плоскостопие подразумевает ношение специальных стелек и обуви. Вне обострения заболеваний обязательными становятся ЛФК, массаж, физиотерапия.
Нарушения кровообращения, невриномы, вросший ноготь требуют радикального хирургического лечения.
Переломы подробно
Плюсневые кости трубчатые и мелкие, поэтому именно они подвержены переломам. И это не зависит от возраста, пола и профессии. Переломы плюсны встречаются в 5 % случаев всех переломов, и в 20 % переломов ног. Симптомы при этом настолько разные, что многие не догадываются о переломе. Обращение к врачу при этом необходимо.
Статистика переломов плюсны
Наиболее часто ломаются 4-й и 5-й кости плюсны. Они ломаются чаще. Перелом наружной 5-й кости часто бывает осложнен смещением. Период реабилитации при таком переломе наиболее длительный.
Менее частым является перелом 1-й кости. Реже всех страдают 2-я и 3-я кость. Они находятся в середине и защищены лучше.
2-я, 3-я и 4-я плюсневые кости страдают при прямом направлении удара (падение на стопу тяжелого предмета или ДТП). При непрямом ударе повреждаются 1-я и 5-я кости. Усталостный перелом возникает в 4-й кости.
Причины переломов
Основными причинами переломов являются:
- удар по стопе;
- подворачивание стопы;
- падение тяжести на ногу;
- неудачное приземление после падения или прыжка;
- мелкие однообразные повторяющиеся травмы (например, танцы, спорт).
А также заболевания костной системы.
Классификация переломов
По линии надломов переломы могут быть: поперечными, Т-образными, косыми, винтообразными и клиновидными. Переломы бывают со смещением обломков и без.
Виды перелома
По характеру повреждения перелом бывает травматический и усталостный (стрессовый перелом). Травматический возникает при прямом ударе, падении с высоты, наезде на стопу, подвывихе.
Усталостный перелом возникает при повторных ушибах и постоянных нагрузках. Его еще называют перелом Дойчелендера или маршевый.
Диагностируется чаще всего у призывников, т. к. у них резко увеличивается нагрузка на стопу. Также в группу риска с таким переломом входят балерины, танцоры, атлеты, гимнасты, футболисты. Стрессовые переломы обычно не имеют ярких проявлений и часто игнорируются, поэтому приводят к осложнениям. Они выражаются в смещении кости и травмировании соседних костей.
Другие виды переломов по анатомическому принципу
При переломе Джонса кости травмируются у основания 5-й плюсневой кости. Перелом этот всегда множественный осколочный, и после него кости не срастаются. Лечение перелома пятой плюсневой кости стопы будет успешным только в случае точного диагноза, который довольно сложен.
При отрывном переломе стопы костный отломок кости отсоединяется при сильном натяжении сухожилий. Диагностировать патологию также сложно, потому что все симптомы напоминают растяжение связок. Сочетается часто с переломом голеностопа.
При авульсивном переломе линия слома поперечная, без смещения. При этом у основания 5-й плюсневой кости параллельно возникает растяжение сухожилий голеностопа.
При субкапитальном переломе травмируется шейка плюсневых костей.
Также переломы бывают открытые и закрытые.
Симптомы и признаки
В момент получения травмы можно услышать характерный хруст и ощутить сильную боль. Поврежденный палец может стать укороченным, неестественно отклониться в сторону, а на месте перелома быстро возникают отек и гематома. Движение становится невозможным.
Первая помощь
Сразу обязательна иммобилизация стопы с помощью шин или других подручных средств. Фиксация производится по всей стопе до верхней трети голеностопа. Поврежденная нога должна быть слегка приподнята. Это значительно снижает риск острой боли и упрощает транспортировку пострадавшего.
К месту повреждения можно приложить на 20 минут лед, который уменьшит боль и не даст быстро развиться отеку.
Повторить прикладывание льда можно через 10 минут. При наличии ран необходимо наложить асептическую повязку.
При смещении костных обломков или открытом переломе самим вправлять перелом нельзя. Это делает только врач после проведения рентгена.
Для купирования боли можно выпить "Пенталгин", "Анальгин". Транспортировка только в горизонтальном положении на носилках.
Принципы лечения
Общая схема лечения:
- иммобилизация стопы с наложением гипса;
- закрытая репозиция (без разреза тканей сопоставляются фрагменты кости).
Остеосинтез проводится при множественных оскольчатых переломах и больших смещениях. Это операция, в ходе которой обломки восстанавливают по их анатомическому размещению. Костные обломки фиксируются специальными пластинами, спицами или винтами. И только после синтеза накладывают гипс.
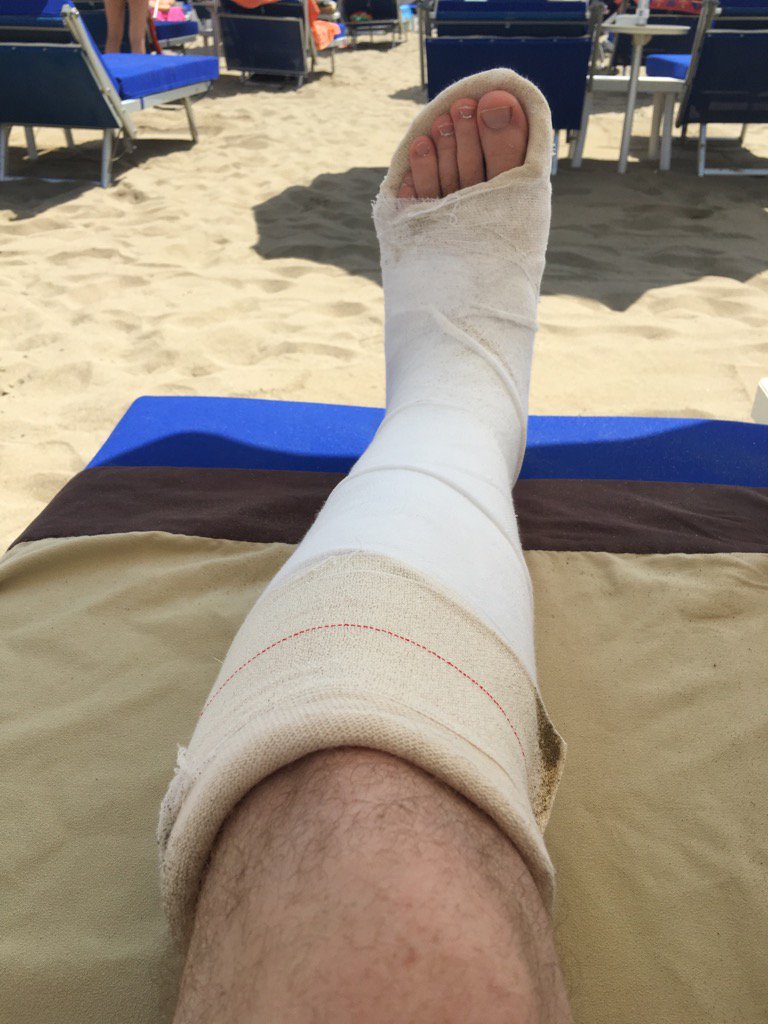
Лечение перелома 5-й плюсневой кости стопы требует наложения гипсового сапожка. Его используют в большинстве переломов стопы. При переломе 5-й плюсневой кости в гипсе ходят 1,5 месяца.
Ортез
Ортез применяется при легких единичных травмах. Он стабилизирует стопу и уменьшает нагрузку на нее.
Сколько заживает перелом?
В среднем на это уходит 6-8 недель. Скорость сращивания зависит от возраста, уровня кальция в крови, наличия сопутствующих заболеваний и точности выполнения предписаний врача.
Операция
Оперативное лечение перелома пятой плюсневой кости стопы требуется только при сильном смещении 3-й и 4-й плюсневых костей. Чаще это бывает при переломе головки кости.
Реабилитация и восстановление
Для разгрузки стопы требуется использование костылей вплоть до полного срастания перелома. Реабилитация ставит своей целью восстановление работы мышц и сухожилий стопы, нормализацию подвижности суставов. Проводится под наблюдением ортопеда.
В примерный комплекс реабилитации входит:
- Физиотерапия – стимулирует рост и заживление костной ткани.
- Лечебная гимнастика и ЛФК показаны уже через месяц после травмы. Процедуры укрепляют мышцы, увеличивают подвижность суставов. Главные упражнения – сгибание и разгибание пальцев, подъем и опускание на носочки.
- Массаж начинают после снятия иммобилизации. Он улучшает кровоснабжение и уменьшает отек, повышает мышечный тонус.
- Ношение супинаторов формирует правильный свод стопы и равномерно распределяют нагрузки. Их надо носить 6-12 месяцев.
Осложнения
При неправильном лечении перелома плюсневой кости стопы или игнорировании реабилитации перелом чреват осложнениями. Среди них:
- артриты и артрозы;
- деформация костей стопы;
- хронические боли в стопе;
- формирование костных шипов;
- некроз и остеомиелит.
При лечении перелома плюсневых костей стопы огромное значение придается правильной реабилитации и восстановлению.
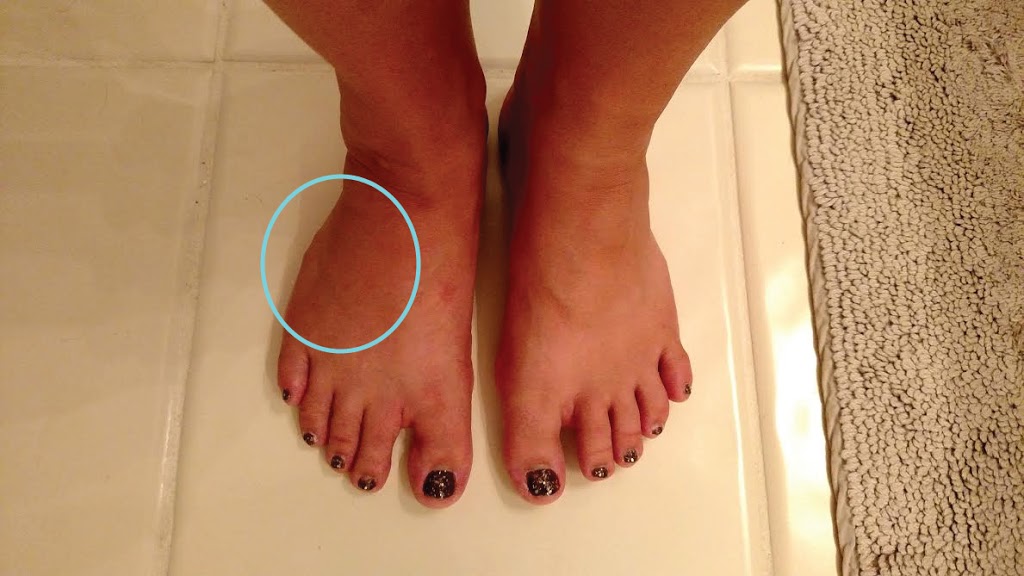
Здравствуйте.
Девочке 10 лет (ноябрь 1999).
Месяц назад обнаружили шишку на правой стопе.
Сначала ушибы и травмы отрицала, не падала, не подворачивала.
Босиком шишка ходить не мешает, боли нет, стопа свободно поворачивается во всех плоскостях.
В обуви есть небольшая боль.
При прощупывании боль чувствуется только при сильном нажатии или перемещении.
Активно занимается танцами.
Обратились к травматологу 2.02.2010. Рентген. Д.з. воспаление (и куча мудреных слов мелким медицинским почерком). Мед.карта сейчас у врача, поэтому воспроизвести не могу.
Назначения: Ибуклин (табл), Крем Долгит, УВЧ 7 дней, солевые ванны, B12 5 раз.
На сегодняшний день положительных сдвигов нет, может быть немного уменьшился размер шишки.
Кроме последнего, есть снимок правой стопы 25.08.2008 г., делали по поводу ушиба 1 пальца.
Сравнивая два снимка, вижу затемнение в р-не бугра V плюсневой кости.
Снова начинаем допрос дочери по поводу возможных травм.
Вспоминает, что примерно 3-4-5 месяцев назад сильно ударилась по касательной о ножку стола. Вспомнила где и как. Постепенно боль прошла, случай забылся.
Фотографии и R-снимки:
[Ссылки могут видеть только зарегистрированные и активированные пользователи]
- Последний снимок.
- Снимок 2008 года (для сравнения)
- Фото правой стопы
- Фото левой стопы (для сравнения)
- Фото обеих стоп.
Теперь вопросы:
1. Что это за затемнение? Может ли это быть осколок кости?
2. Возможный диагноз. Варианты лечения.
3. Какие еще нужны обследования?
4. Нужна ли ортопедическая обувь (стельки)?
5. Танцы. Как поберечься? Бросать не хочет категорически. Летом возможен перерыв на каникулы.
Сегодня были у травматолога.
Ставит д-з Остеохондропатия.
Освобождение от физ-ры и физ.нагрузок.
На прием через 1,5 мес.
Вопросы остались.
Теперь вопросы:
1. Что это за затемнение? Может ли это быть осколок кости?
2. Возможный диагноз. Варианты лечения.
3. Какие еще нужны обследования?
4. Нужна ли ортопедическая обувь (стельки)?
5. Танцы. Как поберечься? Бросать не хочет категорически. Летом возможен перерыв на каникулы.
Я не детский ортопед, но похоже все-таки на отрывной перелом типа псевдо-перелома Джоунса. Правда у взрослых кусочек обычно побольше бывает, но у детей вероятно свои особенности. Тем более что танцоры - типичные страдальцы. Еще в этом месте бывает добавочная кость, но на нее не очень похоже.
Лечение консервативное, некоторые гипсуют, некоторые обходятся просто бинтованием. Прогноз благоприятный. Физнагрузки пока лучше исключить.
Кажется это болезнь Изелена называется- тракционный эпифизит :)
"The united epiphysis should not be mistaken for a fracture, and a fracture should not be mistaken for the epiphysis" (СОО11)
"According to Lehman et al., treatment is aimed at prevention of recurrent symptoms. For acute symptoms, initial treatment should decrease the stress reaction and acute inflammation caused by overpull of the peroneus brevis tendon. For mild symptoms, limitation of sports activity, application of ice, and administration of nonsteroidal antiinflammatory medication usually are sufficient. For severe symptoms, cast immobilization may be required. Internal fixation of the epiphysis is not indicated."
Некроз асептический головки 5 плюсневой кости
Синонимы
- Iselin (Излена) (Иселена) (Изелина) (Айзелина) болезнь (синдром)
Ничего подобного.Нет там некроза головки.Этот диагноз ошибочен.
Проблема не в том, как это назвать. а что с этим делать.
А разве вопрос "что делать?" не зависит от того как проблема называется?
Ничего подобного.Нет там некроза головки.Этот диагноз ошибочен.
Traction Epiphysitis of the Fifth Metatarsal Base (Iselin Disease)
In the German literature in 1912, Iselin described a traction epiphysitis of the base of the fifth metatarsal occurring in young adolescents at the time of appearance of the proximal epiphysis of the fifth metatarsal. This secondary center of ossification is a small, shell-shaped fleck of bone oriented slightly obliquely with respect to the metatarsal shaft and located on the lateral plantar aspect of the tuberosity (Fig. 29-1). Anatomical studies have shown that this bone is located within the cartilaginous flare onto which the peroneus brevis inserts. It usually is not visible on anteroposterior or lateral radiographs, but can be seen on the oblique view. Hoerr et al. found this epiphysis visible on 198 of 200 oblique radiographs of children in their study. It appears in girls at about age 10 years and in boys at about age 12 years; fusion occurs about 2 years later.
Iselin disease causes tenderness over a prominent proximal fifth metatarsal. Weight bearing produces pain over the lateral aspect of the foot. Participation in sports requiring running, jumping, and cutting, causing inversion stresses on the forefoot, is a common factor. The affected area over the tuberosity is larger on the involved side, with soft-tissue edema and local erythema. The area is tender to palpation at the insertion of the peroneus brevis, and resisted eversion and extreme plantar flexion and dorsiflexion of the foot elicit pain. Oblique radiographs show enlargement and often fragmentation of the epiphysis (Fig. 29-2) and widening of the cartilaginous-osseous junction. Technetium-99m bone scanning shows increased uptake over the epiphysis. Nonunion of the fifth metatarsal (Fig. 29-3) has been reported in several adults as a result of Iselin disease and failure of fusion of the epiphysis.
[Ссылки могут видеть только зарегистрированные и активированные пользователи] ([Ссылки могут видеть только зарегистрированные и активированные пользователи])
Костно-хрящевой экзостоз или остеохондрома – это доброкачественная опухоль, которая образуется на костях скелета. Как видно из названия, эта опухоль образована костной и покрывающей ее хрящевой тканями.
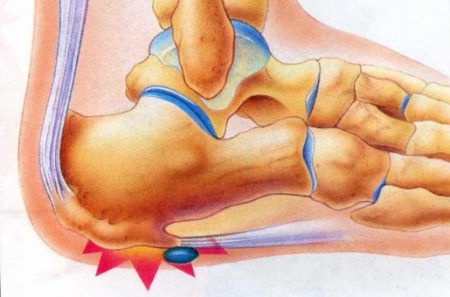
У кого образуется экзостоз?
Наиболее часто заболевание встречается у детей и подростков обоих полов в возрасте от 8–10 до 25–27 лет. Но могут болеть и взрослые.
Чаще всего опухоль солитарная (единичная), реже встречаются множественные экзостозы. Последние часто имеют врожденное происхождение.
Остеохондрома по МКБ 10 имеет код D16 – доброкачественное новообразование костей и суставных хрящей.
Как образуется экзостоз?
Экзостоз встречается примерно у каждого десятого больного с опухолью кости. А среди доброкачественных новообразований костей 35–45% случаев приходится именно на экзостоз. Следовательно, это самая распространенная доброкачественная опухоль кости.
Как известно, кость в период своего развития во внутриутробном периоде может происходить из двух источников: соединительной ткани и хряща. При первом варианте образуются большинство костей черепа, нижняя челюсть и ключица. Остальные кости скелета имеют в своей основе хрящевую ткань, которая затем заменяется костной почти на всем ее протяжении.
Остеохондрома развивается в костях хрящевого происхождения. Наиболее часто она встречается на эпифизе (окончании) трубчатой кости, например, большеберцовой или бедренной. Гораздо реже она появляется на плоских костях – тазовых, лопатке, ребрах и т. д.
Отдельной темой обсуждения является развитие экзостозов в полости рта: небные, на месте удаленногозуба, суставных отростках нижней челюсти и т. д.
Причины развития экзостоза

Достоверные причины образования опухоли на сегодняшний день неизвестны. Многие исследователи сходятся во мнении, что множественные экзостозы являются следствием нарушений хондрогенеза, то есть образования хрящевой ткани во внутриутробном периоде. А единичные остеохондромы являются истинными опухолями скелета.
Тем не менее есть данные о возможных факторах риска, которые в той или иной степени могут провоцировать образование и рост опухоли. К ним относятся:
- Различные травмы надкостницы и хряща, например, ушиб.
- Инфекционные поражения (сифилис и другие инфекции).
- Заболевания эндокринной системы.
- Воздействие ионизирующего излучения.
- Наследственность.
Также выделяют еще другие, менее значимые, факторы, роль которых в образовании опухоли полностью еще не изучена.
Проявления остеохондромы
В большинстве случаев заболевание протекает бессимптомно. Чаще всего небольших размеров опухоль является случайной находкой при проведении рентгенологического исследования. В случае значительного роста, остеохондрома может вызывать болевые ощущения в пораженной области. В связи с этим больной вынужден обратиться к врачу.
Вторым важным симптомом является появление видимой опухоли при значительных ее размерах. Обнаружение образования также является поводом для обращения за медицинской помощью.
Ниже мы рассмотрим отдельные, наиболее распространенные, виды экзостозов и их характерные проявления.
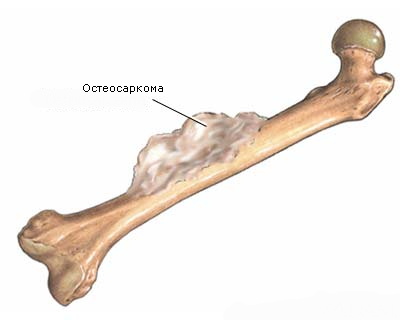
Длинные трубчатые кости являются самой частой локализацией остеохондромы. Обычно встречается у детей.
Наиболее часто поражаются бедренная, большеберцовая или плечевая кости. Как правило, длительное время опухоль ничем себя не проявляет. По мере роста остеохондромы появляются боли в ее проекции. Появление болевого синдрома связано со сдавлением растущей опухолью рядом расположенных мышц, связок, нервных пучков и других структур.
В запущенных случаях рост опухоли приводит к деформации конечности.
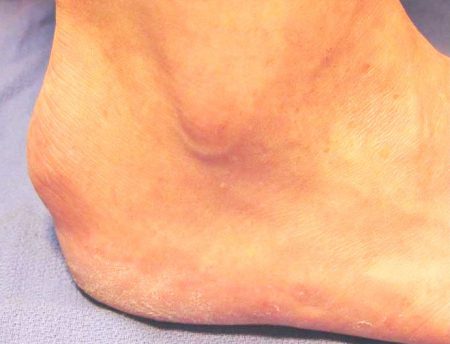
Поражение костей стопы происходит примерно в 10–12% случаев всех остеохондром. Чаще всего опухоль располагается на переднем или среднем отделе стопы. Гораздо реже экзостоз появляется на пяточной кости. Независимо от расположения костной опухоли, основными проявлениями заболевания будет боль в пораженной области и дискомфорт при ходьбе.
При поражении переднего отдела стопы в патологический процесс вовлекаются концевые фаланги пальцев ног. Также часто встречаются подногтевые экзостозы.
При образовании экзостоза на плюсневой кости она может укорачиваться. При этом стопа приобретает необычную форму, деформируется. В результате укорочения плюсневой кости соответствующий палец стопы визуально кажется короче остальных.
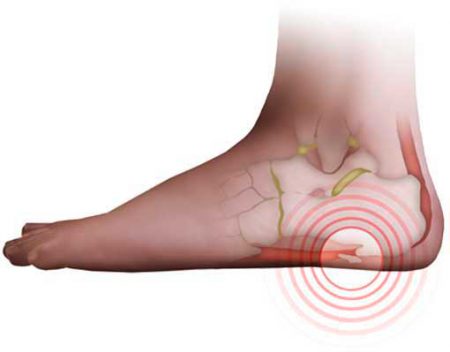
Выраженность проявлений заболевания зависит от формы и расположения экзостоза. Костные разрастания на пяточной кости могут иметь различную форму – линейную, грибовидную, шарообразную и др.
Первичный же экзостоз обычно носит наследственный характер. При этом экзостозы часто выявляются и в других костных структурах, в том числе и на соседней пяточной кости.
Проявлениями такой локализации экзостоза могут боли различной интенсивности, дискомфорт при ходьбе, отеки. Иногда может возникать нарушение чувствительности стопы при сдавлении костным разрастанием сосудисто-нервных пучков.
Такие разрастания на теле позвонка чаще всего появляются при остеохондрозе. Возникают они при трении костных структур тел позвонков друг о друга. Поэтому такой экзостоз образован только костным веществом без хрящевого компонента.
Костный экзостоз тела позвонка иначе называют остеофитом. Они обычно множественные и асполагаются по краям тел позвонков.
Краевые остеофиты тел позвонков чаще всего приводят к нарушению нормальной их подвижности. Экзостозы тел позвонков проявляются болями, хрустом при движениях и тугоподвижностью в пораженном отделе позвоночника. Также эти костные разрастания тел позвонков могут сдавливать важные сосуды и нервы, проходящие рядом с ними. При этом появляются характерные неврологические симптомы.
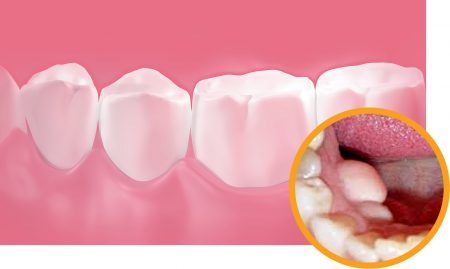
Костные разрастания в полости рта могут иметь различное местоположение. Соответственно, и возможные причины их происхождения также разные. Наиболее частыми локализациями экзостозов ротовой полости являются:
- Небные.
- На наружных и внутренних поверхностях нижней челюсти.
- На стенках альвеолярных отростков – анатомических образованиях нижней и верхней челюстей, несущих на себе зубы.
- На суставных поверхностях нижней челюсти.
Все экзостозы полости рта обычно растут медленно и в течение длительного времени не причиняют неудобств больному. Однако, по мере роста возникает давление образования на кости и зубы, а также травмирование слизистой оболочки полости рта. Это сопровождается болевыми ощущениями, иногда достаточно интенсивными.
Практически во всех случаях экзостоз полости рта представляет собой гладкий и твердый выступ под десной. Слизистая оболочка десны обычно не изменена. При больших размерах образования она может растягиваться и иметь сравнительно более бледную окраску.
Причиной появления экзостозов на стенках альвеолярных отростков чаще всего служит сложное удаление зуба. При этом происходит повреждение и смещение костной ткани и неправильное ее срастание.
При расположении разрастания в области суставного отростка нижней челюсти помимо болевого синдрома может наблюдаться асимметрия подбородочного отдела челюсти – смещение его в здоровую сторону. Это сопровождается ограничением открывания рта и нарушением прикуса зубов.
Особенности течения остеохондром у детей
Как уже указывалось выше, наиболее часто это заболевание встречается у детей и подростков. Это связано с периодами активного роста костей скелета в детском и подростковом возрасте. Первый пик роста возникает в возрасте 4–6 лет, а второй – в подростковом периоде. Следует отметить, что остеохондромы в возрасте до одного года, как правило, не встречаются.
Обычно остеохондромы прекращают свой рост в период окончания роста скелета. Если опухоль продолжает расти уже во взрослом возрасте, следует заподозрить ее малигнизацию (злокачественное перерождение).
Диагностика
Для уточнения диагноза, а также в случаях расположения остеохондром в труднодоступных местах применяется рентгенологическое исследование. В наиболее сложных случаях используется компьютерная диагностика (КТ) и магнитно-ядерная томография (МРТ).
Лечение остеохондром
По статистике, часть остеохондром (от 2 до 10%) может перерождаться в злокачественную опухоль. Поэтому все они подлежат лечению.
Однако, по мнению некоторых ученых, небольшие бессимптомные остеохондромы в детском возрасте могут самостоятельно исчезать и без лечения. В этом случае необходимо регулярное наблюдение врача.
Учитывая вышесказанное, единственно правильным методом лечения остеохондром является хирургический – удаление костной опухоли.
Объем операции обычно заключается в удалении образования и части кости, из которой исходит опухоль (краевая резекция). В подавляющем большинстве случаев этого достаточно для полного выздоровления.
Достаточно часто, особенно в интернете, можно встретить рекомендации по лечению остеохондром народными средствами, физиопроцедурами и прочими методами. Перед началом любого такого лечения следует обсудить его с врачом.
Из народных средств широко применяются компрессы на область поражения. Наиболее распространенным составом является смесь барсучьего или медвежьего жира, мумие и настойки золотого уса или сабельника:
- Для этого необходимо взять по одной ложке настойки и жира, а также таблетку мумие, которую предварительно надо растолочь. Все перемешать, нанести на экзостоз, сверху прикрыть салфеткой. Компресс накрыть фольгой, закрепить лейкопластырем или бинтом.
- Внутрь принимают настой цветков бузины и плодов боярышника. Следует взять по три столовые ложки сырья (или заранее приготовленной смеси), залить тремя стаканами кипящей воды и настоять до полного остывания. Рекомендуется принимать по 1/3 стакана два-три раза в день.
Необходимо учитывать, что средства народной медицины не помогают полностью излечиться от экзостоза. Все же радикальным методом лечения остается только операция.
Экзостозы полости рта часто причиняют неудобства больному, а также являются значительной помехой для протезирования зубов. Мелкие образования иногда не удаляют, если они не производят дискомфорта.
Показания для удаления экзостозов полости рта:
- Значительные размеры и быстрый рост образований.
- Болевые ощущения из-за давления костного выступа на соседние зубы.
- Различные косметические дефекты.
- При подготовке к протезированию зубов.
Удаление экзостозов в полости рта обычно проводится под местной анестезией. Осложнений, как правило, не возникает.
Читайте также:


