Симптом венсана при остеомиелите это
В медицинской практике наряду с описанием патологий ротовой полости часто встречается понятие симптома Венсана. Что это за состояние, при каком воспалительном процессе возникает симптом Венсана и что является благоприятной почвой для возникновения подобной патологии — с этими вопросами будем разбираться в нашей статье сегодня.
Что же это за симптом?
Симптомом Венсана называют состояние, при котором человек теряет чувствительность в области подбородка, точнее - в зоне нижней губы.

Рассмотрим подробнее каждую из патологий, приводящих к проявлению вышеописанного симптома.
Язвенно-пленчатая ангина – заболевание, приводящее к воспалению небных миндалин. Причиной патологии является активность в организме веретенообразной палочки Плаута - Венсана совместно со спирохетой Венсана. При ангине образуются язвы с характерным грязно-зеленым налетом. Дыхание больного сопровождается гнилостным запахом. Надо сказать, что подобные бактерии постоянно присутствуют в полости рта здорового человека, однако под воздействием различных факторов, например при кариесе коренных зубов, при наличии в полости рта очагов некроза, а также при общем ослаблении иммунитета микроорганизмы активизируются, и их деятельность приводит к развитию патологических состояний.
Ангина Венсана. Симптомы и лечение
Язвенно-пленчатая ангина проявляется целым комплексом характерных симптомов. К ним относятся:
- Увеличение пораженной миндалины. Преимущественно заболевание затрагивает одну из сторон.
- Увеличение и умеренная болезненность регионарных лимфатических узлов.
- Образование на слизистой небных миндалин серовато-желтого налета, который может вызывать образование поверхностных малоболезненных язв с дном серого цвета. Если патология прогрессирует, язвы возникают в других отделах глотки, а также на слизистой щек или десен. Иногда язвы могут заживать, не образуя при этом каких-либо дефектов.
- При употреблении пищи (при глотании) возникают болезненные ощущения, пациенты при этом отмечают повышенное слюнотечение, неприятный запах изо рта.
- Температура тела при патологии в редких случаях превышает нормальные пределы, хотя иногда болезнь может начаться с высокой температуры и состояния озноба.
- Онемение и потеря чувствительности в области подбородка.
Лечение патологии направлено на устранение воспаления слизистой оболочки горла. Часто врачи-отоларингологи назначают средства для полоскания или смазывания области поражения. В случае затяжного течения болезни прибегают к терапии антибиотиками. Больных язвенно-пленчатой ангиной всегда изолируют, при тяжелых формах патологии – госпитализируют. Главным принципом профилактики болезни является укрепление защитных функций организма и повышение иммунитета.
Симптом Венсана в стоматологии. Периодонтит
Периодонтит – патология, причиной которой является попадание инфекции из кариозной полости в костную ткань через верхушку корня. Болезнь вызывает воспаление оболочки зубного корня. При отсутствии лечения периодонтит проявляется различными признаками, в числе которых и симптом Венсана. Обратимость заболевания зависит от многих факторов: своевременности обращения за медицинской помощью, общего состояния организма человека и пр. Рассмотрим механизм возникновения патологии.
Глубокий кариес приводит к пульпиту – воспалению пульпы, вследствие чего микроорганизмы попадают в периодонт через корневой канал.
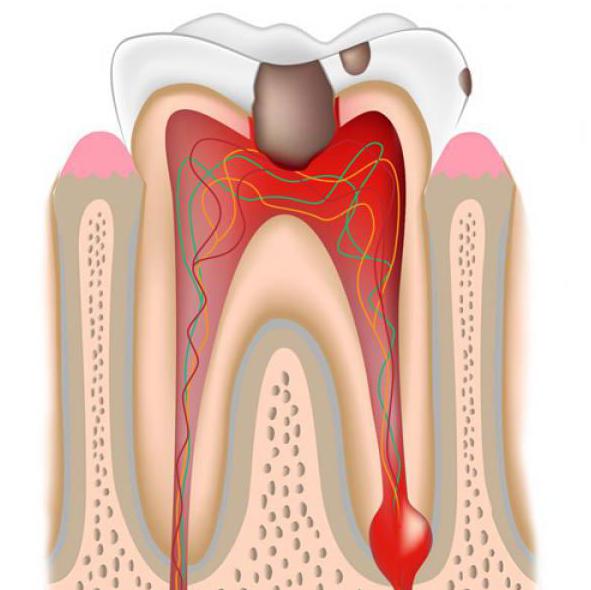
Характерной особенностью периодонтита является нарастающая пульсирующая боль, которая строго локализована. Иногда при смыкании зубов болевые ощущения сложно терпеть, пациенты не могут принимать пищу. Человеку больно просто дотронуться до края зуба, который к тому же становится подвижным, десна вокруг зуба, а также губа и щека, припухают, температура тела резко повышается. Сопутствующим признаком периодонтита может являться симптом Венсана. Признаки его уже отмечались ранее: онемение и потеря чувствительности тканей в области подбородка.
Формы периодонтита
В обратном случае развитие получает острая форма периодонтита, которая со временем при отсутствии должного лечения может перейти в гнойную стадию.
Вышеуказанные формы периодонтита требуют долгого и высококвалифицированного лечения. Основная цель терапии – обеспечение оттока гноя из места локализации воспаления. В процессе лечения сначала купируют воспалительный процесс, далее проводят антисептическую обработку пульпы, затем устанавливают временную пломбу. В период терапевтических мероприятий ведется контроль за состоянием костной ткани посредством рентгенографии.
Лечение
В терапии хронического периодонтита используют медикаментозные препараты, которые стимулируют восстановление периодонта. Сопутствующими способами лечения могут стать физиопроцедуры: электрофорез, УВЧ-, СВЧ-, лазеротерапия, магнитотерапия. В некоторых случаях применяется антибактериальное лечение.
Антибиотики могут использоваться местно в случае образования глубоких периодонтальных карманов. Пломбировка корневого канала выполняется материалами, которые подбираются индивидуально в каждом конкретном случае.
Если воспаление затрагивает обширные участки тканей, или консервативная терапия не приводит к должному результату, выполняется хирургическое вмешательство. Целью манипуляции является резекция верхушки зубного корня. В десне выполняется небольшой надрез для того, чтобы получить доступ к костной ткани. Далее удаляется пораженная структура, верхушка канала пломбируется. Регенерация кости – процесс длительный. В случае если лечение не приводит к положительной динамике, зуб может подвергнуться удалению.
Для того чтобы избежать развития подобного заболевания, необходимо тщательно следить за гигиеной полости рта.
Пустоты зубного ряда приводят к тому, что на оставшиеся во рту зубы ложится повышенная нагрузка. Моляры становятся уязвимыми, в полости рта может развиться воспалительный процесс, который в будущем приведет к периодонтиту.
Периодонтит – довольно коварное заболевание, потому что вызывает множество осложнений, среди которых – острый сепсис, воспалительные процессы мягких тканей лица, остеомиелит челюсти.
Что такое остеомиелит?
Еще одной причиной, по которой симптом Венсана возникает, является остеомиелит. Эта патология, независимо от того, в каком отделе скелета человека проявляется, принадлежит к группе инфекционных заболеваний воспалительного характера.
При остеомиелите челюсти поражаются все ткани: надкостница, костное вещество, костный мозг. Патология возникает преимущественно у людей не старше сорока лет. Однако бывают случаи развития болезни у детей, а также у людей пожилого возраста. Все зависит от того, насколько сильно поражены кариесом зубы человека. В равной степени остеомиелит беспокоит и мужчин, и женщин. Симптом Венсана при остеомиелите затрагивает область подбородка, и связано это прежде всего с тем, что патология чаще поражает нижнюю челюсть, нежели верхнюю.
Ранее, когда гигиене полости рта не уделялось должного внимания, остеомиелиты челюсти занимали среди патологии других костей порядка 40 %. Не так давно ситуация изменилась в лучшую сторону.
Сегодня, благодаря повсеместной плановой санации ротовой полости и у детей, и у взрослого населения, процент больных остеомиелитом челюсти снизился, а применение антибиотиков позволило сделать течение болезни менее тяжелым.
Классификация остеомиелита
В большинстве случаев остеомиелит челюсти является следствием кариеса, а также осложнением после пародонтоза.
Контактный остеомиелит – патология, которая возникает вследствие инфицирования кожи или слизистой (например, при фурункуле лица). Здесь выделяют специфические остеомиелиты:
- туберкулезные,
- сифилитические,
- актиномикозные.
Иногда поражение костного мозга челюсти возникает путем попадания бактерий с током крови. Это состояние классифицируют как гематогенный остеомиелит, который возникает после таких инфекций, как грипп, брюшной тиф, скарлатина, корь.
Отдельную группу составляют остеомиелиты, явившиеся следствием травмы (перелом, сильный ушиб). Симптом Венсана при переломах, когда в области подбородочного нерва нарушается чувствительность и больные отмечают онемение нижней губы, возникает по причине сдавления нижнего луночкового нерва, образовавшегося при воспалении экссудатом.
Течение болезни
Течение болезни может быть различным, и чаще всего оно зависит от состояния организма в целом, от величины нарушений кровообращения в области поражения. В одних случаях масштабы некроза кости небольшие, обусловленные лишь первичным очагом. В таких случаях речь идет об ограниченном остеомиелите. Если болезнь прогрессирует, воспалительный процесс перебрасывается на окружающие челюсть мягкие ткани. Такое состояние может проявляться в виде периостита или флегмоны. Флегмона – это острое гнойное воспаление пространств (часто мягких тканей), которое разлито и не имеет четких границ, как, например, абсцесс. К слову, часто симптом Венсана может наблюдаться при флегмоне, больные отмечают потерю чувствительности в зоне поражения.
В начале патологического процесса костный мозг в точке воспаления приобретает бурую, темно-красную окраску. Позже образуются гнойные очаги, которые сливаются в целые полости. Гной попадает в надкостницу, десну и вызывает омертвение челюстных участков. Образуются секвестры. В мелких кровеносных сосудах возникают тромбы, которые подвергаются расплавлению. В кости появляются области некроза кости, кровоснабжение ее постепенно снижается, что приводит к увеличению масштабов омертвения костной структуры. Величина секвестров обусловлена размерами тромбированных сосудов. В особо сложных случаях может возникать некроз всей челюсти. Подобные состояния связывают с разлитым (диффузным) остеомиелитом.
Симптоматика
Различают несколько форм патологии. В период подострого остеомиелита возникает так называемый вал между здоровой костью и мертвой. В некоторых случаях наблюдается рассасывание секвестра. Могут происходить процессы регенерации – вокруг зоны поражения образуется новая костная структура. В обратных случаях наблюдается отторжение секвестров. Подострая форма является пограничной между острым остеомиелитом и хроническим.
В период острой формы остеомиелита происходит активное развитие воспалительного процесса. Больные отмечают сильные боли в челюсти (сверлящие, стреляющие), которые развиваются на фоне высокой температуры, озноба, учащенного дыхания и пульса. Помимо боли в челюсти может пропадать чувствительность нижней губы – так проявляется симптом Венсана при остеомиелите. По прошествии нескольких дней с момента начала болезни зубы, соседствующие с больным зубом, приобретают подвижность.
Пальпация челюсти выявляет припухлость и сопровождается болезненными ощущениями. Наблюдается воспаление и отек десны, щеки или других участков на лице. В период болезни происходит увеличение лимфатических узлов. В последующем все эти симптомы могут сопровождаться тризмом – сведением челюстных мышц, онемением (симптом Венсана). Обратимость заболевания зависит от своевременности диагностики и дальнейшего лечения.
Общее состояние больного классифицируют на условно легкое, среднее и тяжелое. К сожалению, иногда болезнь заканчивается летальным исходом в период нескольких дней от момента начала патологического процесса.
Достоверно известно, что вначале больные могут казаться бодрыми, однако вскоре состояние эйфории сменяется упадком сил с резким падением артериального давления и учащением пульса. Внешний вид человека резко меняется.
При диффузном остеомиелите происходит постепенное поражение воспалением новых участков кости. Состояние больного можно охарактеризовать как неустойчивое, с временными улучшениями и ухудшениями здоровья, во время которых температура тела может сначала приходить в норму, а затем вновь подниматься и сопровождаться повторяющимися ознобами.

Хроническая форма болезни при отсутствии лечебных мероприятий может длиться месяцами, а иногда и годами, и приводить к возникновению различных осложнений: абсцессов легкого, образованию нагноений в черепно-мозговых пазухах, острым и хроническим поражениям почек.
Диагностика и лечение
Рентгенография является одним из методов в диагностике остеомиелита и помогает определить масштабы поражения костных структур. Однако начальные изменения в кости возможно рассмотреть только на 7—10-й день с момента возникновения заболевания.
Лечение остеомиелита подразумевает комплексное использование антибиотиков и хирургическое вмешательство. Зачастую в качестве консервативного лечения назначают пенициллиновые инъекции, прием стрептомицина или биомицина. При антибактериальной терапии, однако, важно помнить о способности бактерий к привыканию к препаратам.
Медикаментозное лечение важно продолжать в течение 7—10 дней даже после снижения температуры до нормальных показателей. В противном случае болезнь будет протекать скрыто. Зачастую судьба зуба, вследствие болезни которого возникло воспаление, решается однозначно – он подлежит удалению. Хотя бывают исключения из правил.
Соседние зубы стараются сохранить, восстановив их функциональность. Для этого применяют проволочные шины, которые устанавливают на весь зубной ряд. Кроме того, воспаление пульпы в зубах также по возможности устраняют. Подвижные секвестры подлежат хирургическому удалению, которое проводят не раньше чем через 4–6 недель с момента начала болезни. Связано это прежде всего с тем, что лишь по прошествии указанного периода границы секвестра четко различимы.
Таким образом, симптом Венсана является одним из основных признаков развития в организме человека серьезных воспалительных заболеваний, среди которых остеомиелит, периодонтит, ангина Симановского-Венсана (симптомы именно этой формы заболевания отличимы от общей симптоматики ангин вследствие проявления симптома Венсана).
Среди воспалительных заболеваний челюстно-лицевой области наиболее частым является остеомиелит челюстей , причем более чем у 80% пациентов — одонтогенного происхождения. Остеомиелит челюстей другого происхождения (травматический, специфический, лучевой) составляет не более 15-20% от всех форм этой патологии. Чаще болеют мужчины в возрасте от 20 до 40 лет. Одонтогенные остеомиелиты челюстей являются основной причиной временной нетрудоспособности пациентов стоматологического профиля.
Под одонтогенным остеомиелитом подразумевается инфекционно-воспалительный процесс в челюсти, распространяющийся за пределы пародонта, при котором источником и входными воротами для инфекции и сенсибилизации организма являются предшествующие заболевания твердых и мягких тканей зуба, а также тканей пародонта. Следовательно, по этиологическому фактору эта группа остеомиелитов тесно связана с основными стоматологическими заболеваниями. Острый одонтогенный остеомиелит относится к числу неспецифических инфекционных воспалительных заболеваний организма и характеризуется рядом общих и местных симптомов. Некоторые из них являются облигатными, другие — факультативными, т. е. могут быть, а могут не быть.
Общая реакция организма проявляется в следующем. Пациенты жалуются на плохое самочувствие, головную боль, общую слабость, плохой сон, повышение температуры, озноб. В зависимости от иммунологической реактивности организма, вирулентности инфекции, частично — размеров поражения челюсти и некоторых других причин общее состояние пациентов может быть тяжелым, средней тяжести и даже легким (удовлетворительным). При интоксикации анаэробной инфекцией в начале заболевания пациенты могут казаться бодрыми, даже эйфоричными, несмотря на высокую температуру тела. Правда, в дальнейшем у них может внезапно наступить упадок сил, падает артериальное давление, выступает холодный пот и т. п., что говорит о весьма опасном развитии заболевания. При осмотре полости рта язык обложен, изо рта чувствуется неприятный, иногда зловонный запах, глотание может быть затруднено. Слизистая оболочка, покрывающая альвеолярный отросток на протяжении нескольких зубов, гиперемирована и отечна, пальпация болезненна, из-под десневого края может выделяться гной. При перкуссии зубов область воспалительного очага болезненна, отмечается нарастающая подвижность. Для остеомиелита характерен симптом Венсана — нарушение чувствительности тканей, иннервируемых нижнечелюстным и подбородочным нервом. При объективном обследовании со стороны кожных покровов, опорно-двигательного аппарата и внутренних органов каких-либо особенностей, присущих данному заболеванию, обычно не наблюдается. Если же таковые имеются, то чаще обусловлены сопутствующими заболеваниями. На воспалительный процесс реагирует кровь, появляется лейкоцитоз, моча, где обнаруживаются эритроциты и белок. После стихания воспалительных явлений в челюсти белок и эритроциты в моче быстро исчезают. СОЭ увеличивается до 50-60 мм/ч. Пульс учащается пропорционально подъему температуры тела. Последняя может быть субфебрильной (в пределах 37-37,5°С) и достаточно высокой (доходить до 40°С), особенно у детей. Отсутствие температуры при выраженных воспалительных процессах в тканях должен расцениваться как плохой прогностический признак, особенно у ослабленных пациентов.
Лимфатические узлы значительно увеличены, болезненны при пальпации. При локализации воспаления в области жевательных мышц может быть ограниченное открывание полости рта.
На ранних стадиях острого остеомиелита важно дифференцировать заболевание от сходного с ним периостита.
Дифференциальные признаки остеомиелита и периостита
| Остеомиелит | Периостит |
| Инфильтрат может охватывать половину челюсти | Инфильтрат локализуется в области одного причинного зуба |
| Парестезия по ходу нерва | Парестезий нет |
| Боль при перкуссии соседних интактных зубов, несколько рядом стоящих зубов подвижны | Боль при перкуссии соседних зубов может быть, но не выражена. Подвижен только причинный зуб |
| На 1-2-е сутки после вскрытия и удаления зуба гноеотделение усиливается, состояние пациента не улучшается | На 2-е сутки после удаления причинного зуба признаки воспаления быстро стихают, уменьшается или прекращается выделение гноя |
| Температура повышена даже после вскрытия гнойника | Температура быстро нормализуется после хирургического лечения |
Подострая стадия наступает через 10-12 дней острого одонтогенного остеомиелита. При диффузных формах острый период может длиться до 3 недель.
В подострой стадии улучшается общее состояние и самочувствие, снижается температура тела. Стихают острые воспалительные проявления. В ранах после вскрытия гнойных очагов появляются грануляции, по краям остаются свищевые ходы. Отмечается утолщение кости в области поражения за счет увеличения надкостницы. Региональные лимфаузлы уменьшаются при осмотре полости рта. Слизистая оболочка полости рта цианотична, отечна, из зубной альвеолы после удаления причинного зуба может отмечаться выделение гноя. На рентгенограмме видны участки резорбции главным образом по краю челюсти, не имеющие четких границ.
Хронический одонтогенный остеомиелит. При затяжном лечении остеомиелита или при кажущемся выздоровлении может наступить обострение с формированием секвестров (очагов некроза костной ткани). В хронической стадии одонтогенного остеомиелита вследствие повреждения костных структур и околочелюстных тканей могут развиться такие осложнения, как кровотечения, патологические переломы, потеря интактных зубов, рубцовые контрактуры, анкилоз височно-нижнечелюстного сустава, нарушение развития челюстей, присоединение вторичной инфекции, развитие новообразований.
Эта стадия наиболее длительная, обычно наступает на 4-5-й неделе.
Общее состояние улучшается, снижается температура тела до нормы или отмечается повышение до 37,3-37,5°С. При внешнем осмотре отмечается изменение конфигурации лица за счет остаточной инфильтрации мягких тканей. При пальпации челюсть утолщена.
Лимфатические узлы уменьшены в размерах, плотные, малоболезненны или болезненны. Слизистая оболочка над пораженным участком кости рыхлая, гиперемированная или синюшная, иногда утолщена. Из свищевых ходов выделяется гной и выбухают грануляции. Отмечается подвижность зубов соответственно очагу поражения.
На рентгенограмме видны отдельные очаги поражения — резорбция кости, в центре которых проецируются тени секвестров. Заболевание в хронической стадии может периодически обостряться. Это зависит от общего состояния организма.
Лечение остеомиелита должно быть комплексным и слагаться из общих и местных лечебных мероприятий:
- удаление причинного зуба, проведение ПХО гнойного очага;
- вскрытие гнойного очага при помощи нескольких разрезов через надкостницу и мягкие ткани;
- проведение новокаиновых блокад с антибиотиками;
- временная иммобилизация (шинирование зубов) в зоне поражения;
- интенсивная противовоспалительная терапия (антибиотикотерапия), десенсибилизирующая терапия, общеукрепляющая, стимулирующая (переливание плазмы, заменителей крови, аутогемотерапия) и симптоматическая терапия, иммунотерапия, витаминотерапия;
- ежедневная обработка гнойной раны растворами антисептиков, протеолитическими ферментами.
Выбор лечения зависит от формы остеомиелита, состояния организма, сопутствующей патологии.
Остеомиелит может осложниться развитием флегмон мягких тканей, сепсисом.
Профилактика заключается в своевременном и правильном лечении патологических одонтогенных очагов. При обращении пациента в стоматологический кабинет необходимо срочно удалить пораженный зуб, при показаниях вскрыть поднадкостничные гнойники и назначить терапию антибиотиками. Пациента необходимо направить в стационар.
"Практическое руководство по хирургической стоматологии"
А.В. Вязьмитина

Периостит – это воспаление тканей надкостницы в области альвеолярного отростка. Развивается под влиянием общих и локальных инфекционных процессов внутри организма. Часто является осложнением других стоматологических заболеваний. Проявление симптомов и особенности лечения напрямую связаны с причиной воспалительного процесса.
Симптомы периостита
Основной комплекс признаков:
Внимание! Периостит верхней челюсти, при отсутствии своевременных мер, может спровоцировать развитие гайморита. Причины — тонкая костная стенка гайморовой пазухи или рост корня проблемного зуба вглубь синуса.
Если гной находит выход благодаря прободению щеки, симптомы ослабевают. У пациентов может возникнуть иллюзия выздоровления. Остановка лечения на этой стадии приводит к хронизации процесса и дальнейшему распространению инфекции, что чревато развитием остеомиелита, в особо тяжелых случаях – сепсиса.
Внимание! Периостит редко возникает в качестве самостоятельного заболевания – обычно ему предшествует та или иная стоматологическая патология. Поэтому очень важно проходить профилактические осмотры и своевременно устранять обнаруженные проблемы.
Диагностика
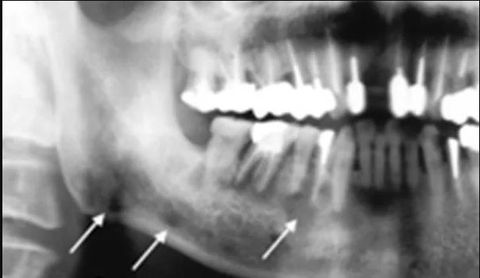
Диагноз ставят на основании подробного визуального осмотра с опросом пациента. Для его уточнения и проведения дифференциальной диагностики назначают дополнительное обследование с применением рентгенографии и лабораторных анализов:
- Рентген показывает структуру внутренних тканей и помогает узнать причину воспаления. Снимок выявляет изменения в тканях периодонта (околозубные ткани), наличие кист, ретинированных зубов, опухолей, абсцессов и других скрытых структур.
- Лабораторный анализ крови подтверждает факт воспаления (общего или местного) повышенным уровнем лейкоцитов и СОЭ.
При дифференциальной диагностике следует отличать периостит от следующих заболеваний:
- Острый гнойный периодонтит – основные отличия в локализации очага воспаления: периодонтит развивается внутри альвеолярной лунки, периостит – на поверхности альвеолярного отростка.
- Острый остеомиелит – имеет более выраженную картину с интоксикацией всего организма. Костные новообразования наблюдаются как со стороны преддверия, так и в ротовой полости.
- Десневой абсцесс, лимфаденит – пальпируется не мягкая, а плотная инфильтрация с отсутствием так называемой переходной складки.
- Флегмона – отечные ткани при пальпации плотные, кожа снаружи сильно гиперемирована и лоснится.
- Сиалоаденит – воспаленный инфильтрат прощупывается в области расположения слюнных желез без вовлечения твердых тканей.
- Синусит – сам по себе не затрагивает жевательный аппарат человека, но может возникать в качестве осложнения при близком расположении корней к границе гайморовой пазухи.
Классификация периостита: причины, формы, локализация
Как любой воспалительный процесс, периостит имеет сложную этиологию, а также определенные варианты локализации, развития и выраженности симптомов. В соответствии с этим при диагностировании используют несколько параллельных систем классификации.
Главный провоцирующий фактор – инфекция. Она может проникать в организм разными путями. В зависимости от этого различают следующие формы периостита:
- одонтогенную – источником воспаления является инфицированный зуб или околозубные ткани;
- травматическую – возникает в результате повреждения надкостницы при различного рода переломах челюсти;
- гематогенную – инфекция попадает в область воспаления с током крови при системных или хронических инфекционных заболеваниях;
- лимфогенную – ее можно расценивать как осложнение при заболеваниях лимфатической системы.
По охвату пораженной площади различают 2 базовые формы периостита:
- Ограниченный – затрагивает небольшой участок в 1–2 зуба. Характерно для одонтогенного или травматического способа инфицирования надкостницы.
- Диффузный – с вовлечением большой группы зубов или всей челюсти. Является следствием системных заболеваний или хронических форм пародонтита/пародонтоза.
Кроме того, по локализации воспалительного процесса различают нижнечелюстной и верхнечелюстной периостит. Согласно статистике, воспалительные процессы нижней челюсти регистрируются чаще, чем верхней. Это имеет отношение и к периоститу: в 61% случаев поражена надкостница нижней челюсти, в 39% случаев – верхней.

Все формы периоститов имеют классическое разделение на острые и хронические. Острые характеризуются быстрым развитием и ярко выраженными симптомами, хронические – длительными и вялотекущими патологическими процессами.
Острый периостит объединяет до 95% случаев заболевания в виде 2-х форм, нередко последовательно сменяющих друг друга:
- Серозная форма (41%) – в тканях накапливается прозрачный экссудат, который легко рассасывается в процессе лечения.
- Гнойная форма (59%) – гнойный экссудат проникает под надкостницу, отслаивает ее от кости и, скапливаясь там, образует поднадкостничный абсцесс. Надкостница со временем может расплавляться, а на ее месте образуется костное новообразование, которое ограничивает очаг воспаления. Гной может найти выход образованием внутреннего или внешнего свища.
На заметку! При одонтогенном периостите верхней челюсти абсцесс может смещаться в сторону неба. В этом случае внешние характерные признаки флюса отсутствуют – вся отечность уходит внутрь ротовой полости. Такая форма отличается повышенной болезненностью и серьезными затруднениями во время приема пищи.
Хронический периостит в стоматологии – редкое явление. Он формируется как следствие хронического периодонтита при недолеченном остром периостите, а также при хроническом остеомиелите челюстей. Обычно наблюдается у пациентов с иммунодефицитными патологиями.
В обоих случаях воспаление раздражает костную ткань и становится причиной медленного напластования слоев новообразованной костной ткани. В зависимости от ее структуры различают:
- простой периостит – в ходе лечения возможна резорбция новообразованной кости;
- оссифицирующий периостит – проявляется избыточным костеобразованием с последующей деформацией участка челюсти.
Лечение периостита
В лечебных целях используют целый комплекс мер общей и местной направленности. Используют приемы медикаментозной терапии, физиотерапии, хирургии.
- обезболивающие средства для устранения болевого синдрома;
- противовоспалительные средства (НПВС);
- антибиотики – назначают при наличии генерализованных гнойных процессов;
- местные антисептики и анестетики;
- средства для укрепления иммунной системы – иммуностимуляторы и иммуномодуляторы, витамины, минералы.
Хирургическое лечение подразумевает вскрытие гнойных абсцессов через внутриротовой надрез с последующей установкой дренажа для полноценного оттока гноя. Это уменьшает интенсивность неприятных симптомов и позволяет обработать гнойный очаг изнутри. Если зуб, который стал источником инфекции, разрушен и не способен выполнять функционально-эстетические задачи, его полностью удаляют одновременно со вскрытием абсцесса, что ускоряет заживление тканей.
В остальном методы терапии зависят от причин воспаления:
Справка! Оперативное вмешательство выполняют под местной анестезией – проводниковой или инфильтрационной. В редких случаях используют общее обезболивание.
На 2-й день после вскрытия гнойника назначают физиотерапевтические процедуры:
- Флюктуоризация – воздействие слабым переменным током: снимает боль, отек, активизирует кровообращение и питание тканей, стимулирует регенерацию.
- УВЧ-терапия – лечение электромагнитным полем: оказывает обезболивающее, противовоспалительное действие, улучшает кровообращение, тканевое дыхание, регенерацию.
- Электрофорез – используют для ускорения доставки лекарств в область воспаления.
- Лазерная терапия – снимает интенсивность отека, ускоряет восстановительные процессы.
- Ультразвук – оказывает бактерицидный эффект, снимает боль, отек, способствует рассасыванию инфильтрата и рубцеванию тканей.
- Светолечение УФ-лучами – обезболивает, действует как бактерицидное, противовоспалительное средство.
Лечение периостита у детей
В детском возрасте заболевание проявляется редко – в основном на фоне общих осложнений после перенесенных инфекций: гриппа, кори, скарлатины, ангины и т.п. Важная часть терапии в данном случае направлена на укрепление организма. Дополнительно проводят классические лечебные мероприятия по устранению абсцесса и лечению зубов (при одонтогенной форме).
Важно! Если острый периостит диагностируют у ребенка до 5 лет, во избежание осложнений его госпитализируют, и основное лечение проводят в условиях стационара. Это связано с тем, что у дошколят острый гнойный периостит развивается с выраженной симптоматикой и очень быстро – всего за несколько часов. Температура может превышать отметку в 38 С.
У детей 3–5 лет кости челюстей усиленно растут, периост находится в состоянии физиологической активности и легко реагирует на любое раздражение. Итогом невылеченного острого периостита может стать хронический оссифицирующий периостит с избыточным костеобразованием на месте расплавления надкостницы, что может вызывать деформацию челюсти. Операцию по удалению такой новообразованной кости безопасно проводить только после полного формирования постоянного прикуса – по достижении ребенком возраста 16 лет.
Читайте также:


