Синдром гурлера при трансплантации костного мозга
Мукополисахаридоз – общее название ряда редких заболеваний, которые носят генетический характер. Патология развивается вследствие нехватки в организме некоторых ферментов, помогающих расщеплять жиры и углеводы на простые молекулы. В данной статье рассмотрен мукополисахаридоз 1 типа - синдром Гурлера.
Причины
Болезнь является наследственной по аутосомно-рецессивному типу. Она развивается по причине аномалий обмена мукополисахаридов.
Патогенез
Мукополисахаридоз относится к так называемым лизосомным болезням накопления. В результате дефицита лизосомных ферментов затрудняется катаболизм гликозаминогликанов. Они накапливаются в тканях и органах, нарушая работу организма и его систем. В первую очередь происходит поражение скелета и задержка физического развития.
Внешние признаки и симптомы заболевания
Симптомы заболевания проявляются в виде дефектов костной, соединительной, хрящевой тканей. Основной признак – задержка роста. Этот симптом можно обнаружить раньше остальных, обычно уже к концу первого года жизни становится понятно, что ребенок отстает в росте.
Также мукополисахаридоз можно предположить, видя грубые черты лица. У больных большой язык, гипертелозирм (слишком большое расстояние между парными органами, в данном случае между глазами), деформированные ушные раковины, лоб нависает, зубы искривлены.

К симптомам мукополисахаридоза относятся деформации грудной клетки, выраженный кифоз грудопоясничного отдела позвоночника. При проведении рентгена можно обнаружить преждевременное окостенение затылочно-теменного шва без нарушения ядер окостенения.
В большинстве случаев болезнь сопровождает ограничение подвижности суставов, абдоминальные грыжи, гепатоспленомегалия (увеличение печени и селезенки из-за патологических процессов, происходящих в результате заболевания).
Со стороны неврологии отмечаются двигательная заторможенности и мышечная гипотония. Также при мукополисахаридозе происходит ослабление слуха и снижение интеллекта вплоть до тяжелого слабоумия. Вследствие прогрессирующих системных поражений скелета внутренние органы также подвергаются нарушениям в различной степени.
Типы мукополисахаридоза
Различают несколько типов заболевания, которые различаются выраженностью костных изменений и нарушений психики:
- I - синдром Гурлера.
- II - синдром Гунтера (Хантера).
- III - синдром Санфилиппо.
- IV - синдром Моркио.
- VI - синдром Марото – Лами.
- VII - синдром Слая.
Деление в медицинских практиках разных стран может отличаться. В тип V обычно выделяют синдром Шейе. В американском же сообществе больных мукополисаридозами делят по тяжести проявления симптоматики первого типа и выделяют три фенотипа: синдром Гурлера, синдром Шейе и промежуточный между ними синдром Гурлер – Шейе (из них Гурлер самый тяжелый, Шейе – самый легкий).
Синдром Гурлера
Эта форма встречается чаще остальных и была описана ранее других синдромов. К тому же клиническая картина наиболее яркая и типичная из всех видов мукополисахаридоза.
Синдром Гурлера развивается в результате аутосомно-рецессивного наследования. Этот тип болезни характеризуется очень быстрым прогрессом. Несмотря на то что мукополисахаридоз первого типа схож со вторым (Гунтера, или Хантера), это более сложное заболевание. Впервые данная форма была описана в 1919 году Гертрудой Гурлер (поэтому правильное название – синдром Гурлер, а не Гурлера). Частота появления – один случай на 20-25 тысяч человек, причем в большинстве случаев родители заболевшего ребенка находятся в кровном родстве. Поэтому если ставится диагноз "синдром Гурлера", причины необходимо искать на генетическом уровне. Симптомы проявляются практически сразу после рождения, а к году-двум клиническая картина уже выражена полностью.
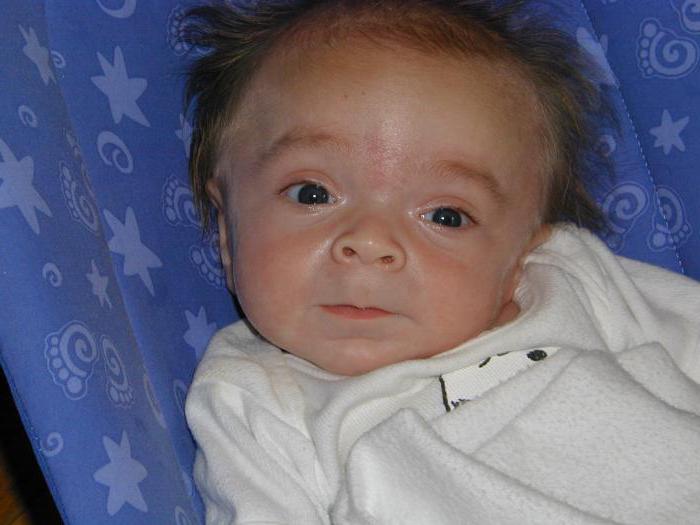
Синдром Гурлера – классическое проявление заболевания. По мере развития недуга замедляется рост, отмечается видимое помутнение роговицы, сосуды носа переполняются кровью. При этой форме заболевания при рентгенологическом исследовании можно обнаружить расширение турецкого седла, укорочение и расширение длинных костей, гипоплазию и заостренность позвонков поясничной области (так называемые рыбьи позвонки), деформации позвоночного столба (больные страдают кифозом и лордозом грудопоясничной области позвоночника). Начинаются патологии сердечно-сосудистой системы - закупориваются коронарные артерии, изменяются клапаны, миокард, эндокард, сердце увеличивается в размерах.
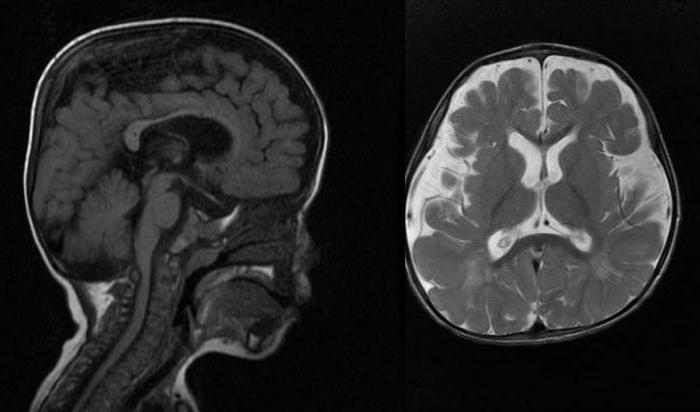
Отмечается гидроцефалия, причиной которой становятся отложения мукополисахаридов в мозговых оболочках. Определяются очаги демиелинизации. Мукополисахариды также откладываются в печени, селезенке, эпителии почечных канальцев; сетчатке, склере, роговице глаз; нервных клетках, хрящах.

Также у них укорочена грудная клетка, нижние ребра выступают, есть признаки кифоза, суставы (особенно пальцев и локтей) малоподвижны, могут быть паховые и пупочные грыжи. Ногти могут приобретать вид часовых стекол, волосы становятся жесткими и сухими, голос – низким и хриплым. Вероятна тугоухость или даже глухота. Больные часто страдают от кариеса, который провоцирует синдром Гурлера.
Симптомы включают патологии дыхательной системы, из-за этого ребенок дышит ртом, у него появляются аденоиды, он подвержен вирусным инфекциям. Со временем у него развиваются характерные для мукополисахаридозов проблемы с печенью и селезенкой (в результате увеличен живот), слабоумие.
Рост остается карликовым. Из-за неправильного телосложения и деформации позвоночника больные ходят на полусогнутых ногах, на цыпочках.
У синдрома Гурлера злокачественный прогрессирующий характер, поэтому крайне быстро наступает инвалидизация больных. Многие не доживают даже до 10 лет.
Диагностика
Пациенту необходимо провести клиническое, рентгенологическое, биохимическое, генеалогическое, а также молекулярно-генетические исследования. Диагностика проводится по клиническим проявлениям болезни, на основе рентгенологических исследований и анализа мочи, по которому определяется активность ферментов и экскреция гликозаминогликанов.
Лечение мукополисахаридоза
Если больному поставлен диагноз "синдром Гурлера", лечение предполагается больше симптоматическое. Пациент наблюдается комплексно у ортопеда, хирурга, педиатра, отоларинголога, нейрохирурга, офтальмолога и невропатолога. Больному проводится ортопедическая коррекция нарушений опорно-двигательного аппарата, удаляют грыжи, лечатся часто возникающие у таких пациентов вирусные заболевания, нарушения слуха, отиты, синуситы. Также под наблюдение попадает сердечно-сосудистая система.
Используются гормональные препараты, которые временно улучшают состояние пациента:
- глюкокортикоиды,
- кортикотропин,
- тиреоидин.
Помимо этого больному показаны витамин А, декстран 70, которые также временно улучшают состояние больного. Недолгосрочное улучшение дает переливание препаратов плазмы крови.
При синдроме Гурлера пациенту может быть назначено физиотерапевтическое лечение: электрофорез лидазы на область пораженных суставов, лазерная пунктура, магнитотерапия, парафиновые аппликации. Также больным рекомендуется заниматься лечебной физкультурой, упражнения которой воздействуют на суставы и позвоночник. Хорошие результаты часто дает массаж.
Так как больные синдромом Гурлера подвержены респираторным заболеваниям, необходимо своевременно проводить санацию очагов инфекций во рту и носоглотке.
Для лечения мукополисахаридоза 1-го типа часто проводятся хирургические вмешательства – пересадка роговицы и коррекция клапанных пороков сердца и ущемлений нервов. В международной практике помимо симптоматического лечения медикаментами, физиотерапией или хирургических вмешательств используется заместительная ферментная терапия, а также трансплантация стволовых клеток.
При необходимости больному проводят грыжеиссечения, удаление аденоидов, антиглаукоматозные операции, трахеостомию, протезирование тазобедренных суставов, шунтирование при гидроцефалии и пр.
Прогноз
Прогноз неблагоприятен как для синдрома Гурлера, так и для других форм, которые имеет мукополисахаридоз. Синдром Гурлера отличается наибольшей безнадежностью. Изменения скелета с каждым годом увеличиваются, в результате органы и системы подвергаются более значительным нарушениям. Если ребенок не умирает от пневмонии в раннем возрасте, то к 7-12 годам это уже беспомощный физически и психически инвалид. До юношеского возраста доживают единицы.
Профилактика
Предупредить данное заболевание невозможно. Но можно обнаружить его на самой ранней стадии – при пренатальной диагностике. Для этого проводится анализ амниотических клеток на предмет дефицита фермента (в случае положительного результата беременной рекомендуется аборт).
За счет ранней диагностики и своевременной терапии развившейся компрессии спинного мозга можно избежать необратимых повреждений нервов. Для профилактики обязательно проводится медико-генетическая консультация.
Прогнозы лечения
Несмотря на сложности в плане лечения синдрома Гурлера, в последние 20 лет во многих развитых странах используется трансплантация костного мозга, которая значительно улучшает качество жизни больных. Более 10 лет применяются препараты заместительной терапии для лечения всех проявлений мукополисахаридоза не неврологического характера.
Синдром Гурлер (мукополисахаридоз типа I, МПС-I, неправ. назв. – синдром Гурлера) – тяжелое наследственное заболевание обмена веществ.
Синдром Гурлер относится к классу болезней, называемых болезнями накопления. При таких заболеваниях в результате генетического дефекта нарушен синтез какого-либо фермента, необходимого для нормального обмена веществ. В организме накапливаются продукты обмена, которые в норме должны разрушаться этим ферментом. Их избыток вызывает поражение одной или многих систем органов, которое со временем углубляется.
В случае синдрома Гурлер речь идет о дефиците альфа-L-идуронидазы – фермента, необходимого для расщепления особых веществ соединительной ткани – мукополисахаридов. В клетках откладывается их избыток, что постепенно приводит к повреждению различных органов, включая головной мозг, дыхательную систему, глаза, сердце, печень, селезенку, кости, суставы. Чем дольше происходит накопление этих веществ, тем тяжелее состояние больного, и без лечения к возрасту 10-12 лет наступает смерть.
Синдром Гурлер вызван дефектом гена альфа-L-идуронидазы. Существуют и другие мутации того же гена, при которых уровень фермента понижен не настолько сильно. Поэтому выделяют различные варианты мукополисахаридоза типа I. Наиболее тяжелый вариант – синдром Гурлер, наименее тяжелые случаи объединяют под названием синдрома Шейе, а при заболевании промежуточной тяжести говорят о синдроме Гурлер-Шейе. В нашем словаре речь в основном идет именно о синдроме Гурлер, так как этот вариант встречается чаще и протекает тяжелее.
В группу мукополисахаридозов входят и другие болезни. Они различаются по характеру генетического дефекта, клиническим проявлениям и возможностям лечения.
Синдром Гурлер – редкое заболевание, встречающееся с частотой приблизительно 1 случай на 100 тысяч живых новорожденных.
Если в семье уже были случае рождения детей с синдромом Гурлер, то перед рождением всех последующих детей рекомендуется консультация генетика.
Дети с синдромом Гурлер при рождении обычно имеют нормальный вес и рост, могут казаться здоровыми и в первые месяцы жизни развиваются нормально. Но уже в возрасте до года, как правило, проявляются первые специфические признаки заболевания. Из-за воздействия болезни на дыхательные пути возникают частые респираторные инфекции. Дети начинают приобретать внешний вид, характерный для синдрома Гурлер: увеличенная голова необычной формы, грубые черты лица, большие лобные бугры, запавшая переносица, широкий кончик носа, толстые губы, приоткрытый рот, увеличенный язык, короткая шея, низкий рост. Пальцы короткие и плохо гнутся, ограничена подвижность также и в других суставах, из-за чего дети начинают ходить позже сверстников и на полусогнутых ногах. Часто у больных диагностируют дисплазию тазобедренных суставов. Грудная клетка деформирована. Живот увеличен из-за большого размера печени и селезенки. Возникают изменения глаз (включая помутнение роговицы), ухудшаются зрение и слух. Со стороны сердечно-сосудистой системы обычны пороки сердечных клапанов.
Характерная черта больных с синдромом Гурлер – отставание в интеллектуальном развитии. Сначала это развитие происходит по возрасту, но уже к 1-1.5 годам замедляется, а к 2-4 годам постепенно прекращается. Затем возникает регресс, то есть утрата уже приобретенных навыков.
Обычно можно довольно рано заподозрить синдром Гурлер по совокупности симптомов и внешних признаков, развивающихся у больного.
Для подтверждения диагноза производится определение уровня альфа-L-идуронидазы в клетках крови (энзимодиагностика) и биохимический анализ мочи. При синдроме Гурлер уровень фермента резко снижен, а в моче обнаруживается существенно повышенное количество мукополисахаридов. Возможен и генетический анализ; при этом не только подтверждается наличие заболевания, но и определяется конкретный генетический дефект.
Семьям, где уже были случаи рождения детей с синдромом Гурлер, может быть предложена пренатальная диагностика при последующих беременностях.
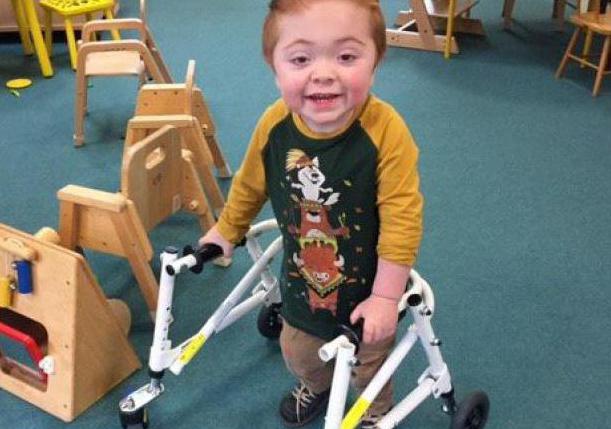
Еще несколько десятков лет назад считалось, что при синдроме Гурлер неизбежна полная инвалидизация и смерть в возрасте до 10 лет. Однако сейчас признано, что аллогенная трансплантация костного мозга или пуповинной крови от здорового совместимого донора дает шанс на значительное продление и улучшение качества жизни. Дело в том, что при такой трансплантации все виды клеток крови больного заменяются потомками введенных донорских клеток. А донорские клетки, в отличие от собственных клеток больного, не содержат генетического дефекта и способны синтезировать нужный фермент. Когда синтез фермента налаживается, накопление вредных продуктов обмена прекращается.
В случае успеха трансплантация предотвращает развитие тяжелой сердечно-легочной недостаточности, увеличивает продолжительность и качество жизни больных. Неврологические нарушения перестают прогрессировать, интеллектуальная функция стабилизируется или улучшается. Однако даже после трансплантации часто требуется дополнительная коррекция проблем, касающихся прежде всего костно-мышечной системы (у больных сохраняются костные и суставные деформации) и патологий зрения.
Для больных синдромом Гурлер разработана также заместительная терапия. Препарат альдуразим замещает недостающий фермент и улучшает состояние различных органов, включая дыхательную систему, кости и суставы. Однако внутривенное введение альдуразима не останавливает поражения центральной нервной системы, так как этот препарат не проникает в мозг из крови (в организме существует гематоэнцефалический барьер, мешающий такому проникновению). Альдуразим может применяться как в случаях, при которых трансплантация не рекомендована или невозможна, так и перед трансплантацией для улучшения состояния больного и замедления развития болезни. Разрабатываются и другие, пока экспериментальные, возможности лечения.
Если трансплантация и заместительная терапия по каким-либо причинам невозможны, то остается только паллиативная терапия.
Без лечения у больных синдромом Гурлер наблюдается прогрессирующая физическая и психическая деградация и, как правило, гибель в возрасте до 10 лет. При синдроме Гурлер-Шейе симптомы болезни начинают проявляться позже и в менее тяжелой форме, а продолжительность жизни может превышать 20 лет. При синдроме Шейе больные доживают до зрелого возраста, у них может быть нормальный интеллект, но все же есть проблемы со здоровьем – такие как тугоподвижность суставов, нарушения зрения и слуха, пороки сердца.
Надежды семей, где есть больные синдромом Гурлер, связаны с аллогенной трансплантацией костного мозга или пуповинной крови. Если провести трансплантацию вовремя, то в большинстве случаев она заканчивается успешно. В разных странах известны примеры больных, которые через 10 и более лет после трансплантации ведут достаточно полноценную жизнь, включая самообслуживание в быту, обучение и общение со сверстниками.

Синдром Гурлера – это тяжелое наследственное метаболическое заболевание обмена веществ из группы мукополисахаридозов, характеризующееся избыточным накоплением гликозаминогликанов (ГАГ) в различных органах и тканях, что приводит к их выраженной дисфункции. Клиническая картина крайне разнообразна, включает задержку психомоторного развития, грубые деформации костей черепа и скелета, сердечно-легочные нарушения и пр. Диагностика основана на определении экскреции гликозаминогликанов с мочой и активности фермента альфа-идуронидазы в крови, данных молекулярно-генетических тестов. Лечение заключается в заместительной ферментной терапии.
МКБ-10

- Причины синдрома Гурлера
- Патогенез
- Симптомы
- Осложнения
- Диагностика
- Лечение синдрома Гурлера
- Консервативная терапия
- Хирургическое лечение
- Реабилитация
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Синдром Гурлера (болезнь Пфаундлера-Гурлер, мукополисахаридоз IH или первого типа) относится к лизосомным болезням накопления с аутосомно-рецессивным типом наследования, проявляется практически с первых месяцев жизни. Заболевание впервые было описано австрийским врачом-педиатром Гертрудой Гурлер. Патология считается одним из самых распространенных мукополисахаридозов, встречается повсеместно. Синдром Гурлера, по разным данным, выявляется у 1:40 000-1:100 000 новорожденных. Значимые гендерные статистические различия отсутствуют.

Причины синдрома Гурлера
Возникновение заболевания связано гетерогенными мутациями (мелкими делециями, дефектами сайта сплайсинга) гена IDUA, кодирующего синтез энзима альфа-L-идуронидазы. Ген локализован в коротком плече 4 хромосомы в локусе 4p16.3. Наиболее частые мутации гена – Q70X и W402X. Лизосомальный фермент α-L-идуронидаза регулирует метаболизм основных структурных компонентов межклеточного матрикса соединительной ткани – отвечает за деградацию гликозаминогликанов гепарансульфата и дерматансульфата.
Вследствие генетически детерминированного дефекта фермента происходит избыточное накопление ГАГ в лизосомах клеток. Наиболее значимым фактором риска развития синдрома Гурлера является наличие близкого родственника, страдающего этой болезнью. Если у одного из родителей имеется мутантный ген, вероятность рождения больного ребенка составляет 25%.
Патогенез
В результате нарушения внутрилизосомного гидролиза и последующего накопления межклеточных компонентов соединительной ткани высвобождаются воспалительные медиаторы – оксид азота, фактор некроза опухоли-альфа, развивается дисфункция органов. Поскольку соединительная ткань в той или иной степени входит в состав практически каждого органа, поражение носит мультисистемный характер.
Накопление мукополисахаридов в хрящевой ткани вызывает нарушение роста костей, их грубую деформацию. В стенках сосудов, клапанном аппарате сердца, мозговых оболочках развивается фиброз. При патологоанатомическом исследовании обнаруживается увеличение органов, гиперклеточность, дезорганизация. Отмечается уменьшение количества протеогликанов и коллагеновых волокон.
Симптомы
Клинические признаки заболевания начинают проявляться уже на первом месяце жизни. Иногда с рождения отмечается увеличение селезенки и печени, пупочные, паховые грыжи. Ярко выражены симптомы поражения опорно-двигательного аппарата. Достаточно быстро развиваются контрактуры и тугоподвижность суставов, формируются патологические изгибы позвоночника (кифоз поясничного отдела).
Наблюдается заметное отставание психомоторного развития – интеллект снижен, речь неразвита. Дефектам речи также способствует формирующаяся нейросенсорная тугоухость. Из поведенческих расстройств отмечаются замкнутость и агрессия. Походка нарушена, тонус мышц снижен. Иногда возникают судороги вплоть до тонико-клонических пароксизмов.
Из других признаков синдрома Гурлера можно выделить частые инфекционные заболевания верхних дыхательных путей, рецидивирующие средние отиты, помутнение роговицы. Вследствие накопления ГАГ в миндалинах, трахее и надгортаннике постепенно сужается просвет дыхательной трубки, что повышает риск появления обструктивного апноэ сна.
Осложнения
Синдром Гурлера является тяжелым заболеванием с большим количеством осложнений. Основными причинами смерти считаются прогрессирующая хроническая сердечная недостаточность как исход формирующегося порока сердца и кардиомиопатии, дыхательная недостаточность из-за обструкции дыхательных путей, тяжелые инфекции (пневмония, менингит, туберкулез).
Гидроцефалия может привести к отеку головного мозга. Нарушения ритма сердца возникают вследствие фиброзного поражения миокарда. При компрессии спинного мозга возможны тетраплегия или нижняя параплегия, ухудшение или полная утрата тазовых функций. Иногда наблюдается потеря зрения и слуха.
Диагностика
Ввиду мультиорганного поражения пациентам с синдромом Гурлера необходим многопрофильный подход, поэтому курацию осуществляют врачи различных специальностей – педиатры, неврологи, кардиохирурги. Заподозрить наличие патологии помогают анамнестические данные и яркие фенотипические черты заболевания. Для подтверждения диагноза назначается дополнительное обследование, включающее:
Дифференциальный диагноз синдрома Гурлера проводится с другими наследственными метаболическими расстройствами – II, III типами мукополисахаридоза, ганглиозидозом, множественной сульфатазной недостаточностью. Поражение суставов следует отличать от неинфекционных артритов, ювенильного ревматоидного артрита.
Лечение синдрома Гурлера
Пациенты подлежат обязательной госпитализации в стационар. Основным лекарственным патогенетическим лечением является пожизненная ферментная заместительная терапия (ФЗТ). Применяется рекомбинантная форма человеческой альфа-идуронидазы (ларонидаза). Введение этого препарата способствует восстановлению энзиматической активности, достаточной для гидролиза накопленных ГАГ и предотвращения их дальнейшего отложения.
Раннее использование ФЗТ позволяет замедлить прогрессирование неврологических расстройств и сердечной недостаточности, восстановить активные движения в суставах и позвоночнике, добиться регресса гепатоспленомегалии, исчезновения ночного апноэ. Также осуществляется следующая симптоматическая терапия:
- Кардиопрепараты. Для лечения застойной сердечной недостаточности назначаются ингибиторы АПФ (периндоприл), блокаторы бета-адренергических рецепторов (бисопролол), антагонисты альдостерона (спиронолактон).
- Антиконвульсанты. Для предотвращения возникновения приступов применяют противосудорожные медикаменты – антагонисты NMDA-рецепторов (фенитоин), стимуляторы активности ГАМК (габапентин), регуляторы ионных каналов.
- Психотропные средства. С целью коррекции поведенческих расстройств совместно с психоневрологом индивидуально подбирают транквилизаторы, седативные средства (бензодиазепины).
Больным синдромом Гурлера в возрасте до 2 лет рекомендовано радикальное лечение, позволяющее избежать необходимости в пожизненной ферментотерапии, – трансплантация гемопоэтических стволовых клеток (ТГСК). Проводится пересадка костного мозга либо стволовых клеток пуповинной крови HLA-совместимых родственных доноров. ТГСК предотвращает развитие нарушений когнитивных функций. Предварительно назначается ФЗТ и иммуносупрессивная терапия.
При наличии соответствующих показаний выполняются следующие виды операций:
- Протезирование клапана сердца: порок сердца (недостаточность или стеноз), приводящий к значимым гемодинамическим нарушениям и прогрессированию ХСН.
- Декомпрессия спинного мозга и нервных стволов: сдавление спинного мозга, вызывающее сенсомоторные нарушения и тазовые расстройства.
- Вентрикулоперитонеальное шунтирование: гидроцефалия с высоким давлением цереброспинальной жидкости.
- Грыжесечение: появление паховых или пупочных грыж (при ущемлении грыжи необходима экстренная операция).
- Тонзиллэктомия: выраженная гипертрофия миндалин, затрудняющая дыхание.
- Протезирование коленного или тазобедренного суставов: развитие грубых деформаций и контрактур, полностью ограничивающих активные движения.
Важной частью лечения являются реабилитационные мероприятия, включающие два основных аспекта. Массаж и лечебная физкультура необходимы для восстановления движений в суставах. Психолого-педагогическая помощь в виде систематических индивидуальных занятий направлена на развитие когнитивных функций, способствует более длительному сохранению интеллекта.
Прогноз и профилактика
Синдром Гурлера – тяжелое инвалидизирующее заболевание с высоким процентом летальности. Средняя продолжительность жизни больных без своевременно назначенного патогенетического лечения составляет 10 лет. Наиболее частыми причинами смерти выступают дыхательная и сердечная недостаточность, тяжелые бактериальные инфекции.
Единственной эффективной профилактикой развития патологии является прерывание беременности, если во время пренатальной диагностики была обнаружена низкая активность альфа-идуронидазы при исследовании ворсин хориона на 8-10 неделе беременности. При наличии близкого родственника, который страдает синдромом Гурлера, рекомендуется проведение ДНК-диагностики. Для предотвращения инфекционных осложнений назначается вакцинация от пневмококка, менингококка, гемофильной палочки.

- Характеристика заболевания
- Причины
- Симптомы
- Диагностика
- Лечение
- Видео по теме
Одно из редких наследственных генетических заболеваний, которое неуклонно прогрессирует и рано приводит к тяжелой инвалидности – это синдром Гурлера. Характеризуется оно нарушением метаболизма, в результате которого в организме больного постоянно накапливаются продукты обмена. Они разрушают нервную систему, внутренние органы и скелет. Эти разрушения являются необратимыми, поэтому раньше синдром Гурлера был неизлечим, пациенты умирали, едва дожив до 10 лет.
Но при современных возможностях медицины и своевременно начатом лечении возможно устранить патологию обменных процессов и вернуть пациента к нормальной жизни. Правда, уже возникшие деформации скелета и болезни внутренних органов остаются, поэтому такие больные чаще всего все же остаются инвалидами, и у них наблюдаются характерные аномалии внешности.
Характеристика заболевания
Синдром Гурлера – это одна из разновидностей мукополисахаридоза, генетического заболевания, связанного с нарушением выработки определенных лизосомных ферментов. У больных с рождения не производится альфа- L-идуронидаза. Этот фермент ответственен за расщепление определенных групп жиров и углеводов на более простые молекулы. В результате в крови и клетках накапливаются мукополисахариды, которые в здоровом организме разрушаются этим ферментом.
Это вызывает дисфункции разных органов, неправильное развитие тканей. Нерасщепленные мукополисахариды откладываются в мозговых оболочках, внутренних органах, нервных клетках, хрящах, роговице глаза. Страдают из-за этого нервная система, сердце, головной мозг, органы дыхания, глаза, печень, кости и суставы. При рождении дети с синдромом Гурлера кажутся нормальными, симптомы патологии начинают проявляться к концу первого года жизни. Постепенно мукополисахариды накапливаются, нарушения прогрессируют, и без лечения заболевание к 10 годам приводит к смерти пациента.
Причины
Одним из самых серьезных наследственных заболеваний считается мукополисахаридоз, синдром Гурлера от его разновидностей отличается наиболее тяжелым течением. Вызывается болезнь генетической мутацией, которая возникает в хромосоме 4. Тип наследования ее аутосомно-рецессивный. Это означает, что ребенок заболеет только в том случае, если оба родителя являются носителями аномального гена. Причем, у них признаков болезни может не быть. Но с вероятностью в 25% ребенок получит именно дефектный ген. Заболевание это очень редкое, встречается в 1 случае из 100 тысяч новорожденных. С одинаковой частотой патология бывает как у мальчиков, так и у девочек.
Симптомы
Проявления заболевания различаются в зависимости от тяжести его течения. Различают три степени мукополисахаридоза 1 типа. При каждой разновидности симптомы могут быть более или менее выражены, ограничиваться только костными деформациями или отражаться на работе внутренних органов и нервной системы. Причем, все эти патологии с каждым годом жизни пациента все прогрессируют.
Самая тяжелая, отличающаяся быстрым прогрессированием и необратимыми деформациями – это собственно синдром Гурлера. Все признаки начинают проявляться еще в раннем детстве, причем они очень сильно выражены. Характерным отличием от других разновидностей является сильное отставание в умственном развитии и явные аномалии внешности. Смерть наступает обычно до 10 лет от серьезных нарушений работы внутренних органов.
Наиболее легкая форма мукополисахаридоза 1 типа называется синдромом Шейе по имени врача, впервые описавшего патологию. Больные могут вести нормальную жизнь, у них сохраняется интеллект. Но наблюдаются патологии суставов, сердечно-сосудистой системы, нарушения зрения и слуха, характерное изменение внешности.
Промежуточное место занимает синдром Гурлера-Шейе . Он объединяет в себе признаки обоих разновидностей заболевания. Характеризуется патология нормальным интеллектом, но множественными деформациями в костной системе.
Первым симптомом заболевания является дисморфизм лица. Это огрубление черт по типу гаргоилизма начинается еще с 3-6 месяцев, а со временем только прогрессирует. Поэтому в самых тяжелых формах болезни диагноз можно поставить по фото пациента. Особенно ярко все аномалии внешности видны к 3 годам. Это, прежде всего, увеличенный череп с сильно выраженными швами и лобными буграми, короткая шея, низкий рост, деформации костей разной степени тяжести.
Черты лица ребенка также обладают характерными признаками. Они становятся к году все более грубыми. Переносица вдавленная и широкая, ноздри вывернуты, а кончик носа неестественно увеличен. Глаза широко расставлены и кажутся немного выпуклыми из-за того, что глазницы маленькие. Губы полные, язык такой большой, что не помещается во рту. Поэтому рот у больного постоянно в полуоткрытом положении. Зубы развиваются неправильно, растут нерегулярно, быстро подвергаются кариесу.
Дефицит фермента, ответственного за расцепление некоторых углеводов, особенно отражается на состоянии печени и селезенки. У больных уже в раннем детстве эти органы сильно увеличены, поэтому живот кажется неестественно большим. При прогрессировании заболевания может развиться цирроз печени. Страдает также сердечно-сосудистая система. Чаще всего возникает патология клапанов аорты, поэтому наблюдаются шумы в сердце. Может также развиться гипертензия, сужение коронарных сосудов или даже инфаркт.
Из-за сниженного иммунитета такие дети часто подвержены инфекционным заболеваниям. Страдают в основном органы дыхания, часто развивается дыхательная недостаточность, по ночам может наблюдаться апноэ. Характерным признаком болезни может быть также шумное дыхание пациента.
На втором году жизни пациента становятся заметными нарушения интеллектуального развития. Примерно до года ребенок развивается нормально, но потом начинает отставать от своих сверстников, может потерять уже приобретенные навыки. Нарушения проявляются также в речевом развитии. Это связано не только с умственной отсталостью, но и с патологиями речевого аппарата, а также с прогрессирующей глухотой.
Одним из первых симптомов патологии является появление паховых и пупочных грыж у ребенка. Часто накопление мукополисахаридов в крови вызывает помутнение роговицы или развитие глаукомы. Оно может начаться еще на первом году жизни и быстро прогрессирует, приводя к слепоте. Страдает также орган слуха – у многих пациентов развивается прогрессирующая нейросенсорная тугоухость, часто возникают отиты. У больных с синдромом Гурлера меняется структура ногтей, волосы становятся жесткими, кожа – толстой и грубой.
Диагностика
Заболевание это наследственное, поэтому профилактика его невозможна. Но можно провести генетический анализ амниотической жидкости во время внутриутробного развития. Это делается, если в роду у родителей были случаи заболевания. При подозрении на синдром Гурлера после рождения проводятся такие исследования:
- при анализах крови определяется уровень L-идуронидазы;
- в пробах мочи обнаруживается повышенный уровень мукополисахаридов;
- иногда делается генетический анализ крови;
- в более старшем возрасте назначается рентгенография для определения степени деформаций скелета;
- эхокардиография поможет выявить нарушения работы сердечно-сосудистой системы.
При своевременной диагностике заболевания возможно затормозить серьезные деформации скелета и нарушения работы внутренних органов.
Лечение
При легкой форме патологии симптомы проявляются, как правило, только в подростковом возрасте. Болезнь при этом протекает не так тяжело, поэтому поддается консервативному лечению. Пациента наблюдают многие врачи, которые проводят симптоматическую терапию. У ортопеда лечатся деформации скелета, удаляются грыжи, исправляются патологии суставов. Педиатр купирует проявления вирусных инфекций, следит за состоянием сердечно-сосудистой системы.
Но при тяжелой форме синдрома Гурлера чаще всего основным методом терапии является трансплантация костного мозга или пуповинной крови от здорового совместимого донора. При этом клетки крови больного заменяются на здоровые, которые не содержат генетического дефекта. Поэтому дефицита фермента уже не обнаруживается. Накопление вредных продуктов обмена прекращается, но уже полученные разрушения восстановить не удается. Поэтому очень важно, чтобы операция была проведена как можно раньше. Обычно трансплантацию делают на втором году жизни.
При успешной операции продолжительность жизни больного и ее качество существенно увеличивается. Неврологические нарушения и отставания в интеллектуальном развитии устраняются, но костные деформации и нарушения зрения часто сохраняются.
Это тяжелое наследственное заболевание только с развитием медицины стало возможно вылечить. Но для этого важно как можно раньше поставить диагноз, а родители должны выполнять все предписания врача. Если они проявят терпение и настойчивость, ребенок может развиваться более или менее нормально, общаться со сверстниками и самостоятельно обслуживать себя.
Читайте также:


