Синовит нфс 2 ст
Классификация.
· Клинико-анатомическая характеристика РА:
– полиартрит (у 80%), олигоартрит, моноартрит;
– с висцеральными поражениями (сердца, легких, почек, амилоидозом органов, серозитами, псевдосептическим синдромом, синдромом Фелти);
– в сочетании с деформирующим остеоартрозом, ревматизмом, диффузными болезнями соединительной ткани;
– ювенильный артрит (болезнь Стилла)- форма РА у детей до 16 лет, характерно острое начало с высокой температурой, внесуставными проявлениями, поражаются крупные суставы, позвоночник. Часто поражаются глаза (увеит). Течение более благоприятное, чем у взрослых, часто трансформируется в РА взрослых или болезнь Бехтерева.
· Иммунологическая характеристика РА:
– без заметного прогрессирования (доброкачественное).
· Фазы и степень активности:
0 (ремиссия), I, II, III (активная фаза)
· Рентгенологические стадии (по Штейнброкеру):
I ст. – околосуставной остеопороз;
II ст. – остеопороз + сужение суставной щели, единичные узуры;
III ст. – то же + множественные узуры;
IV ст. – то же (III ст.) + костные анкилозы
· Функциональная способность больного:
Нарушение функции суставов (НФС) – 0 ст.: трудоспособность сохранена;
НФС – I ст.: трудоспособность ограничена;
НФС – II ст.: трудоспособность утрачена;
НФС – III ст.: утрачена способность к самообслуживанию.
Клиника.Начало ревматоидного артрита возможно в любом возрасте, но пик заболеваемости приходится на 50 лет. Чаще болеют женщины. Заболевание начинается постепенно, без прямой связи с перенесенной инфекцией. Основные общие симптомы – слабость, недомогание, похудание, субфебрильная лихорадка. Специфические симптомы заболевания – чувство скованности в суставах после покоя, особенно по утрам. В суставах отмечаются местные воспалительные симптомы: припухлость, жар, боль, которые не излечиваются салицилатами.
Заболевание прогрессирует, на протяжении 3–6 месяцев вовлекаются еще 1–2 сустава, при этом симметрично поражаются пястно-фаланговые, проксимальные межфаланговые (особенно II и III пальцев) и плюснефаланговые суставы. Важно подчеркнуть – кожа над воспаленными суставами при РА никогда не изменяет цвет.
Постепенно происходит деформация суставов с вывихами, контрактурами и анкилозами. В области сустава развивается атрофия кожи и мышц, появляются подкожные узелки. Наиболее типичным признаком РА служит отклонение I–IV пальцев в пястно-фаланговых суставах в локтевую сторону – ульнарная девиация.
Варианты течения.Чаще всего встречается медленно прогрессирующее течение, при котором повреждение суставных поверхностей развивается медленно. Течение без заметного прогрессирования сопровождается стойкой деформацией мелких суставов кистей, без прогрессирования в течение ряда лет и без выраженной воспалительной реакции крови.
Быстропрогрессирующее течение обычно сочетается с высокой активностью заболевания, повреждение суставов наблюдается довольно рано и в течение нескольких лет приводит к стойкой нетрудоспособности.
I ст. (минимальная активность) – небольшие боли в суставах, непродолжительная скованность по утрам (до 0,5–1,5 ч.), температура кожи над суставами нормальная, СОЭ – до 20 мм/час, содержание лейкоцитов в крови в нормальных пределах, повышение альфа-2-глобулинов до 12%, С-реактивный белок (+), содержание фибриногена, сиаловых кислот несколько повышено.
II ст. (средняя активность) – боли при движении и в покое, утренняя скованность – до полудня, местные явления экссудации (припухлость, выпот, ограничение движений из-за болей), температура тела субфебрильная, СОЭ – 25–40 мм/ч, лейкоцитоз – 8–10 10 3 /л, повышение aльфа-2-глобулинов свыше 12–15%, С-реактивный белок (++), содержание фибриногена, сиаловых кислот повышено.
III ст. (высокая активность) – сильные боли в покое, выраженные экссудативные явления в суставах, скованность – до второй половины дня, выраженное ограничение подвижности. Активный воспалительный процесс во внутренних органах (плеврит, перикардит, кардит, нефрит и др.). Температура тела – свыше 38°С, СОЭ – выше 40 мм/ч., лейкоцитоз – 15–20 10 3 /л, альфа-2-глобулины – 15 % и более, С-реактивный белок (+++).
Несмотря на преимущественное поражение суставов, РА является системным заболеванием. При этом наибольшее значение имеет поражение сердца, легких, нервной системы, почек. Изменения внутренних органов развиваются в связи с генерализованным поражением соединительной ткани и сосудов. В основе этих поражений лежат неспецифические процессы в виде отека, инфильтрации, дистрофии, а также образования характерных ревматоидных гранулем. Как правило, поражение внутренних органов протекает без выраженных симптомов, субклинически.
А. Поражение сердца при РА встречается почти постоянно, обычно в виде миокардита и перикардита. Эндокардит и пороки сердца не характерны, очень редко встречается недостаточность клапана аорты или митрального клапана.
Б. Поражение легких в виде интерстициальной пневмонии с исходом в пневмосклероз, сухой или выпотной плеврит с образованием спаек.
В. Поражение нервной системы – характерны полиневриты различной локализации (вследствие ишемии нервных стволов на почве васкулита периневральной ткани) с болями в конечностях, двигательными и чувствительными расстройствами, атрофией мышц и кожи. Характерно поражение малоберцового нерва. Церебральные симптомы также обусловлены васкулитами головного мозга.
Г. Поражение почек характеризуется развитием гломерулонефрита и амилоидоза. Кроме того, в результате нефротоксического действия лекарств (НПВС), могут наблюдаться интерстициальный нефрит и некроз сосочков лоханок.
Гломерулонефрит проявляется умеренной протеинурией, микрогематурией, артериальной гипертонией. Нарушение функции почек развивается медленно.
Амилоидоз почек проявляется нефротическим синдромом с массивными отеками, протеинурией более 5–6 г/л, гипопротеинемией, нарастающим снижением функции почек. Наиболее раннее проявление амилоидоза почек – это протеинурия при неизмененном осадке мочи. Для диагностики применяется биопсия десны и подслизистой прямой кишки.
Д. Сочетание РА с поражением экзокринных желез (слюнных, слезных) носит название синдрома Шегрена.
Е. Сочетание РА с гепато- и спленомегалией, иногда лимфоаденопатией и лейкопенией носит название синдрома Фелти.
Таким образом, ревматоидный артрит – это заболевание, характеризующееся помимо суставного синдрома еще целым рядом клинических проявлений.
Американской ревматологической ассоциацией (АРА) были предложены следующие диагностические критерии РА.
Диагностические критерии (АРА, 1988):
· Утренняя скованность суставов более 1 часа.
· Боль при движении или пальпации по крайней мере в одном суставе (выявляется врачом).
· Отечность периартикулярных тканей по крайней мере одного сустава (устанавливается врачом).
· Припухлость по крайней мере еще одного сустава в течение ближайших трех месяцев (устанавливается врачом).
· Симметричное припухание проксимальных межфаланговых, пястно-фаланговых и/или плюснефаланговых суставов (устанавливается врачом).
· Наличие подкожных узлов в области естественных костных утолщений и разгибательных поверхностей конечностей или периартикулярно.
· Типичные рентгенологические изменения: околосуставной остеопороз, эрозивный артрит.
· Обнаружение ревматоидного фактора в сыворотке крови или синовиальной жидкости.
Диагностическое правило: РА устанавливается при наличии не менее 4 критериев, с продолжительностью 1–5-го критериев более 6 недель.
План обследования.Помимо общеклинических обследований (общие анализы крови, мочи, ЭКГ, рентгенография органов грудной клетки, биохимический анализ крови с определением С-реактивного белка, белковых фракций, острофазовых показателей, иммунограммы – РФ) необходимо проведение: рентгенографии суставов, ЭХО-кардиографии, иногда – пункционной биопсии синовиальной оболочки с морфологическим исследованием (выявляется пролиферация клеток, палисадорасположенных по отношению к наложениям фибрина).
Дифференциальный диагноз. На ранних стадиях диагностика РА может Прежде всего, РА приходится дифференцировать от ревматического артрита, реактивных артритов, подагры, остеоартроза, болезни Бехтерева, синдрома Рейтера, а также от саркоидоза, туберкулеза, диффузных заболеваний соединительной ткани. При этом имеет значение анализ всего комплекса полученных данных, в том числе лабораторных и динамическое наблюдение за больным. В пользу РА во всех случаях свидетельствует наличие вышеуказанных диагностических критериев в сочетании с выявлением ревматоидного фактора в сыворотке крови и эрозивным артритом по результатам рентгенографии суставов.
Лечение. Медикаментозная терапия:
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Общие сведения
Среди различных проявлений заболеваний суставов одно из ведущих мест занимает синовит, представляющий собой очаговое воспаление синовиальной оболочки, выстилающей внутреннюю поверхность суставов. Синовиальная оболочка вырабатывает синовиальную жидкость, необходимую для нормального функционирования сустава. В ней расположены кровеносные сосуды, обеспечивающие питание хрящевой ткани и обмен веществ в суставе, и нервные окончания.
Характерные клинические проявления заболевания обусловлены воспалительным процессом в синовиальной оболочки и изменением ее структуры и функции (утолщением, снижением растяжимости, продуцированием большого количества экссудата (воспалительной жидкости), которая, скапливаясь в суставной полости, вызывает отек в суставную полость и увеличение размеров (деформацию) сустава.
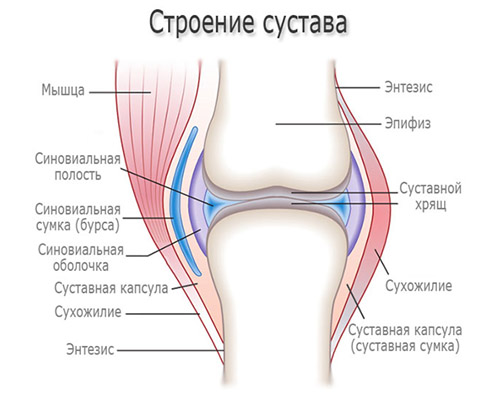
Именно воспалительный процесс в синовиальной оболочке — это движущая сила прогрессирования деструктивно-дегенеративного процесса в суставах. Синовит, по сути, является предиктором (прогностическим параметром) повреждения хряща. Возникает преимущественно в крупных суставах (синовит коленного сустава и синовит тазобедренного сустава), однако встречается и в относительно мелких суставах (синовит плечевого сустава, голеностопного). Код синовита коленного сустава по МКБ-10: M65. Синовит коленного/тазобедренного сустава встречаются относительно чаще других в силу больших нагрузок на них и более частой травматизации, а также из-за обильного лимфо/кровоснабжения, что способствует заносу с током крови/лимфы различных повреждающих факторов (инфекционные агенты, антитела, иммунные комплексы).
Как правило, синовит развивается в одном суставе, а вовлечение в процесс одновременно нескольких суставов — относительно редкое явление. Синовит может протекать как в острой, так и хронической форме. Острый синовит чаще развивается вследствие травматизации суставов и синовиальной оболочки или на фоне попадания инфекционного агента в полость сустава в результате травм или заноса инфекции из других очагов воспаления в организме гематогенным и лимфогенным путем. Достаточно часто встречается и реактивный синовит. Как правило, реактивный синовит развивается после перенесенных аллергических и инфекционных заболеваниях, при которых образуются антитела или иммунные комплексы, которые и являются факторами, повреждающими синовиальную оболочку.
Хронический синовит чаще развивается как осложнение при отсутствии/несвоевременном лечении/недолеченном остром процессе после травм. В ряде случаев хронический синовит может развиваться и при постоянном присутствии повреждающих факторов в организме (нарушение обмена веществ, ревматизм, аутоиммунные реакции). Как правило, хронически протекающее заболевание — это заболевание с умеренно выраженной симптоматикой (умеренный синовит) с периодическими обострениями воспалительного процесса. Достаточно часто встречаемым является реактивный синовит. Как правило, реактивный синовит развивается после перенесенных аллергических и инфекционных заболеваниях, при которых образуются антитела или иммунные комплексы, которые и являются факторами, повреждающими синовиальную оболочку.
Нередко в воспалительный процесс вовлекаются сухожилия и его синовиальные оболочки, вызывая теносиновит. Наиболее часто – встречается теносиновит плечевого сустава при котором в патологический процесс вовлекаются ткани вращательной манжеты (сухожилия в области плечевого сустава), теносиновит сухожилия длинной головки двуглавой мышцы плеча — с вовлечением в процесс сухожилия длинной головки двуглавой мышцы плеча, лучевого/локтевого сгибателей кисти, ахиллово сухожилие, сухожилия мышц подколенной ямки, сухожилия короткого разгибателя кисти/отводящей мышцы большого пальца, которые имеют одно фиброзное влагалище.
Провоцирующими факторами теносиновитов являются: растяжение/непривычно чрезмерные нагрузки, однократные тяжелые травмы или частые незначительные микротравмы. Особенно часто страдает сухожилия головки бицепса у спортсменов при высоких резких нагрузках. Кроме того, теносиновит сухожилия длинной головки бицепса часто развивается в пожилом возрасте, когда кровоснабжение сухожилий уменьшается и любая неоднократно повторяющаяся микротравма может вызывать возникновению дегенеративных изменений в сухожилиях.
Под маской воспаления суставных тканей могут протекать и опухоли суставов, как доброкачественные (синовиалома, фиброэндотелиома), так и злокачественные, в частности, злокачественная опухоль синовиома (синовиальная саркома — МКБ–10: С49), дебют которой часто аналогичен клинической симптоматике синовита. Опухоль может развиваться из синовиальной оболочки суставов и околосуставных тканей (сухожилий, фасций), часто повторно рецидивирует, быстро даёт метастазы, распространяющиеся лимфогенным и гематогенным путем. Синовиальная саркома растёт кнаружи от сустава, распространяется вдоль сухожилий и быстро прорастает в окружающие мышцы. Опухоль плотной консистенции, имеет форму узла. Поражаются преимущественно суставы нижних конечностей (коленный, суставы стопы). Наиболее часто встречается синовиома стопы. Прогноз неблагоприятный.
Еще одной формой синовита является виллонодулярный синовит. Однако, по существу, виллонодулярный синовит — это заболевание не воспалительного генеза, а является новообразованием (доброкачественной опухолью) синовиальной сумки, сухожильных влагалищ и сухожилий, которая проявляется несколько другой симптоматикой и требует иного подхода к ее лечению.
Патогенез
Очевидно, что в процесс развития синовита вовлечены инфекционные агенты и механизм иммунного ответа на их воздействие. При этом, в основе развития иммунокомплексного синовита лежит чрезмерная иммунная реакция макроорганизма на антигены инфекционных агентов, находящихся вне сустава с постепенным формированием иммунных комплексов, откладывающихся в синовиальной оболочке.
Значительная роль в поддержании патологического процесса отводится воспалению и выработке провоспалительных цитокинов, что способствует высвобождению медиаторов воспаления, повреждающих коллагено-эластический слой синовиальной оболочки с развитием реактивного синовита. В свою очередь воспаленная синовиальная оболочка выделяет биологические медиаторы воспаления, что поддерживает синовит и способствует деструкции хрящевой ткани, продукты распада которой являются антигенами и в свою очередь индуцируют образование аутоантител и усиление локального воспалительного процесса. То есть, формируется замкнутый круг воспалительной реакции.
Как следствие, страдает процесс образования эндогенной гиалуроновой кислоты и синовиальной жидкости. На фоне присутствия медиаторов воспаления повышается проницаемость сосудов, что приводит к увеличению трансфузии плазмы в синовиальную жидкость сустава, вызывая нарушения в структуре синовиальной оболочки (утолщение, снижение эластических свойств) и ее функции (продуцирование синовиальной жидкости).
Классификация
В основу классификации синовита положены несколько различных факторов, в соответствии с которыми выделяют несколько видов синовита.
- Септический синовит – инфекционный агент попадает в сустав с током крови/лимфы или контактным путем при проникающих ранах.
- Асептический (преимущественно травматический синовит), вызванный механическими повреждениями (разрыв связок, ушибы, переломы), нарушениями структуры сустава при артритах, артрозах, нарушениями обмена веществ, аутоиммунными и эндокринными заболеваниями.
- Аллергический синовит – развивается под действием аллергических агентов.
- Реактивный — повреждающими факторами синовиальной оболочки являются аутоантитела/иммунные комплексы.
По течению заболевания: острый и хронический.
По локализации: синовит тазобедренного, коленного, голеностопного, плечевого, лучезапястного, локтевого сустава.
По типу поражения: первичный и вторичный.
По характеру экссудата: серозный, гнойный, серозно-фиброзный, геморрагический.
Причины
Синовит является полиэтиологическим заболеванием. К основным причинам его развития относятся:
- Травматические повреждения сустава различной степени (ушибы, подвывихи, вывихи, разрывы связок/менисков, переломы), что приводит к травматизации синовиальной оболочки и скоплению в коленном суставе экссудата.
- Инфекции. Инфекционный агент может попадать в сустав как в результате нарушения целостности сустава (проникающие раны, открытые переломы, операционные вмешательства), так и путем заноса через кровь/лимфу из других очагов воспаления в организме. При этом в качестве инфекционного агента могут выступать пневмококк, стафилококк, гонококк, стрептококк, микобактериями туберкулеза, спирохет, и другими.
- Дегенеративно-дистрофические изменения в хрящевой ткани, которые вызваны различными системными заболеваниям (ревматизм), возрастными изменениями, погрешностями в питании.
- Иммунная реакция. Инициатором заболевания является иммунная система человека. Повреждающими факторами синовиальной оболочки являются аутоантитела/иммунные комплексы.
- Поражения мышечно-связочного аппарата, способствующие повышению нагрузки на сустав, следствием чего являются микротравмы суставной сумки.
- Нарушения метаболизма (подагра), при которой образуются в тканях сустава скопления кристаллоподобных солей, вызывающих интенсивное воспаление.
- Гемофилия. Появление мелких кровоизлияний из сосудов, питающих сустав, может вызвать скопления выпота и развития воспалительного процесса синовиальной оболочки.
К факторам, способствующим развитию синовита, относятся: избыточный, увеличивающий нагрузку на суставной аппарат, частые инфекционные заболевания, чрезмерные физические нагрузки.
Симптомы синовита
Симптоматика синовита определяется интенсивностью патологического процесса и степенью поражения синовиальной оболочки. Симптомы синовита коленного сустава и симптомы синовита тазобедренного сустава в целом идентичны.
Синовит коленного и тазобедренного сустава
С более выраженной симптоматикой протекает острый гнойный синовит. Состояние пациента быстро ухудшается, возникают и нарастают признаки острой интоксикации: резкая слабость, повышение температуры, озноб. Болевой синдром резко выражен, сустав увеличен в объеме, отечен, кожа над ним гиперемирована. Движения болезненны, реже развивается регионарный лимфаденит.
Анализы и диагностика
Постановка диагноза синовита базируется на жалобах пациента, визуальном осмотре/пальпация сустава и лабораторных/инструментальных методах обследования, включающих:
- Общий анализ крови (СОЭ, лейкоцитоз).
- Рентгенографию.
- УЗИ.
При необходимости назначается компьютерная или магнитно-резонансная томография, артроскопия, диагностическая пункция. Дополнительно — аллергические пробы, биопсия синовиальной оболочки.
Проводится дифференциальная диагностика с артритом, деформирующим остеоартрозом, тендинитом, теносиновитом.
Лечение синовитa
Лечение синовита, независимо от локализации проводится по аналогичным принципам. Поэтому, рассматривать отдельно лечение синовитa коленного сустава или лечение синовита тазобедренного сустава не имеет смысла, также, как и рассматривать отдельно лечение синовита крупных и более мелких суставов, например, лечение синовита голеностопного сустава.
При асептическом синовите и большом количестве выпота проводится тугое бинтование пораженного сустава, иммобилизация конечности и придание ей возвышенного положения. При большом количестве экссудата или его гнойном содержимом проводится лечебная пункция полости сустава, а при необходимости — проточно-аспирационное промывание сустава раствором антибиотиков.
Основой лечения синовита служит противовоспалительная терапия, что позволяет не только купировать болевой синдром, но и устранить другую симптоматику, присущую воспалению — гипертермию сустава, припухлость, а также улучшить суставную функцию за счет подавления продуцирования провоспалительных цитокинов в суставных структурах и снижения активности процессов катаболизма.
Основным критерием выбора кроме эффективности, служит профиль желудочно-кишечной безопасности (желудочно-кишечной токсичности). Если болевой синдром слабо выражен, могут назначаться мази/гели из группы НПВС, которые наносят на кожу сустава на протяжении 7-10 дней 2-3 раза в сутки (Диклофенакол, Финалгель, Фастум гель и др.).
Из глюкокортикостероидов назначается Преднизолон, Дексаметазон длительностью на 5-10 дней.
При синовите коленного/тазобедренного сустава возможны внутрисуставные введения ГК, однако для этой цели предпочтительно использовать более сильнодействующие препараты (Дексаметазон) или ГК пролонгированного действия (Дипроспан). При синовите голеностопного сустава и мелких суставов стопы/кисти можно назначать аппликации Дексаметазона с Димексидом.
Болевой синдром при ограничении движений в суставе зачастую усиливается за счет рефлекторного мышечного спазма в местах прикрепления мышцы к кости сустава, что приводит к формированию мышечно-суставного блока. С целью уменьшения спастического мышечного компонента рекомендуется назначать миорелаксанты центрального действия, которые подавляют синаптическую передачу сигнала и снижают чрезмерный тонус мышц на уровне межнейронных связей (Тизанидин). Для этой цели также можно назначать и комбинированный препарат Нимид форте (Нимисулид+Тизанидин) на протяжении 10-15 дней.
Также, болевой синдром при длительно текущем синовите может усиливаться за счет невропатического компонента, что обусловлено усилением чувствительности центральных ноцицепторов из-за длительного присутствия воспалительных реакций в суставе. Для подавленяе гиперактивности центров боли в ЦНС могут назначаться Ньюропентин или Габапентин, которые эффективно купируют нейропатическую боль.
Лечение хронического синовита с наличием выраженной инфильтрации синовиальной оболочки и постоянного/часто рецидивирующего выпота предусматривает кроме указанных выше препаратов применение ингибиторов протеолитических ферментов внутрь сустава – Гордокс, Трасилол. Длительно текущий хронический синовит требует регулярного приема специализированного витаминно-минерального комплекса и БАДов, позитивно действующих на все суставные ткани (Сустанорм, Артривит, Кальцемин, Коллаген Ультра).
Лечение теносиновита базируется на аналогичных принципах — при остром процессе (иммобилизация, НПВС, при тяжелом течении — введение глюкокортикоидов в сухожильное влагалище). В период стихания воспаления для профилактики быстро формирующих контрактур плечевого сустава — щадящие упражнения на увеличение объема движений. При хроническом процессе — тепловые процедуры, симптоматическая терапия.
Лечение синовита самостоятельно в домашних условиях народными средствами проводить не рекомендуется, поскольку отсутствие/несвоевременное адекватное лечение может привести к осложнениям и хронизации патологического процесса. Необходима обязательная консультация врача, а уже назначенное лечение можно проводить по возможности амбулаторно в домашних условиях.
Причины реактивного синовита

Реактивный синовит развивается в виде реакции аллергического типа на системные заболевания. Этиология данной патологии достаточно не изучена. Но считается, что факторами, которые провоцируют развитие синовита реактивного типа, являются аллергические, инфекционные или эндокринные заболевания.
При этом в организме происходят изменения, которые активируют аутоагрессию по отношению к синовиальной оболочке. Ее повреждение приводит к развитию воспалительного процесса. Чаще всего происходит поражение наиболее подвижных суставов – коленного и тазобедренного. Реактивный синовит у ребенка часто является следствием инфекционных заболеваний, особенной вирусной этиологии.
В этом видео доктор расскажет о синовите и его лечении.
Симптомы
Клинические проявления зависят от характера течения заболевания, степени тяжести и локализации патологического процесса:
- Болевой синдром. Характеризуется появлением острой боли, распирающего или давящего характера, которая усиливается при движении. Локализация болевых ощущений зависит от того, какой сустав поражен. Реактивный синовит коленного сустава проявляется болью при сгибании и разгибании нижней конечности, усиливается при ходьбе, особенно по лестнице. Если процесс переходит в хроническое течение, то интенсивность болевых ощущений уменьшается. Дискомфорт в пораженной области приобретает постоянный характер.
- Нарушение функции сустава. Проявления зависят от локализации поражения.
- Синдром общей интоксикации. Проявляется в виде повышения температуры, слабости, чувства разбитости, головной боли. При легком течении эти симптомы могут отсутствовать, общее состояние не нарушается.
- Местные изменения. Довольно часто синовит проявляется в виде отечности, набухания области пораженного сустава. В пораженной области может наблюдаться гиперемия, местные высыпания и гипертермия.
Диагностика
Нередко предварительный диагноз можно поставить по клинической картине. Учитывается анамнез, то есть связь развития процесса с другим заболеванием или травмой. Проводится осмотр области пораженного сустава на предмет отечности, покраснения. Выполняется пальпация и определение степени нарушения функции в пораженном суставе.
Лабораторные методы исследования могут использоваться для диагностики заболевания, которое привело к воспалению синовиальной оболочки или сопутствующей патологии. В общем анализе крови могут наблюдаться неспецифические признаки воспалительной реакции (повышение скорости оседания эритроцитов). Специфических лабораторных изменений при данном заболевании нет.
Для постановки окончательного диагноза и исключения другой патологии опорно-двигательной системы назначаются инструментальные методы диагностики:
- Ультразвуковое исследование (УЗИ). Информативный и доступный метод диагностики. Преимуществом является его безопасность и неинвазивность. Позволяет оценить наличие свободной жидкости в полости сустава, отек и степень повреждения синовиальной оболочки.
- Магнитно-резонансная томография (МРТ). Данный метод используется в случае неинформативности УЗИ. Наиболее специфическое исследование, недостатком является высокая стоимость проведения процедуры.
- Рентгенограмма в 2 проекциях. Используется для дифференциальной диагностики с другими заболеваниями опорно-двигательной системы.
- Диагностическая пункция. Производится прокол синовиальной полости и эвакуация экссудата для дальнейшего исследования. Проводится микроскопический и бактериологический анализ полученной жидкости.
Лечение и профилактика
В большинстве случаев заболевание можно лечить консервативно. При подозрении на поражение синовиальной оболочки в первую очередь необходимо иммобилизовать сустав, обеспечить пораженной конечности покой. Для этого на несколько дней назначается постельный режим. В терапии используется комплексный подход, который включает в себя следующие методы:
При неэффективности консервативного метода лечения и стойком нарушении функции пораженной конечности назначается оперативное вмешательство.
Профилактика развития реактивного синовита заключается в своевременном лечении аллергических, инфекционных и аутоиммунных заболеваний, особенно у ребенка. Определенную роль играет правильное питание и адекватная физическая нагрузка. В случае травматического поражения сустава необходимо вовремя обращаться за помощью для предотвращения вторичной воспалительной реакции.
Прогноз для пациента
Прогноз при данном заболевании зависит от агрессивности воспалительного процесса и своевременности начатой терапии. При легкой степени тяжести прогноз благоприятный, практически во всех случаях происходит полное излечение без каких-либо последствий. В случае тяжелого течения болезни возможно значительное повреждение синовиальной оболочки, с переходом воспалительного процесса на сустав. В таких случаях наблюдается значительное снижение функции пораженного сустава, иногда необратимого характера.
Читайте также:


