Системная красная волчанка пурпура
Системная красная волчанка (СКВ) — системное ревматическое заболевание, яркий представитель системных аутоиммунных болезней человека [В.А.Насонова, 1972].
При СКВ наблюдается образование широкого спектра аутоантител.
Полагают, что в основе таких аутоиммунных нарушений лежат два взаимосвязанных процесса: поликлональная В-клеточная активация и антиген-специфическая Т-зависимая стимуляция синтеза аутоантител.
О важной роли последней говорит тот факт, что при системной красной волчанке вырабатываются аутоантитела только к 30 из более чем 2000 антигенных компонентов клетки. Результаты изучения особенностей иммунного ответа у экспериментальной модели СКВ — мышей линии NZB/NZW F1 — свидетельствуют о преобладании на ранних стадиях болезни процессов поликлональной активации, позднее они сменяются антиген-специфическим иммунным ответом.
При СКВ зарегистрированы разнообразные функциональные изменения клеток иммунной системы. В периферической крови, как правило, наблюдается увеличение количества активированных В-клеток, коррелирующее с наличием гипергаммаглобулинемии.
Наряду с неспецифической активацией В-клеток выявляется антиген-специфическая пролиферация или врожденный дефект определенных их подтипов, синтезирующих органонеспецифические аутоантитела.
Так, в недавних исследованиях было показано, что клон пре-В-клеток, полученный от NZB/ NZW F1 мышей, при введении животным с тяжелым комбинированным иммунодефицитом (SCID) даже в отсутствие Т-клеточных стимулов способен синтезировать IgG-антитела к дезоксирибонуклеиновой кислоте (ДНК). Этот феномен сопровождается развитием волчаночно-подобного синдрома у реципиентов.
С другой стороны, при СКВ обнаружены разнообразные дефекты иммунорегуляторных субпопуляций Т-лимфоцитов. В частности, отмечено снижение количества Т-клеток с CD4+/ CD45R фенотипом, которые обеспечивают передачу сигнала, индуцирующего супрессорную активность СВ8+Т-лимфоцитов.
Примечательно, что на их мембране экспрессируется Т-клеточный тип рецепторов. Кроме того, наблюдается их пролиферация при стимуляции стрессорными белками (семейство hsp 60).
Полагают, что в основе патогенеза системной красной волчанки (по крайней мере, В-клеточной гиперреактивности) лежит преобладание Тh2-типа иммунного ответа, при котором отмечается снижение синтеза интерлейкинов (ИЛ)-2, ИФ-у и повышение ИЛ-4, ИЛ-6 и интерлейкинов-10 [J.Alarcon-Varela et al., 1982; G.Tsokos et al., 1982; M. Al-Janadsi et al., 1993]. При СКВ обнаружено увеличение концентрации ИЛ-6 в сыворотке, коррелирующее с воспалительной активностью болезни [MLinker-Israeli et al., 1991; P.Spronk et al.,1992; C.Gabay et al., 1993].
Выявлена также гиперпродукция ИЛ-6 В-лимфоцитами больных и гиперэкспрессия его молекул на мембране этих клеток [H.Nagafuchi et al., 1993]. Предполагается, что при СКВ ИЛ-6 выступает в роли фактора активации В-лимфоцитов, стимулирующего усиленный синтез аутоантител, в том числе и к ДНК [A.Kitani et al.,1992].
Сходной аутокринной активностью обладает интерлейкин-10, который вырабатывается В-лимфоцитами и также способствует синтезу аутоантител [L.Llorente et al., 1995]. При системной красной волчанке зарегистрировано увеличение его концентрации в сыворотке крови.
Полагают, что он способен ингибировать активность Thl-клеток. У мышей NXBxNZW F1 введение моноклональных антител к ИЛ-10 замедляет прогрессирование болезни, в то время как инъекции самого ИЛ-10 вызывают обратный эффект [H.Ishida и et al., 1994].
По данным E.Hagiwara и соавт. (1996), при СКВ in vitro наблюдается снижение спонтанной секреции ИФ-у, ИЛ-2 и увеличение спонтанного синтеза интерлейкинов-6 и ИЛ-10. Эти изменения коррелируют с активностью заболевания.
Основными клетками, продуцирующими ИЛ-2 и ИФ-у, являются Т-лимфоциты, а ИЛ-6 и интерлейкин-10 — моноциты/макрофаги (CD14+ клетки). Установлено также, что у мышей В-клетки, синтезирующие ИЛ-10, принадлежат к субпопуляции CD5+, обладающей способностью синтезировать некоторые типы аутоантител [A.J.Garra et al., 1992]. Все это свидетельствуют о возможном участии ИЛ-10 в патогенезе СКВ [L.Llorente et al., 1994].
Имеются данные о протективной роли фактора некроза опухоли (ФНО)-а в отношении развития некоторых клинических проявлений системной красной волчанки. Так, у носителей HLA-DR3 и HLA-DR4 волчаночный нефрит встречается редко. У них также отмечается повышение синтеза ФНО-а. Напротив, при снижении синтеза этого цитокина у носителей DR2/DQwl часто наблюдается поражение почек.
Данные литературы, касающиеся профиля цитокинов при СКВ, суммированы в таблице 19.3.
Таблица 19.3. Цитокины при активной СКВ

Фундаментальным нарушением в иммунной системе у больных с системной красной волчанкой является дефект апоптоза. Он характеризуется увеличением синтеза растворимой формы Fas-молекулы, которая ингибирует запрограммированную клеточную гибель в процессе пролиферации клеток. В Т-лимфоцитах обнаружена гиперэкспрессия bcl-2 (протоонкоген, предотвращающий развитие апоптоза).
Предполагается, что эти изменения связаны с нарушением транскрипции Fas-гена или с усилением транскрипции и экспрессии bcl-гена.
В целом СКВ — мультифакторное заболевание. В его основе лежит большое число предрасполагающих факторов как генетической природы, так и внешней среды, каждый из которых увеличивает риск развития болезни.
Выявляемая при СКВ В-клеточная гиперреактивность в сочетании с ослаблением клеточных иммунных реакций указывает на преимущественное участие Тh2-клеток и синтезируемых ими цитокинов в развитии гипергаммаглобулинемии и продукции IgG-аутоантител.
Характерной особенностью системной красной волчанки является широко распространенные и многообразные поражения сосудов [D.Isenberg & A.Horsfall, 1993; P.Bacon & D.Carruthers, 1995; H.Belmont et al., 1996]. Их подразделяют на 2 основные категории: воспалительные и тромботические [H.Belmont et al., 1996].
Воспалительные изменения нередко связаны с локальным отложением иммунных комплексов, в то время как тромботические — с синтезом антител к фосфолипидам (аФЛ). Иногда оба процесса встречаются одномоментно, как правило, в рамках антифосфолипидного синдрома (АФС) [J.T.Lie, 1989;1994; E.Goldberger et al., 1992; E.Toussirot et al., 1994; D.Norden et al, 1995; C.Drenkard et al., 1997].
В литературе приводится описание 5 больных с классической СКВ в дебюте заболевания, у которых в дальнейшем заболевание трансформировалось в классический системный васкулит (гранулематоз Вегенера — 2, узелковый полиартериит (УП) — 2, синдром Чарга—Стросса — 1) [D.D'Cruz et al., 1993]. Примечательно, что в сыворотках всех больных обнаруживались п-АНЦА.
Воспалительная васкулопатия
Общая частота развития васкулита при системной красной волчанке неизвестна. J.Font и соавт. (1992) полагают, что его признаки встречаются у 10% мужчин и 14% женщин с этим заболеванием. В дебюте СКВ васкулит наблюдается соответственно у 3 и 5% больных.
По данным C.Drenkard и соавт. (1997), наблюдавших 667 больных СКВ, у 194 (36%) из них имелись признаки воспаления сосудов, а общая частота встречаемости васкулита в течение 10 лет наблюдения составила 41%. Среди них преобладали признаки кожного васкулита, в то время как поражение сосудов висцеральных органов имело место только у 6% больных.
Развитие васкулита при системной красной волчанке обычно связывают с локальным отложением в стенках сосудов иммунных комплексов (ИК), содержащих антитела к нативной ДНК. Экспериментальными моделями иммунокомплексного васкулита при СКВ являются острая реакция Артюса и экспериментальная сывороточная болезнь [H.Belmont et al, 1996].
У некоторых больных васкулит мелких сосудов (особенно при поражении ЦНС) развивается в отсутствие депозитов иммунных комплексов в сосудистой стенке [H.Belmont et al, 1986; 1994; P.Hopkins et al, 1988].
Полагают, что в основе этого процесса лежит комплементзависимое повреждение сосудов, не связанное с образованием ИК [H.Jacob et al, 1980; D.Chenoweth et al, 1981; RHakim et al, 1984], напоминающее феномен Шварцмана [H.Belmont et al, 1996]. Его развитие объясняют ИЛ-1 и ФНО-зависимой активацией эндотелия, ведущей к гиперэкспрессии на их мембране молекул адгезии (ICAM-1 и Е-селектин) [H.Belmont et at, 1994], а также активацией системы комплемента с образованием анафилотоксинов [H.Belmont et al, 1986; P.Hopkins et al, 1988].
Наблюдается активация и нейтрофилов, проявляющаяся возникновением на их поверхности в2-интегрина (CDllb/CD18) [J.Buyon et al, 1988; M.Philips et al, 1989]. Считают, что этот механизм имеет особенно большое значение при поражении органов, отделенных от кровяного русла гематоэнцефалическим барьером и недоступных для отложения ИК (например, ЦНС).
Не исключается его участие в нарушении кишечной циркуляции (СКВ-энтерит) [P.Hopkins et al, 1988] и острой обратимой гипоксии тканей, наблюдаемой при системной красной волчанке [S.Abramson et al, 1991]. У некоторых больных развитие сосудистой патологии может напоминать синдром системного воспалительного ответа, медиаторами которого также являются ИЛ-1 и ФНО-а.
Кожный васкулит
Как отмечалось выше, наиболее часто васкулит при СКВ проявляется поражением кожи, а именно пальпируемой пурпурой, микроинфарктами в области ногтевого ложа [R.Asherson et al., 1991]. Реже встречаются крапивница, язвы, эритематозные пятна и бляшки. Очень редко наблюдается панникулит.
Морфологической основой этих изменений является лейкоцитокластический васкулит. У 18—34% больных СКВ наблюдается феномен Рейно.
Висцеральный (системный) васкулит
В основе системного поражения сосудов, как правило, лежит воспалительная ангиопатия, наиболее часто затрагивающая мелкие сосуды почек, реже сердца [N.Doherty & R.Siegel, 1985; B.Mandel, 1987; G.Strufelt et al., 19921, легких [E.Scwab et al., 1993], желудочно-кишечного тракта [M.Kistin et al., 1978; T.Zizic et al., 1982; T.Helliwell et al., 1985; T.Laining, 1988] и кожи R.Winkelmann et al., 1974; J.Gilliam & J.Smiley, 1976], ЦНС O.Marin & Estanol, 1973; S.Ellis & M.Verity, 1979].
Иногда изменения локализуются в сосудах плаценты [C.Abramowsky et al., 1980]. В их основе лежит капиллярит, который в почках проявляется сегментарным некротизирующим гломерулонефритом, а в легких — легочными альвеолярными геморрагиями. Развитие последних сопровождается высокой (40—92%) летальностью [G.Mintz et al., 1978; J.Leatherman et al., 1984; C.Abud-Mendoza et al., 1985; K.Onomura et al., 1991].
Невоспалительная тромботическая васкулопатия
Хроническое умеренное нарушение коагуляции наблюдается у многих больных с активной системной красной волчанкой. Синдром ДВС развивается очень редко, и как правило — при АФС.
Тромбоэмболические осложнения встречаются примерно у 30% больных СКВ с аФЛ. Они проявляются закупоркой крупных артерий и вен, приводя к развитию ишемическои гангрены конечностей, инфарктам печени и кишечника, реноваскулярной гипертензии и ишемии мозга [R.Cervera et at., 1995].
У 50% больных с диффузным или очаговым пролиферативным гломе-рулонефритом встречается гломерулярный тромбоз [K.Kant et al, 1981; M.Hughson et al., 1992; G.Nesher et al., 1994; R.Jain et al, 1994].
К характерным проявлениям тромботической микроангиопатии при СКВ относят окклюзивное поражение сосудов головного мозга [E.Harris et al., 1984; R.Derkson et al., 1986; M.Hughson et al, 1993].
Описано развитие острого респираторного дистресс-синдрома взрослых с легочными геморрагиями и распространенным сосудистым микротромбозом [R.Asherson et al., 1988; A.Andonopoulos, 1991; G.Hillerdal et al., 1991; E.Gertner & J.Lie, 1993].
Кожные проявления АФС при системной красной волчанке включают сетчатое ливедо, язвы, пурпуру и др. Их основу составляет тромбоз микрососудов кожи [V.Alerge et al., 1989; J.Grob & J.Bonerandi, 1989; C.Calmont et al, 1992; E.Gertner & J.Lie, 1994].
Тромботическая тромбоцитопеническая пурпура
Иногда обострение СКВ приводит к развитию вторичной тромботической тромбоцитопенической пурпуры с лихорадкой, микроангиопатической гемолитической анемией, поражением почек и неврологическими нарушениями [R.Stricker et al, 1992].
В отсутствие аФЛ ее морфологическим признаком является наличие эозинофильных гиалиновых микротромбов. В сыворотках больных присутствует крупный мультимерный фактор фон Виллебранда (ФВ), который способен вызывать диссеминированную внутрисосудистую агрегацию тромбоцитов [С.Cockerell et al, 1993].
Насонов Е.Л., Баранов А.А., Шилкина Н.П.
Тяжелая СКВ: миокардит, перикардит и/или плеврит с массивным количеством экссудата, активный волчаночный ГН (III, IV, V кл.) - Клинически нефротический или нефритический синдром, пневмонит или легочные кровотечения, тромбоцитопеническая пурпура, гемолитическая анемия, волчаночный васкулит, антифосфолипидный синдром, поражения ЦНС.
Тромбоцитопении и нарушение функции тромбоцитов. Тромбоцитопения, устанавливаемая при количестве тромбоцитов менее 100 000 в 1 мм3, не является редкостью при СКВ.
Лейкоцитарные нарушения. Лейкоцитарные нарушения включают лейко¬пению, эозинофилию, нейтропению, лимфопению.
Уровни лейкоцитов менее 4000–4500 в 1 мм3 наблюдаются приблизительно у половины больных. Лейкопения ассоциируется с активностью СКВ. В активной стадии СКВ у части больных наблюдается сдвиг лейкоцитарной формулы влево (вплоть до миелоцитов). Применение Гк и/или инфекции у части больных сопровождаются развитием лейкоцитоза.
Эозинофилия не характерна для СКВ. Ее развитие может быть связано с паразитарными инфекциями или аллергическими реакциями.
Лимфопения является одним из частых гематологических нарушений и ассоциируется с активностью заболевания.
Поражение сердца при СКВ является одним из тяжелых висцеритов, нередко оказывающим заметное влияние на клиническую картину заболевания, характер его течения и прогноз.
Частота вовлечения сердца в патологический процесс, по данным различных авторов, составляет 52–89 %. Спектр кардиальной патологии разнообразен и включает поражение перикарда, миокарда, эндокарда, коронарных артерий и различные нарушения ритма и проводимости.
Поражение перикарда. Поражение перикарда, проявляющееся утолщением его листков и/или наличием экссудата, выявляется в 51–83 % случаев аутопсий у больных СКВ.
Перикардит обычно развивается исподволь и часто приобретает подострое или хроническое течение. В большинстве случаев накапливается минимальное или умеренное количество экссудата. Тампонада сердца развивается редко.
Клиническая картина волчаночного миокардита вариабельна — от субклинических форм до случаев, протекающих с развитием сердечной недостаточности.
Атеросклероз при СКВ. В ряде эпидемиологических исследований показано раннее развитие атеросклероза у больных СКВ, клинические проявления которого (ангинальный синдром, инфаркт миокарда, инсульты, внезапная смерть) являются одной из ведущих причин летальных исходов и морбид¬ности.
Развитие ВГН, являющегося одной из ведущих причин летальных исходов у больных СКВ, по данным исследования мочи и функции почек, наблюдается в 35–90 % случаев. При полноценном морфологическом исследовании почечной ткани, включающем световую, иммунофлюоресцентную и электронную микроскопию, выявляются различные патологические изменения в почечных структурах практически в 100 % случаев.
У подавляющего большинства больных СКВ развитие ВГН наблюдается в течение первых 5 лет от начала заболевания.
Клинические проявления ВГН (как и морфологические), характер течения, ответ на проводимую терапию и прогноз широко варьируют. Так, клиническая картина ВГН характеризуется большим разнообразием — от изолированного мочевого синдрома до быстрого развития почечной недостаточности и ее прогрессирования в терминальную стадию.
Диагностика ВГН базируется на данных динамического изучения анализов мочи и показателей, отражающих функциональное состояние почек. Для уточнения диагноза, выяснения особенностей морфологической картины почек у большинства больных проводится прижизненное морфологическое исследование почек. Морфологические особенности поражения почек при ВГН определяют его клинические проявления, характер течения, прогноз, подходы к выбору лечебных режимов и их эффективность.
Течение СКВ в целом и ВГН в частности характеризуется довольно частыми обострениями, частота которых колеблется от 10 до 65 %.
Гетерогенность патогенетических механизмов ВГН, его клинической и морфологической картины, естественного течения и ответа на проводимую терапию требуют строго индивидуального подхода к выбору лечебного режима.
a. анти-ДНК - антитела к нативной ДНК в высоком титре;
b. или анти-Sm - присутствие антител до Sm ядерного антигена;
c. или выявления антифосфолипидных антител на основании:
• высокого уровня lg антикардиолипиновых антител;
• выявление волчаночного антикоагулянта с использованием стандартной методики;
• ложноположительная серологическая реакция на сифилис (Вассермана) в течение не менее 6 мес., подтверждена реакцией иммунобласттрансформации или реакцией иммунофлюоресценции.
-
11. Антинуклеарные антитела: повышение титров антинуклеарного фактора (без лекарств, способных вызвать медикаментозную красную волчанку).
1. Общий анализ крови: часто увеличение СОЭ, но данный признак плохо коррелирует с активностью заболевания; лейкопения (обычно лимфопения) ассоциируется с активностью заболевания; гипохромная анемия связана с хроническим воспалением, скрытой кровотечением, употреблением некоторых лекарственных средств; тромбоцитопению чаще выявляют у пациентов с антифосфолипидным синдромом, очень редко развивается аутоиммунная тромбоцитопения, которая связана с синтезом антител к тромбоцитам, увеличение СРБ не характерно, как при наличии сопутствующей инфекции.
2. Общий анализ мочи: выявляют протеинурию, гематурию, лейкоцитурию, выраженность которых зависит от клинико-морфологического варианта волчаночного нефрита.
Институтом ревматологии АМН предложены диагностические критерии СКВ, которые подразделяют на большие и малые.
Малые признаки: лихорадка выше 37,5°С в течение нескольких дней, немотивированная потеря массы тела, капилляриты на пальцах, неспецифический кожный синдром (крапивница, многоморфная эритема), полисерозит (плеврит, перикардит), лимфаденопатия, гепатомегалия, спленомегалия, миокардит, поражение ЦНС, полиневриты, полимиозиты или миалгии, полиартралгии, синдром Рейно, увеличение СОЭ свыше 20 мм/ч, лейкопения менее 4*109 /л, анемия менее 100 г/л, тромбоцитопения менее 100*103 /л, гипергаммаглобулинемия более 22%, антинуклеарный фактор в низком титре, свободные LE-клетки, стойкая ложноположительная реакция Вассермана, изменения тромбоэластограммы.
Системная красная волчанка – хроническое системное заболевание, с наиболее выраженными проявлениями на коже; этиология красной волчанки не известна, но ее патогенез связан с нарушением аутоиммунных процессов, в результате чего вырабатываются антитела к здоровым клеткам организма. Заболеванию в большей степени подвержены женщины среднего возраста. Заболеваемость красной волчанкой не велика – 2-3 случая на тысячу человек населения. Лечение и диагностика системной красной волчанки осуществляются совместными усилиями ревматолога и дерматолога. Диагноз СКВ устанавливается на основании типичных клинических признаков, результатов лабораторных анализов.
- Развитие и предполагаемые причины системной красной волчанки
- Клиническая картина системной красной волчанки
- Диагностика системной красной волчанки
- Лечение системной красной волчанки
- Цены на лечение
Общие сведения
Системная красная волчанка – хроническое системное заболевание, с наиболее выраженными проявлениями на коже; этиология красной волчанки не известна, но ее патогенез связан с нарушением аутоиммунных процессов, в результате чего вырабатываются антитела к здоровым клеткам организма. Заболеванию в большей степени подвержены женщины среднего возраста. Заболеваемость красной волчанкой не велика – 2-3 случая на тысячу человек населения.
Развитие и предполагаемые причины системной красной волчанки
Точная этиология красной волчанки не установлена, но у большей части пациентов обнаружены антитела к вирусу Эпштейна-Барр, что подтверждает возможную вирусную природу заболевания. Особенности организма, вследствие которых вырабатываются аутоантитела, также наблюдаются почти у всех больных.
Гормональная природа красной волчанки не подтверждена, но гормональные нарушения ухудшают течение заболевания, хотя спровоцировать его возникновение не могут. Женщинам с диагностированной красной волчанкой не рекомендован прием пероральных контрацептивов. У людей, имеющих генетическую предрасположенность и у однояйцевых близнецов заболеваемость красной волчанкой выше, чем в остальных группах.
В основе патогенеза системной красной волчанки лежит нарушение иммунорегуляции, когда в качестве аутоантигенов выступают белковые компоненты клетки, прежде всего ДНК и в результате адгезии мишенью становятся даже те клетки, которые изначально были свободны от иммунных комплексов.
Клиническая картина системной красной волчанки

При красной волчанке поражается соединительная ткань, кожа и эпителий. Важным диагностическим признаком является симметричное поражение крупных суставов, и, если возникает деформация суставов, то за счет вовлечения связок и сухожилий, а не вследствие поражений эрозивного характера. Наблюдаются миалгии, плевриты, пневмониты.
Но наиболее яркие симптомы красной волчанки отмечаются на коже и именно по этим проявлениям в первую очередь и ставят диагноз.
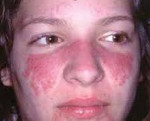
На начальных стадиях заболевания красная волчанка характеризуется непрерывным течением с периодическими ремиссиями, но почти всегда переходит в системную форму. Чаще отмечается эритематозный дерматит на лице по типу бабочки – эритема на щеках, скулах и обязательно на спинке носа. 
Появляется гиперчувствительность к солнечному излучению – фотодерматозы обычно округлой формы, носят множественный характер. При красной волчанке особенностью фотодерматозов является наличие гиперемированного венчика, участка атрофии в центре и депигментации пораженной области. Отрубевидные чешуйки, которыми покрывается поверхность эритемы, плотно спаяны с кожей и попытки их отделить, очень болезненны. На стадии атрофии пораженных кожных покровов наблюдается формирование гладкой нежной алебастрово-белой поверхности, которая постепенно замещает эритематозные участки, начиная с середины и двигаясь к периферии.
У некоторых пациентов с красной волчанкой поражения распространяются на волосистую часть головы, вызывая полную или частичную алопецию. Если поражения затрагивают красную кайму губ и слизистую оболочку рта, то очаги поражения представляют собой синюшно-красные плотные бляшки, иногда с отрубевидными чешуйками сверху, их контуры имеют четкие границы, бляшки склонны к изъязвлениям и причиняют боль во время еды.
Красная волчанка имеет сезонное течение, и в осенне-летние периоды состояние кожи резко ухудшается из-за более интенсивного воздействия солнечного излучения.

При подостром течении красной волчанки наблюдаются псориазоподобные очаги по всему телу, ярко выражены телеангиэктазии, на коже нижних конечностей появляется сетчатое ливедио (древоподобный рисунок). Генерализованная или очаговая алопеция, крапивница и кожный зуд наблюдаются у всех пациентов с системной красной волчанкой.
Во всех органах, где имеется соединительная ткань, со временем начинаются патологические изменения. При красной волчанке поражаются все оболочки сердца, лоханки почек, желудочно-кишечный тракт и центральная нервная система.
Если помимо кожных проявлений пациентов мучают периодические головные боли, суставные боли без связи с травмами и погодными условиями, наблюдаются нарушения со стороны работы сердца и почек, то уже на основании опроса можно предположить о более глубоких и системных нарушениях и обследовать пациента на наличие красной волчанки. Резкая смена настроения от эйфоричного состояния до состояния агрессии тоже является характерным проявлением красной волчанки.
У больных красной волчанкой пожилого возраста кожные проявления, почечный и артралгический синдромы менее выражены, но чаще наблюдается синдром Шегрена – это аутоиммунное поражение соединительной ткани, проявляющееся гипосекрецией слюнных желез, сухостью и резью в глазах, светобоязнью.
Дети, с неонатальной формой красной волчанки, родившиеся от больных матерей, уже в младенческом периоде имеют эритематозную сыпь и анемию, поэтому следует проводить дифференциальный диагноз с атопическим дерматитом.
Диагностика системной красной волчанки
Реакция Вассермана может быть ложноположительной, как и другие серологические исследования, что порой приводит к назначению неадекватного лечения. При развитии пневмонии проводят рентгенографию легких, при подозрении на плеврит - плевральную пункцию. Для диагностики состояния сердца - ЭКГ и эхокардиографию.
Лечение системной красной волчанки

Как правило, первоначальное лечение красной волчанки бывает неадекватным, так как ставятся ошибочные диагнозы фотодерматозов, экземы, себореи и сифилиса. И только при отсутствии эффективности назначенной терапии проводятся дополнительные обследования, в ходе которых и диагностируется красная волчанка. Полного излечения от этого заболевания добиться невозможно, но своевременная и корректно подобранная терапия позволяет добиться улучшения качества жизни пациента и избежать инвалидизации.
Пациентам с красной волчанкой нужно избегать прямых солнечных лучей, носить одежду, прикрывающую все тело, а на отрытые участки наносить крема с высоким защитным фильтром от ультрафиолета. На пораженные участки кожи наносят кортикостероидные мази, так как использование негормональных препаратов не приносит эффекта. Лечение необходимо проводить с перерывами, чтобы не развился гормонообусловленный дерматит.
В при неосложненных формах красной волчанки для устранения болевых ощущений в мышцах и суставах назначаются нестероидные противовоспалительные препараты, но с осторожностью следует принимать аспирин, так как он замедляет процесс свертывания крови. Обязателен прием глюкокортикостероидов, при этом дозы препаратов подбираются таким образом, чтобы при минимизации побочных эффектов защитить внутренние органы от поражений.
Метод, когда у пациента делают забор стволовых клеток, а потом проводят иммунодепрессивную терапию, после чего для восстановления иммунной системы вновь вводят стволовые клетки, эффективен даже в тяжелых и безнадежных формах красной волчанки. При такой терапии аутоиммунная агрессия в большинстве случаев прекращается, и состояние пациента с красной волчанкой улучшается.
Здоровый образ жизни, отказ от алкоголя и курения, адекватная физическая нагрузка, сбалансированное питание и психологический комфорт позволяют пациентам с красной волчанкой контролировать свое состояние и не допустить инвалидизации.
Медицинский эксперт статьи

Системная красная волчанка - системное аутоиммунное заболевание неизвестной этиологии, в основе которого лежит генетически обусловленное нарушение иммунной регуляции, определяющее образование органонеспецифических антитела к антигенам ядер клеток с развитием иммунного воспаления в тканях многих органов.
Системная красная волчанка (СКВ, диссеминированная красная волчанка) - хроническое мультисистем-ное воспалительное заболевание, возможно, аутоиммунной природы, поражающее преимущественно молодых женщин. Наиболее часто заболевание проявляется артралгией и артритами, поражением кожи, преимущественно лица, плевритом или перикардитом, поражением почек и ЦНС, цитопенией. Диагностика устанавливается по наличию клинических проявлений и результатам серологических исследований. Тяжелое течение активной фазы заболевания требует назначения глюкокортикоидов, часто - гидроксихлорохина, в некоторых случаях - иммуносупрессантов.
70-90 % случаев системной красной волчанки отмечается у женщин (преимущественно в репродуктивном возрасте), чаще у представителей негроидной, нежели европеоидной, расы. Тем не менее системная красная волчанка может диагностироваться в любом возрасте, даже у новорожденных. Во всем мире отмечается рост заболеваемости системной красной волчанки, а в некоторых странах распространенность системной красной волчанки конкурирует с таковой РА. Системная красная волчанка, возможно, обусловлена действием еще неизвестных триггерных факторов, запускающих аутоиммунные реакции у генетически предрасположенных индивидуумов. Некоторые лекарственные средства (в частности, гидралазин и прокаинамид) могут вызывать волчаночноподобный синдром.
Код по МКБ 10
- М32.1. Системная красная волчанка.
Код по МКБ-10
Эпидемиология системной красной волчанки
Системная красная волчанка - наиболее часто встречающееся заболевание из группы системных заболеваний соединительной ткани. Распространённость системной красной волчанки у детей в возрасте от 1 до 9 лет составляет 1,0-6,2 случаев, а в возрасте 10-19 лет - 4,4-31,1 случаев на 100 000 человек детского населения, а заболеваемость - в среднем 0,4-0,9 случаев на 100 000 человек детского населения в год.
Системная красная волчанка редко поражает детей дошкольного возраста; подъём заболеваемости отмечают с возраста 8-9 лет, наиболее высокие показатели фиксируют в возрасте 14-18 лет. Системной красной волчанкой болеют преимущественно девочки, соотношение больных девочек и мальчиков в возрасте до 15 лет составляет в среднем 4,5:1.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12], [13], [14]
Симптомы системной красной волчанки
Симптомы системной красной волчанки могут варьировать в широких пределах. Развитие заболевания может иметь внезапный характер, сопровождаясь лихорадкой, или протекать подостро, в течение месяцев или лет с эпизодами артралгии и недомогания. Начальными проявлениями заболевания могут также быть сосудистые головные боли, эпилепсия или психозы, но в целом системная красная волчанка может манифестировать поражением любого органа. Характерно волнообразное течение с периодическими обострениями.
Со стороны сердечно-сосудистой и бронхолегочной систем отмечаются рецидивирующие плевриты, сопровождающиеся плевральным выпотом или без него. Пневмониты встречаются редко, в то же время часто отмечается минимальное нарушение легочной функции. В редких случаях развивается массивное легочное кровотечение, приводящее к гибели пациентов в 50 % случаев. К другим осложнениям относятся тромбоэмболия легочной артерии,легочная гипертензия, пневмофиброз. Серьезными, но редкими осложнениями являются васкулит коронарных артерий и эндокардит Либмана-Сакса. Ускоренное развитие атеросклероза приводит к повышению частоты обусловленных им осложнений и летальности. У новорожденных могут развиваться врожденные блокады сердца.
Часто имеет место генерализованная лимфаденопатия, особенно у детей, пациентов молодого возраста и представителей негроидной расы. Спленомегалия регистрируется у 10 % пациентов. Возможно развитие фиброза селезенки.
В результате вовлечения в патологический процесс различных отделов центральной или периферической нервной системы либо развития менингита возможно появление неврологических нарушений. Среди них - легкие изменения когнитивных функций, головная боль, изменения личности, ишемические инсульты, субарахноидальные кровоизлияния, судороги, психозы, асептический менингит, периферическая нейропатия, поперечный миелит и мозжечковые нарушения.
Поражение почек может развиваться на любой стадии заболевания и быть единственным проявлением системной красной волчанки. Течение его может варьировать от доброкачественного и бессимптомного до быстропрогрессирующего и фатального. Поражение почек возможно как очагового, обычно доброкачественного гломерулита до диффузных потенциально фатальных пролиферативных гломерулонефритов. Наиболее часто это сопровождается протеинурией, изменениями при микроскопии осадка мочи, содержащего выщелоченные эритроциты и лейкоциты, артериальной гипертензией и отеками.
При системной красной волчанке повышается частота выкидышей на ранних и поздних сроках. Тем не менее возможно и благополучное разрешение беременности, особенно после ремиссии длительностью от 6 до 12 месяцев.
Гематологические проявления системной красной волчанки включают анемию (часто аутоиммунную гемолитическую), лейкопению (включая лимфопению со снижением количества лимфоцитов до уровня 1
Для диагностики системной красной волчанки требуется наличие минимум 4 из перечисленных ниже признаков
Для диагноза системной красной волчанки может потребовать повторных исследований через месяцы и даже годы. Лучшим тестом для диагностики системной красной волчанки считается иммунофлуоресцентное определение антинуклеарных антител; положительный результат (обычно высокие титры, >1:80) определяется более чем у 98 % больных. Тем не менее этот тест может быть ложноположительным у пациентов с РА, другими заболеваниями соединительной ткани, злокачественными опухолями и даже у 1 % здоровых индивидуумов. Такие препараты, как гидралазин, прокаинамид, бета-блокаторы, антагонисты фактора некроза опухолей альфа (ФНО-а) могут вызвать развитие волчаночноподобных синдромов и привести к ложноположительным лабораторным результатам; но в этом случае при отмене данных лекарственных средств отмечается сероконверсия. При обнаружении антинуклеарных антител следует выполнить исследование аутоантител к двойной спирали ДНК, высокие титры которых специфичны для системной красной волчанки.
Другие исследования на наличие антинуклеарных и антицитоплазматических антител [например, Ro (SSA), La (SSB), Sm, RNP, Jo-1] должны проводиться в тех случаях, когда диагноз системной красной волчанки остается неясным. Антиген Ro находится преимущественно в цитоплазме; анти-Ro антитела иногда обнаруживаются у больных, не демонстрирующих выработки антинуклеарных аутоантител, страдающих хроническими кожными формами волчанки. Они также характерны для волчанки новорожденных и детей, имеющих врожденные блокады сердца. Анти-Sm высокоспецифичны для системной красной волчанки, но, также как и аутоантитела к двойной спирали ДНК, характеризуются низкой чувствительностью.
Лейкопения является частым проявлением заболевания, в активной его фазе возможно развитие лимфопении. Может наблюдаться также гемолитическая анемия. Тромбоцитопению при системной красной волчанке трудно, а порой и невозможно дифференцировать от идиопатической тромбоцитопенической пурпуры, за исключением пациентов, имеющих антинуклеарные антитела. У 5-10 % больных системной красной волчанкой отмечаются ложноположительные серологические реакции на сифилис. Считается, что это связано с волчаночным антикоагулянтом и удлинением протромбинового времени. Поэтому патологические значения одного или более из этих показателей указывают на присутствие антифосфолипидных антител (например, антител к кардиолипину), которые могут быть выявлены иммуноферментным способом. Выявление антител к бета2-гликопротеину I является, возможно, более информативным. Наличие антифосфолипидных антител позволяет предсказать развитие артериальных и венозных тромбозов, тромбоцитопении и, при беременности, - спонтанные аборты и внутриутробную гибель плода.
Другие исследования помогают оценить характер течения заболевания и необходимость назначения специфической терапии. Концентрации компонентов комплемента (СЗ, С4) в сыворотке крови часто снижаются в активной фазе заболевания, и в частности у больных активным нефритом. Увеличение СОЭ всегда свидетельствует об активной фазе заболевания. Напротив, определение концентрации С-реакгивного белка не является необходимым: она может быть чрезвычайно низкой при системной красной волчанке, даже при значениях СОЭ более 100 мм/ч.
Оценка вовлеченности в процесс почек начинается с общего анализа мочи. Эритроциты и гиалиновые цилиндры предполагают наличие активного нефрита. Анализы мочи должны проводиться периодически, с интервалами приблизительно 6 месяцев, даже в стадии ремиссии заболевания. Тем не менее результаты исследований мочи даже при повторных анализах могут быть нормальными, несмотря на поражение почек, верифицированное гистологическим исследованием биопсийного материала. Проведение биопсии почек обычно не требуется с целью диагностики системной красной волчанки, но помогает оценить их состояние (например, острое воспаление или поствоспалительный склероз) и выбрать адекватную терапию. У больных хронической почечной недостаточностью и выраженным гломерулосклерозом целесообразность проведения агрессивной иммуносупрессивной терапии сомнительна.

[31], [32], [33], [34], [35], [36], [37]
Читайте также:


