Системная красная волчанка в меде орг
Системная красная волчанка (Lupus erythematosus, СКВ) – заболевание из группы системных заболеваний соединительной ткани (СЗСТ), развивающееся на основе генетически обусловленного несовершенства иммунорегуляторных процессов, что приводит к образованию множества АТ к собственным клеткам и их компонентам и возникновению иммунокомплексного воспаления, следствием чего является поражение многих органов и систем.
Эпидемиология: распространенность 50-150 на 100 тыс., женщины болеют в 10 раз чаще (эстрогены способствуют развитию заболевания), возрастной пик 15-40 лет.
Этиология СКВ достоверна неизвестна, предполагают следующие этиологические факторы:
а) хроническая вирусная инфекция (Эпштейна-Барр, цитомегаловирус, эпидемический паротит, вирус Коксаки, ВГВ, ВГС и др.)
б) генетическая предрасположенность (СКВ часто ассоциирована с HLA A11, B8, В35, DR2, DR3)
Провоцирующие факторы для развития СКВ: инсоляция, санаторно-курортное лечение, переохлаждение, психические и физические травмы, беременность и роды.
Иммунные нарушения (дефицит Т-супрессорной функции лимфоцитов, генетические и/или приобретенные дефекты системы комплемента, отсутствие рецепторов, связывающих аутоантитела и не дающих им оседать на эндотелии сосудов) ® продукция большого количества аутоантител (антинуклеарных, к ДНК, микросомам, лизосомам, митохондриям, форменным элементам крови и др.) ® образование иммунных комплексов, активация системы комплемента ® отложение иммунных комплексов в различных органах ® иммунокомплексное воспаление с повреждением внутренних органов.
Отдельно выделяют также лекарственноиндуцированную (медикаментозную) волчанку, которая в отличие от классической СКВ отличается редким поражением почек, отсутствием повышения титра АТ к ДНК, возможным полным излечением при отмене препарата. Медикаментозную волчанку чаще вызывают: гипотензивные (гидралазин, метилдопа), антиаритмические (некардиоселективные бета-адреноблокаторы), противосудорожные (дифенин), тиреостатики (мерказолил), АБ (пенициллины, тетрациклины, сульфаниламиды) и др. ЛС.
а) по характеру течения:
1) острое – внезапное начало болезни, высокая температура тела, острый полиартрит с резкой болью в суставах, выраженные кожные изменения, тяжелые полисерозиты, поражение почек, быстрая прогрессия.
2) подострое – постепенное развитие болезни, нормальная или субфебрильная температура тела, умеренный суставной синдром, минимальные кожные изменения, длительные ремиссии
3) хроническое – удовлетворительное общее состояние в течение долгого времени, чаще моносиндромное поражение суставов или кожи, медленная прогрессия процесса с постепенным поражением других органов и систем
б) по степени активности процесса:
1) активная фаза: высокая (III) степень, умеренная (II) степень, минимальная (I) степень
2) неактивная фаза (фаза ремиссии)
в) в зависимости от локализации поражения: поражение кожи, суставов, серозных оболочек, сердца, легких, почек, нервной системы
Клинические проявления СКВ:
1) лихорадка – может быть фебрильной, субфебрильной, перемежающейся без ознобов и проливных потов; характерен максимальный подъём температуры утром (связан с ритмом надпочечников)
2) снижение массы тела, общая слабость
3) генерализованная лимфаденопатия
4) кожные изменения и поражения слизистых – разнообразны, наиболее характерными являются следующие:
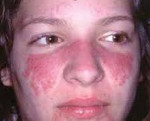
- волчаночная бабочка - эритема на щеках и переносице, отечные эритематозные пятна с четкими границами на шее, груди, в области локтевых, коленных, голеностопных суставов; при хроническом течении СКВ характерна инфильтрация, гиперкератоз, шелушение, рубцовая атрофия кожи в области эритематозных очагов
- кольцевидные высыпания с телеангиэктазиями и депигментацией в центре на лице, шее, груди, конечностях
- яркая эритема всех открытых участков тела (из-за фотосенсибилизации)
- красные отечные пятна с телеангиэктазиями, атрофией кожи в области подушечек пальцев, на ладонях и подошвах (волчаночные капилляриты)
- трофические нарушения: выпадение волос (аллопеция), сухость кожи, ломкость, хрупкость ногтей
- афтозный или язвенно-некротический стоматит, энантема слизистой полости рта (участки эритемы с геморрагиями и эрозиями)
- люпус-хейлит (выраженное покраснение губ с сероватыми чешуйками, эрозиями, корочками с последующим развитием очагов атрофии на красной кайме губ)
5) мышечный синдром по типу милагий или полимиозитов
6) вазоспастический синдром Рейно
7) суставной синдром – неэрозивный недеформирующий симметричный артрит с поражением практически любых суставов (интенсивные и длительные боли, выраженная утренняя скованность пораженных суставов, сгибательные контрактуры пальцев рук из-за тендинитов и тендовагинитов)
- люпус-нефрит (с малым мочевым синдромом, с выраженным мочевым синдромом, с нефротическим синдромом)
- поражение сердечно-сосудистой системы: перикардит (обычно сухой, иногда экссудативный), миокардит, бородавчатый эндокардит Лимбмана-Сакса с формированием недостаточности митрального или (реже) аортального клапанов, кардиосклероз, поражение артерий среднего и мелкого калибров (с возможным развитием инфарктов внутренних органов)
- поражение нервной системы: головные боли, психозы, судорожный синдром, нарушение функции черепно-мозговых нервов, нарушения мозгового кровообращения
- легочно-плевральный синдром: сухой или экссудативный плеврит, чаще двусторонние; волчаночный пневмонит (клинически проявляется как пневмония), синдром легочной гипертензии
- абдоминальный синдром: эрозии слизистой пищевода, желудка, ДПК, абдоминальный криз (сильные боли в животе, преимущественно вокруг пупка, ригидность мышц брюшного пресса из-за поражения сосудов брыжейки), волчаночный гепатит (гепатомегалия, желтуха различной выраженности, повышение в крови аминотрансфераз)
1. Лабораторные данные:
а) ОАК: значительное повышение СОЭ, лейколимфопения со сдвигом влево, гипохромная анемия, тромбоцитопения, LE-клетки – зрелые нейтрофилы, фагоцитировавшие ядра своих разрушенных собратьев, при этом собственное ядро лейкоцита оттеснено на периферию (диагностически значимо обнаружение 10 и более волчаночных клеток на 1000 лейкоцитов)
б) ОАМ: протеинурия, цилиндрурия, микрогематурия при люпус-нефрите
в) БАК: гиперпротеинемия и диспротеинемия (из-за гипергаммаглобулинемии за счет антинуклеарных и др. АТ), биохимические признаки воспаления (повышение сиаловых кислот, фибрина, серомукоида, гаптоглобина, СРБ)
г) иммунограмма крови: антитела к ДНК, антинуклеарный фактор (IgG, направленный против ядер клеток больного), АТ к фосфолипидам, снижение общей гемолитической активности комплемента менее 40 ЕВ по 50% гемолизу (коррелирует с активностью люпус-нефрита), изменение количества и функциональной активности Т-лимфоцитов (особенно Т-супрессоров), гиперфункция В-лимфоцитов
д) серологическое исследование крови – часто положительная реакция Вассермана
2. Инструментальная диагностика: биопсия почек, кожи, л.у., синовиальных оболочек для морфологической верификации диагноза и др. исследования в зависимости от пораженных органов.
Диагностические критерии СКВ Американской ревматологической ассоциации (АРА,1982):
1) эритема на щеках и скулах
2) дискоидные высыпания в виде эритематозно приподнятых пятен с прилегающими чешуйками, фолликулярными пробками с развитием со временем атрофических рубцов
3) фотосенсибилизация (яркая эритема открытых участков тела из-за необычной реакции на солнечный свет)
4) изъязвления в полости рта
5) неэрозивный артрит
6) серозит (плеврит или перикардит)
7) неврологические нарушения (судороги или психозы)
8) почечные нарушения (протеинурия > 0,5 г/сут. и/или цилиндрурия и/или микрогематурия)
9) гемолитическая анемия с ретикулоцитозом или лейкопения (
Не нашли то, что искали? Воспользуйтесь поиском:
Системная красная волчанка (СКВ) – хроническое заболевание, при котором происходит диффузное воспаление соединительной ткани и сосудов мелкого калибра. Болезнь возникает вследствие нарушений гуморального и клеточного иммунитета - иммунная система повреждает здоровые ткани, реагируя на них, как на чужеродные ( из-за образования широкого спектра антител к собственным тканям организма и иммунных комплексов, вызывающих аутоиммунные реакции). Типичны поражения кожи, слизистых оболочек, центральной нервной системы, почек и крови. Болеют преимущественно женщины детородного возраста (20 – 40 лет).
Причины не выяснены. Вирусная, эндокринная и генетическая этиология не доказаны и относятся, скорее всего, к провоцирующим факторам. Кроме того, развитию заболевания могут способствовать изменения в организме, связанные с беременностью и родами, длительное воздействие солнечной радиации, профилактические прививки и др.
Симптомы
Заболевание относится к системным, поэтому жалобы могут быть самыми разнообразными, в зависимости от локализации патологических изменений. Первыми симптомами могут быть жалобы на общее ухудшение самочувствия, снижение работоспособности, быструю утомляемость при привычных нагрузках, может наблюдаться длительное повышение температуры тела, значительное выпадение волос, иногда приводящее к облысению. Возникают различные поражения кожи, наиболее характерно покраснение кожи на щеках и в области переносицы в форме бабочки. Могут возникать высыпания и на других участках тела в виде монетовидных очагов с отсутствием кожного пигмента в центре и красными краями (дискоидные высыпания), а также, поражения кожи, обусловленные воспалением капилляров: крапивница, микроинфаркты, сетчатое ливедо (древовидный рисунок на коже нижних конечностей из-за поражения мелких вен), эритематозные пятна на ладонях и подошвах. Кожные высыпания могут возникнуть после пребывания на солнце (фотосенсибилизация). Поражение слизистых оболочек: хейлит, эрозии и высыпания на слизистой оболочке полости рта. Часто вовлекаются в патологический процесс суставы (наиболее часто коленные и суставы кисти), возникают симметричный неэрозивный артрит без деформаций, артралгия. Иногда беспокоят боли в мышцах и костях, могут возникать миозиты, разрывы сухожилий и воспаление их синовиальной оболочки. Развивается поражение серозных оболочек: плеврит, перикардит, реже перитонит с образованием спаек. Поражение легких, помимо плеврита, может протекать по типу пневмонита (двусторонние летучие инфильтраты, нередко сопровождаются кровохарканьем), при изолированном поражении легочных артерий – легочная гипертензия. Поражение сердца может протекать по типу миокардита (с нарушениями проводимости, аритмиями и сердечной недостаточностью), перикардита или эндокардита (может сопровождаться эмболиями) с формированием в ряде случаев недостаточности митрального клапана. При остром прогрессирующем течении возможен васкулит коронарных сосудов. Нередко у одного больного может отмечаться поражение всех трех оболочек сердца (панкардит). Незначительные изменения в анализах мочи могут быть единственным проявлением вовлечения в патологический процесс почек, однако иногда может возникнуть нефрит с характерной клинической картиной: отеки, высокое кровяное давление, приводящий к развитию почечной недостаточности. Поражение пищеварительной системы: ослабление перистальтики пищевода, изъязвление слизистой желудка и двенадцатиперстной кишки, поражение сосудов может привести к инфарктам кишечника, перфорациям и кровотечениям. Для поражения нервной системы характерно спонтанное исчезновение даже тяжелых симптомов. Проявления могут быть самыми разнообразными: от легких астеновегетативных признаков до менингоэнцефалитов, энцефаломиелитов, полирадикулоневритов, парезов, дисфункции черепных нервов. Возможны депрессия, психозы, нарушение познавательных способностей.
По выраженности процесса и скорости развития поражения различных органов и систем выделяют следующие варианты течения:
Диагностика
Основа диагноза - характерное поражение различных систем организма и изменения в анализе крови (LE- клетки, антинуклеарные антитела).
Для диагноза системной красной волчанки должно наблюдаться не менее четырех симптомов:
- фиксированная эритема на щеках и скулах, без вовлечения носогубных складок
- монетовидные дискоидные высыпания
- кожные высыпания после воздействия солнечного света
- поражение суставов
- плеврит или перикардит
- нарушение функции почек
- признаки поражения нервной системы
- изменения в анализах крови (снижение количества форменных элементов: эритроцитов, лейкоцитов, лимфоцитов, тромбоцитов)
- иммунологические критерии (LE- клетки, антинуклеарные антитела и др.).
Должно начинаться в условиях стационара, пациенты должны быть информированы о том, что правильно проводимая терапия при исключении ряда провоцирующих факторов (ультрафиолетовые лучи, эмоциональные стрессы) способствуют более благоприятному течению болезни. Лечение должно быть длительным (в течение многих лет) и непрерывным. В активный период назначают глюкокортикостероидные препараты в больших дозах, после достижения эффекта ее снижают и длительно принимают поддерживающую дозу. При лечении тяжелых (люпус-нефрит, нейропсихические расстройства, гематологический криз) и устойчивых к лечению гормональными препаратами форм волчанки применяют иммунодепрессивные средства (цитостатики). При особо тяжелом течении болезни проводят лечение сверхвысокими дозами глюкокортикоидов и/или цитостатиков (пульс-терапия) вводя их внутривенно в течение нескольких дней, а затем переходят на прием таблетированных форм. При нарушении функции почек назначают гемодиализ, при распространенном васкулите – плазмаферез и гемосорбция. При хроническом течении болезни длительно применяют аминохинолиновые препараты. При наличии отеков используют мочегонные средства, при артериальной гипертензии – гипотензивные препараты, при вирусных или бактериальных инфекциях – рекомбинантные интерфероны. Процедуры физиотерапии не назначаются.
Следует избегать инсоляции, при вынужденном нахождении на солнце, обязательно наносить на открытые участки тела солнцезащитные кремы, также нежелательно длительное пребывание на холоде. Беременность и роды должны планироваться совместно с лечащим врачом. Запрещается вакцинопрофилактика и использование различных сывороток.
Раннее распознавание симптомов системной красной волчанки, неукоснительное соблюдение назначенных схем лечения и регулярные посещения ревматолога с контрольной сдачей анализов крови и мочи улучшают прогноз болезни.
Системная красная волчанка – хроническое системное заболевание, с наиболее выраженными проявлениями на коже; этиология красной волчанки не известна, но ее патогенез связан с нарушением аутоиммунных процессов, в результате чего вырабатываются антитела к здоровым клеткам организма. Заболеванию в большей степени подвержены женщины среднего возраста. Заболеваемость красной волчанкой не велика – 2-3 случая на тысячу человек населения. Лечение и диагностика системной красной волчанки осуществляются совместными усилиями ревматолога и дерматолога. Диагноз СКВ устанавливается на основании типичных клинических признаков, результатов лабораторных анализов.
Общие сведения
Системная красная волчанка – хроническое системное заболевание, с наиболее выраженными проявлениями на коже; этиология красной волчанки не известна, но ее патогенез связан с нарушением аутоиммунных процессов, в результате чего вырабатываются антитела к здоровым клеткам организма. Заболеванию в большей степени подвержены женщины среднего возраста. Заболеваемость красной волчанкой не велика – 2-3 случая на тысячу человек населения.
Развитие и предполагаемые причины системной красной волчанки
Точная этиология красной волчанки не установлена, но у большей части пациентов обнаружены антитела к вирусу Эпштейна-Барр, что подтверждает возможную вирусную природу заболевания. Особенности организма, вследствие которых вырабатываются аутоантитела, также наблюдаются почти у всех больных.
Гормональная природа красной волчанки не подтверждена, но гормональные нарушения ухудшают течение заболевания, хотя спровоцировать его возникновение не могут. Женщинам с диагностированной красной волчанкой не рекомендован прием пероральных контрацептивов. У людей, имеющих генетическую предрасположенность и у однояйцевых близнецов заболеваемость красной волчанкой выше, чем в остальных группах.
В основе патогенеза системной красной волчанки лежит нарушение иммунорегуляции, когда в качестве аутоантигенов выступают белковые компоненты клетки, прежде всего ДНК и в результате адгезии мишенью становятся даже те клетки, которые изначально были свободны от иммунных комплексов.
Клиническая картина системной красной волчанки

При красной волчанке поражается соединительная ткань, кожа и эпителий. Важным диагностическим признаком является симметричное поражение крупных суставов, и, если возникает деформация суставов, то за счет вовлечения связок и сухожилий, а не вследствие поражений эрозивного характера. Наблюдаются миалгии, плевриты, пневмониты.
Но наиболее яркие симптомы красной волчанки отмечаются на коже и именно по этим проявлениям в первую очередь и ставят диагноз.
На начальных стадиях заболевания красная волчанка характеризуется непрерывным течением с периодическими ремиссиями, но почти всегда переходит в системную форму. Чаще отмечается эритематозный дерматит на лице по типу бабочки – эритема на щеках, скулах и обязательно на спинке носа. 
Появляется гиперчувствительность к солнечному излучению – фотодерматозы обычно округлой формы, носят множественный характер. При красной волчанке особенностью фотодерматозов является наличие гиперемированного венчика, участка атрофии в центре и депигментации пораженной области. Отрубевидные чешуйки, которыми покрывается поверхность эритемы, плотно спаяны с кожей и попытки их отделить, очень болезненны. На стадии атрофии пораженных кожных покровов наблюдается формирование гладкой нежной алебастрово-белой поверхности, которая постепенно замещает эритематозные участки, начиная с середины и двигаясь к периферии.
У некоторых пациентов с красной волчанкой поражения распространяются на волосистую часть головы, вызывая полную или частичную алопецию. Если поражения затрагивают красную кайму губ и слизистую оболочку рта, то очаги поражения представляют собой синюшно-красные плотные бляшки, иногда с отрубевидными чешуйками сверху, их контуры имеют четкие границы, бляшки склонны к изъязвлениям и причиняют боль во время еды.
Красная волчанка имеет сезонное течение, и в осенне-летние периоды состояние кожи резко ухудшается из-за более интенсивного воздействия солнечного излучения.

При подостром течении красной волчанки наблюдаются псориазоподобные очаги по всему телу, ярко выражены телеангиэктазии, на коже нижних конечностей появляется сетчатое ливедио (древоподобный рисунок). Генерализованная или очаговая алопеция, крапивница и кожный зуд наблюдаются у всех пациентов с системной красной волчанкой.
Во всех органах, где имеется соединительная ткань, со временем начинаются патологические изменения. При красной волчанке поражаются все оболочки сердца, лоханки почек, желудочно-кишечный тракт и центральная нервная система.
Если помимо кожных проявлений пациентов мучают периодические головные боли, суставные боли без связи с травмами и погодными условиями, наблюдаются нарушения со стороны работы сердца и почек, то уже на основании опроса можно предположить о более глубоких и системных нарушениях и обследовать пациента на наличие красной волчанки. Резкая смена настроения от эйфоричного состояния до состояния агрессии тоже является характерным проявлением красной волчанки.
У больных красной волчанкой пожилого возраста кожные проявления, почечный и артралгический синдромы менее выражены, но чаще наблюдается синдром Шегрена – это аутоиммунное поражение соединительной ткани, проявляющееся гипосекрецией слюнных желез, сухостью и резью в глазах, светобоязнью.
Дети, с неонатальной формой красной волчанки, родившиеся от больных матерей, уже в младенческом периоде имеют эритематозную сыпь и анемию, поэтому следует проводить дифференциальный диагноз с атопическим дерматитом.
Диагностика системной красной волчанки
Реакция Вассермана может быть ложноположительной, как и другие серологические исследования, что порой приводит к назначению неадекватного лечения. При развитии пневмонии проводят рентгенографию легких, при подозрении на плеврит - плевральную пункцию. Для диагностики состояния сердца - ЭКГ и эхокардиографию.
Лечение системной красной волчанки

Как правило, первоначальное лечение красной волчанки бывает неадекватным, так как ставятся ошибочные диагнозы фотодерматозов, экземы, себореи и сифилиса. И только при отсутствии эффективности назначенной терапии проводятся дополнительные обследования, в ходе которых и диагностируется красная волчанка. Полного излечения от этого заболевания добиться невозможно, но своевременная и корректно подобранная терапия позволяет добиться улучшения качества жизни пациента и избежать инвалидизации.
Пациентам с красной волчанкой нужно избегать прямых солнечных лучей, носить одежду, прикрывающую все тело, а на отрытые участки наносить крема с высоким защитным фильтром от ультрафиолета. На пораженные участки кожи наносят кортикостероидные мази, так как использование негормональных препаратов не приносит эффекта. Лечение необходимо проводить с перерывами, чтобы не развился гормонообусловленный дерматит.
В при неосложненных формах красной волчанки для устранения болевых ощущений в мышцах и суставах назначаются нестероидные противовоспалительные препараты, но с осторожностью следует принимать аспирин, так как он замедляет процесс свертывания крови. Обязателен прием глюкокортикостероидов, при этом дозы препаратов подбираются таким образом, чтобы при минимизации побочных эффектов защитить внутренние органы от поражений.
Метод, когда у пациента делают забор стволовых клеток, а потом проводят иммунодепрессивную терапию, после чего для восстановления иммунной системы вновь вводят стволовые клетки, эффективен даже в тяжелых и безнадежных формах красной волчанки. При такой терапии аутоиммунная агрессия в большинстве случаев прекращается, и состояние пациента с красной волчанкой улучшается.
Здоровый образ жизни, отказ от алкоголя и курения, адекватная физическая нагрузка, сбалансированное питание и психологический комфорт позволяют пациентам с красной волчанкой контролировать свое состояние и не допустить инвалидизации.
(Lupus erythematodes systemicus)
Системная красная волчанка (СКВ) относится к группе системных заболевания соединительной ткани.
В основе ее лежит хроническое аутоиммунное воспаление соединительной ткани и сосудов, характеризующееся неуклонно прогрессирующим течением с вовлечением в процесс многих внутренних органов и систем. Заболевание встречается преимущественно у женщин молодого и среднего возраста.
Этиология. Многочисленные научные исследования, проведенные в последние годы, позволили получить ряд достоверных данных, свидетельствующих о вирусной природе заболевания. В пользу хронической персистирующей вирусной инфекции свидетельствует выявление электронно-микроскопическим методом в цитоплазме эндотелиальных клеток различных тканей (синовиальной оболочки, кожи) больных СКВ циркулирующих антител к вирусам кори, краснухи, парагриппа, у некоторых больных повышается активность латентного вируса Эпштейна-Барр. В эксперименте на новозеландских мышах обнаружены онкорнавирусы типа С. Подтверждением вирусной этиологии СКВ является обнаружение антител к нативной ДНК и двуспиральной РНК - маркерам вирусной инфекции, лимфоцитотоксических антител. Однако для подтверждения вирусной теории СКВ необходимо выделение вируса обычными вирусологическими методами исследования, что пока сделать не удается.
Патогенез. В патогенезе СКВ большое значение имеют как аутоиммунный, так и иммунокомплексный процесс, обусловленные общей генетически детерминированной предрасположенностью к нарушению иммунорегуляции. Для СКВ характерно развитие иммунного ответа по отношению к компонентам ядер и цитоплазмы клеток - антинуклеарных антител. Характерной чертой СКВ является избыточная продукция антител к нативной (двуспиральной) ДНК. Гиперпродукция антинуклеарных антител при СКВ обусловлена избыточной активностью B-лимфоцитов, возникающей в результате нарушения иммунорегуляторных механизмов. При СКВ наблюдается нарушение как супрессорной, так и хелперной Т-клеточной регуляции, недостаточная продукция интерлейкина-2.
В результате взаимодействия антигенов и антител с участием отдельных компонентов комплемента (С1, С3, С4) образуются циркулирующие иммунные комплексы (ЦИК). ЦИК обладают высокой антигенной активностью. Они откладываются в различных органах и тканях, в основном в микроциркуляторном русле. Под влиянием иммунных комплексов происходит освобождение лизосомальных ферментов, которые повреждают различные органы и ткани. В поврежденных органах развивается иммунное воспаление, ведущее к деструкции соединительной ткани. Продукты этой деструкции являются новыми антигенами, к которым образуются новые антитела. Весь этот процесс вновь повторяется в виде замкнутого круга, обеспечивая хронический характер заболевания.
Хронизация вирусной инфекции связана с определенными генетическими особенностями организма. Семейная распространенность СКВ во много раз выше популяционной, конкордантность монозиготных близнецов достигает 50%, а содержание антиядерных антител и гипергаммаглобулинемия выявляется более чем у 2/3 больных.
Многочисленными исследованиями показана ассоциация между носительством определенных антигенов гистосовместимости - HLA и СКВ. При СКВ чаще, чем в контроле, встречались антигены HLA A11, В7, В35, а также DR2 и DR3.
Значение эстрогенной стимуляции в развитии СКВ в последние годы подтверждено рядом клинических наблюдений и специальным исследованием гормонального профиля. У мужчин с СКВ обнаружено снижение тестостерона и относительное повышение эстрадиола. В эксперименте у мышей введение мужских гормонов подавляло аутоиммунитет, а женских, наоборот, усиливало.
Клеточные реакции при СКВ весьма разнообразны, но маловыражены. Наиболее часто обнаруживаются мононуклеары, лимфоидные клетки, гистиоциты и плазматические клетки. Исходом указанных процессов является склерозирование.
Клиника. СКВ заболевают преимущественно женщины в возрасте 20-30 лет, иногда подростки. Болезнь чаще начинается с рецидивирующего артрита, напоминающего ревматический артрит, астеновегетативного синдрома, лихорадки, различных кожных проявлений, трофических расстройств (выпадения волос, ломкости ногтей, образования трофических язв), быстрого похудания. Возможно острое начало с высокой лихорадкой, тяжелым полиартритом, выраженным кожным синдромом. При последующих рецидивах постепенно в процесс вовлекаются другие органы и системы.
Среди внутренних органов чаще всего поражаются сердечно-сосудистая система (70%), почки (60%) и легкие (80%). Развивается волчаночный атипичный бородавчатый эндокардит Либмана-Сакса, миокардит с нарушением ритма и проводимости, перикардит. Сосудистые изменения проявляются синдромом Рейно, флебитами, эндартериитами, тромбоваскулитами. Встречаются различные варианты поражения почек - изолированный мочевой синдром в виде небольшой протеинурии (до 1 г/л) со скудным мочевым осадком; нефротический синдром, нефритический синдром. В последние годы чаще обнаруживается пиелонефритический синдром, особенно у больных, леченных кортикостероидами и цитостатическими препаратами.
Волчаночный процесс в легких протекает в виде пневмонита. Клинически наблюдается выраженная одышка, мучительный кашель, нередко кровохарканье и боль в груди. Рентгенологически обнаруживается усиление легочного рисунка, дискоидные ателектазы с возможным распадом легочной ткани, высокое стояние диафрагмы.
Реже страдают органы пищеварения (печень, поджелудочная железа, желудочно-кишечный тракт); встречаются эписклериты, менингоэнцефалиты, полиневриты и психические нарушения. Поражение органов кроветворения может проявляться в виде синдрома Верльгофа или гемолитической анемии.
Лабораторные тесты, которые используются для диагностики СКВ, характеризуют воспалительную и иммунологическую активность процесса. Для СКВ характерны:
1. Значительное увеличение СОЭ, лейкопения со сдвигом в формуле крови до промиелоцитов, лимфопенией (5-10% лимфоцитов), гипохромная анемия, нередко тромбоцитопения, иногда гемолитическая анемия с положительной реакцией Кумбса.
2. Диспротеинемия с повышенным уровнем a2-и g-глобулинов.
3. Ретикулярная и плазмоцитарная гиперплазия костного мозга.
4. Наличие в миелограммах и периферической крови LE-клеток.
5. Обнаружение в крови антинуклеарных факторов в высоких титрах и антител к ДНК.
6. Ложноположительная реакция Вассермана.
7. Увеличение ЦИК, IgG, IgM, снижение уровня комплемента.
8. Повышенные показатели тестов, указывающих на деструкцию соединительной ткани (ДФА, серомукоид, сиаловая кислота и др.).
9. Положительная формоловая проба, измененные осадочные пробы печени.
К диагностическим критериям также относятся иммунофлюоресцентные тесты, которые выявляют фиксированные иммунные комплексы или иммуноглобулины G и М на сосудах кожи и базальной мембране клубочков почек.
На фоне современной терапии нередко наблюдается доброкачественное течение с длительной ремиссией и многолетним сохранением трудоспособности больного. Причиной смерти наиболее часто являются почечная недостаточность, на втором месте стоит хроническая сердечно-сосудистая недостаточность. Реже смерть может наступить в результате острого нарушения мозгового кровообращения, вторичной бактериальной инфекции (пневмонии, сепсиса).
Дифференциальный диагноз часто вызывает определенные трудности, особенно в дебюте СКВ, когда отсутствует типичная полисистемность поражения, и проводится прежде всего с ревматическими заболеваниями.
Для первичного ревматизма характерно раннее формирование порока сердца, мигрирующий асимметричный полиартрит крупных суставов, хороший эффект от лечения салицилатами и не характерны исхудание, полиадения, дерматит, лейкопения, анемия, наличие LE-клеток.
Ревматоидный артрит отличает от СКВ упортство суставного синдрома (эрозивный артрит) с ранней прогрессирующей деформацией суставов, сравнительно редкое поражение внутренних органов и кожи, наличие ревматоидного фактора в сыворотке крови и синовиальной жидкости.
При выраженных признаках почечного процесса необходимо дифференцировать СКВ с хроническим гломерулонефритом. Хронический гломерулонефрит обычно протекает без лихорадки и похудания, для него не типичны полиадения, полиартрит, поражения кожи и других внутренних органов, отсутствуют трофические расстройства, а также LE-клетки, стойкое повышение СОЭ.
Полисиндромность клинических проявлений и высокая лихорадка могут наблюдаться при бактериальном сепсисе, но септический процесс характеризуется наличием входных ворот инфекции, лихорадкой с потрясающими ознобами и проливными потами, септикопиемией или септицемией, значительным нейтрофильным лейкоцитозом, отсутствием волчаночных клеток.
Иммунологические механизмы патогенеза СКВ объясняют ее сходство с лекарственной болезнью. Однако для лекарственной болезни характерна связь с приемом медикаментов, в полиморфизме клинических симптомов преобладают поражение кожи и слизистых. В крови определяется эозинофилия, обычно отсутствуют LE-клетки. Проводимая терапия дает быстрый эффект.
Лечение больных СКВ должно быть комплексным с назначением соответствующего режима, диеты и медикаментозных препаратов. Терапия преимущественно патогенетическая, направленная на подавление иммунного воспаления.
Лечение активной фазы СКВ. При активности процесса лечение проводится в стационаре. Диета должна быть богатой белками, витаминами (особенно группы В и С), с некоторым ограничением углеводов и соли. Глюкокортикоиды являются основным препаратом патогенетической терапии. Они показаны при обострении болезни, генерализации процесса с поражением серозных оболочек, почек, сердца, легких, нервной системы и других органов. Наиболее часто назначают преднизолон, обладающий высокой терапевтической активностью. Триамцинолон и дексаметазон назначают при резистентности заболевания к преднизолону или при необходимости использовать особенность их действия. Триамцинолон показан при выраженных отеках, избыточной массе тела. Дексаметазон, обладающий большой противовоспалительной активностью по сравнению с преднизолоном, показан при тяжелых обострениях, когда необходимо быстро подавить патологический процесс.
Для подбора индивидуальной терапии следует руководствоваться вариантом течения болезни и степенью активности.
Глюкокортикостероиды показаны при остром течении болезни и при подостром и хроническом течении при II и III степенях активности. Суточная доза преднизолона, эффективная для подавления волчаночного процесса, зависит от активности.
Преднизолон в дозе 40-50 мг/сутки назначают при остром и подостром течении болезни (III степень активности), а при наличии нефротического синдрома или менингоэнцефалита - в дозе 60 мг и более. При остром и подостром течении II степени активности СКВ, а также при хроническом течении II-IIIстепени активности подавляющая доза - 30-40 мг, а при I степени активности - 15-20 мг/сутки. Лечение глюкокортикостероидами в максимальной дозе проводят до выраженного клинического эффекта, затем медленно и постепенно снижают до поддерживающей - 5-10 мг/сутки. Поддерживающая терапия проводится годами.
Возможно использование целестона (бетаметазона) вместо преднизолона в дозе 4-6 мг/сутки в зависимости от степени активности СКВ. Дальнейшее уменьшение дозы также проводится постепенно, по схеме до поддерживающей - 1-1,5 мг/сутки.
При лечении глюкокортикостероидами могут развиться следующие осложнения: синдром Иценко-Кушинга, стероидный диабет, повышение АД, нарушение менструального цикла, минерального и водного обмена, появление стероидных язв желудка и кишечника, избыточной массы тела, развитие остеопороза, психических расстройств, активации туберкулезного процесса, очаговой инфекции. Развитие стероидного психоза, усиление судорожных припадков являются противопоказанием к продолжению кортикостероидной терапии. При наличии других осложнений показана симптоматическая терапия для снятия побочных явлений.
При неэффективности терапии ГКС по вышеуказанной схеме, особенно при тяжелом нефротическом синдроме, назначается пульс-терапия (внутривенно вводят 1000 мг метилпреднизолона 3 дня подряд или 3 раза через день). Во время пульс-терапии и после нее больные продолжают принимать ту же пероральную дозу ГКС, как и до процедуры.
При неэффективности гормональной терапии, тяжелом течении заболевания назначают цитостатические иммунодепрессанты. Показания к назначению цитостатиков (обычно в комбинации с обычными дозами ГКС): 1) высокая активность СКВ и быстрое прогрессирование заболевания; 2) активные нефротические и нефритические синдромы; 3) недостаточная активность ГКС; 4) необходимость быстро уменьшить подавляющую дозу преднизолона при появлении выраженных побочных действий; 5) необходимость уменьшить поддерживающую дозу преднизолона, если она превышает 15-20 мг/сутки; 6) кортикостероидозависимость.
Наиболее часто применяют азатиоприн (имуран) и циклофосфамид в суточной дозе от 100 до 200 мг (1-3 мг/кг). В этой дозе препарат назначают в течение 2-2,5 месяцев, затем переходят к поддерживающей дозе 30- 100 мг/сутки в течение многих месяцев и лет. При лечении цитостатиками могут наблюдаться лейкопения, агранулоцитоз, анемия, геморрагический синдром, в том числе геморрагический цистит, диспепсические расстройства. Необходим контроль анализов крови (полный гематологический комплекс, включающий подсчет тромбоцитов) и мочи каждые 5-7 дней.
С целью усиления противовоспалительной и иммуносупрессивной терапии проводится комбинированная пульс-терапия метилпреднизолоном и циклофосфаном (в 1 день по 1000 мг метилпреднизолона и циклофосфана вводят внутривенно капельно, в последующие 12 дня в/в по 1000 мг метилпреднизолона).
При подостром и хроническом течении СКВ назначаются нестероидные противовоспалительные препараты: индометацин (100-150 мг/сутки), вольтарен (150 мг/сутки), напроксен (750 мг/сутки). Эти препараты назначают длительно до стихания воспалительных изменений в суставах и нормализации температуры тела.
Аминохинолиновые препараты (делагил - 0,25-0,5 г/сутки, плаквенил - 0,2-0,4 г/сутки) используют в лечении больных с поражением кожи, при люпус-нефрите. Возможны побочные действия в виде диспепсических явлений (ухудшение аппетита, тошнота, рвота), шума в ушах, нарушения аккомодации, головной боли.
В комплексную терапию больных СКВ включают симптоматические средства: антибиотики широкого спектра действия, противотуберкулезные препараты (по показаниям), анаболические гормоны, метаболиты, мочегонные, гипотензивные и седативные средства.
При высокой активности волчаночного процесса повторно проводятся сеансы гемосорбции и плазмафереза.
При стихании активных висцеритов применяют лечебную физкультуру, массаж.
Лечение неактивной фазы СКВ. Больные СКВ берутся под диспансерное наблюдение врачами-ревматологами, которые осматривают больного не менее 4 раз в год. Один раз в год их обследует невропатолог, оториноларинголог, стоматолог, а окулист - 1-2 раза в год.
В период неактивной фазы заболевания больные продолжают прием поддерживающей дозы ГКС и делагила.
Врачебно-трудовая экспертиза. При III степени активности СКВ, выраженных и стойких нарушениях функций органов и резистентности к проводимой терапии больному определяется первая группа инвалидности. Вторая группа инвалидности устанавливается при умеренной активности процесса и наклонности к продолжительным обострениям, при хроническом течении заболевания с поражением сердечно-сосудистой системы и НК I-II степени, при поражении легких с ДН II степени, поражении почек с ХПН I-IIстепени. Третья группа инвалидности показана при минимальной активности процесса, при поражении внутренних органов без значительного нарушения их функции.
Профилактика направлена на предотвращение возникновения заболевания и его обострений.
Читайте также:
- Система мероприятий направленных на предупреждение распространения инфекционных заболеваний
- Родвк клинические рекомендации по ведению больных инфекциями
- Что нужно знать о инфекционных заболеваниях
- Правовые основы иммунопрофилактики инфекционных болезней
- Как называются инфекционные заболевания у растений


