Системные васкулиты болезнь кавасаки

Системные васкулиты – опасная группа заболеваний, поражающих крупные и мелкие артерии и сосуды. Особую опасность они составляют тогда, когда развиваются в незрелом детском организме, так как в этом случае могут привести к всевозможным осложнениям или даже летальному исходу.
Одна из патологий, которые чаще всего диагностируются у детей, носит название болезнь (синдром) Кавасаки. Как же распознать его симптомы и вовремя оказать ребенку необходимую помощь?
Описание
Болезнь Кавасаки относится к генерализованным васкулитам невыясненной этиологии острого некротизирующего характера, поражающих крупные и мелкие артерии, а также кожные покровы и слизистые оболочки организма. Впервые оно было описано в 1961 году известным японским врачом Томисаку Кавасаки.

В группе риска находятся все дети в возрасте от полугода до восьми лет (примерно 80% больных не достигли трехлетнего возраста), причем мальчики страдают от заболевания в 1,5 чаще, чем девочки.
Наибольшее распространение синдром Кавасаки получил в азиатских странах – там ее частота составляет 100:100 000 детей до пяти лет.
В Европе и США заболевание встречается значительно реже – например, в Германии от него страдают 9 детей из 100 тыс. Также в истории медицины есть случаи, когда болезнь Кавасаки диагностировалась у взрослых пациентов.
Причины
Точные причины развития болезни Кавасаки пока неизвестны, но тот факт, что ее вспышки имеют некоторую цикличность и сезонную изменчивость, позволяют говорить об инфекционной природе.
К тому же обследования больных данной формой васкулита детей выявили в их крови остатки неизвестных микроорганизмов, которые больше всего напоминают вирусы.
В качестве возможных агентов, провоцирующих развитие болезни, сегодня рассматриваются вирус Эпштейн-Барра, парвовирус, стафилококк, стрептококк, ретровирус и спирохета.
Кроме того, существуют теории о том, что заболевание является ответом иммунной системы на воздействие какого-то токсина, а также о роли наследственного фактора и этнической принадлежности (доказательством этого является повышенная чувствительность азиатских детей к синдрому Кавасаки).
Классификация
Если же признаков меньше (при условии, что они не могут быть вызваны другими причинами), то состояние больного определяют как неполный (атипичный) синдром Кавасаки.
В клиническом течении болезни выделяют три основных стадии:
- острый период, который продолжается от 7 до 10 дней;
- подострый период длительностью 2-4 недели;
- период выздоровления, который может продолжаться от нескольких месяцев до нескольких лет.
Опасность и осложнения
Несмотря на угрожающие симптомы, при своевременной диагностике болезнь Кавасаки достаточно хорошо поддается лечению. Смертность в этом случае составляет 1-2%, причем летальный исход может наступить как в первый месяц после начала заболевания, так и через несколько лет.
Главная опасность заключается в том, что в 5-20% в патологический процесс вовлекаются крупные и мелкие артерии, в результате чего возникает патологическое расширение коронарных артерий.
Небольшое расширение может быть преходящим и исчезнуть через некоторое время, а ярко выраженное (аневризмы) иногда приводит к инфаркту и серьезным сердечным заболеваниям в будущем.
К остальным осложнениям синдрома Кавасаки относятся воспаление мягких мозговых оболочек, суставов и мочевого пузыря, но опасности для жизни они обычно не представляют.
Симптомы и фото
Заболевание начинается остро, с высокой (39-40 о ) температуры, сильной возбудимости, которая проявляется ярче, чем при других лихорадочных состояниях. Часто больные мучаются от боли в мелких суставах и животе, причем при отсутствии лечения лихорадка может продолжаться очень долго, от одной до нескольких недель.
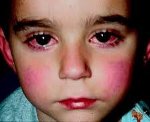
На фоне высокой температуры у ребенка развиваются повреждения слизистых оболочек, в частности, гиперемия конъюнктив, которая не сопровождается выраженными экссудативными проявлениями, и проходит в течение 1-2 недель.
Кроме того, с первых дней заболевания у пациента наблюдаются сухость и трещины губ, слизистой оболочки рта, а также отек языка, причем примерно на второй неделе развития заболевания он приобретает малиновый оттенок.
Вскоре после появления лихорадки на туловище и в паху больного появляется сыпь, которая может иметь несколько вариантов: эритрематозные бляшки неправильной формы, скарлатиноподобная сыпь и т.д.
На этих фото вы увидите основные симптомы болезни Кавасаки:

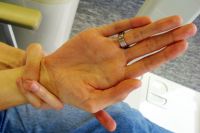
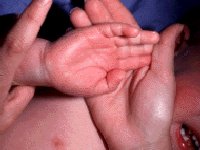
Впоследствии возникает эритрема промежности, кожи ладоней и стоп, сопровождающаяся отеком, сильной болезненностью и ограниченной подвижностью пальцев. Через некоторое время сыпь отцветает, а вместо нее появляется шелушение, которое распространяется на пальцы, кисти и стопы.
К остальным симптомам синдрома Кавасаки относятся увеличение лимфоузлов (не менее 1,5 см), боли в суставах, нарушения функций ЖКТ, желчного пузыря и печени (гепатомегалия, панкреатит, водянка желчного пузыря). Реже встречаются асептический менингит, плевральный выпот и легочные инфильтраты.
При этом характерная особенность данного васкулита заключается в том, что аневризмы коронарных артерий развиваются очень быстро, буквально в течение 1-4-х недель. Помимо коронарных, процесс может распространяться на другие сосуды: брюшную аорту, подмышечные, плечевые, подключичные, и почечные артерии.
Знание симптомов микроскопического полиангиита поможет вам вовремя заметить их при необходимости.
О причинах, диагностике и проявлениях другого опасного васкулита — болезни Бехчета — читайте в этом материале.
Диагностика
Сложность диагностики болезни Кавасаки заключается в том, что она является достаточно редким явлением (особенно для европейских стран), поэтому не каждый врач может отличить ее от других детских заболеваний: краснухи, скарлатины, ветрянки и т.д.

Основными критериями для постановки диагноза являются 6 основных признаков (у пациента должно присутствовать как минимум 5 из них):
- лихорадка, которая продолжается не менее 5 дней;
- воспаления слизистых оболочек;
- эритрема ладоней и стоп, сопровождающаяся шелушением пальцев;
- гиперемия конъюнктивы;
- увеличение шейных лимфоузлов;
- кожная сыпь, которая представлена разными вариантами.
Когда обращаться к врачу?
Так как любые детские болезни, включая синдром Кавасаки, отличаются очень быстрым, реактивным течением, любое повышение температуры, сопровождающееся сыпью и поражениями слизистой, является поводом немедленно обратиться к врачу.
Для исключения заболеваний инфекционного характера пациенту может понадобиться консультация инфекциониста, а для подтверждения диагноза, назначения адекватного лечения и профилактики сердечно-сосудистых осложнений – консультации ревматолога и кардиолога.
Лабораторные методы диагностики заболевания включают:
-
Общий анализ крови. У больных могут отмечаться увеличение количества лейкоцитов и повышение СОЭ, тромбоцитоз и нормохромная анемия.

Например, если симптомы предполагаемого васкулита сопровождаются формированием везикул, пурпурами или корочками, а также узелками и артериальной гипертензией, то речь о синдроме Кавасаки в таком случае, скорее всего, не идет.
Лечение
Основная цель медикаментозной терапии заключается в том, чтобы защитить от поражения сердечно-сосудистую систему. Хороший эффект дают следующие препараты:
- Иммуноглобулин. Препарат вводится внутривенно раз в сутки и позволяет организму быстрее справиться с заболеванием путем повышения пассивного иммунитета.
- Аспирин. Обычный аспирин обладает мощным противовоспалительным действием и способствует разжижению крови, поэтому широко применяется для лечения болезни Кавасаки.
- Антикоагулянты. Для профилактики тромбообразования больным назначаются антикоагулянты, чаще всего клопилогель и варфарин.
Прогнозы и профилактика

При этом нельзя забывать о том, что заболевание может привести к серьезным проблемам в будущем, поэтому в качестве мер вторичной профилактики пациенты должны в течение нескольких лет после выздоровления наблюдаться у кардиолога. Первичные меры профилактики данной патологии пока что не разработаны.
Синдром Кавасаки, как и любая другая форма системного васкулита у детей, действительно несет потенциальную угрозу для жизни, но при внимательном отношении родителей к здоровью своего ребенка можно не только полностью излечить заболевание, но и предупредить возможные осложнения.
Больше о болезни (синдроме) Кавасаки смотрите на видео:
Представители национальной системы здравоохранения (NHS) Великобритании направили врачам страны предупреждение о росте числа случаев, когда дети попадают в реанимацию с мультисистемным воспалительным симптомом, связанным с коронавирусом.
Как сказано в сообщении, число таких случаев резко выросло за последние три недели. Пациенты требуют интенсивной терапии, это наблюдается по всему Лондону, а также в других регионах Великобритании. Как отмечают специалисты, во всех случаях наблюдаются признаки синдрома токсического шока и атипичной формы синдрома Кавасаки.
Медики заявляют, что точная природа синдрома пока не определена. Врачи считают, что он может быть вызван еще не определенной инфекцией, набравшей силу на фоне коронавируса. Ранее о 20 подобных случаях, произошедших за последний месяц, сообщили в итальянском Бергамо, регионе в северной Италии, который наиболее пострадал от коронавируса. Местные врачи заявили, что случаи тяжелого развития синдрома Кавасаки были выявлены у детей в возрасте до девяти лет.

Что такое синдром Кавасаки?
Синдром Кавасаки — это слизисто-кожный лимфонодулярный синдром, который проявляется в виде некротизирующего системного поражения средних и мелких артерий. Заболевание характеризуется лихорадкой, изменениями слизистых оболочек, кожи, поражением коронарных и других висцеральных артерий с возможным образованием аневризм, тромбозов и разрывов сосудистой стенки.
При синдроме Кавасаки поражаются артерии, также возможны серьезные осложнения на сердце. Согласно медицинскому справочнику, повреждение коронарных артерий происходит примерно у 20% пациентов, не получавших лечения.
Впервые заболевание было описано в англоязычной медицинской литературе в 1967 году японским педиатром по имени Томисаку Кавасаки. Он идентифицировал группу детей с лихорадкой, кожной сыпью, конъюнктивитом, покраснением горла и полости рта, отеком рук и ног и увеличением лимфатических узлов в области шеи. А через несколько лет у больных были зафиксированы осложнения на сердце, такие как аневризмы коронарных артерий (расширение просвета этих кровеносных сосудов).

Какие симптомы у синдрома Кавасаки?
Для данного заболевания характерна тенденция к этапному прогрессированию. Болезнь начинается с лихорадки > 39° С. Температура держится не менее пяти дней, без жаропонижающих препаратов не нормализуется. Также появляются раздражительность, вялость и периодические боли в животе по типу колик. В течение одного или двух дней от начала лихорадки развивается конъюнктивит. Затем появляется сыпь, в основном на туловище. Сыпь может сопровождаться покраснением глотки, губы могут краснеть и трескаться, а язык — становиться малиновым. В течение первой недели также может возникнуть бледность ногтей на руках или ногах (частичная лейконихия). Спустя пять дней возможен отек ладоней и подошв, а на 10-й день в околоногтевой, ладонной, подошвенной области начинается шелушение.
Со стороны сердечно-сосудистой системы ранние проявления синдрома Кавасаки включают острый миокардит с сердечной недостаточностью, аритмию, эндокардит и перикардит. Впоследствии может сформироваться аневризма коронарных артерий. Проявления со стороны сердца обычно начинаются в подострой фазе синдрома примерно на 1-4-й неделе от начала заболевания, когда сыпь, лихорадка и другие ранние острые клинические симптомы начинают уменьшаться.
Как часто встречается заболевание?
Синдром Кавасаки — довольно редкое заболевание. Он редко встречается у подростков, взрослых и детей младше четырех месяцев. Болезнь поражает в основном малышей в возрасте от года до пяти лет. Самая высокая частота этого заболевания отмечается в Японии. В США диагностируют 3-5 тыс. случаев в год.
Как диагностируют синдром Кавасаки?
Диагноз врачи ставят исключительно на основании клинической картины. Так, диагноз может быть поставлен, если необъяснимая высокая температура длится пять или более дней наряду с четырьмя из пяти следующих признаков: двусторонний конъюнктивит (воспаление оболочки, покрывающей глазное яблоко), увеличение лимфатических узлов, кожная сыпь, поражение рта и языка и соответствующие изменения в области конечностей. Но при этом врач должен убедиться в отсутствии признаков какой-либо другой болезни, которая может иметь такие же симптомы.
При выявлении симптомов врачи проводят ЭКГ и эхокардиографию, пациенту назначают тестирование для исключения других заболеваний (общий анализ крови, анализы крови на СОЭ, С-реактивный белок, антинуклеарные антитела (AНA), ревматоидный фактор (РФ), альбумин, ферменты печени, посев мазка из зева и посев крови, анализ мочи, рентгенография органов грудной клетки).
Как лечится синдром Кавасаки?
Точная этиология синдрома Кавасаки неизвестна. Согласно эпидемиологическим и клиническим проявлениям, заболевание имеет инфекционную природу или атипичный иммунный ответ на инфекцию у генетически предрасположенных детей. Аутоиммунный характер заболевания также не исключается.
Прямого лечения синдрома Кавасаки не существует. В основном оно заключается в приеме аспирина. Пациентам также вводят внутривенно иммуноглобулин. Если заболевание не лечить, оно может самостоятельно пройти в течение примерно двух недель, но при этом коронарные артерии останутся поврежденными.
Болезнь Кавасаки — редкое иммунокомплексное воспалительное поражение артерий различного калибра, возникающее преимущественно у детей первых лет жизни. Болезнь Кавасаки проявляется лихорадкой, полиморфной диффузной сыпью, конъюнктивитом, поражением слизистой рта, кожи и суставов дистальных отделов конечностей, шейной аденопатией. Диагностика болезни Кавасаки основана на клинических критериях, результатах лабораторных исследований крови и мочи, данных ЭКГ, УЗИ сердца и коронарографии. Основу лечения болезни Кавасаки составляет внутривенное введение иммуноглобулина и прием ацетилсалициловой кислоты, по показаниям применяются антикоагулянты.
- Причины возникновения болезни Кавасаки
- Симптомы болезни Кавасаки
- Диагностика болезни Кавасаки
- Лечение болезни Кавасаки
- Прогноз болезни Кавасаки
- Цены на лечение
Общие сведения
Болезнь Кавасаки получила свое название благодаря открывшему ее в 1961 году японскому педиатру по фамилии Кавасаки. Первоначально предполагалось, что заболевание имеет легкое течение. Лишь в 1965 году был выявлен случай тяжелой сердечной патологии, связанный с перенесенной болезнью Кавасаки. В России первый клинический случай болезни Кавасаки был диагностирован в 1980 году.
Сегодня болезнь Кавасаки является одной из самых распространенных причин приобретенной патологии сердца в детском возрасте. Наиболее часто заболевание встречается среди представителей желтой расы, особенно японцев. В Японии болезнь Кавасаки диагностируется в 30 раз чаще, чем в Австралии или Великобритании и в 10 раз чаще, чем в Америке.

Причины возникновения болезни Кавасаки
В настоящее время ревматология не имеет однозначных данных о причинах развития болезни Кавасаки. Наиболее признанной теорией является предположение о том, что болезнь Кавасаки развивается на фоне наследственной предрасположенности под влиянием инфекционных агентов бактериальной (стрептококк, стафилококк, риккетсии) или вирусной (вирус Эпштейна-Барра, простого герпеса, парвовирусы, ретровирусы) природы. В пользу наследственно обусловленной предрасположенности к болезни Кавасаки свидетельствует связь заболевания с расовой принадлежностью, его распространение в других странах преимущественно среди японских эмигрантов, развитие заболевания у 8-9% потомков переболевших лиц.
Симптомы болезни Кавасаки
Как правило, болезнь Кавасаки возникает в первые 5 лет жизни, отдельные случаи заболевания отмечались у детей до 8-ми лет. Пик заболеваемости болезнью Кавасаки приходится по одним данным на возраст 9-11 мес., по другим — 1,5-2 года. В течении болезни Кавасаки выделяют три периода: острый — 7-10 дней, подострый — 14-21 день и период выздоровления, который может занимать от нескольких месяцев до 1-2 лет.
Болезнь Кавасаки начинается с подъема температуры тела. Без лечения лихорадка сохраняется в течение 2-х недель. Увеличение лихорадочного периода считается прогностически неблагоприятным симптомом.
Кожные проявления болезни Кавасаки могут возникнуть в течение 5 недель от начала заболевания. Они характеризуются полиморфными диффузными элементами в виде мелких плоских пятен красного цвета (макулярная сыпь), волдырей, скарлатиноподобных или похожих на корь высыпаний. Элементы сыпи располагаются в основном на коже туловища, паховой области и проксимальных отделов конечностей. Со временем возникают эритематозные участки, отмечается болезненное уплотнение кожи ладоней и подошв, обуславливающее ограничение движений в пальцах. Разрешение элементов сыпи при болезни Кавасаки начинается примерно через неделю после их появления. Эритематозные пятна сохраняются 2-3 недели, после чего их поверхность начинает шелушиться.
Поражения слизистых оболочек глаз и ротовой полости. У большинства заболевших болезнью Кавасаки в течение первых 7 дней отмечается появление конъюнктивита обоих глаз, обычно не сопровождающегося выделениями. В некоторых случаях ему сопутствует передний увеит. Наблюдается также сухость и покраснение слизистой оболочки ротовой полости, кровоточащие трещины на губах, малиновая окраска языка и увеличение миндалин. Болезнь Кавасаки в 50% случаев сопровождается увеличением шейных групп лимфатических узлов, чаще односторонним.
Поражение сердца и сосудов при болезни Кавасаки может носить характер миокардита, проявляющегося тахикардией, болями в сердце, аритмией и часто приводящего к острой сердечной недостаточности. У 25% пациентов с болезнью Кавасаки через 5-7 недель от начала заболевания выявляются аневризматические расширения коронарных сосудов сердца, которые могут приводить к развитию инфаркта миокарда. В редких случаях появляется перикардит, аортальная или митральная недостаточность. Возможно возникновение аневризм по ходу крупных артерий: локтевых, подключичных, бедренных.
Суставной синдром наблюдается в 35% случаев болезни Кавасаки и длится обычно до 1 месяца. Типичны артралгии и артриты голеностопных и коленных суставов, поражения мелких суставов кистей и стоп.
Возможно поражение органов ЖКТ с возникновением болей в животе, рвоты, поноса. В отдельных случаях наблюдается менингит, уретрит.
Диагностика болезни Кавасаки
Общепринятыми клиническими диагностическими критериями болезни Кавасаки является наличие на фоне продолжающейся более 5 дней лихорадки как минимум 4 из ниже приведенных признаков.
- Двусторонний конъюнктивит.
- Полиморфная сыпь с диффузным распространением по кожному покрову.
- Поражение слизистой рта.
- Изменения кистей и стоп с их покраснением и отеком.
- Увеличение шейных лимфоузлов.
При выявлении аневризмы коронарных артерий достаточным считается наличие 3 из указанных диагностических признаков.
Лабораторная диагностика не дает специфических признаков болезни Кавасаки, однако совокупность выявленных изменений может стать дополнительным подтверждением правильности диагноза. В клиническом анализе крови определяется анемия, лейкоцитоз со сдвигом лейкоцитарной формулы влево, тромбоцитоз, значительное ускорение СОЭ. Биохимический анализ крови выявляет повышение иммуноглобулинов, серомукоида и трансаминаз, появление ЦИК. В анализе мочи может наблюдаться протеинурия и лейкоцитурия.
С целью диагностики сердечной патологии проводится ЭКГ, рентгенография органов грудной клетки, УЗИ сердца, ангиография коронарных артерий. По показаниям проводят люмбальную пункцию и исследование ликвора.
Лечение болезни Кавасаки
Иммуноглобулин. Для купирования происходящих в сосудах воспалительных изменений производится внутривенное введение иммуноглобулина. Оно осуществляется в стационарных условиях в течение 8-12 часов. Если после введения иммуноглобулина не отмечается снижение температуры и уменьшение воспалительных явлений, показано его повторное введение. Наилучшие результаты лечения иммуноглобулином получены при его проведении в первые 10 дней развития болезни Кавасаки.
Ацетилсалициловая кислота. В современной медицине этот препарат назначается только при наличие строгих показаний. Однако в лечении болезни Кавасаки он входит в перечень необходимых медикаментов. Цель его применения — снижение риска образования тромбов и противовоспалительная терапия. После снижения температуры тела дозу ацетилсалициловой кислоты понижают до профилактической.
Антикоагулянты (варфарин, клопидогрел) назначаются для профилактики тромбообразования детям с диагностированными аневризмами сосудов. Кортикостероидная терапия при болезни Кавасаки не проводится, так как исследования показали, что она повышает риск коронарного тромбоза.
Прогноз болезни Кавасаки
Болезнь Кавасаки в большинстве случаев имеет благоприятный прогноз, особенно при своевременно начатой терапии. Однако существует риск летального исхода заболевания (0,8-3%) в связи с тромбозом коронарных артерий и развитием инфаркта миокарда. Более редкой причиной смерти является тяжелый миокардит с выраженной сердечной недостаточностью.
Примерно в 20% случаев у перенесших болезнь Кавасаки детей сохраняются изменения стенок коронарных артерий, которые в отдаленном будущем могут привести к раннему появлению атеросклероза или кальциноза с последующей ишемией сердца, угрожающей развитием острого инфаркта миокарда. Факторами риска, ускоряющими развитие изменений со стороны коронарных артерий, являются артериальная гипертензия, гиперлипидемия, курение. В связи с этим пациенты с болезнью Кавасаки после выздоровления должны находиться под постоянным наблюдением кардиолога или ревматолога, раз в 3-5 лет проходить полное обследование сердца, включая ЭХО-ЭГ.

- Что это такое – синдром Кавасаки?
- Предполагаемые возбудители синдрома
- Симптомы заболевания
- Методы диагностики
- Лечение
- Последствия и прогнозы
- Профилактика и диспансерное наблюдение
Что это такое – синдром Кавасаки?
Болезнью, или синдромом, Кавасаки у детей называется состояние, при котором происходит повреждение коронарных артерий, а также изменение формы и размера сердечной мышцы. Заболевание открыто и описано в 1961 году педиатром Кавасаки из Японии.
Болезнь сопровождается повреждением как мелких, так и крупных кровеносных сосудов. При этом капилляры лопаются, и происходит кровоизлияние, из-за чего у больного на коже наблюдаются кровянистые сеточки. Особенно они заметны на лице и глазных белках. В крупных сосудах наблюдаются следующие процессы:
- растяжение сосудов, в результате которого их стенки становятся тонкими и легко повреждаются, провоцируя внутренние кровотечения. При наличии бактериальной инфекции в организме или в случае образовавшейся открытой раны существует риск развития гангрены или сепсиса;
- тромбозы;
- расширение вен с образованием узелков.
Основная причина возникновения патологии не обнаружена. Однако присутствие в организме антигенов стрептококков и стафилококков, которое сопровождается повышением уровня Т-лимфоцитов, может способствовать развитию болезни.
Более 70% заболевших – это дети младше 3 лет, патология в 1,5 раза чаще возникает у мальчиков. Одновременно с этим уровень зараженных малышей монголоидной расы среди всех больных составляет около 95%.
Предполагаемые возбудители синдрома
Этиология заболевания неизвестна. Предположительными возбудителями патологии считаются такие инфекции:
- стафилококк;
- спирохета;
- риккетсии;
- вирус Эпштейна-Барр;
- парвовирус;
- ретровирус.
Причиной возникновения заболевания также может являться герпетическая инфекция.
Симптомы заболевания
Болезнь Кавасаки имеет 3 последовательных стадии развития.
- Начальная, острая фебрильная. Она длится 1–1,5 недели.
- Подострая. Возникает спустя 2–3 недели со дня активного проявления болезни.
- Период выздоровления. Длительность этого этапа от 4 недель до нескольких лет.
Появление первых признаков заболевания всегда сопровождается длительной лихорадкой. Обычно фебрильная температура у ребенка держится более 5 дней. Если своевременно не выявлена причина лихорадки и не начато лечение болезни, высокая температура может наблюдаться у ребенка около 14 дней. Помимо этого, у малышей присутствуют такие симптомы:
- красные пятна, сыпь и волдыри на коже рук и ног. Наиболее заметны они в области ладоней и пяток;
- опухлость конечностей, сопровождающаяся снижением подвижности пальцев. Наиболее сильная отечность наблюдается на 3–5 день болезни;
- сильное шелушение кожи;
- конъюнктивит на обоих глазах. При болезни Кавасаки из глаз не появляется гной или иные патологические выделения;
- увеличенные шейные лимфоузлы. Диаметр каждого из них составляет более 15 мм;
- кровоточивость десен;
- покраснение глаз;
- кожа губ становится сухой и постоянно трескается;
- язвочки на внутренней стороне щеки;
- язык окрашивается в яркий малиновый цвет.
При наличии 4 и более симптомов заболевания у ребенка диагностируется синдром Кавасаки. В случае появления 3 и менее признаков заболевания врачом ставится диагноз болезни с неполной клинический картиной.
Со стороны работы внутренних органов и систем могут наблюдаться такие симптомы патологии:
- аневризмы сосудов;
- периодические боли в области грудной клетки;
- инфаркт миокарда;
- перикардит;
- сердечная недостаточность;
- миокардит;
- тахикардия;
- митральная недостаточность.
Помимо специфических признаков болезни Кавасаки, у ребенка могут наблюдаться тошнота и рвота, диарея, а также сильный дискомфорт в области желудка. В отдельных случаях синдром сопровождается уретритом или менингитом.
Методы диагностики
Диагностика заболевания производится на основании имеющихся симптомов патологии. Анализ крови используется только для общей оценки состояния организма. У детей с синдромом Кавасаки наблюдается высокий уровень тромбоцитов и лейкоцитов, анемия. При проведении биохимического анализа выявляются повышенные уровни трансаминаз, иммуноглобулинов и серомукоида. В моче больного ребенка присутствует белок, а также превышены нормы лейкоцитов.
Дополнительно врач может назначить такие диагностические процедуры:
- электрокардиограмму;
- рентгеновский снимок грудной клетки;
- ультразвуковое исследование сердца;
- ангиографию коронарных артерий.
Дифференциальную диагностику проводят с корью, скарлатиной, краснухой. Исследования включают в себя анализы крови на соответствующие болезням антитела.
В отдельных случаях для диагностики болезни ребенку назначается проведение люмбальной пункции.
Лечение

Этиотропного лечения болезни Кавасаки нет
Радикальные методы терапии патологии не разработаны. Основное лечение заключается в одновременном проведении инъекций ацетилсалициловой кислоты и иммуноглобулина внутривенно. При этом ацетилсалициловая кислота улучшает реологические свойства крови, предотвращает появление тромбов и снимает воспаление. Иммуноглобулин препятствует появлению аневризм. При сочетании этих двух препаратов также понижается температура тела ребенка. Терапевтический курс длится 3 месяца.
В качестве дополнения к основной терапии больному назначают антикоагулянты. Они обеспечивают профилактику тромбоза. Часто применяются такие препараты:
- клопидогрел;
- варфарин.
Лечение патологии с помощью кортикостероидов недопустимо, поскольку препараты этой группы в данном случае только способствуют тромбозу коронарных сосудов.
Последствия и прогнозы
Появление осложнений заболевания возможно лишь при неправильном лечении патологии или его полном отсутствии. В таких случаях у ребенка могут развиться:
- артрит;
- гангрена;
- вальвулит;
- миокардит;
- асептический менингит;
- инфаркт миокарда;
- отит;
- аневризма коронарных артерий;
- водянка желчного пузыря.
Прогноз при адекватном лечении положительный. В среднем смертность больных с синдромом Кавасаки составляет 2% от всех больных этой болезнью. Наиболее частой причиной смерти становятся тромбоз и инфаркт миокарда.
Каждый 5 пациент после болезни имеет необратимые изменения стенок коронарных сосудов.
Профилактика и диспансерное наблюдение
Специфической профилактики заболевания на сегодняшний день не существует. Во избежание развития опасных последствий болезни при первых ее проявлениях нужно обращаться за врачебной помощью.
Дети, перенесшие болезнь, должны наблюдаться у кардиолога. Каждые 5 лет им рекомендуется проходить обследование сердца и коронарных сосудов.
Читайте в следующей статье: болезнь Крона у детей
Читайте также:


