Скарлатина это герпетическая инфекция
Скарлатина. Для скарлатины типичным является яркая гиперемия ротоглотки (миндалины, язычок, дужки) - “пылающий зев”. Гиперемия четко отграничена и не распространяется на слизистую оболочку твердого неба. Ангина - постоянный симптом скарлатины - может быть катаральной, фолликулярной или некротической. Катаральная и фолликулярная ангина появляется на 1-2 сутки заболевания и проходит через 4-5 дней. Некротическая ангина появляется на 4-5 день болезни. Некрозы имеют грязно-серый или зеленоватый цвет. В зависимости от тяжести заболевания они могут быть поверхностными, в виде отдельных островков, или глубокими, сплошь покрывающими всю поверхность миндалин. Некрозы могут распространяться за пределы миндалины на дужки, язычок, слизистую оболочку носа и глотки. Исчезают некрозы медленно, в течение 7-10 дней.
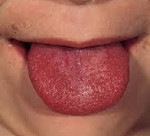
Слизистые полости рта при скарлатине сухие. Язык вначале заболевания густо обложен серо-желтым налетом, со 2-3 дня он начинает очищаться с краев и кончика, становится ярко-красным с выраженными сосочками (“малиновый язык”). Через несколько дней язык полностью очищается от налета, становится гладким, “лакированным”.
Корь.Для кори в катаральный период характерны обильные слизистые, затем слизисто-гнойные выделения из носа. Патогномоничны измененияна слизистой полости рта - появление серовато-беловатых точек (очаги поверхностного некроза) диаметром 1-2 мм, неправильной формы, плотных, возвышающихся над поверхностью слизистой оболочки, окруженных узким ярко-красным ободком на слизистой оболочке щек и в области переходной складки у малых коренных зубов (пятна Филатова-Коплика). Пятна появляются за 1-2 дня до появления сыпи и держатся 2-3 дня. Пятна располагаются группами, не сливаются между собой, их нельзя снять тампоном.
Слизистая оболочка полости рта рыхлая, шероховатая, сочная, гиперемированная. На мягком и твердом небе за 1-2 дня до высыпаний на коже, появляется энантема в виде мелких, розовато-красных пятен. В периоде высыпаний сохраняются обильные слизисто-гнойные выделения из носа. В зеве выявляется разлитая гиперемия.
Герпетическая инфекция (herpes simplex). Поражение слизистых оболочек при герпесе может протекать в форме гингивита, стоматита, тонзиллита. Наиболее частым клиническим проявлением является острый стоматит, наблюдаемый преимущественно у детей первых 2-3 лет жизни. Слизистая оболочка полости рта ярко гиперемирована, отечна. Десневой край более яркой окраски, вершины межзубных десневых сосочков закруглены. На слизистой оболочке щек, десен, реже - языка, внутренней поверхности губ, на мягком и твердом небе, небных дужках и миндалинах обнаруживаются герпетические высыпания. Высыпания представлены сгруппированными пузырьками вначале с прозрачным, затем с желтоватым содержимым. Пузырьки быстро лопаются, образую эрозии с остатками отслоившегося эпителия (афты). Эрозии округлой формы, диаметром 1-5 мм, покрыты фибринозным налетом, при массивном высыпании сливаются друг с другом. Увеличена саливация, слюна вязкая с неприятным запахом.
Ангина.Изменения в ротоглотке при ангине (стрептококковой) характеризуются яркой разлитой гиперемией, захватывающей мягкое и твердое небо, миндалины, заднюю стенку глотки. В некоторых случаях наблюдается ограниченная гиперемия миндалин и небных дужек. Миндалины обычно увеличены за счет инфильтрации и отечности. При фолликулярной ангине на миндалинах появляются беловатого цвета фолликулы диаметром 2-3 мм, несколько возвышающиеся над поверхностью ткани миндалин. Фолликулы не снимаются шпателем, т.к. представляют собой подэпителиально расположенные нагноившиеся лимфоидные фолликулы. При лакунарной ангине наложения расположены в лакунах. Они или повторяют извитой характер лакун, или имеют вид островков, или сплошь покрывают часть миндалины. Наложения обычно, желтовато-белого цвета, легко снимаются шпателем и растираются между предметными стеклами, т.е. они состоят из гноя и детрита. При некротической ангине пораженные участки ткани миндалин покрыты налетом с неровной, тусклой поверхностью, зеленовато-желтого или серого цвета, уходящего вглубь слизистой оболочки. Налеты часто пропитываются фибрином и становятся плотными. При попытке их снять остается кровоточащая поверхность. После отторжения наложений образуется дефект ткани, имеющий белесоватый цвет, неправильную форму, неровное бугристое дно. Некрозы могут распространяться за пределы миндалин на дужки, язычок, заднюю стенку глотки.
Для гриппа характерныслабые катаральные проявления в виде покашливания, заложенности носа, скудных слизистых выделений из носа, болей и першения в горле. Небные миндалины и дужки умеренно гиперемированы, слегка отечны. Обнаруживается инъекция сосудов, иногда точечные кровоизлияния или мелкая пятнисто-папулезная энантема на мягком небе, зернистость задней стенки глотки.
ОРВИ.При парагриппе катаральные явления выражены уже с первого дня болезни. Характерны упорный грубый, сухой кашель, боли в горле, заложенность носа. Выделения из носа вначале слизистые, затем слизисто-гнойные. В ротоглотке отмечается отечность, умеренная гиперемия слизистой оболочки дужек, мягкого неба, задней стенки глотки. В некоторых случаях возможно проявление экссудативного гнойного выпота в лакунах.
Для аденовирусной инфекции характерен ярко выраженный экссудативный компонент. Катаральные явления со стороны верхних дыхательных путей появляются с первого дня болезни. Выделения из носа вначале серозные, обильные, вскоре приобретают слизисто-гнойный характер. Слизистая оболочка носа набухшая, гиперемированная. В ротоглотке отмечается умеренная гиперемия и отечность передних дужек и небных миндалин. Характерным является поражение слизистой оболочки задней стенки глотки в виде гранулезного фарингита. Задняя стенка глотки становится отечной, гиперемированной с гиперплазированными яркими фолликулами. Боковые валики глотки увеличены. На гиперемированных фолликулах могут появляться нежные белесоватые налеты или густая слизь.
При респираторно-синцитиальной инфекции отмечаются скудные выделения из носа. Слизистая оболочка зева или гиперемирована, или не изменена.
Для риновирусной инфекции характерно появление заложенности носа, чихания, чувства инородного тела в горле (царапанье), покашливание. К концу первых суток нос становится полностью заложенным, появляются обильные водянисто-серозные выделения. Слизистая оболочка полости носа гиперемирована, отечная. В предверии носа кожа мацерирована. Слизистая оболочка небных миндалин, передних дужек и задней стенки глотки гиперемирована слабо.
Скарлатина представляет собой острую инфекцию с преимущественным поражением ротоглотки, выраженной интоксикацией и характерной экзантемой. Возбудителем скарлатины является стрептококк группы А, который передается от больного контактным или воздушно-капельным путем. Клиника скарлатины включает общую интоксикацию и лихорадку, скарлатинозную ангину, регионарный лимфаденит, малиновый язык, мелкоточечную сыпь с последующим мелкочешуйчатым шелушением на коже. Диагностика скарлатины осуществляется на основании наличия типичных клинических симптомов.
МКБ-10
Общие сведения
Скарлатина представляет собой острую инфекцию с преимущественным поражением ротоглотки, выраженной интоксикацией и характерной экзантемой.
Характеристика возбудителя
Скарлатину вызывает бета-гемолитический стрептококк группы А, относящийся к роду грамположительных, факультативно-аэробных, овоидной формы бактерий Streptococcus. Резервуаром и источником возбудителя скарлатины, как и в случае всех стрептококковых инфекций, является человек: больной или носитель. Больные скарлатиной представляют наибольшую опасность в первые несколько дней заболевания, вероятность передачи инфекции полностью исчезает спустя три недели после развертывания клинической симптоматики. Значительный процент населения (15-20%) относится к бессимптомным носителям инфекции, иногда люди являются источником инфекции на протяжении месяцев и лет.
Стрептококк передается по аэрозольному механизму (больной выделяет возбудителя при кашле, чихании, при разговоре) воздушно-капельным или контактным путем. При попадании возбудителя на пищевые продукты, возможна реализация алиментарного пути передачи. Заражение наиболее вероятно при близком общении с больным человеком.
Естественная восприимчивость человека к скарлатине довольно высокая, заболевание развивается у лиц, инфицированных бета-гемолитическим стрептококком (выделяющим эритрогенный токсин) при отсутствии антитоксического иммунитета. Формирующийся после перенесенной инфекции иммунитет является типоспецифическим и не препятствует заражению другим видом стрептококка. Существует некоторая сезонная зависимость: заболеваемость повышается в осенне-зимний период; а также связь с другими респираторными стрептококковыми инфекциями (ангина, стрептококковая пневмония).
Патогенез скарлатины
Входными воротами для возбудителя скарлатины служит слизистая оболочка зева, носоглотки, иногда (крайне редко) половых органов. Бывает, что бактерии проникают в организм через повреждения кожного покрова. В области внедрения возбудителя формируется местный очаг инфекции с характерными некротическими явлениями. Размножающиеся в очаге микроорганизмы выделяют в кровь токсины, способствующие развитию инфекционной интоксикации. Присутствие токсина в общем кровотоке стимулирует расширение мелких сосудов в различных органах и, в частности, кожных покровов, что проявляется в виде специфической сыпи.
Постепенно формируется антитоксический иммунитет, что способствует стиханию признаков интоксикации и исчезновению сыпи. Иногда происходит попадание в кровь непосредственно возбудителей, что приводит к поражению микроорганизмами других органов и тканей (лимфоузлов, мозговых оболочек, тканей височной кости, слухового аппарата и др.), вызывая гнойно-некротическое воспаление.
Симптомы скарлатины
Инкубационный период может длиться от суток и до десяти дней. Заболевание начинается остро, происходит резкое повышение температуры, сопровождающееся признаками нарастающей интоксикации: головная боль, ломота в мышцах, слабость, тахикардия. Высокая лихорадка первых дней нередко сопровождается повышенной подвижностью, эйфорией, либо наоборот: апатией, сонливостью и вялостью. Значительная интоксикация может провоцировать рвоту. В последнее время все чаще отмечают течение скарлатины с умеренной гипертермией, не достигающей высоких цифр.
В тоже время развивается воспаление регионарных (переднешейных) лимфатических узлов: они несколько увеличиваются в размере, становятся плотными на ощупь и болезненными. Язык, первоначально покрытый серовато-белым налетом, в последующем (на 4-5 сутки заболевания) приобретает насыщенную ало-малиновую окраску, имеет место гипертрофия сосочков. При тяжелом течении в такой же цвет окрашиваются губы. Как правило, в это время начинается стихание симптомов ангины. Налеты некротического характера регрессируют заметно медленнее.
Характерная мелкоточечная сыпь возникает в первый-второй день заболевания. На фоне общей гиперемии, на кожных покровах лица и верхней части туловища (а в последующем и на сгибательных поверхностях рук, боках, внутренней поверхности бедер) возникают более темные точки, сгущаясь на кожных складках и в местах естественных сгибов (локтевой сгиб, пах, подмышечная ямка) и образуя темно-красные полосы (симптом Пастиа).
В некоторых случаях отмечается сливание точечных элементов сыпи в одну большую эритему. Для сыпи на лице характерна локализация на щеках, висках, лбу. В носогубном треугольнике высыпания отсутствуют, здесь отмечается побледнение кожных покровов (симптом Филатова). Высыпания при надавливании на них временно исчезают. В связи с хрупкостью сосудов, на коже, в местах, подвергающихся трению или сдавливанию, могут отмечаться мелкие кровоизлияния. Иногда помимо скарлатинозной сыпи отмечаются мелкие папулы, макулы и везикулы. Кроме того бывает позднее проявление сыпи (на 3-4 день заболевания) или ее отсутствие.
Как правило, на 3-5 сутки от начала заболевания происходит улучшение состояния больного, и симптоматика постепенно стихает, сыпь бледнеет и, к концу первой-началу второй недели, полностью исчезает, оставляя мелкочешуйчатое шелушение на коже (на ладонях и стопах – крупночешуйчатое). Выраженность сыпи и скорость ее исчезновения различаются в зависимости от тяжести течения заболевания. Интенсивность шелушения напрямую зависит от обилия и продолжительности существования сыпи.
Экстрабуккальная форма скарлатины возникает тогда, когда внедрение возбудителя произошло через поврежденные кожные покровы (в местах ссадин, ранений, операционной раны). При этом в области повреждения формируется гнойно-некротический очаг, сыпь распространяется от места внедрения, поражений в области зева не наблюдается.
У взрослых иногда отмечается стертая форма течения скарлатины, характеризующаяся незначительной интоксикацией, умеренным катаральным воспалением зева и скудной, бледной, кратковременной сыпью. В редких случаях (также у взрослых) скарлатина протекает крайне тяжело с вероятностью развития токсико-септического шока: молниеносное прогрессирование интоксикации, выраженная лихорадка, развитие сердечно-сосудистой недостаточности. На коже часто появляются геморрагии. Такая форма скарлатины чревата опасными осложнениями.
Осложнения скарлатины
Чаще всего встречаются гнойно-воспалительные осложнения скарлатины (лимфаденит, отит) и поздние осложнения, связанные с инфекционно-алергическими механизмами (кардиты, артриты, нефриты аутоиммунного генеза).
Диагностика скарлатины
Высокая степень специфичности клинической картины позволяет произвести уверенную диагностику при опросе и физикальном осмотре. Лабораторная диагностика: общий анализ крови - отмечает признаки бактериальной инфекции: нейтрофильный лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышение СОЭ. В качестве специфической экспресс-диагностики делают РКА, выделение возбудителя не производят ввиду нерациональности.
При развитии осложнений со стороны сердечно-сосудистой системы пациент нуждается в консультации кардиолога, проведении ЭКГ и УЗИ сердца. При возникновении отита необходим осмотр отоларинголога и отоскопия. Для оценки состояния мочевыделительной системы проводят УЗИ почек.
Лечение скарлатины
Лечение скарлатины обычно производится на дому, помещению в стационар подлежат больные с тяжелыми формами течения. Пациентам назначают постельный режим на 7-10 дней, рекомендуют щадящую диету (пища полужидкой консистенции) на период выраженных ангинозных симптомов, не забывая о сбалансированном витаминном составе рациона.
Препаратом выбора для этиотропного лечения скарлатины является пенициллин, который назначают курсом в течение 10 дней. В качестве препаратов резерва применяют макролиды и цефалоспорины первого поколения (в частности: эритромицин и цефазолин). В случае имеющихся противопоказаний к применению вышеуказанных препаратов возможно назначение синтетических пенициллинов либо линкозамидов. В комплексной терапии успешно применяется сочетание антибиотика с антитоксической сывороткой.
Для санации очага инфекции производят полоскания горла с раствором фурацилина в разведении 1:5000, настоями лекарственных трав (ромашка, эвкалипт, календула). При тяжелой интоксикации производят инфузию растворов глюкозы или солей, нарушения сердечной деятельности корректируют соответствующими кардиологическими препаратами ( никетамид, эфедрин, камфара).
Прогноз при скарлатине
Современная медицина позволяет успешно подавлять стрептококковые инфекции, в том числе и скарлатину, благодаря применению антибиотиков на ранних сроках заболевания. В подавляющем большинстве случаев заболевание имеет благоприятный прогноз. Редкие случаи тяжелого течения с развитием токсико-септической формы заболевания могут вызывать осложнения. В настоящее время болезнь, как правило, протекает благоприятно, хотя изредка можно встретиться со случаями токсической или септической скарлатины, протекающими обычно тяжело. Повторное заболевание встречается в 2-3% случаев.
Профилактика скарлатины
Общие меры профилактики скарлатины подразумевают своевременное выявление больных и носителей инфекции, их должная изоляция (на дому или в стационаре), осуществление карантинных мероприятий (в особенности при выявлении скарлатины в детских садах, школах, медицинских учреждениях). Выписку больных из стационаров производят не ранее чем на 10й день после начала заболевания, после чего они находятся на домашнем лечении еще 12 дней. Пациенты могут возвращаться в коллектив не ранее чем на 22 сутки при условии отрицательного бактериологического исследования на наличие возбудителя.
Детей, не болевших ранее скарлатиной и вступавших в контакт с больными, не пускают в детский сад или школу 7 дней после контакта, взрослые контактные лица находятся в течение 7 дней под наблюдением, но без ограничений в работе.
Что такое скарлатина
Скарлатина — это острая стрептококковая инфекция, характеризующаяся лихорадкой, синдромом интоксикации, острым тонзиллитом с регионарным лимфаденитом, мелкоточечной сыпью, склонностью к осложнениям септического и аллергического характера.
Заболевание также известно как
- Пурпурная лихорадка;
- Scarlet fever.
Причины
Возбудитель скарлатины — β-гемолитический стрептококк группы А (S. рyogenes, БГСА). Его особенность состоит в способности вырабатывать гемолизирующие ферменты и токсины, включая эритрогенные токсины А, В, С, стрептолизины О и S, стрептокиназы А и В и др., усиливающие распространение микробов и агрессивные свойства стрептококков. Основной токсический компонент стрептококка — экзотоксин (эритрогенный токсин, токсин Дика), обладающий способностью повреждать ткани, вызывать иммуносупрессию и аллергические реакции. Решающую роль в развитии скарлатины играет антитоксический иммунитет. Если он низкий или отсутствует, внедрение стрептококка вызывает развитие скарлатины. При напряженном антитоксическом иммунитете стрептококковая инфекция протекает в виде ангины или фарингита. Источником инфекции является больной скарлатиной или другим стрептококковым заболеванием, носитель β-гемолитического стрептококка. Основной механизм передачи — воздушно-капельный, также возможен контактно-бытовой механизм передачи или пищевой путь (молоко, молочные продукты, кремы). После перенесенной инфекции остается прочный антитоксический иммунитет.
Кто в группе риска
- Дети в возрасте 5-15 лет;
- дети с хроническим тонзиллитом, атопическим дерматитом, экссудативным диатезом, сниженной массой тела;
- пациенты с ВИЧ или другими иммунодефицитными состояниями;
- пациенты с сахарным диабетом и заболеваниями надпочечников;
- пациенты с хроническими заболеваниями носоглотки;
- получающие гормональную и иммуносупрессивную терапию.
Как часто встречается
Скарлатина распространена повсеместно, чаще в регионах с умеренным и холодным климатом.
Заболеваемость скарлатиной в России детей в возрасте до 14 лет составляет 200-250 случаев на 100 000 детского населения. Дети дошкольного и младшего школьного возрастов болеют чаще. Скарлатина редко встречается у детей младше 1 года из-за наличия материнских антиэкзотоксиновых антител и отсутствия предварительной сенсибилизации. Ежегодно дети, посещающие детские учреждения, заболевают скарлатиной в 3-4 раза чаще детей, воспитывающихся дома, в зрелом возрасте заболеваемость заметно снижается.
Мужчины и женщины заболевают с равной степенью частоты. Индекс контагиозности составляет 40 %. Характерна осенне-зимняя сезонность заболеваемости.
Симптомы
Инкубационный период скарлатины колеблется от нескольких часов до 7 дней. Первые симптомы болезни:
- интоксикационный синдром (головная боль, тошнота, рвота, подъем температуры);
- поражение ротоглотки (покраснение слизистой и миндалин, острый тонзиллит);
- увеличение переднешейных лимфоузлов.
К 3-4-м суткам наступает стадия угасания, при которой сыпь бледнеет до слабо-розовой.
Характерна определенная динамика изменений языка: в 1-е сутки он густо обложен белым налетом, со 2-х суток начинает очищаться и к 4-м суткам становится полностью сосочковым (ярко-малиновый язык).
В период выздоровления (со 2-й недели заболевания) характерны изменения на коже в виде пластинчатого и отрубевидного шелушения.
Больной заразен с самого начала заболевания. Длительность заразного периода варьируется от нескольких дней до недель в зависимости от качества проводимой антибактериальной терапии.
Диагностика заболевания
Проводится тщательный опрос пациента о характере начала болезни, интоксикационном синдроме и сыпи. При опросе обращается внимание на наличие в окружении пациента лиц со стрептококковой инфекцией (скарлатиной, ангиной, назофарингитом).
При обследовании пациента врач проводит измерение температуры тела, осмотр кожных покровов, слизистой оболочки полости рта, глаз, пальпацию (прощупывание) лимфоузлов, аускультацию (выслушивание) легких, а также оценивает характер сыпи, выраженность интоксикации и лихорадки.
- Клинический анализ крови в остром периоде болезни необходимо проводить всем пациентам; при этом отмечается увеличение числа лейкоцитов, нейтрофилов и СОЭ, что указывает на бактериальную причину заболевания.
- Общий анализ мочи позволяет выявить изменения, связанные с осложнениями скарлатины; при этом может отмечаться легкая альбуминурия и гематурия.
- Бактериологический методдиагностики имеет значение для подтверждения диагноза “скарлатина” при выделении β-гемолитического стрептококка в посевах слизи из ротоглотки.
- Серологический метод диагностики (определение титра антистрептолизина-О, антител против ДНК-азы и других ферментов, в том числе антитоксинов стрептококка) применяется для уточнения диагноза “скарлатина”, а также показан пациентам с подозрением на острую почечную недостаточность или острый гломерулонефрит.
- Молекулярно-биологический метод диагностики (ПЦР) применяется для генетической идентификации β-гемолитического стрептококка группы А.
- Реакция коагглютинации — метод экспресс-диагностики, позволяющий выявить антиген гемолитического стрептококка в материале из любого очага в течение 30 минут.
- Электрокардиограмма показана при средней и тяжелой степени тяжести скарлатины пациентам с нарушениями сердечно-сосудистой системы или без, для раннего выявления поражения сердца.
- Ультразвуковое исследование органов брюшной полости — пациентам с синдромом гепато- и спленомегалии для уточнения размеров и структуры печени и селезенки.
- Рентгенограмма придаточных пазух при подозрении на поражение органов дыхания.
Лечение
- Устранение интоксикационного и местного синдромов;
- предупреждение развития осложнений со стороны других органов и систем, включая острую ревматическую лихорадку, постстрептококковый гломерулонефрит и гнойные осложнения.
Рекомендуется соблюдать постельный режим. Комнату следует чаще проветривать и ежедневно проводить влажную уборку.
Больному необходимо пить много жидкости, в диете должны преобладать молочно-растительные продукты.
Антибактериальная терапия показана всем больным скарлатиной независимо от тяжести болезни. При выраженном интоксикационном синдроме используют жаропонижающие средства. При тяжелых токсических формах скарлатины проводят внутривенную дезинтоксикационную терапию.
Десенсибилизирующие средства назначают только при наличии показаний — детям с аллергической сыпью, аллергодерматитом в стадии обострения.
В целях укрепления сосудистой стенки при обильной сыпи показано назначение аскорбиновой кислоты.
- Физические методы снижения температуры;
- наложение согревающей повязки или компресса на область пораженных лимфатических узлов;
- санация ротоглотки;
- гигиенические мероприятия;
- в связи с тем что при шелушении может появиться зуд, ребенку следует коротко остричь ногти во избежание расчесов;
- в стадии выздоровления применяются токи УВЧ.
Хирургическое лечение проводится при наличии гнойно-септических осложнений скарлатины (гнойный лимфаденит, аденофлегмона и др.).
Применяется основной вариант стандартной диеты в зависимости от возраста, наличия пищевой аллергии, витаминотерапия (поливитамины, витаминно-минеральные комплексы). Для борьбы с астеническим синдромом и для общего укрепления организма используются растительные средства в периоде выздоровления с переходом на профилактическую дозу.
Возможные осложнения
- Острая ревматическая лихорадка;
- заболевания почек (постстрептококковый гломерулонефрит);
- ушные инфекции;
- абсцессы горла;
- пневмония;
- артриты;
- остеомиелит;
- токсический гепатит;
- синдром токсического шока.
Профилактика
Специфическая профилактика не проводится.
Неспецифическая профилактика включает в себя:
- активное выявление и изоляцию больных, являющихся источником скарлатины;
- дети, контактировавшие с больным скарлатиной, наблюдаются в течение 7 дней от момента контакта; выздоровевшие из числа посещающих дошкольные учреждения и первые два класса школы после клинического выздоровления подвергаются дополнительной 12-дневной изоляции (всего 22 дня); на больных с ангиной в очаге скарлатины распространяются аналогичные мероприятия;
- в очаге проводится регулярная текущая дезинфекция, посуду и белье регулярно кипятят;
- проведение комплекса общеукрепляющих мероприятий — рациональное питание, закаливание, соблюдение правил гигиены, избегание запыленного и загазованного воздуха, своевременное выявление и лечение заболеваний десен и зубов, воспалений миндалин и околоносовых пазух.
Прогноз
При своевременном и рациональном лечении прогноз благоприятный. Летальный исход возможен при токсико-септической форме скарлатины в результате угнетения центральной нервной и сердечно-сосудистой систем.

Доброго времени суток, дорогие читатели!
В сегодняшней статье мы рассмотрим с вами такое инфекционное заболевание, как – скарлатина, а также ее первые признаки, симптомы, пути передачи, причины, диагностику, лечение, лекарства, народные средства, профилактику и фото скарлатины. Итак…
Что такое скарлатина?
Скарлатина – острое инфекционное заболевание, которое сопровождается интоксикацией организма, сыпью по всему телу, лихорадкой, покраснением языка и горла.
Основной причиной скарлатины является попадание в организм стрептококковой инфекции – стрептококка пиогенного (Streptococcus pyogenes), входящего в серогруппу А, который инфицирует человека преимущественно воздушно-капельным путем. Однако стоит учесть, что стрептококки не могут спровоцировать развитие какого-либо заболевания при хорошем иммунитете, и потому, ослабленная иммунная система или ее отсутствие является вторым условием для развития скарлатины.
Как мы уже и сказали – скарлатина передается воздушно-капельным путем, например – при чиханье, кашле, разговоре на близкой дистанции, поцелуях. Также заразиться можно в период простудных заболеваний, когда концентрация инфекции в воздухе помещения, в котором человек пребывает достигает критического уровня. Именно поэтому нужно не забывать, даже в холодную погоду проветривать помещения, в которых человек находиться большое количество времени – спальня, офисное помещение, классы и игровые комнаты в школах и детских садиках.
Другим популярным способом попадания возбудителя скарлатины в организм человека – контактно-бытовой путь. Это может быть одновременное использование с инфицированным человеком общей посуды, столовых приборов, постельных принадлежностей (подушка, одеяло, постельное белье), игрушек, рукопожатие.
Среди более редких методов заражения стрептококковой инфекцией, и соответственно скарлатиной, можно выделить:
- воздушно-пылевой путь — при редких влажных уборках в помещении;
- медицинский путь, когда осмотр или лечение человека производится загрязненными инструментами;
- через порезы, когда инфекция попадает в организм через нарушение целостности кожного покрова;
- половой путь.
Развитие скарлатины начинается с попадания инфекции в носовую полость или ротоглотку. При этом, инфицированный человек ничего не чувствует, т.к. инкубационный период – от попадания инфекции в организм до первых признаков заболевания составляет от 24 часов до 10 дней. В месте оседания бактерии, развивается воспалительный процесс, который обусловлен токсинами, вырабатываемыми стрептококком в процессе своей жизнедеятельности. Если говорить о внешнем виде, то воспаление отображается в виде покрасневшего горла, воспаленных небных миндалин и языка малинового оттенка, с увеличенными сосочками, иногда с характерным белым налетом у корня.



Далее, по мере выработки организмом антител, которые связывают отравляющие вещества и выводят их из организма больного, сыпь начинает проходить, однако в это же время еще происходит отечность кожи, появление из прыщиков жидкого экссудата, которые затем пропитывает пораженную кожу, на месте которой появляется ороговение. Со временем, по мере прохождения сыпи и заживления кожи, эти места начинают шелушиться. Особенно большое количество отделения ороговевшей кожи происходит на ладонях и подошвах ног.

Если не предпринять необходимых мер, инфекционные агенты и их токсины распространяются по всем органам и системам, вызывая ряд осложнений, в некоторых случаях весьма опасных – эндокардит, ревматизм, гломерулонефрит, тонзиллит, некрозы, гнойные отиты, поражение твёрдой мозговой оболочки и другие.
Конечно, вышеописанный процесс развития скарлатины весьма поверхностный, но отобразить суть заболевания он способен.
Инкубационный период скарлатины (от момента попадания стрептококка в организм до первых признаков заболевания) составляет от 24 часов до 10 дней. Человек после инфицирования становится носителем инфекции, и способен ее передать в последующие 3 недели, с момента заражения.
В первые дни развития болезни, носитель инфекции является наиболее заразным.
Заболевание скарлатина наиболее часто наблюдается у детей дошкольного возраста. Это связано прежде всего с еще не до конца развитой иммунной системой, которая выполняет защитную функцию организма от различной инфекции. Врачи обращают внимание на то, что дети возраста до 2х лет, при частом нахождении в группе из других детей, болеют до 15 раз чаще, нежели те, которые больше времени проводят дома. В период с 3 до 6 лет, этот показатель составляет до 4 раз.
Скарлатина имеет и свою определенную сезонность – осень, зима и весна. Это неразрывно связано с двумя факторами – недостаточное количество витаминов и период острых респираторных заболеваний (ангина, грипп, ОРВИ и др.), что дополнительно ослабляет иммунитет.
МКБ-10: A38;
МКБ-9: 034.
Симптомы скарлатины

В большинстве случаев, скарлатина отличается острым началом и стремительным развитием болезни. Первые признаки появляются через сутки, после попадания стрептококковой инфекции в организм человека, однако в некоторых случаях, ребенок может недомогать уже в течение первых часов.
- Резкое повышение температуры тела до 39 °С;
- Общее недомогание, слабость;
- Головная боль;
- Небольшое количество сыпи в верхней части тела;
Важно! В некоторых случаях, течение скарлатины может проходить без наличия сыпи!
Скарлатина у взрослых чаще проходит менее выражено – немного быстро проходящей сыпи, повышенная температура тела, покраснение горла, легкая тошнота и недомогание. Однако, в некоторых случаях, при обильном инфицировании на фоне очень ослабленного иммунитета (после перенесенного иного инфекционного заболевания с осложнениями), это заболевание может протекать крайне тяжело.
Наиболее распространенными и опасными осложнениями скарлатины могут быть:
Причины скарлатины
Для того, чтобы заболеть скарлатиной, должно быть выполнено два условия – попадание инфекции в организм и ослабленная иммунная система, которая не смогла вовремя устранить инфекцию.
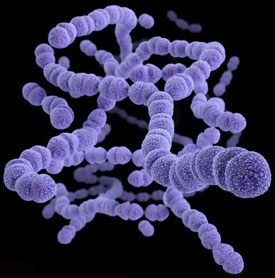
Возбудитель скарлатины – бактерия, бета-гемолитический стрептококк группы А — стрептококк пиогенный (Streptococcus pyogenes).
Стрептококковая инфекция практически всегда в умеренных количествах окружает жизнедеятельностью людей и животных, однако, когда ее количество повышается, а организм в это время не в лучшей форме, именно тогда и начинается развитие стрептококковых заболеваний – тонзиллит, фарингит, ларингит, трахеит, бронхит, пневмонии, менингит, эндокардит, скарлатина и другие.
Наибольший пик концентрации вирусной и бактериальной инфекций – осень, зима и весна.
Теперь давайте рассмотрим, какие факторы способствуют ослаблению иммунной системы (защиты) человека:
- у детей иммунная система полностью сформировывается к 5-7 году их жизни, поэтому, зачастую дети чаще всего и болеют на различные инфекционные заболевания, в том числе и скарлатину;
- переохлаждение организма;
- недостаточное количество в организме витаминов и микроэлементов (гиповитаминозы);
- отсутствие здорового отдыха, сна;
- наличие хронических заболеваний, особенно инфекционного характера – ангины, пневмонии, ОРВИ, гриппа, ОРЗ, сахарный диабет, туберкулез, злокачественные опухоли и т.д.;
- подверженность постоянным стрессам, эмоциональным переживаниям;
- малоподвижный образ жизни;
- злоупотребление некоторыми лекарственными препаратами;
- вредные привычки – алкоголь, курение.
Здесь еще стоит отметить, что после перенесенной скарлатины, иммунитет вырабатывает к ней стойкость, благодаря чему, заболеть этой болезнью второй раз сложнее. Однако, бактериальная инфекция имеет свойство мутировать, поэтому, повторное заболевание данной болезнью возможно. Это все сказано к тому, что не стоит пренебрегать правилами профилактики скарлатины.
Классификация скарлатины
Согласно классификации по А.А. Колтыпину, скарлатину можно разделить следующим образом:
- Типичная форма – классическое течение болезни со всеми свойственными ей симптомами;
- Атипичная форма – течение заболевание может проходить без характерных для скарлатины симптомов;
Типичная форма также классифицируется по тяжести и течению заболевания…
- Легкая форма, переходная к форме средней тяжести;
- Среднетяжелая форма, переходная к тяжелой форме;
- Тяжелая форма скарлатины:
— Токсическая;
— Септическая;
— Токсико-септическая.
- без аллергических волн и осложнений болезни;
- с аллергическими волнами заболевания;
- с осложнениями:
— аллергического характера — нефрит, синовит, реактивный лимфаденит;
— гнойными осложнениями и септикопиемией; - абортивное течение.
Стертые формы — развитие и течение заболевания свойственно больше взрослым лицам, и проходит в легкой форме, достаточно быстро, без особых клинических проявлений – легкая, быстро проходящая сыпь, покраснение горла, легким недомоганием и тошнотой, слегка повышенной температурой тела. Однако бывает достаточно сложное течение – при токсико-септической форме.
Формы с аггравированными симптомами:
Экстрабуккальная скарлатина — течение заболевания происходит без общих клинических проявлений (симптомов). Обычно это небольшая слабость и сыпь, преимущественно в месте пореза или ожога, т.е. где была нарушена целостность кожного покрова, и куда проникла инфекция.
Токсико-септическая форма — развивается редко и, как правило, у взрослых лиц. Характерны бурное начало с гипертермией, быстрое развитие сосудистой недостаточности (глухие тоны сердца, падение артериального давления, нитевидный пульс, холодные конечности), нередко возникают геморрагии на коже. В последующие дни присоединяются осложнения инфекционно-аллергического генеза (поражения сердца, суставов, почек) или септического характера (лимфадениты, некротическая ангина, отиты и др.).
Диагностика скарлатины
Диагностика скарлатины обычно включает в себя следующие методы обследования:
Материалом для исследования являются – мазки из носовой и ротовой полости, кровь, соскоб с кожи пациента.

Лечение скарлатины

Как лечить скарлатину? Лечение скарлатины в большинстве случаев проводится в домашних условиях, за исключением тяжелых форм и осложнений.
Лечение скарлатины включает в себя следующие пункты:
1. Постельный режим.
2. Медикаментозная терапия:
2.1. Антибактериальная терапия;
2.2. Поддерживающая терапия.
3. Диета.
Постельный режим при скарлатине, как и при многих других заболеваниях, особенно инфекционного характера необходим для аккумулирования сил организма на борьбу с инфекцией. Кроме того, таким образом больной, и причем носитель стрептококковой инфекции, изолируется от общества, что является превентивной мерой по безопасности последних.
Соблюдение постельного режима должно происходить в течение 8-10 дней.
Помещение, где лежит больной, нужно хорошо проветривать и следить, чтобы он находился в покое.
Важно! Перед применением лекарственных препаратов, обязательно проконсультируйтесь с лечащим врачом!
Как мы уже неоднократно отмечали, возбудитель скарлатины – бактерия стрептококк. В связи с этим, лечение этой болезни включает в себя обязательное применение антибактериальных препаратов (антибиотиков).
Антибиотики способствуют купированию инфекции от дальнейшего распространения, а также воздействую на бактерию, уничтожают их.
При наличии противопоказаний к вышеперечисленным препаратам, назначаются полусинтетические пенициллины или линкозамиды.
Курс антибактериальной терапии – 10 дней.
Важно! Очень важно пропить антибиотики весь курс лечения, даже если симптомы скарлатины исчезли. Это связано с тем, что малое количество бактерий может еще остаться, и со временем выработать иммунитет к антибактериальному препарату, из-за чего, при повторном заболевании этой болезнью, ранее применяемый антибиотик может оказать необходимого результата.
Для того, чтобы течение заболевание было благоприятным, а выздоровление максимально быстрым, вместе с антибактериальной терапией, рекомендуется поддерживающая терапия.
Природным иммуностимулятором является витамин С (аскорбиновая кислота), который присутствует в большом количестве в шиповнике, клюкве, калине, облепихе, лимоне и других цитрусовых.
Восстановление нормальной микрофлоры кишечника. Антибиотики, вместе с патологической микрофлорой, попадая в организм человека, часто уничтожают частично и полезную микрофлору, которая находясь в органах пищеварения способствует нормальному пищеварению. Чтобы ее восстановить, в последнее время применяют – пробиотики.
Детоксикация организма. Находясь в организме, бактериальная инфекция вырабатывает токсин, которые отравляя организм и вызывает ряд клинических проявлений скарлатины. Чтобы вывести токсин (отравляющие вещества) из организма, применяют детоксикационную терапию, которая подразумевает под собой:
При аллергических реакциях. При приеме антибактериальных препаратов могут возникнуть аллергические реакции, кроме того, скарлатиновая сыпь тоже может вызывать зуд кожи. Чтобы купировать эти процессы, применяют антигистаминные препараты.
У вышеперечисленных препаратов есть ограничение по возрасту.
Очень важно при лечении скарлатине соблюдать диетические рацион.
Следует ограничить от употребления жирной, острой, жаренной и копченной пищи, которые нагружают и без того ослабленный инфекцией организм. Исключите также из рациона газировки, шоколад, кофе и другие продукты, раздражающие воспаленные слизистые ротовой полости.
Отдавайте в пище предпочтение легким жидким бульонам, супам, жидким кашам, а также растительной пище – свежим овощам и фруктам, которые помогут обеспечить организм необходимым запасом витаминов и микроэлементов.
В целом, при скарлатине можно применять лечебное питание, разработанное М.И. Певзнером – диета №2 (стол №2).
Лечение скарлатины народными средствами

Важно! Перед применением народных средств от скарлатины, обязательно проконсультируйтесь с лечащим врачом!
Лимонная кислота. При начальной стадии скарлатины сделайте 30% раствор лимонной кислоты, которым нужно полоскать ротовую полость и горло, в течение дня, каждые 1-2 часа.
Валериана. Для купирования развития скарлатины, добавляйте в пищу 1-2 г измельченных корней валерианы, 3-4 раза в день.
Кедр. Измельчите кедровых веточек с хвоей, после чего 10 ст. ложек средства засыпьте в термос и залейте его 1 литром кипятка. Отставьте средство для настаивания, часов на 10, после чего процедите его, и пейте вместо воды, в течение дня. Курс лечения – 3-6 месяцев, но между каждым месяцем нужно делать 2х недельный перерыв.
Петрушка. 1 ст. ложку измельченных корней петрушки залейте 250 мл кипятка, накройте стакан и отставьте на 30 мнут для настаивания, после чего процедите средство, и принимайте по 1 ст. ложке 3-4 раза в день.
Ромашка, шалфей, календула. Данные средства обладают антисептическим эффектом, поэтому полощите настоями из этих даров природы ротоглотку каждые 3 часа, в течение дня. Чтобы приготовить настой из этих растений, нужно 1 ст. ложку измельченного высушенного сырья залить стаканом кипятка, дать настояться около 30 минут, процедить и можно начинать применять.
Профилактика скарлатины

Профилактика скарлатины включает в себя следующие превентивные меры:
- при вспышках инфекции в детском садике или школе, оставьте ребенка на своем попечении;
- в осенне-зимне-весенний период дополнительно пополняйте свой организм витаминами и микроэлементами – свежие овощи и фрукты, а также витаминные комплексы;
- соблюдайте правила личной гигиены;
- приучите ребенка не трогать своего лица, носа или ротовой полости немытыми руками, например, во время прогулки на улице;
- избегайте в период вспышки ОРЗ-заболеваний мест большого скопления людей – общественный транспорт, места общественного гулянья/отдыха в закрытых помещениях;
- не допускайте переохлаждения организма;
- не используйте на работе или других местах общую посуду для питья или еду – бутылку, кружку, тарелку, столовые принадлежности;
- если дома есть заболевший скарлатиной, выделите ему для личного пользования кухонные и столовые приборы, постельные и банные принадлежности;
- при общении с кем-либо, старайтесь держаться определенной дистанции, чтобы при разговоре слюна собеседника не могла достигнуть Вашего лица;
- после выздоровления от скарлатины, детям дошкольного возраста и первых двух классов школ можно помещать учебные заведения только спустя 12 дней;
- чаще проветривайте помещение, в котором Вы часто находитесь, а также делайте в нем влажную уборку, не менее 3х раз в неделю;
- если в доме установлен кондиционер, воздухоочиститель, есть пылесос, не забывайте их периодически чистить, т.к. их фильтры со временем становятся местом жительства и размножения различной инфекции;
- старайтесь больше двигаться, чтобы кровь в Вашем организме всегда отменно циркулировала;
- избегайте стрессов, если нужно, смените работу;
- не оставляйте на самотек заболевания, чтобы они не переходили в хроническую форму.
К какому врачу обратиться при скарлатине?

Скарлатина – видео
Читайте также:


