Сколько колят гепарин при васкулите
Геморрагический васкулит (ГВ), или болезнь Шенлейн-Геноха, по современной классификации относится к воспалительным заболеваниям соединительной ткани — к группе васкулитов, и рассматривается как генерализованный микротромбоваскулит неясной этиологии, пораж
Геморрагический васкулит (ГВ), или болезнь Шенлейн-Геноха, по современной классификации относится к воспалительным заболеваниям соединительной ткани — к группе васкулитов, и рассматривается как генерализованный микротромбоваскулит неясной этиологии, поражающий мелкие сосуды кожи, суставов, почек и желудочно-кишечного тракта. Чаще встречается у детей дошкольного возраста (с частотой 25:10 000).
Провоцирующими факторами ГВ могут быть вирусные (в т. ч. персистенция HBSAg, парвовируса В19 и др.) и бактериальные инфекции, вакцинация, пищевые аллергены, паразитарные инвазии.
Единой общепринятой классификации ГВ нет. С клинической точки зрения в качестве рабочего варианта целесообразно выделение следующих клинических форм ГВ.
- Простая (кожная пурпура).
- Кожно-суставной синдром (пурпура, полиартралгии, ангионевротический отек).
- Пурпура с абдоминальным синдромом.
- Пурпура с поражением почек.
- Редкие варианты (кардит, неврологические расстройства).
- Смешанная (сочетание всех форм).
Диагноз ставится на основании клинических данных — наличия геморрагического синдрома по васкулитно-пурпурному типу. Лабораторные показатели диагностического значения не имеют.
Течение заболевания может быть острым, волнообразным и рецидивирующим.
Прогноз. В 2/3 случаев все симптомы исчезают через 4-6 недель после наступления острой стадии заболевания. Примерно у 25% детей с поражением почек в острой фазе болезни отмечается хронизация почечного процесса вплоть до развития хронической почечной недостаточности. Прогноз неблагоприятен при быстро прогрессирующем варианте гломерулонефрита. В острой фазе болезни наиболее серьезным осложнением является почечная недостаточность, в редких случаях может наступить смерть вследствие осложнений со стороны желудочно-кишечного тракта (кровотечение, инвагинация, инфаркт кишки) или поражения ЦНС.
С учетом основных патогенетических механизмов развития клинических синдромов целесообразен следующий подход к терапии ГВ, которую условно можно разделить на основную и альтернативную.
Диета. Очень важно исключить дополнительную сенсибилизацию больных, в т. ч. и пищевыми аллергенами, поэтому необходима элиминационная (гипоаллергенная) диета: исключаются экстрактивные вещества, яйцо, шоколад, какао, кофе, цитрусовые, клубника, земляника, красные яблоки, сдоба, продукты промышленного консервирования, а также индивидуально непереносимые пищевые продукты. При абдоминальном синдроме показана диета № 1, при тяжелом нефрите — диета № 7 (без соли, по показаниям, без мяса и творога) с постепенным переходом на гипохлоридную диету, добавляя соль в готовые блюда из расчета 0,5 г/сут., через 1,5-2 месяца — 3-4 г/сут. При указании в анамнезе лекарственной аллергии исключаются эти препараты, а также аллергизирующие медикаменты (в т. ч. все витамины), способные поддерживать или провоцировать обострения ГВ.
Энтеросорбция показана при всех клинических формах ГВ, учитывая механизм ее действия: связывание биологически активных веществ и токсинов в просвете кишечника. Используются следующие препараты:
- тиоверол — 1 чайная ложка 2 раза в сутки;
- полифепан — 1 г/кг в сутки в 1-2 приема;
- нутриклинз — 1-2 капсулы 2 раза в сутки.
Длительность терапии при остром течении заболевания — 2-4 недели, при волнообразном — 1-3 месяца.
Антиагрегантная терапия также показана при всех клинических формах ГВ. Основной механизм действия: угнетение циклооксигеназы, тромбоксан- и простациклинсинтетазы тромбоцитов и сосудистой стенки, что способствует улучшению микроциркуляции за счет блокады агрегации тромбоцитов. Суточные дозы используемых препаратов: курантил — 3-5 мг/кг, трентал — 5-10 мг/кг, аспирин — 5-10 мг/кг, тиклопедин — 0,25. Назначаются антиагреганты в течение всего курса лечения (не менее 3-4 недель). При волнообразном течении кожной пурпуры препараты используются до ее полного купирования, при нефрите — длительно, до 6 мес., с повторными курсами в течение 2-3 мес. при сохранении микрогематурии и протеинурии. При выраженной гиперкоагуляции возможно назначение двух препаратов с различными механизмами действия (например, курантил и аспирин).
Антикоагулянтная терапия также показана при всех клинических формах ГВ. Основной препарат — гепарин, учитывая, что он ингибирует:
- факторы свертывания крови, активированные антитромбином III (AT-III);
- тромбин и активацию протромбина Xа;
- активацию 1-го компонента комплемента.
Доза препарата и длительность применения определяются клинической формой болезни (табл. 1):
Эффективной дозой гепарина считается та, которая повышает активированное частичное тромбопластиновое время в 1,5-2 раза. Эффект от применения гепарина проявляется только при взаимодействии с AT-III — главным ингибитором тромбина. Поэтому если у больного выявляется дефицит АТ-III, возможно использование свежезамороженной плазмы (СЗП) как источника АТ-III (см. ниже).
Антигистаминная терапия целесообразна при наличии в анамнезе у больного пищевой и лекарственной аллергии, учитывая гиперергический и парааллергический механизмы патогенеза ГВ. Используемые препараты: тавегил, диазолин, фенкарол, терфен в суточной дозе 2-4 мг/кг в течение 7-10 дней.
Антибактериальная терапия целесообразна при следующих факторах:
- сопутствующей инфекции;
- обострении хронических очагов инфекции;
- упорном волнообразном течении кожной пурпуры (как терапия ex juvantibus);
- формировании нефрита.
Необходимо помнить, что повышение температуры, лейкоцитоз, увеличение СОЭ могут быть обусловлены иммунным асептическим воспалением. Оправданно назначение антибиотиков нового поколения — малоаллергизирующих, с широким спектром действия, одно-двукратным суточным приемом в возрастных дозах. Наиболее эффективны макролиды (сумамед, клацид).
Терапия глюкокортикоидами (ГК). Эффективность ГК при ГВ обусловлена сочетанием их иммуносупрессивного и выраженного противовоспалительного эффектов.
Показания к терапии глюкокортикоидами при ГВ следующие:
- распространенная кожная пурпура с выраженным тромбогеморрагическим компонентом и некрозами или выраженный экссудативный компонент высыпаний;
- тяжелый абдоминальный синдром;
- волнообразное течение кожной пурпуры;
- нефрит с макрогематурией или нефротическим синдромом.
Суточная доза преднизолона — 2 мг/кг. Длительность применения ГК и схема отмены определяются клинической формой ГВ (табл. 2).
Раннее назначение ГК позволяет быстрее купировать вышеуказанные клинические симптомы, сократить общий курс терапии и (что очень важно!), предотвратить дальнейшее развитие поражения почек.
Инфузионная терапия используется при ГВ для улучшения реологических свойств крови и периферической микроциркуляции:
- при выраженном тромбогеморрагическом компоненте пурпуры, ангионевротических отеках и абдоминальном синдроме вводятся среднемолекулярные плазмозаменители — реополиглюкин, реомакродекс из расчета 10-20 мл/кг в/в капельно, медленно;
- при тяжелом абдоминальном синдроме эффективно введение глюкозоновокаиновой смеси (1:2) из расчета 10 мл/год жизни (но не более 100 мл);
- в случае реактивного панкреатита при абдоминальном синдроме необходимо введение ингибиторов протеолитических ферментов и системы кининов — контрикал 20-40 тыс. ЕД в сут., трасилол — 50-100 тыс. ЕД в сут.;
- при неэффективности терапии на фоне дефицита АТ-III может быть эффективным введение плазменно-гепариновой смеси: СЗП из расчета 10-20 мл/кг в сут. + 500 ЕД гепарина на 50 мл СЗП. Введение СЗП противопоказано у больных из группы риска по развитию нефрита.
Вышеуказанная терапия в различных сочетаниях и последовательности при остром течении ГВ позволяет у большинства больных достичь ремиссии, но при волнообразном, рецидивирующем течении нефрита возникает необходимость в использовании альтернативных видов терапии: назначение противовоспалительных препаратов, антиметаболитов, мембраностабилизирующих препаратов, иммуномодулирующих препаратов.
Нестероидные противовоспалительные препараты (НПВП) эффективны при ГВ, поскольку ограничивают развитие экссудативной и пролиферативной фаз воспаления за счет подавления:
- активности циклооксигеназ,
- синтеза провоспалительных простагландинов ПГЕ2 из арахидоновой кислоты,
- подвижности нейтрофилов,
- действия лизосомальных гидролаз,
- свободнорадикальных реакций.
НПВП целесообразно использовать при упорном волнообразном течении кожной пурпуры, преимущественно с геморрагическим компонентом при наличии противопоказаний к терапии ГК. Противовоспалительный эффект наиболее ярко выражен (при хорошей переносимости) у ортофена. Суточная доза препарата — 1-2 мг/кг, длительность терапии — 4-6 недель. Ортофен не следует назначать одновременно с ацетилсалициловой кислотой, т. к. при этом его уровень в плазме крови значительно снижается вследствие его вытеснения из связи с белками крови и быстрого выведения с желчью в кишечник.
Противовоспалительное, а также иммуномодулирующее действие присуще производному хинолина — плаквенилу. Этот препарат стабилизирует клеточные мембраны, снижает высвобождение лизосомальных ферментов и некоторых лимфокинов, что препятствует возникновению клона сенсибилизированных клеток, активации системы комплемента и Т-киллеров. Терапевтический эффект развивается через 6-12 недель от начала лечения. При ГВ плаквенил показан при нефрите — гематурической, нефротической и смешанной формах. Суточная доза — 4-6 мг/кг, однократно на ночь, курс лечения — от 4 до 12 мес. При макрогематурии, нефротической и смешанной формах нефрита плаквенил назначается на фоне терапии ГК при начале снижения их дозы. Из-за опасности развития ретинопатии лечение проводится под контролем окулиста (1 раз в мес.). При нефрите у детей с ГВ применение плаквенила позволяет достичь ремиссии в большинстве случаев.
Цитостатики при ГВ используются при нефрите в следующих ситуациях:
- при наличии противопоказаний к терапии ГК,
- при быстро прогрессирующем течении нефрита,
- при рецидиве нефрита с макрогематурией,
- при неэффективности проводимой терапии.
Использоваться они должны только в качестве средств выбора, учитывая их угнетающие действие на костный мозг и иммунитет и опасность возникновения соответствующих осложнений. У детей целесообразно использовать азатиоприн, учитывая его минимальное миелосупрессивное действие. Азатиоприн — антагонист пуриновых оснований — эффективен при ГВ, поскольку он:
- подавляет реакции клеточного иммунитета и антительного ответа,
- нарушает процессы распознавания антигена за счет торможения развития клеточных рецепторов на лимфоидных клетках.
Суточная доза препарата — 2 мг/кг, длительность терапии — не менее 6 мес., необходимо регулярно проводить контроль анализа крови. Опыт применения азатиоприна при нефрите у детей с ГВ показал хорошие клинические результаты при отсутствии побочных эффектов.
Мембраностабилизаторы целесообразно использовать при:
- выраженной кожной пурпуре,
- волнообразном ее течении,
- нефрите.
Их эффективность обусловлена:
- угнетающим действием на свободнорадикальные реакции,
- активацией синтеза факторов неспецифической защиты,
- потенцированием витамином Е действия противовоспалительных препаратов.
Суточные дозы используемых препаратов: витамин Е — 5-10 мг/кг, ретинол — 1,5-2 мг/кг, рутин — 3-5 мг/кг, димефосфон — 50-75 мг/кг. Длительность терапии — 1 мес., при необходимости возможны повторные курсы.
Иммуномодулирующая терапия. Вопрос о назначении препаратов этой группы решается индивидуально. Их назначение целесообразно у часто болеющих детей при волнообразном течении кожной пурпуры, при нефрите, как правило, на фоне ОРВИ или обострении хронических очагов инфекции. Наиболее эффективны следующие препараты: траумель (1 таблетка три раза в день в течение 1-3 мес.), дибазол (1-2 мг/кг в сутки в два приема в течение 1 мес.). При тяжелом течении васкулита возможно первоначальное введение траумеля внутримышечно в дозе 2 мл один раз в день в течение пяти-десяти дней с последующим переходом на пероральный прием.
Реабилитация детей с ГВ, направленная на профилактику рецидивов заболевания, включает следующее.
- Диспансерное наблюдение в течение 3-5 лет.
- Выявление и санация хронических очагов инфекции.
- Лечение сопутствующих заболеваний.
- Профилактика охлаждения и респираторно-вирусных инфекций.
- Гипоаллергенная диета в течение 1 года.
- Отвод от профилактических прививок на 3-5 лет.
- Кроме того, при нефрите — домашний режим и обучение на дому в течение 1 года, фитотерапия; при ОРВИ — антибактериальные препараты пенициллинового ряда + дезагреганты + витамин Е в течение 7-10 дней; контроль анализов мочи, функциональных почечных проб, УЗИ почек, нефросцинтиграфии.
| Клинические формы | Суточная доза гепарина, ЕД/кг | Длительность применения | Пути введения |
| Умеренно выраженная кожная пурпура | 200-300 | 7-10 дней | в/м, п/к |
| Распространенная кожная пурпура, тромбогеморрагический синдром, кожно-суставной синдром | 300-400 | 2-3 недели | в/в, в/м, п/к |
| Абдоминальный синдром | 300-500 | 2-3 недели | в/в, в/м, п/к |
| Нефрит | 150-250 | 4-6 недель | в/в, п/к |
| Клинические формы | Суточная доза преднизолона | Длительность применения | Схема отмены |
| Распространенная кожная пурпура с буллезными, некротическими, экссудативными элементами | 2 мг/кг per os | 7-14 дней | по 5 мг в 1-2 дня |
| Тяжелый абдоминальный синдром | 2 мг/кг per os, в/в | 7-14 дней | по 5 мг в 1-2 дня |
| Волнообразное течение кожной пурпуры | 2 мг/кг per os | 7-21 день | по 5 мг в 1-3 дня |
| Нефрит с макрогематурией или нефротическим синдромом | 2 мг/кг per os | 21 день | по 5 мг в 5-7 дней |
- ограничение двигательной активности
- элиминационная (гипоаллергенная) диета
- энтеросорбция
- антиагрегантная терапия
- антикоагулянтная терапия
- антигистаминная терапия
- антибактериальная терапия
- терапия глюкокортикоидами
- инфузионная терапия
- иммунокомплексные реакции — основной патогенетический механизм ГВ
Также имеют место:
- гиперергические реакции замедленного типа (феномен Артюса)
- аутоиммунные реакции
- парааллергические реакции
Эффекты патогенетических реакций при ГВ:
- увеличение проницаемости сосудистой стенки
- деструкция сосудистой стенки
- гиперкоагуляция
- ухудшение реологических свойств крови
- истощение антикоагулянтного звена
- свободнорадикальный стресс
- ишемия тканей
Под геморрагическим васкулитом понимается развитие заболевания, при котором преимущественно поражаются капилляры суставов, кожи, почек и желудочно-кишечного тракта. Возникновение геморрагического васкулита возможно в любом возрасте, но редко он диагностируется у детей в возрасте до 3-х лет. Заболевание может начаться спустя 1-4 недели после перенесения ОРВИ, скарлатины, ангины или иного инфекционного заболевания. Геморрагический васкулит — проявления, диагностика и лечение заболевания.
Причины геморрагического васкулита
У части заболевших развитию болезни предшествуют лекарственная непереносимость, вакцинация, травма, пищевая аллергия, охлаждение. Основной причиной геморрагического васкулита является наличие повышенной продукции иммунных комплексов, выявление активации системы комплемента, повышения проницаемости сосудов, повреждения стенки капилляров.
Проявления геморрагического васкулита

1. У большей части детей для начала геморрагического васкулита характерно появление типичных кожных высыпаний, представленных мелкопятнистыми, симметрично расположенными синячковыми элементами, не исчезающими при надавливании. Наиболее часто геморрагический васкулит появляется у детей в возрасте от 4-х до 12-ти лет. В основном местами локализации сыпи являются разгибательные поверхности конечностей, на ягодицах, вокруг суставов. Реже бывает, что появляются высыпания на коже туловища, лица, стопах и ладонях. Сыпь по интенсивности бывает различной: возможны как единичные, так и множественные элементы с тенденцией к слиянию. Когда сыпь угасает, остается пигментация. Если заболевание имеет частые рецидивы, то на месте сыпи появляется шелушение.
2. Вторым характерным проявлением геморрагического васкулита является поражение суставов. Как правило, оно появляется вместе с сыпью на первой неделе болезни или в более поздние сроки. В суставах могут появляться как кратковременные суставные боли, так и воспаление. Преимущественно поражаются крупные суставы, в особенности, коленные и голеностопные. Кроме этого, отмечается развитие околосуставного отека с изменением формы суставов и появлением болезненности; боли могут сохраняться от нескольких часов до нескольких дней. Не бывает стойкой деформации суставов, когда нарушается их функция.
3. Третьим характерным проявлением геморрагического васкулита является возникновение в животе болей. От одних больных поступают жалобы на возникновение умеренных болей в животе, которые не сопровождает расстройство пищеварения, которыми не причиняется особых страданий. От других больных можно услышать жалобы на возникновение болей в животе, для которых характерно обладание приступообразным характером, внезапное возникновение по типу кишечной колики. Они не имеют четкой локализации. Возможно многократное повторение болевых приступов в течение суток и их продолжительность может достигать нескольких дней. От больных также поступают жалобы на возникновение тошноты, рвоты, неустойчивого стула, в некоторых случаях — повышение температуры. Иногда на фоне указанной клинической картины появляются эпизоды кишечных желудочных кровотечений.
4. Гораздо реже по сравнению с остальными проявлениями заболевания может наблюдаться поражение почек при геморрагическом васкулите. Значительно реже выявляется поражение других органов: возникновение легочного синдрома, геморрагического перикардита, кровоизлияний в эндокард.
Диагностика геморрагического васкулита
При геморрагических васкулитах изменения лабораторных показателей являются неспецифичными. Может повышаться СОЭ и лейкоциты, неспецифические показатели, характеризующие воспаление, — ДФА, серомукоида, выявиться диспротеинемия с повышением уровня альфа-2-глобулинов, С-реактивного белка, титров антистрептолизина О и антигиалуронидазы. При диагностике геморрагического васкулита выявляются иммунологические изменения, проявляющиеся повышением уровня иммуноглобулина А, повышением циркулирующих иммунных комплексов и криоглобулинов, снижением уровня иммуноглобулина G, активности комплемента.
Лечение геморрагического васкулита

В зависимости от фазы геморрагического васкулита, клинической формы, степени тяжести проявлений, характера течения заболевания различается характер терапии. При всех формах заболевания предусмотрено применение антиагренатов – курантила, трентала. Если течение геморрагического васкулита тяжелое, то для того, чтобы усилить антиагрегационный эффект, предусмотрено назначение двух препаратов одновременно.
Продолжительность лечения геморрагического васкулита зависит от степени тяжести заболевания и клинической формы и может составлять от 2-3-х до 12-ти месяцев. Если течение болезни хроническое, проводится лечение повторными курсами на протяжении 3-х-6-ти месяцев.
Доза антикоагулянтов подбирается индивидуально, исходя из положительной клинической динамики симптомов (стабилизации кожных высыпаний, исчезновения болей в животе, уменьшения степени выделения крови с мочой), лабораторных параметров.

Кроме этого, при лечении геморрагического васкулита назначаются активаторы фибринолиза — никотиновая кислота и ее производные. При тяжелом течении заболеваниия эффективными являются глюкокортикостероиды. Лечение глюкокортикостероидами проводится на фоне антикоагулянтно-антиагрегантной терапии. Назначение цитостатиков целесообразно при тяжелых формах, при которых оказываются пораженными почки, если отсутствует положительная динамика лечения с помощью глюкокортикостероидов, а также в случае обнаружения тяжелого кожного синдрома с наличием участков омертвения кожи, возникающего на фоне высокой иммунологической активности.
Плазмозаменяющие растворы (капельница)

В острый период заболевания у детей с тяжелым течением геморрагического васкулита проводится трансфузионная терапия на протяжении 5-15-ти дней. Трансфузионная терапия включает в себя использование низкомолекулярных плазмозаменяющих растворов (реополиглюкина, реоглюмана, реомакродекса) глюкозо-новокаиновой смеси спазмолитиков, ингибиторов протеолитических ферментов. Препараты вводят капельно.
Плазмаферез направлен на то, чтобы из циркуляции удалить токсины, бактерии, воспалительные субстанции, антитела, иммунные комплексы, криоглобулины. Он показан в том случае, если течение геморрагического васкулита тяжелое, непрерывное или присутствует волнообразное рецидивирование симптомов. Плазмаферез способствует тому, чтобы нормализовались свойства крови, снялся спазм сосудов, улучшилась микроциркуляция, повысилась функциональная активность иммунокомпетентных клеток, чувствительность больных к препаратам.
Антигистаминные препараты при васкулите
Эффективно применение антигистаминных препаратов у детей, у которых в анамнезе присутствует пищевая, лекарственная или бытовая аллергия, проявление экссудативно-катарального диатеза, аллергических заболеваний. Могут использоваться супрастин, тавегил, диазолин, фенкарол и иные препараты на протяжении 7-ми-10-ти дней.
Энтеросорбенты при васкулите
В энтеросорбентах нуждаются больные с отягощенным аллергологическим анамнезом, если в животе есть боли, а также в случаях, когда пищевые агенты выступали в качестве провоцирующего фактора заболевания.
Мембраностабилизаторы могут быть назначены повторными курсами, если выявляется поражение почек или рецидивирующее течение кожного синдрома. Препараты этой группы способствуют тому, чтобы уменьшалась проницаемость сосудистой стенки, улучшились трофические процессы, для них характерно обладание иммуномодулирующим действием.
Васкулиты – это заболевания, при которых поражаются сосуды. В дальнейшем патологический процесс часто распространяется на разные органы и ткани.
Существует большое количество различных видов васкулитов, каждый из которых сопровождается поражением определенного вида сосудов и собственными специфическими симптомами.
Наиболее распространенные виды васкулитов:
- Уртикарный васкулит – заболевание, при котором происходит поражение мелких сосудов, преимущественно венул (мелких вен) и появление на коже пятен по типу крапивницы.
- Аллергический васкулит – поражение сосудов при различных аллергических реакциях.
- Геморрагический васкулит (болезнь Шенлейна-Геноха) – заболевание, при котором отмечается поражение капилляров и мелких артерий.
- Узелковый периартериит – заболевание, поражающее преимущественно сосуды мелкого и среднего размера.
- Неспецифический аортоартериит (болезнь Такаясу) – заболевание, поражающее аорту и отходящие от нее крупные артерии.
- Гранулематоз Вегенера – васкулит, при котором происходит поражение мелких сосудов верхних дыхательных путей, легких и почек.
- первичные – развиваются в качестве самостоятельного заболевания;
- вторичные – возникают в качестве проявления другого заболевания.
- Невозможно установить первопричину.Не удается выявить фактор, который первоначально привел к возникновению заболевания.
- Одинаковое развитие. В результате тех или иных причин происходят нарушения иммунитета, развиваются аутоиммунные реакции. Вырабатываются антитела, которые, соединяясь с различными веществами, образуют иммунные комплексы. Последние оседают на стенках сосудов и вызывают воспаление.
- Хроническое течение. Все системные васкулиты протекают в течение длительного времени. Чередуются обострения и ремиссии (улучшение состояния).
- К обострениям обычно приводят одни и те же факторы: введение вакцин, различные инфекции, переохлаждение, длительное пребывание на солнце, контакт с аллергенами.
- Поражение разных органов и тканей: кожи, суставов, внутренних органов. Аутоиммунные процессы развиваются во всем теле, но преимущественно в тех местах, где находятся большие скопления сосудов.
- При всех видах васкулитов помогают лекарственные препараты, подавляющие иммунитет.
Анатомия сосудов
Стенка любой артерии состоит из трех слоев: внутреннего, среднего и наружного. Они могут иметь разное строение и толщину, в зависимости от размеров, положения и функции артерии.
Типы артерий:
- эластический;
- мышечный;
- смешанный.
Аллергический васкулит
Симптомы аллергического васкулита зависят от того, в какой форме он протекает.
Проявления аллергического васкулита в зависимости от формы течения болезни:
Проявления разных видов аллергических васкулитов различаются между собой очень сильно. Поэтому после выявления жалоб и осмотра пациента поставить диагноз очень сложно.
Обследование при аллергическихваскулитах:
Уртикарный васкулит
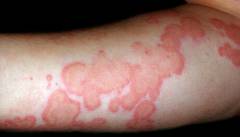
Основной симптом уртикарного васкулита – сыпь. Она напоминает таковую при крапивнице: на коже появляются волдыри красного цвета.
Различия между сыпью при крапивнице и уртикарном васкулите:
| Исследование | Описание | Как проводится |
| Общий анализ крови | Выявляется ускорение оседания эритроцитов – признак воспалительного процесса. | Для проведения общего анализа крови обычно берут кровь из пальца или вены. |
| Иммунологические исследования | Обнаруживается повышение концентрации антител и некоторых других веществ, отвечающих за аутоиммунное воспаление. | Для исследования обычно берут кровь из вены. |
| Общий анализ мочи | Обнаружение в моче примесей крови и белка свидетельствует о вовлеченности почек. | |
| Биопсия кожи | Является основным, наиболее информативным методом при уртикарном васкулите. Это изучение фрагмента кожи пациента под микроскопом. Обнаруживают признаки воспаления и некроза (гибели тканей).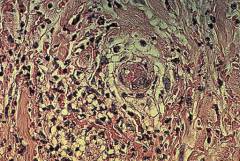 | Кожу для исследования берут при помощи соскоба, иглы, либо отсекают небольшой фрагмент скальпелем. |
Геморрагический васкулит
Геморрагический васкулит является аутоиммунным заболеванием. Из-за избыточной реакции иммунной системы в крови образуется большое количество иммунных комплексов. Оседая на стенках сосудов изнутри, они приводят к развитию воспаления.
Факторы, провоцирующие развитие геморрагического васкулита:
- ангина – воспаление миндалин, вызванное бактериями-стрептококками;
- обострение хронического воспаления миндалин (тонзиллита);
- фарингит – воспаление глотки, вызванное инфекцией;
- введение некоторых вакцин и сывороток, по отношению к которым у пациента имеется непереносимость;
- переохлаждение.
Геморрагический васкулит – это системное заболевание, которое характеризуется воспалением стенок кровеносных сосудов. Болезнь чаще встречается в детском возрасте, до 14 лет, но заболеть могут лица всех возрастных групп, в том числе и взрослые. Синонимами геморрагического васкулита являются – синдром Шенлейна-Геноха, капилляротоксикоз, аллергическая или геморрагическая пурпура. Пик заболеваемости приходится на поздний осенне-зимний и ранний весенний периоды.
Причины геморрагического васкулита
До конца причина заболевания геморрагическим васкулитом не установлена. Болезнь Шенлейна-Геноха представляет собой неестественную реакцию иммунной системы организма, когда иммунная система поражает кровеносные сосуды в ответ на бактериальную или вирусную инфекцию. К наиболее частым предрасполагающим факторам относят стрептококковые ангина, вызванные β-гемолитическим стрептококком группы А, обострение хронического тонзиллита, отиты, цитомегаловирусные инфекции, кариес зубов и др.). Провоцирующими факторами развития заболевания могут быть переохлаждение, аллергия (пищевая, холодовая), вакцинация (особенно на фоне обострения хронического очага инфекции), укусы насекомых, паразитарные инвазии и многое другое.
Геморрагический васкулит может также появиться на фоне приема лекарственных препаратов, в основном антибиотиков (эритромицин, цефазолин, цефабол) в результате токсического действия больших доз лекарств, принимаемых длительное время, либо в результате повышенной чувствительности организма к определенному препарату. Но в большинстве случаев причину возникновения аллергической пурпуры врачам выяснить не удается.
Для развития данного заболевания обычно требуется наследственная предрасположенность, склонность к аллергиям, частые инфекционные заболевания и применение различных лекарственных препаратов.
Геморрагический васкулит в Международной классификации болезней мкб обозначается D69.0 - Аллергическая пурпура.
Геморрагический васкулит – фото
Геморрагический васкулит – фото (по клику фотография будет увеличена).
Симптомы геморрагического васкулита
В половине случаев геморрагический васкулит начинается с симптомов умеренной или выраженной интоксикации: головной боли, слабости, недомогания, повышения температуры тела до субфебрильных или фебрильных цифр, однако возможно отсутствие подъема температуры. Болями в области голеностопных и коленных суставов и высыпаниями на ногах.
Сыпь имеет геморрагический характер, то есть возникает в результате кровоизлияний в кожу, так как циркулирующие иммунные комплексы (ЦИК) повреждают микрососуды, в сосудистой стенке возникают асептическое (то есть без участия микробов) воспаление, деструкция (разрушение), тромбирование микрососудов и разрыв капилляров.
Частота основных клинических проявлений геморрагического васкулита:
- пятнистые высыпания на коже (кожная геморрагическая сыпь) — 100%;
- суставной синдром (боль в голеностопных суставах) — 75%;
- абдоминальный синдром (боли в животе) — 65%;
- поражение почек — 35-40%.
При геморрагическом васкулите могут поражаться сосуды любой области, в том числе почек, легких, глаз, мозга. Геморрагический васкулит без поражения внутренних органов - самое благоприятно протекающее из всей этой группы заболевание.
Диагноз геморрагического васкулита
Диагноз геморрагического васкулита в ряде случаев может представить затруднение, если первыми симптомами заболевания становятся боли в суставах и боли в животе. Поражение кожи (наличие сыпи на ногах и ягодицах) наблюдается у всех больных геморрагическим васкулитом и является обязательным критерием для диагностики. Без двусторонних кожных геморрагических высыпаний на нижних конечностях диагноз геморрагический васкулит НЕ ставится.
В крови наблюдается повышенное СОЭ, повышенная концентрация С-реактивного белка и фибриногена, тромбоцитоз (увеличение количества тромбоцитов).
Лечение геморрагического васкулита у детей
Всех детей с геморрагическим васкулитои (любой формы) и вне зависимости от степени тяжести госпитализируют в гематологическое отделение.
Специфической терапии васкулита не существует, в первую очередь лечение направленно на купирование развившихся клинических симптомов, на достижение ремиссии, на профилактику обострений. Лечение зависит от степени тяжести и характера течения заболевания. Пациентам с признаками геморрагического васкулита в острой фазе необходимо строго соблюдать постельный режим, гипоаллергенную диету. Им назначается антикоагулянтная терапии.
Антикоагулянтная терапия. При геморрагическом васкулите назначают препараты, препятствующие свертыванию крови, так называемые антикоагулянты. Основной препарат — гепарин, который детям вводят подкожно в область живота. Доза и длительность применения препарата определяются врачом исходя из клинической формой болезни.
Антиагреганты - препараты уменьшающие тромбообразование, такие как курантил (дипиридамол) или трентал (пентоксифиллин).
Гормоны используются в наиболее тяжелых случаях с поражением почек. Показаниями к назначению глюкокортикоидов (гормонов), таких как преднизолон являются упорное волнообразное появление кожной сыпи, непроходящие боли в животе, нефрит.
Сосудоукрепляющие средства. Часто назначаются препараты, такие как аскорутин, для укрепления сосудистой стенки, хотя убедительных доказательств их эффективности пока нет.
Антигистаминные препараты показаны детям-аллергикам, имеющим пищевую, лекарственную или бытовую аллергию в анамнезе.
Антибиотики. Антибактериальная терапия показана в начале заболевания, если в развитии геморрагического васкулита имел значение инфекционный фактор, либо при рецидивирующем течении болезни, обусловленном обострением очагов хронической инфекции (хронический тонзиллит, аденоиды, отит и т.д.);
Плазмаферез (плазмофорез) показан при тяжелом течении геморрагического васкулита, непрерывном или волнообразном рецидивировании симптомов. Плазмаферез назначают для очищения крови от иммунных комплексов, токсинов, бактерий, которые разрушают стенки кровеносных сосудов, способствует нормализации свойств крови, снимает спазм сосудов, улучшает микроциркуляцию.
В качестве симптоматического лечения проводят санацию очагов хронической инфекции, лечение сопутствующих заболеваний, дегельминтизацию (очищение организма от глистов, лечение лямблиоза, кариеса зубов и т.п.
Геморрагический васкулит – диета
Соблюдение диеты при геморрагическом васкулите является обязательным условием лечения. При резко выраженных болях в животе (абдоминальном синдроме с расстройством стула, кишечным кровотечением) на несколько дней назначают стол № 1 с последующим переводом ребенка на стол №5. При нефротическом варианте детям назначают бессолевую диету с ограничением белка – стол №7.
Диета после перенесенного геморрагического васкулита у детей заключается в исключении из рациона определенных продуктов питания. Блюда рекомендуется готовить в отварном, запеченном, тушеном, но не жареном виде. Подавать еду следует в жидком или кашицеобразном состоянии. Потребление поваренной соли необходимо сократить.
После достижения ремиссии ребенок, переболевший васкулитом, в течение года должен соблюдать гипоаллергенную диету. Затем, с разрешения врача-гематолога ребенку начинают постепенно расширять меню, вводя в рацион по одному исключенному ранее из рациона продукту. Следующий пищевой продукт вводится не раньше, чем через пять-семь дней после предыдущего.
Исключается: цитрусовые, хурма, смородина всех сортов, клубника, земляника, красные яблоки, ананасы, манго, абрикосы, персики, гранаты, красный виноград.
Разрешается: яблоки зеленых сортов (Семиренко, Антоновка, Гренни Смит) в первое время только запеченные, бананы, груши.
Исключается: перец красный, свёкла, морковь, томаты, зимние огурцы/
Разрешается: капуста (тушенная, отварная, на пару), перец зеленый, картофель, кабачки, цветная капуста.
Исключается: яйца в любом виде и их содержащие продукты (макароны, изделия из теста с большим содержанием яиц), майонез.
Исключается: молоко, сгущенное молоко, йогурты с добавками, глазированные сырки, творожная масса, любые молочные продукты с добавками, мороженное, все виды сыра, брынза.
Разрешается: каши варить на воде с добавлением в конце сливок, йогурты без добавок, творог в виде запеканки, кефир, простокваша, ряженка.
Исключается: курица, свинина, крепкие мясные бульоны, колбасные изделия, ветчина, сосиски, все морепродукты (креветки, крабы, раки, мидии и т.п.), любая рыба, икра.
Разрешается: индейка, кролик, говядина нежирная, баранина.
Исключается: конфеты любые, шоколад, торт, пирожные, пряники, мёд.
Разрешается: вафли сухие без начинки (для торта), сухари, бублики, баранки без добавок и ароматизаторов, хлебцы (не витаминизированные).
Исключается: кофе, какао, крепкий чай с добавками и ароматизаторами, газированные сладкие напитки, соки, морсы, кисели промышленного изготовления
Разрешается: некрепкий чай, компот из сухофруктов (груши, яблоки), щелочные дегазированные минеральные воды, то есть без газа: Ессентуки-4, Славяновская, Минская, Боржоми, Нарзан.
Также при геморрагическом васкулите исключаются из рациона все виды грибов, все виды орехов, пряности (перец, уксус, ваниль), копчености, консервы, пресервы, продукты, содержащие красители, пищевые консерванты и ароматизаторы.
Кулинарная, в том числе тепловая обработка пищи, может в большинстве случаев снизить аллергенность пищевых продуктов (двойное вываривание мяса, замачивание круп, овощей и т.д).
Геморрагический васкулит – профилактика
В профилактике обострения геморрагического васкулита важную роль играют устранение очагов инфекции (своевременное лечение кариозных зубов, профилактика хронического тонзиллита и т.д.), отказ от необоснованного применения антибиотиков без веских показаний к их назначению, индивидуальный подбор продуктов питания, укрепление защитных сил организма (закаливание, прогулки на свежем воздухе, здоровое питание с достаточным содержанием овощей и фруктов и др.).
Детям, переболевшим васкулитом, противопоказаны переохлаждения, контакты с инфекционными больными, ароматическими веществами, прочими аллергенами (такие как животные, растения, мыло и шампуни с отдушками, зубная паста с ароматизаторами и т.п.).
Если геморрагический васкулит возник в ответ на инфекционное заболевание (ангина, отит, корь, т.п.), от он может бесследно пройти. Но во многих случаях васкулиту свойственно хроническое течение, тогда он может беспокоить не один год, в этом случае задача врачей - перевести болезнь в состояние ремиссии, когда проявления болезни исчезают.
Диспансерное наблюдение детей, перенесших геморрагический васкулит
Диспансерное наблюдение направлено на профилактику рецидива геморрагического васкулита и осуществляется 1 раз в 3 месяца на первом году диспансеризации и раз в полгода в последующем. Дети не реже раза в полгода должны осматриваться врачом терапевтом, 1 раз в 3-4 месяца посещать стоматолога и отоларинголога для раннего выявления и санации патологических состояний носоглотки и зубов. Рекомендуется сдавать анализ мочи общий 1 раз в 2 недели, анализ мочи по Ничипоренко - 1 раз в месяц.
Оформляется медицинский отвод от профилактических прививок на 2-3 года при условии наступления полной ремиссии. Детям, перенесшим геморрагический васкулит противопоказаны пробы с бактериальными антигенами – туберкулиновые (проба Манту), диаскинтест, поскольку они могут вызвать рецидивы болезни.
Читайте также:


