Смертность при операции по замене сустава
Обоснование исследования
Ежегодно в Германии осуществляют более 300 000 операций по замене тазобедренных суставов, и год от года их количество увеличивается. В статье рассмотрен вопрос об одновременной двусторонней замене тазобедренного или коленного сустава. Такая операция рекомендована пациентам, страдающим от двустороннего симптоматического артроза.
Методы
В основу статьи положен обзор соответствующей литературы и собственный практический опыт авторов по выполнению одновременной двусторонней замены тазобедренного сустава.
Результаты
Заболеваемость и смертность при проведении эндопротезирования одновременно обоих суставов не отличаются от осложнений при замене одного. Процесс постоперационной реабилитации в случае, когда оба сустава заменены в одно время, проходит дольше и сложнее. При одновременной двусторонней замене колена вероятность осложнений сопоставима с односторонней, однако наблюдалась более высокая смертность (0.30% против 0.14%).
При двустороннем эндопротезировании, особенно коленного сустава, повышается вероятность переливания крови. Одновременная двусторонная замена тазобедренного или коленного сустава в ходе одной операции кажется более предпочтительной, чем двухступенчатая операция.
Заключение
Одновременная двусторонная замена тазобедренного сустава более безопасна и облегчает восстановление, независимо от возраста пациента и статуса ASA (ASA, американское Общество Анестезиологов). Относительно коленей есть две дополнительных проблемы, а именно: чаще требуется переливание крови и чуть более высокая вероятность летального исхода. Поэтому мы рекомендуем одновременное двустороннее эндопротезирование колена только для пациентов класса 1 и 2 по классификации ASA.
В 2008 году Федеральная Организация по Гарантии качества (Bundesgeschäftsstelle Qualitätssicherung, BQS) зафиксировала в Германии приблизительно 158 000 операций по импланации тазобедренных и 147 000 — коленнных суставов. Эти цифры показывают популярность эндопротезирования. Одновременные двусторонние замены не были включены в эту статистику, так как они представлены в другой группе.
Некоторые пациенты имели показания для полной замены суставов с двух сторон. Основными показаниями являются двусторонний коксартроз и желание пациента заменить оба сустава. Оптимизация методов хирургии, строения протезов, приемы, которые позволяют не травмировать мышцу (1), делают очевидным выбор в пользу двухсторонней замены. Цель этого обзора состоит в том, чтобы оценить преимущества и недостатки одновременной двусторонней замены сустава.
Метод
Статья представляет собой обзор соответствующей литературы, посвященной одновременному эндопротезированию, и включает описание собственного опыта по проведению операций по двусторонней замене тазобедренных и коленных суставов. Также включены данные по сравнительному анализу одновременной замены тазобедренного сустава, выполненной в Отделе Ортопедии (госпиталь Св. Джозефа, Висбаден, Германия): 30 пациентов подвеглись одновременной замене двух суставов, 30 пациентов были прооперированы только с одной стороны. В настоящее время не существует рекомендаций относительно выбора типа операции у пациентах с двусторонним изнашиванием суставов.
История
История имплантатов крупных суставов начинается в середине 20-го века (2). Уже в 1971 стали появляться публикации, в которых ставился вопрос об эффективности двусторонней замены тазобедренного сустава как единственного выхода при лечении пациентов с двусторонним артрозом (3). Исследование включало 50 пациентов, которые подверглись одновременным двусторонним операциям. Цель исследования состояла в том, чтобы выяснить, имел ли новый метод лечения преимущества для пациента, а задача — в том, чтобы оценить функциональные результаты и исход болезни.
Результаты оказались обещающими. Последовало множество публикаций, посвященных одновременной замене как тазбедренного, так и коленного суставов. Недавние сравнительные исследования позволили систематизировать и обощить знания, касающиеся вопросов, возникающих в этой области хирургии.
Как часто происходит одновременная замена суставов?
Обычно зависит от хирурга, рекомендуется ли пациенту одновременная замена двух суставов. В большинстве случаев больницы чаще всего предлагают этот метод (4).
В частности, согласно сообщениям из госпиталя Wrightington в Англии в течение 20 лет из 13 000 произведенных там операций по замене сустава 405 из них были двусторонними (5). Это соответствует примерно 3.1% от общего числа пациентов и 6.2% от общего числа имплантов. За 3 года (с 2008 по 2010) 1692 пациента подвеглись операции по замене тазобедренного сустава в Больнице Св. Джозефа, Висбадене, и в 62 случаях эта операция была двухсторонней. Это соответствует 3.7% от числа всех пациентов, которым была рекомендована замена тазобедренного сустава. В Северной Америке и Азии, наибольшее сообщений относится к замене колена.
В исследовании корейских хирургов авторы сообщают о 2385 случаях одновременной двусторонней замене коленного сустава (6). Мировая статистика пока отсутствует. Существуют региональные различия. В Южной Америке, в отличие от Северной Америки и Азии, операция по одновременной двусторонней замене сустава все еще редки. Несмотря на то, что выходит много публикаций об одновременной замене бедер или коленей, мало написано о том, как лечить односторонний артроз бедра и колена или артроз всех четырех суставов.
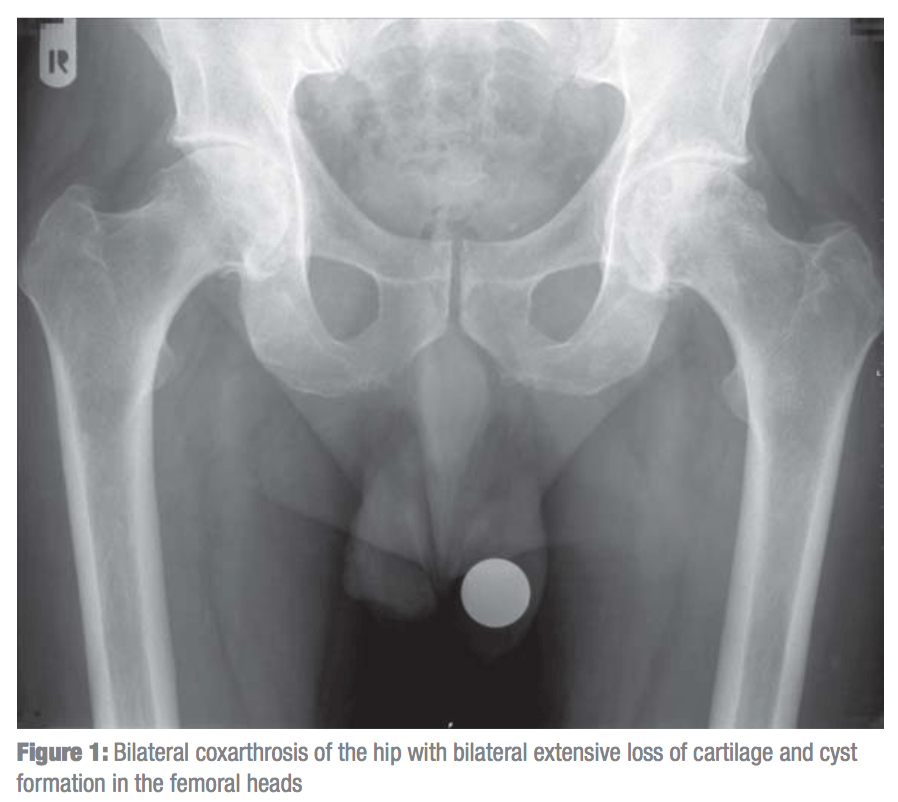
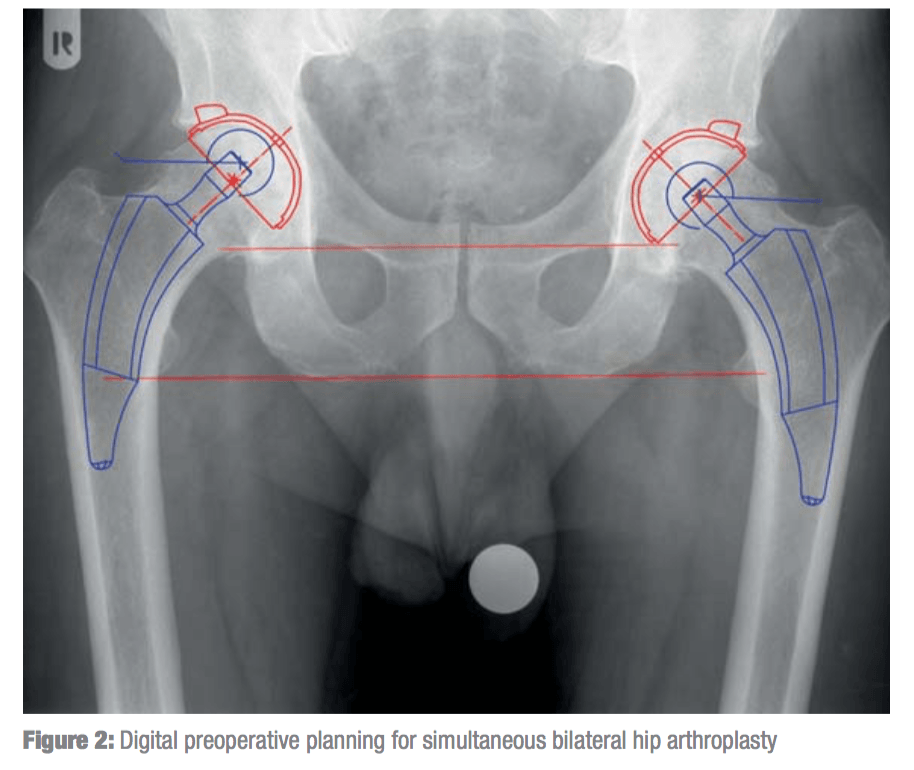
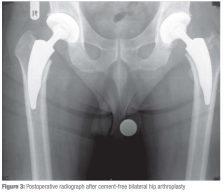
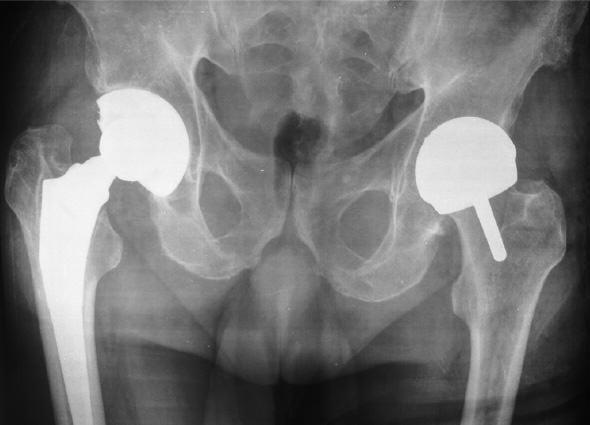
Безопасность одновременной двусторонней замены суставов.
По данным многочисленных исследований операция по полной замене сустава характеризуется низкой смертностью (0.14% — 0.3%). Не было выявлено различий в уровне смертности при двусторонней замене тазобедренного сустава по сравнению с односторонней заменой.
Также исследование не показало различия в смертности между пациентами с низким общим хирургическим риском и пациентами с высоким хирургическим риском (7, 8). Однако в исследованиях, которые проводимые между 1970 и 1997 годами, был отмечен более высокий уровень легочной эмболии (1.6% при двусторонней замене против 0.7% при одностронней замене). С другой стороны смертность в течение первого послеоперационного года была выше среди пациентов с односторонней заменой (4% против 3.1%). До 1986 года все пациенты профилактически получали варфарин; с 1987 года профилактически в день операции вводился гепарин, а затем аспирин по 325 мг ежедневно с первого послеоперационного дня.
Теперь, что касается безопасности и риска для жизни пациента при замене коленного сустава. По результатам операций по полной замене коленного сустава в США с 1998 года по 2006 год, смертность среди пациентов с односторонней заменой составляла 0.14% против 0.30% для двусторонней замены (11). Однако вероятность осложнений и летального исхода повышались в случае последовательной замены двух суставов. 70 пациентам в возрасте 70 лет были одновременно заменеы оба колена, и последствия в плане осложнений были сравнимы с контрольной группой из 312 более молодых пациентов, которым заменили одно колено. Такая же статистика отмечалась и у пожилых пациентов, перенесших одновременную двустороннюю замену тазобедренного сустава.
Таким образом, пожилой возраст не может рассматриваться как противопоказание к одновременной двусторонней замене как коленного, так и тазобедренного суставов.
Возможные осложнения
Различные осложнения при полной замене суставов возможны, хотя они и редки. Необходимо различать общие осложнения (в основном, это тромбоэмболия) и специфические осложнения, для каждой отдельной операции. Были проведены два сравнительных исследования, и они не выявили различий в развитии эмболии и угнетения дыхания при одновременной двустронней и односторонней замене тазобедренного сустава. (14, 15).
В нашем исследовании, которое включало в общей сложности 60 пациентов, мы не наблюдали тромбоэмболических осложнений (17). Специфические осложнения, такие как развитие инфекций, перипротезные переломы и вывихи, составляли не более 1.5% от общего числа операций в обоих случаях (двусторонней и односторонней замены сустава)
Потеря крови и требования переливания
Очевидно, что кровопотери сильнее при одновременных двусторонних операциях, чем при односторонних операциях. Было отмечено (17), что в первый день после операции уровень гемоглобина был ниже у пациентов с двусторонней заменой сустава. Также отмечалось, что переливание крови чаще требуется при двустороннем протезировании.
Опыт работы с пациентами показывает, что люди не владеют полной информацией о возможности одновременной двусторонней замены суставов. Те пациенты, которые после консультаций с врачами, выбирали этот метод лечения, были полностью удовлетворены результатами и заявляли, что при необходимости выберут двухстороннюю замену снова.

Реабилитация
После первой операции (замена одного сустава) у пациентов, страдающих двусторонним артрозом, второй, нелеченый, сустав и, кроме того, контрактуры на неоперированной стороне препятствуют полноценному восстановлению. У пациентов с двусторонним coxarthrosis походка не может быть восстановлена до нормы, до тех пор, пока второй тазобедренный сустав не будет заменен. Некоторые авторы (10) отмечают, что одновременная двусторонняя замена тазобедренного сустава предполагает более оптимальные условия для реабилитации.
Замена обоих суставов означает одномоментое устранение причин заболевания, равную распределенную нагрузку в восстановительный период, когда показаны физические упражнения. Проведение последовательно двух операций требует от пациента дополнительных физических и эмоциональных усилий: длительное пребывание в больнице, лишняя анестезия и связанные с ней риски, два отдельных курса реабилитации и увеличенный стресс, связанный с болью. Преимущество одновременной замены замечено и в отношении долгосрочных результатов.
Проблемы стоимости
Продолжительность госпитализации и период восстановления намного короче в случае одновременной двусторонней замены сустава, чем при двух односторонних операций, и таким образом двухсторонее эндопротезирование получается дешевле, чем две отдельные операции.
По результатам опыта проведения таких операций в клиниках Германии (16), пациенты, которые подверглись одновременной двусторонней замене тазобедренного сустава, провели в среднем в больнице 15 дней, тогда как те, кто перенес операцию по замене только одного сустава, оставались в стационаре до12 дней. Это означает 24 дня госпитализации для двух последовательных операций и существенную разницу в стоимости.
Обсуждение и рекомендация
При выборе типа операции необходимо принять во внимание и проинформировать пациента о всех возможных рисках и осложнениях, как то: двухкратная анестезия, вероятность переливания крови, возможность летального исхода.
Если пациентах страдает двусторонним артрозом, замена одного сустава непременно влечет за собой необходимость другой операции. Логично было бы предположить, что риски одной операции по двухстороннему одновременному эндопротезированию надо сравнивать с рисками двух последовательных операций. Если рассматривать вопрос с этих позиций, что одновременная двусторонняя замена оказывается более безопасной, чем две односторонние замены. Возраст пациента не является противопоказанием для двусторонней операции. То, что необходимо учитывать, это индекс ASA (8).
Мы рекомендуем одновременную замену практически всем пациентам с двусторонним симптоматическим coxarthrosis. В настоящее время для производства большинства имплантов используются новые материалы (без цемента). Вместе с тем, благодаря оптимизации хирургических методов и дизайна протезов, пациенты, перенесшие одновременную двустороннюю замену сустава, могут через короткий срок вернуться к полноценному движению с обычной нагрузкой на ноги.
Поскольку двухсторонняя замена сустава предполагает особые осложнения (более высокий риск переливания крови), следует соблюдать осторожность при назначении таких операций. Для пациентов нет сомнения в преимуществах одновременной двусторонней замена тазобедренного сустава. Это означает однократное пребывание в больнице и один курс реабилитации, меньшие финансовые затраты сокращение больничного времени.

Материалы изготовления
При подборе эндопротеза для каждого пациента хирург учитывает его индивидуальные особенности: образ жизни, возраст, вес, состояние костной ткани. В зависимости от этого выбирается тот или иной материал имплантата или их сочетание: металл, полиэтилен или керамика.
Для молодых и активных оптимально подойдут высокопрочные протезы с узлом трения (головка и ацетабулярная чаша) керамика-керамика или металл-металл. При таких сочетаниях вкладыш либо не требуется, либо он небольшой толщины, что позволяет использовать крупные головки, значительно увеличивающие диапазон движения бедра.
Монокерамические подороже, но их прочностные характеристики выше, чем у металлических, темп износа 0,0001 мм в год. А также микрочастицы, вырабатывающиеся в минимальном количестве в процессе трения, не вызывают аллергии или негативного воздействия на органы.
Раньше керамических протезов остерегались из-за высокой вероятности раскола, но с появлением последних поколений керамики Biolox forte и Biolox delta, выпускаемой немецким заводом CeramTec, такие опасения напрасны. Ведущие производители преобладающую часть керамических компонентов изготавливают именно из этого материала.
Керамические головки значительно тверже, устойчивее к царапинам и более гладкие, чем металлические, поэтому узел трения керамика-полиэтилен служит вдвое дольше вышеупомянутого варианта металл-полиэтилен.
У полиэтилена, дополнительно стабилизированного витамином Е, существенно повышается износостойкость – до 99%. Имплантаты вертлужных впадин, изготовленные из такого материала, изнашиваются всего на 0,01 мм в год.
Инфекция
Риск развития инфекции существует при любом хирургическом
вмешательстве. По данным Американской академии хирургов-ортопедов,
приблизительно в 2% случаев инфекция развивается в первые два года
после операции.2Если инфекция возникает после тотального
эндопротезирования коленного сустава, чаще всего она вызывается
бактериями, которые попадают в кровоток во время стоматологических
процедур, или возбудителями инфекций мочевыводящих путей, кожи или
ногтей. В редких случаях возникновение этих осложнений может задержать
полное выздоровление.
В течение первых двух лет после операции на коленном суставе вам
следует принимать антибиотики с профилактической целью перед
стоматологическими или хирургическими процедурами, во время которых
бактерии могут проникнуть в кровоток. Через два года узнайте у
наблюдающего вас ортопеда и стоматолога, нужно ли вам принимать
антибиотики в профилактических целях перед другими процедурами.
Тотальное эндопротезирование: инфекционное осложнение
Каждый год около 1 млн. человек обретают новые бедренные и коленные суставы в результате эндопротезирования. Однако, по меньшей мере, 20000 из них получают заодно и инфекционные осложнения. Специалисты считают, что в ближайшие 20 лет подобные нежелательные послеоперационные явления затронут еще больше людей.
Доктор медицины Дуглас Р. Осмон из клиники Майо (Рочестер, Миннесота) говорит, в 1-2% случаев после операций по замене сустава возникают инфекционные осложнения, причем они имеют место даже, если предпринимать все меры предосторожности.
Таким образом, важно выбирать оптимальный способ лечения этих инфекций для достижения оптимального результата протезирования.
Врачи разных специальностей должны работать вместе, чтобы сократить инвалидность, смертность и расходы, связанные с постоянно возрастающим количеством инфекций, возникающих после эндопротезирования суставов.
На эту тему Общество Infectious Diseases Society of America (IDSA) предложило несколько советов.
Любой сустав – бедренный, коленный, локтевой – может подвергнуться инфицированию, как во время операции, так и месяцы, и даже годы спустя.
Руководящие принципы IDSA, опубликованные в он-лайн журнале Clinical Infectious Diseases, описывают лучшие методы, которые рекомендуются для ранней диагностики и помощи пациентам с подобными осложнениями.
Большинство пациентов с такого рода инфекциями нуждаются в длительных курсах антибиотикотерапии и хирургическом вмешательстве, которое может заключаться в промывании зараженной зоны и/или во временном или постоянном удалении протеза (с последующей заменой новым), в крайних случаях для спасения жизни пациента выполняется ампутация конечности.
Каждым пациентом должна заниматься команда специалистов (ортопед, врач-инфекционист, врачи других специальностей, в зависимости от конкретной ситуации).
С широким распространением метода эндопротезирования тазобедренного сустава и увеличением числа оперированных пациентов растет и количество больных с нестабильными эндопротезами. Эти пациенты нуждаются в ревизии и частичной или полной (тотальной) замене имплантата.
Асептическая нестабильность эндопротеза, в зависимости от способа фиксации, возникает по трем основным причинам: резорбция кости вокруг имплантата, дестабилизация цементной мантии и износ пары трения эндопротеза. Замена вертлужного компонента эндопротеза тазобедренного сустава при ревизионном эндопротезировании, наряду с заменой бедренного компонента, является основной задачей при восстановлении функции конечности в целом.
Основными проблемами при ревизии вертлужного компонента эндопротеза являются степень потери костной массы в области ацетабулярной впадины в результате асептического расшатывания ранее установленного компонента и нарушение целостности вертлужной впадины.
С января 1990 по январь 2009 г. в отделении эндопротезирования ЦИТО им. Н.Н. Приорова выполнено 603 операции ревизионного эндопротезирования тазобедренного сустава. В 526 случаях производилась ревизия вертлужного компонента.
Ревизии подверглись эндопротезы различных производителей. Средний возраст пациентов составил 55 лет (от 17 до 81 года). Также выполнялась повторная установка вертлужного компонента при дефектах впадины, возникших после удаления ранее установленных эндопротезов.
В 422 случаях первичная установка чашки была бесцементной, в 104 – проводилась с помощью костного цемента. После удаления ранее установленного вертлужного компонента практически все пациенты имели дефекты стенок или полостные дефекты.
За основу оценки дефектов впадины авторами взята классификация W. Paprosky. Будучи достаточно трудной для восприятия и описания, она является наиболее распространенной и часто употребляемой в литературе.
По классификации W. Paprosky пациенты распределились следующим образом. Дефекты типа 1-2В были у 116 человек. Дефекты 2С и выше – у 410.
Столь выраженный дефицит костной массы вертлужной впадины у большинства пациентов заставил искать новые пути решения данной проблемы в двух направлениях. Во-первых, для восполнения дефицита костной массы совместно с костным банком ЦИТО, начиная с 1996 г., авторы начали использовать обработанный и консервированный костнопластический материал для пластики стенок и дна впадины (до 1996 г. применялась только аутокость, взятая из крыла подвздошной кости).
К ранним послеоперационным осложнениям отнесены 2 случая поверхностного нагноения, в 2 случаях произошло отхождение гематомы. К поздним послеоперационным осложнениям авторы отнесли глубокое нагноение – 4 случая, хронический болевой синдром – 2, дестабилизацию чаши – 3 случая и миграцию винтов – 1.
Изучение результатов проводилось по стандартной методике осмотра пациента, путем выполнения контрольных рентгенограмм, оценки по шкале Харриса и субъективной оценки пациента по принципу: отлично, хорошо, удовлетворительно, плохо.
На 84 случая применения данной методики удовлетворительный, хороший и отличный результаты получены в 74 случаях (88%). Неудовлетворительный результат – 10 случаев (12%).
К неудовлетворительным отнесены: глубокое нагноение – 4 случая, дестабилизация чашки -3, хронические боли – 2, миграция винтов – 1.
Использование данной методики восстановления вертлужной впадины с выраженным дефицитом костной массы при ревизионном эндопротезировании тазобедренного сустава является эффективным способом лечения пациентов с нестабильностью вертлужного компонента.
Срок службы эндопротеза в большой степени определяется прочностью его фиксации в полости кости. Для этого необходима плотная костная ткань, с которой у большинства пациентов проблемы из-за различных болезней типа остеопороза.
Остеопороз – это потеря механической прочности и нарушение структуры всей костной ткани вследствие дисбаланса в процессе обновления клеток. Из-за повышенной хрупкости костей при остеопорозе часты переломы, в том числе и шейки бедра.
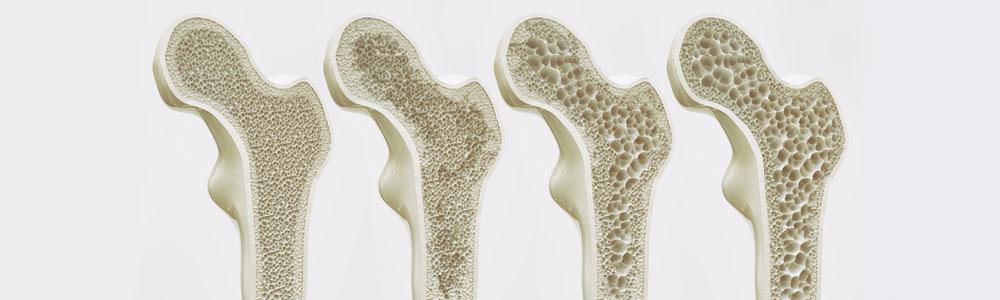
В норме у человека в возрасте 30-50 лет количество разрушенных клеток кости замещается равным объемом новых. После 50-ти лет теряется примерно 1% костных клеток в год. После 65-ти возникает старческий остеопороз, связанный с естественным ослаблением и износом скелета.
Особенно трудно приходится женщинам – в первый год после наступления климакса потеря составляет 10%, далее 2-3%. Это связано с изменением гормонального фона, поэтому в некоторых странах популярна гормонозаместительная терапия, позволяющая избежать потерь мышечной и костной массы.

Но недуг может начать развиваться задолго до положенного срока по следующим причинам:
- курение;
- злоупотребление кофе и алкоголем;
- преобладание в рационе мяса;
- недостаток кальция и витамина D3;
- на фоне ревматоидного артрита;
- малоподвижный образ жизни.
Если у пациента остеопороз, то при протезировании шейки бедра возможен перелом кости, трещины или перфорации. Тогда в ход идут дополнительные приспособления фиксации: винты и пластины. Но они также могут ломаться из-за медленного послеоперационного заживления, не имея естественной поддержки в виде плотной костной ткани.
Учитывая риски, ваш хирург может решить, что операция на коленном
суставе не подходит вам, если:
Остеолиз
Кость рядом с имплантом коленного сустава может разрушиться (это
явление носит название остеолиз) вследствие реакции вашего организма
на частицы, которые могут образоваться в результате:
- Прямого контакта металлических и пластиковых компонентов
- Контакта между компонентами коленного сустава и костным
цементом - Контакта между компонентами коленного сустава и
частицами естественной кости, которые обнаруживаются между
движущимися частями колена и которые могут привести к образованию
еще большего количества частиц или причинить вред компонентам
импланта.
Что делать после операции
Постоперационный период играет ключевую роль для продолжительности срока службы протеза тбс. Очень важно постоянно следить за прооперированным бедром, соблюдая его правильное положение:
- спать первые дни только на спине, сохраняя полуотведенное положение ноги;
- поворачиваться на здоровый бок можно, но только слегка отведя протезированную ногу. Для страховки лучше подложить под нее валик или подушку;
- постоянно спать на здоровом боку допустимо не ранее, чем через 2 недели;
- первую неделю не двигать больным бедром с большой амплитудой, не совершать резких и вращательных движений;
- ни при каких обстоятельствах не сгибать бедро под углом менее 90 градусов (стулья должны быть высокими или подложить подушку);
- нельзя скрещивать ноги или закладывать одну на другую;
- очень важно регулярно выполнять специальные упражнения.
Через три месяца по рентгенограмме врач оценит состояние сустава.
Перелом имплантата
Был зафиксирован случай перелома имплантата после тотального
эндопротезирования коленного сустава. Обычно такое случается:
- У пациентов с нереалистичными ожидаемыми результатами
эксплуатации эндопротеза - У крупных пациентов или пациентов
с избыточным весом - У физически активных пациентов
Чтобы свести к минимуму возможность перелома импланта, важно
соблюдать рекомендации врача и избегать чрезмерных нагрузок или
неподходящих видов деятельности.
Как уменьшить износ
Основные правила для продления срока службы эндопротеза тазобедренного сустава:
- Следует избегать различных инфекций, простудных заболеваний, поскольку это может вызвать воспаление в области протезированного сустава.
- Нельзя набирать лишний вес после эндопротезирования .
- Исключить подъем и перенос тяжестей, а также резкие движения и прыжки на прооперированной ноге.
- Не допускать сгибания бедра менее, чем на 90 градусов, иначе возможен вывих .
- Не подниматься быстро по лестницам, особенно по крутым.
- Принимать профилактические меры против остеопороза: активный образ жизни, например, ходьба на лыжах или плавание, употреблять рыбу, молочные продукты, овощи, витаминные добавки при необходимости.
Соблюдая несложные правила, с которыми подробно ознакомит лечащий врач, следя за собой в плане веса и регулярно выполняя специальный комплекс упражнений, можно существенно продлить срок службы даже не слишком дорогого тазобедренного протеза. А игнорируя все это − попасть на ревизионную операцию гораздо раньше срока даже с самым прочным имплантатом (чаще по причине вывиха).
Другие риски
- В будущем в любой момент может потребоваться удаление и(или)
замена системы эндопротезирования или ее компонентов - Были
также зарегистрированы редкие случаи возникновения аллергических
реакций на металл, содержащийся в имплантах коленного сустава.
Если у вас наблюдаются симптомы аллергии, сообщите об этом
врачу. - Смещение может возникнуть из-за неправильной
установки компонентов импланта - Компоненты импланта могут
расшататься или сместиться из-за неправильного цементирования, от
удара при падении или соударений - Сердечно-сосудистые
осложнения, связанные с использованием костного цемента, включают
образование кровяных сгустков, снижение артериального давления,
сердечный приступ и, в редких случаях, смерть
Ревизионная операция
Операции эндопротезирования коленного сустава успешно проводятся на протяжении более 30 лет. По данным Национального института здоровья США, у 9 из 10 пациентов, перенесших операцию, наблюдалось облегчение боли, улучшение функционирования коленного сустава и качества жизни в целом в плане состояния здоровья. 1 А поскольку медицина постоянно занимается разработкой новых материалов и процедур, результаты продолжают улучшаться. Частота осложнений после тотального эндопротезирования коленного сустава является низкой. Серьезные осложения, такие как инфекция коленного сустава, возникают приблизительно в 2 % случаев. 2 Тяжелые осложнения, такие как инфаркт или инсульт, случаются еще реже. (Конечно, хронические заболевания могут увеличить вероятность осложнений.)
Каждая хирургическая процедура имеет свои риски и преимущества. Результаты вашей операции будут зависеть от ваших личных обстоятельств и восстановления, которое занимает много времени. Несмотря на то, что нет никаких гарантий успеха, к преимуществам можно отнести снятие боли и возвращение нормальной функции колена.
Во время проведения операции и после нее может возникнуть любая из следующих реакций или осложнений, которые могут потребовать медицинского вмешательства (такого как, еще одна операция) и удаления импланта:
Образование кровяных сгустков
Возможным осложнением эндопротезирования коленного сустава является образование сгустков крови в венах нижних конечностей. Ваш хирург предложит профилактическую программу. Она может включать периодический подъем ног, улучшающие циркуляцию крови упражнения, ношение специальных поддерживающих чулок и прием лекарственных препаратов, разжижающих кровь.
Инфекция
Риск развития инфекции существует при любом хирургическом вмешательстве. По данным Американской академии хирургов-ортопедов, приблизительно в 2% случаев инфекция развивается в первые два года после операции. 2 Если инфекция возникает после тотального эндопротезирования коленного сустава, чаще всего она вызывается бактериями, которые попадают в кровоток во время стоматологических процедур, или возбудителями инфекций мочевыводящих путей, кожи или ногтей. В редких случаях возникновение этих осложнений может задержать полное выздоровление.
В течение первых двух лет после операции на коленном суставе вам следует принимать антибиотики с профилактической целью перед стоматологическими или хирургическими процедурами, во время которых бактерии могут проникнуть в кровоток. Через два года узнайте у наблюдающего вас ортопеда и стоматолога, нужно ли вам принимать антибиотики в профилактических целях перед другими процедурами.
Остеолиз
Кость рядом с имплантом коленного сустава может разрушиться (это явление носит название остеолиз) вследствие реакции вашего организма на частицы, которые могут образоваться в результате:
- Прямого контакта металлических и пластиковых компонентов
- Контакта между компонентами коленного сустава и костным цементом
- Контакта между компонентами коленного сустава и частицами естественной кости, которые обнаруживаются между движущимися частями колена и которые могут привести к образованию еще большего количества частиц или причинить вред компонентам импланта.
Перелом имплантата
Был зафиксирован случай перелома имплантата после тотального эндопротезирования коленного сустава. Обычно такое случается:
- У пациентов с нереалистичными ожидаемыми результатами эксплуатации эндопротеза
- У крупных пациентов или пациентов с избыточным весом
- У физически активных пациентов
Чтобы свести к минимуму возможность перелома импланта, важно соблюдать рекомендации врача и избегать чрезмерных нагрузок или неподходящих видов деятельности.
Другие риски
- В будущем в любой момент может потребоваться удаление и(или) замена системы эндопротезирования или ее компонентов
- Были также зарегистрированы редкие случаи возникновения аллергических реакций на металл, содержащийся в имплантах коленного сустава. Если у вас наблюдаются симптомы аллергии, сообщите об этом врачу.
- Смещение может возникнуть из-за неправильной установки компонентов импланта
- Компоненты импланта могут расшататься или сместиться из-за неправильного цементирования, от удара при падении или соударений
- Сердечно-сосудистые осложнения, связанные с использованием костного цемента, включают образование кровяных сгустков, снижение артериального давления, сердечный приступ и, в редких случаях, смерть
Когда операция эндопротезирования коленного сустава нецелесообразна
Учитывая риски, ваш хирург может решить, что операция на коленном суставе не подходит вам, если:
- У вас имеется инфекция или была инфекция в прошлом
- У вас недостаточное количество костной ткани, или кость недостаточно прочна, чтобы поддерживать новый коленный сустав
- У вас повреждены нервы в области коленного сустава
- У вас повреждены или атрофированы мышцы коленного сустава
- Ваш коленный сустав очень неустойчив
- Ваша кость не развита или выросла неполноценно
- У вас наблюдается выраженный костный дефицит или сильная потеря костной массы (остеопороз)
- Ваш коленный сустав был ранее сращен, и он стабилен, функционален и не причиняет боли
- У вас ревматоидный артрит и присутствует/имелось ранее поражение кожи (в связи с повышенным риском заражения)
Читайте также:


