Смешанная инфекция у ребенка
ОРВИ у ЧДБ детей нередко характеризуются затяжным течением и присоединением осложнений в виде обострений хронических очагов бактериальной инфекции ЛОР-органов, респираторного и урогенитального тракта. В ряде случаев пациенты из группы ЧДБ нуждаются в помощи клинического иммунолога, поскольку имеют серьезные нарушения функционирования иммунной системы и интерферонового статуса. Таким пациентам, как правило, показана адекватная иммунодиагностика, исследование интерферонового статуса, микробиоценоза слизистых (ПЦР, бакпосевы) с последующим проведением интерфероно- и/или иммунотерапии, санации хронических очагов инфекции на фоне диагностического мониторинга.
Наиболее часто педиатрами для формирования групп детей ЧДБ используются возрастные критерии, предложенные Барановым А. А. и Альбицким В. Ю. (1986): на первом году жизни — 4 и более острых и обострений хронических заболеваний в год, на втором-третьем годах жизни — 6 и более ОРЗ в год, на четвертом году — 5 и более, на пятом-шестом годах — 4 и более, на седьмом году жизни и старше — 3 и более ОРЗ в течение года.
Именно с персистенцией вирусных и бактериальных антигенов, возникающей на фоне нарушений иммунитета и в то же время их усугубляющей, в последние годы связывают рецидивирующее течение респираторных заболеваний. Причем у 40–60% детей ОРЗ имеют вирусную природу. Среди вирусов ведущее место занимают риносинцитиальные (РС) вирусы, аденовирусы, риновирусы, вирусы гриппа и парагриппа. При неосложненном течении ОРЗ главенствующая роль отводится, как правило, моновирусной инфекции. Элиминация вирусных антигенов значительно затрудняется при частых рецидивах ОРЗ, особенно при наличии вторичной иммунной недостаточности. Так, вирусы гриппа, парагриппа, РС-вирусы, риновирусы, аденовирусы удается идентифицировать в течение продолжительного времени после острого периода болезни — от 2 недель до нескольких месяцев. От 10% до 30% ОРЗ у детей имеют бактериальное происхождение. Из бактериальных возбудителей, вызывающих острые заболевания органов дыхания, доминирующая роль принадлежит пневмококкам, гемофильной палочке. Однако развитие бактериального процесса может быть обусловлено и такими условно-патогенными микроорганизмами, как золотистый стафилококк, клебсиелла, представителями семейства кишечных палочек.
Особую настороженность вызывает возросшая частота заболеваний дыхательных путей, вызванных хламидиями, микоплазмами, уреаплазмами. Эти внутриклеточные паразиты способны к длительной персистенции в клетках эпителия респираторного тракта, особенно у иммунокомпрометированных детей, что и служит причиной инициации бронхообструктивного синдрома, а в дальнейшем формирования хронических воспалительных заболеваний легких, в том числе бронхиальной астмы.
Этиологическая значимость вирусно-бактериальных ассоциаций установлена в 25–30% острых заболеваний респираторного тракта. Клинически смешанная инфекция обусловливает неосложненное и осложненное течение ОРЗ. В случаях развития у детей острого воспалительного процесса нижних дыхательных путей смешанной этиологии вирусный компонент обычно предшествует бактериальному. Наслоение микробной инфекции нередко связывают с агрессией аутофлоры. При повторных ОРЗ, наряду с инфицированием новыми микроорганизмами, происходит активация латентной, персистирующей инфекции вирусного и бактериального генеза, что утяжеляет течение болезни, способствует хронизации процесса.
Ведущими отличительными признаками в клинической картине у ЧДБ детей являются: 1) резистентность (неотвечаемость) к традиционной терапии ОРЗ вирусной или бактериальной этиологии в соответствии с российскими формулярами; 2) проводимое традиционное лечение не предотвращает упорного рецидивирования (повтора) респираторных инфекций; 3) частота повторных инфекций превышает допустимый возрастной уровень и колеблется от 4–6–10 до 12–24 и более в год; 4) длительность ОРЗ превышает 7 дней и может колебаться от 8 до 14 и более дней; 5) ОРЗ вирусной этиологии провоцируют обострение хронических очагов бактериальной инфекции: хронического тонзиллита, хронических риносинуситов, хронического фаринготрахеита, хронического обструктивного бронхита и т. д.; 6) ОРЗ вирусной этиологии осложняется повторными пневмониями, резистентными к традиционной терапии.
Респираторные вирусы — облигатные внутриклеточные паразиты. Они различаются по своему строению и способам размножения. Одни из них вызывают острые инфекции и достаточно быстро элиминируются из организма хозяина, другие способны к персистенции.
К основным механизмам противовирусной защиты респираторного тракта относят: локальный иммунитет слизистых респираторного тракта (секреторный IgA, ИФН альфа, ИФН бета, провоспалительные цитокины, секретируемые эпителиальными клетками респираторного тракта), систему ИФН (ИФН альфа, ИФН бета, ИФН гамма), естественные киллерные клетки (CD3 + CD16 + CD56 + ), Т-клеточное звено иммунитета (CD3 + CD8 + ; CD3 + CD56 + ; CD8 + CD25 + ; CD3 + CD4 + ; CD8 + HLA-DR; CD4 + CD25 + ), гуморальные механизмы (нейтрализующие противовирусные антитела класса IgG). В настоящее время известно три основных типа ИФН: ИФН альфа, ИФН бета, ИФН гамма. В инфицированных вирусами клетках респираторного эпителия возрастает продукция ИФН альфа и ИФН бета. Эффекты ИФН альфа и ИФН бета: 1) активация противовирусных механизмов в неинфицированных клетках респираторного эпителия — протективный эффект, клетки приобретают невосприимчивость к вирусной инфекции; 2) активация генов с прямой противовирусной активностью. Антивирусные эффекты ИФН альфа и ИФН бета развиваются через несколько часов и длятся 1–2 дня.
Формирование иммунной системы и становление противовирусного иммунитета является результатом реализации генетической программы онтогенеза, для полноценного завершения которой необходима внешняя и внутренняя антигенная стимуляция. В этом аспекте неизбежные инфекции респираторного тракта у детей раннего возраста должны вести к иммунному тренингу организма. Склонность детей, особенно первых лет жизни, к ОРЗ отчасти обусловлена возрастными особенностями развития их ИС, в том числе и местного иммунитета. В свою очередь, слишком частые ОРЗ не могут негативно не влиять на становление ИС растущего организма, так, постоянная вирусно-бактериальная стимуляция ИС у детей ЧДБ ведет к возникновению нарушений ее функционирования, что сопровождается формированием стойкой иммунной недостаточности — вторичного иммунодефицита (ВИД). ВИД может быть представлен нарушениями как общего, так и местного иммунитета и носить комбинированный или изолированный характер.
В таблице приведена частота встречаемости нарушений различных механизмов противовирусного иммунитета у ЧДБ детей.
С целью повышения функциональной активности ИС, системы ИФН и ускорения восстановления их нарушенных функций, направленных на элиминацию вирусных и бактериальных антигенов, необходимо проведение заместительной и/или модулирующей иммунотерапии, восстанавливающей и модулирующей силу иммунного ответа, что должно обеспечить адекватный иммунный ответ на присутствие инфекционного патогена с последующей его элиминацией.
Тактика иммунотропной терапии при ВИД с синдромом вирусных и вирусно-бактериальных инфекций отличается тем, что в основе восстановления системы интерферонов и иммунной системы лежит базисная терапия отечественным рекомбинантным ИФН альфа-2 — Вифероном. Далее проводится необходимая иммунотерапия заместительного или модулирующего характера. При этом тактика иммунотерапии и, в первую очередь, ее длительность зависят от вида ВИД — острого или хронического. У детей ЧДБ, как правило, имеет место хронический или персистирующий ВИД, т. е. нарушения функционирования системы ИФН и иммунной системы существуют достаточно длительное время — от 6 месяцев до нескольких лет. Безусловно, при такой ситуации, в отличие от острых ВИД, когда иммунотерапия может занимать от 10 до 14 дней, проведение иммунотерапии в рамках программы иммунореабилитации детей ЧДБ занимает от 2,5–4,5 месяцев, в редких случаях до 2–3 лет.
Разработанная нами программа иммунореабилитации (Нестерова И. В., 1992) включает следующие положения:
Иммунотерапия, заместительного и модулирующего характера, органично включается в программы иммунореабилитации. К лекарственным препаратам, используемым для заместительной иммунотерапии, относятся внутривенные иммуноглобулины IgG и IgM обогащенные (Интраглобин и Пентаглобин), специфические иммуноглобулины против цитомегаловирусной инфекции (Цитотект), интерфероны (комплексный препарат рекомбинантного ИФН альфа-2 с антиоксидантами — Виферон в различных дозировках), тимические факторы (Тимоген, Тактивин).
С нашей точки зрения иммуномодулирующая терапия, используемая в лечении ЧДБ детей, должна иметь направленный характер: точкой приложения используемого иммуномодулирующего препарата должно являться то или иное поврежденное звено иммунной системы. При этом используется преимущественная направленность влияния(ний) иммуномодулятора. Так, для восстановления Т-клеточного звена предпочтительным является применение Тактивина, Тимогена, Имунофана, для восстановления гуморального звена, ЕКК, НГ Ликопида и Полиоксидония. Для восстановления системы ИФН — Виферона, который при определенных условиях обладает и иммуномодулирующими свойствами, направленными на восстановление Т-клеточного звена, системы нейтрофильных гранулоцитов. Для иммунопрофилактики и иммунотерапии бактериальных инфекций у детей ЧДБ может проводиться пролонгированная (в течение 5–6 месяцев) терапия топическими иммуномодуляторами — низкоиммуногенными вакцинами (ИРС 19, Имудон, Рибомунил, Бронхо-мунал и т. д.).
Интерферонотерапия с использованием Виферона обладает не только интерферонкорригирующей, иммуномодулирующей, но и противовирусной активностью и в большинстве случаев при возникновении ОРВИ может использоваться локально и системно, без синтетических противовирусных препаратов. Синтетические противовирусные препараты (Арбидол, Ремантадин) лучше использовать в остром периоде ОРВИ при среднетяжелом или тяжелом течении. При необходимости синтетические противовирусные препараты хорошо сочетаются с Вифероном. Хорошо известным фактом является повреждение клеточных мембран, наблюдаемое в ходе развития инфекционного процесса, что по данным В. В. Малиновской (1998) служит основной причиной снижения противовирусной активности интерферона. С целью восстановления взаимоотношений между антиокислительной активностью плазмы крови и перекисным окислением липидов в состав препарата Виферон введены токоферола ацетат и аскорбиновая кислота — антиоксиданты, являющиеся мембраностабилизирующими компонентами. В сочетании с ними противовирусная активность рекомбинантного ИФН альфа-2 возрастает в 10–14 раз, при этом отсутствуют побочные эффекты (повышение температуры тела, лихорадка, гриппоподобные явления, психогенная депрессия), возникающие при парентеральном введении препаратов других природных и рекомбинантных ИФН. Ректальное введение Виферона и комбинация с антиоксидантами, по-видимому, обеспечивают эти позитивные эффекты, также как и быструю высокую концентрацию и длительную циркуляцию в крови ИФН альфа-2. Следующим позитивным моментом является установленный факт: при применении Виферона в течение двух лет не выявлены антитела, нейтрализующие противовирусную активность рекомбинантного ИФН альфа-2. Особенности лекарственной формы Виферона — мазь, гель, ректальные суппозитории в различных дозах создают возможность проведения локальной и системной интерферонотерапии.
Нами разработаны основные принципы дифференцированной терапии Вифероном при вторичных ВИД с синдромом повторных ОРВИ, т. е. для детей ЧДБ (Нестерова И. В., 2003; 2005; 2007):
Ниже приведена разработанная нами ранее программа терапии Вифероном для детей ЧДБ с повторными ОРВИ:
- Местное: обработка ротоглотки и интраназальное использование Виферон-мази: от 2–3 до 4–7 раз в день в течение 2–2,5 месяцев, возможно в сочетании с антисептиками.
- Системное: ректальное введение свечей в возрастной дозе (Виферон 150 000 МЕ — детям до 7 лет, Виферон 500 000 МЕ — детям старше 7 лет) курсом общей продолжительностью 2–2,5 мес:
• базисный курс 1 свеча, 2 раза в день, ежедневно — 10 дней;
• далее 1 свеча, 2 раза в день, 3 раза в неделю — 2 недели;
• далее 1 свеча, 2 раза в день, 2 раза в неделю — 2 недели;
• далее 1 свеча, 1 раз в день, 2 раза в неделю — 2 недели;
• далее 1 свеча, 1 раз в день, 1 раз в неделю — 2 недели.
Общая продолжительность курса 2,5–3,5 месяца.
NB! При необходимости (значительное снижение уровней индуцированного ИФН альфа!) начальная доза Виферона может увеличиваться в 1,5–2 раза, а курс лечения продлеваться до достижения позитивного клинического эффекта.
Использование описанных выше подходов в лечении детей ЧДБ позволяет получать позитивные результаты, которые можно видеть при оценке клинической эффективности лечения: значительно снижается количество ОРВИ с 10–18 в году до 2–3 в году, сокращается число бактериальных осложнений в 4–6 раз, ускоряется выход в клиническую ремиссию в 6–8 раз, длительность ремиссии увеличивается в 8–10 раз, с 7–10 дней до 100–150 дней, повышается качество жизни детей. Положительные клинические эффекты сопровождаются позитивной динамикой со стороны системы ИФН и иммунной системы.
И. В. Нестерова, доктор медицинских наук, профессор
Учебно-научный медицинский центр Управления делами Президента РФ, Москва
Таблица
Дефекты противовирусного иммунитета у ЧДБ детей (частота встречаемости в %)
- Дефекты продукции цитокинов (96,95%):
1.1. Дефект индуцированной продукции ИФН альфа (96,25%)
1.2. Дефект индуцированной продукции ИФН гамма (48,66%)
1.3. Дефицит сывороточного ИФН (24,33%) - Дефекты гуморального иммунитета (37,47%)
- Дефицит естественных киллерных клеток (ЕКК) (35,75%)
- Дефицит Т-клеточного звена (77,27%)
- Дефекты нейтрофильных гранулоцитов (НГ) (54,86%):
5.1. Нейтропения
5.2. Дефекты фагоцитоза
Перинатальная вирусная инфекция смешанной этиологии характеризуется выраженной общеинфекционной симптоматикой, гипотрофией, персистирующим течением с обострениями, периодами лихорадки, диспептических явлений, полиорганной патологией, резистентностью к терапии.
В качестве типичного клинического примера Н.И. Михайловская приводит сведения о ребенке Д.
Девочка Д. (дата рождения 26.06.2004 года, история болезни 1969/2004). Клинический диагноз: Перинатальная персистирующая смешанная инфекция — цитомегаловирусная и вируса герпеса 6 типа, фаза репликации (перинатальное поражение ЦНС, гепатит, гипотрофия, анемия, кардиопатия).
Ребенок от 4 беременности, протекавшей гестозом и угрозой прерывания на протяжении всей беременности. Первая беременность закончилась самопрооизволь-ным выкидышем, вторая — срочными родами, третья — медицинским абортом. Девочка родилась в срок с признаками внутриутробной гипотрофии (вес 2550,0, длина 51 см), перинатальной энцефалопатии, с желтухой. С рождения получала лечение у невропатолога. В возрасте 3 месяцев (27.09) вес — 5 100,0, жалоб на ребенка не было. Сделана первая вакцинация АКДС и полиомиелита. Спустя сутки мама стала обращаться к специалистам по поводу выраженного беспокойства, нарушения сна, отказа ребенка от еды, упорного срыгивания, потери веса.
В возрасте 3,5 месяца госпитализирована в Детскую областную больницу, где выявлено повышение активности печеночных ферментов: АЛТ — 240 ед, ACT— 126 ед. Госпитализирована в Центр гепатологии, где у ребенка и у мамы исключена инфекция вирусов гепатитов А, В, С, D, anti-HIV, RW отрицательны. При исследовании в Центре молекулярной диагностики ЦНИИЭ МЗ РФ у ребенка обнаружены anti-CMV IgG в концентрации 93 ME /мл (при допустимой > 10,0). Анемия: НВ — 92 г/л гипохромия, анизоцитоз. УЗИ — гепатомегалия, стенки сосудов печени подчеркнуты, добавочная долька селезенки. НСГ — четвертый желудочек расширен, углублен, глубина передних рогов — 7 мм, умеренная дилятация боковых желудочков головного мозга.
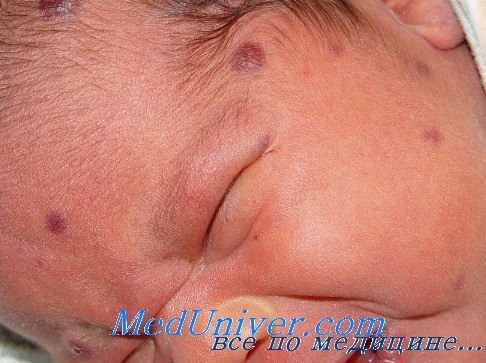
Диагностирована перинатальная цитомегаловирусная инфекция (поражение ЦНС — энцефалопатия с признаками вялотекущего энцефалита, гепатит, анемия). Проведены курсы противовирусной терапии (виферон, ацикловир), ликопида, гепатопротекторов, ак-тиферрина, выполнены назначения невропатолога. При обследовании в возрасте 5,5 месяцев (1.12.04) все функциональные пробы печени в норме. Повторно госпитализирована в возрасте 7 месяцев 8.02.2005 года. Со слов мамы за 3 недели до госпитализации — вакцинация против полиомиелита, после чего внезапное резкое ухудшение состояния, отказ от еды, потеря в весе. При поступлении состояние ребенка средней тяжести за счет интоксикации. Девочка вяла, беспокойна, не интересуется окружающим, крик монотонный, эмоционально не окрашен. Кожа бледна, с сероватым оттенком. Печень на 3—4—3 см выступает из подреберья, плотновата, болезненна, селезенка до 2 см.
Со стороны функциональных проб печени — резкое повышение активности цитолитических ферментов — АЛТ до 9 норм, ACT до 3 норм. Концентрация anti-CMV IgG повысилась до 177!! МЕ/мл. Для уточнения диагноза и тактики лечения девочка госпитализирована в Республиканскую детскую клиническую больницу. При обследовании выявлены маркеры смешанной вирусной внутриутробной инфекции: anti-CMV IgG 168 МЕ/мл, DNA CMV обнаружена в моче и слюне, DNA V. Herpes 6 типа — в крови. Микробиологическое исследование кала: лактозонегативная кишечная палочка (кп) 0, гемолизирующая кп 10* 9, обнаружены золотистый стафилококк, грибы рода Кандида, Клебсиелла, Цитробактер в высоких разведениях.
Допплерография печени и портальной системы — внутрипеченочные желчные протоки с фрагментарно уплотненными стенками. Стенки внутриорганного бассейна равномерно утолщены. УЗИ — Селезенка на верхней границе нормы, подчеркнут рисунок сосудов, почки — ЧЛК с уплотненными стенками. Специалистами РДКБ была назначена терапия: виферон по схеме не менее 6 месяцев, траумель по 1 /2 таблетки 3 раза между едой + хепель по 1 /2 таблетки 3 раза за 30 минут до еды, курсами по 2 месяца с перерывом в 1 месяц, поливалентный бактериофаг 2 курса по 4 дня, по схеме абомин, креон, гомеопатические препараты. Назначения невропатолога включали фенибут. Общее состояние и самочувствие ребенка улучшились, снизилась активности АЛТ и ACT (до 2—3 норм). Однако в возрасте 11 месяцев — вновь беспокойство, нарушение сна, снижение аппетита. За 5 месяцев девочка прибавила в весе лишь 700,0: вес в возрасте 6 месяцев— 7 500,0, в 8 месяцев— 7 300,0, в 9 месяцев — 7 000,0, в 11 месяцев — 8 200,0.
При поступлении в стационар состояние ребенка средней тяжести, явления интоксикации, клинико-лабораторная симптоматика гепатита.
Активность ферментов повысилась до 8 норм, появилась биохимическая симптоматика внутрипеченочного холестаза. Маркеры вирусов гепатитов А, В, С, D отрицательны. В анализах мочи — изостенурия, лейкоциты до 20 в поле зрения. Выписана с улучшением, с тенденцией к нормализации активности ферментов. Однако болезнь приняла хроническое течение, на фоне признаков вторичного иммунодефицитного состояния. Ребенок повторно направлен в РДКБ.
Таким образом, внутриутробная инфекция смешанной вирусной этиологии — цитомегаловирусная и вируса герпеса 6 типа — протекала у ребенка с признаками полиорганной патологии, приняла хроническое течение, осложнилась проявлениями вторичного иммунодефицитного состояния. Фактором, провоцирующим обострение в возрасте трех и шести месяцев, была вакцинация. Детям с признаками перинатальной вирусной инфекции показан медицинский отвод от живых вакцин сроком не менее 2 лет.
Многие, не сведущие в медицинской терминологии, задаются вопросом, микст-инфекция – что это, и каким образом данная патология имеет отношение к венерическим заболеваниям ? Сам по себе ответ не сложен, как кажется на первый взгляд. Причем если взять в учет, что на данный момент зафиксировано более 25 различных болезнетворных микроорганизмов, которые являются возбудителями ИППП, данный процесс уже не является редкостью. Помимо этого, согласно медицинским показателям выявлено, что в среднем микст-инфекция фиксируется в 52% случаях, где третья часть – совокупность 3-х и более возбудителей.
Что такое микст-инфекция?
Итак, микст-инфекция – воспалительное заболевание вызванное несколькими патогенными микроорганизмами, которые начинают взаимодействовать друг с другом, выводя из строя нормальную микрофлору в организме человека. То есть главные виновники болезни – совокупность двух и более инфекций. Довольно часто диагностируются следующие болезнетворные агенты:
- хламидии (Chlamydia trachomatis) ;
- уреаплазмы (Ureaplasma urealyticum);
- гарднереллы (Gardnerella);
- микоплазмы (Mollicutes);
- гонококки (Neisseria gonorrhoeae);
- влагалищная трихомонада (Trichomonas vaginalis);
- дрожжеподобные грибки рода Candida (в первую очередь — Candida albicans).
Данные микроорганизмы могут находиться в организме любого человека. Но имея благоприятные условия для своего размножения начинается их рост. И уже взаимодействуя с нормальной микрофлорой они становятся провокаторами инфекционного заболевания.
Наиболее располагающие условия развития смешанных инфекций:
- заражение венерическим заболеванием через постель;
- снижение иммунитета, особенно в весенний период, когда необходимое количество витаминов успевает растратиться к концу зимы;
- период беременности, который характеризуется гормональными изменениями;
- проведение лечебно-профилактических мероприятий, таких как радиотерапия, химиотерапия, прием антибиотиков при первых признаках недомогания.
При развитии микст-инфекции стоит обратить внимание, каким образом инфекционные агенты вывели организм из строя – в одно время или последовательно. При одновременном заражении можно заметить, как частично угнетаются здоровые микроорганизмы, при последовательном – массовое размножение агента, который оказался первым (своего рода, конкуренция клеточных культур друг с другом). То есть при второй разновидности наблюдается противоборство хламидийных вирусов и вирусов микоплазмы заместо обитания в организме.
Микст-инфекция, это далеко не совокупность различных моноинфекций. Патогенные и условно-патогенные микроорганизмы показывают некоторую зависимость соотношения, где одни агенты взаимодействуют и активируются на фоне других. Данная картина имеет положительный эффект, когда возбудители при попадании в организм создают комфортные условия для проникновения и размножения других инфекционных возбудителей.
Проявление микст-инфекции связано с довольно сложным процессом, где происходит взаимодействие двух и более патогенных агентов с микрофлорой организма.
Примеры видов микст-инфекций
При большом разнообразии взаимосвязанных возбудителей венерических болезней, которые служат провокаторами развития микст-инфекций, довольно сложно угадать точную цифру при квалификации смешанных заболеваний. Однако, замечено, какие патогенные агенты чаще всего вызывают воспалительный процесс в организме.
- Гонорея может иметь тесную зависимость с патогенными
![]()
бактериями микоплазмы и уреаплазмы, которые могут являться возбудителями урогенитальных и респираторных инфекций у мужчин и женщин. Т.е., на месте появления колоний гонококковой инфекции могут активно размножаться колонии данных бактерий и микроорганизмов. - У женщин в период беременности присутствует взаимодействие
![]()
гарднереллы и уреаплазмы , которые могут страдать преэклампсией. Именно вторая половина беременности — период возможного повышения артериального давления (гипертонии), что уже говорит о невынашивании или гибели плода. - Микоплазма, хламидии и уреаплазма – три возбудителя,
![]()
которые при взаимодействии создают типичную микст-инфекцию. Данные возбудители передаются преимущественно половым путем. В период беременности смешанное заболевание может изменить строение плода и даже проникнуть в организм ребенка в процессе родов. - Помимо затронутых заболеваний не исключено заражение
![]()
трихомониазом и хламидиозом одновременно. При скрытой симптоматике хламидийной инфекции, данное заболевание может взаимодействовать со многими ИППП.
При наиболее опасном сочетании вирусов и бактерий не исключено появление таких диагнозов, как острые респираторные вирусные инфекции (ОРВИ), легочный хламидиоз, очаговая пневмония.
Симптоматика
Микст-инфекция довольно часто протекает в тяжёлой форме и не имеет ярко выраженных симптомов, что в значительной мере усложняет его медицинскую диагностику, лечение и дальнейшую профилактику.
Совокупность смешанных инфекций несут под собой несколько заболеваний, которые увеличивают набор болезнетворных симптомов. Однако, далеко не всегда можно заметить определенные клинические проявления, поскольку при микст-инфекциях не всегда проглядывается симптоматика, которая может присутствовать при определенной моноинфекции. Обычно заметные признаки начинают беспокоить больного при проявлении патогенного фактора определенной болезни.
Обнаружить заболевание можно не по принципу увеличения патогенных проявлений, а при постоянном изменении характера в развитии болезни. Все это затрудняет выявить формирование смешанной инфекции, и в большинстве случаев требуется индивидуальный подход к лечению.

Микст-инфекции несут под собой несколько заболеваний, которые увеличивают набор болезнетворных признаков болезни. Но есть ряд проявлений, которые могут присутствовать в случае затронутого заболевания:
- неприятные выделения имеющие желтый оттенок со специфическим запахом;
- резкая боль при мочеиспускании ;
- тянущие боли в паховой области;
- выраженный зуд, отечность и жжение половых органов.
Диагностические мероприятия
В процессе диагностики смешанных инфекций сопоставляется клиническая картина и анализируются готовые лабораторные исследования. Необходимо выявить изоляцию возбудителей и изучить серологические реакции и сдвиги. То есть рассматривается прирост титра антител к конкретному возбудителю.

Составляется современная многоэтапная система диагностики инфекций, передающихся половым путем.
Сам процесс лабораторной диагностики выстраивается вокруг патогенных агентов, которые необходимо выявить. То есть, материал пациента изучается врачами-лаборантами на наличие трех предполагаемых возбудителей одной болезни. Обычно для выявления и идентификации болезнетворных вирусов и микроорганизмов выстраиваются разносторонние методы диагностики. К таковым отнсятся:
- ПЦР-анализ (полимеразная цепная реакция);
- ЛЦР (лигазная цепная реакция);
- ИФА (иммуноферментный анализ) ;
- ПИФ (прямая иммунофлюоресценция);
- бактериологический посев (бакпосев, культурное исследование).
Всю диагностику до и после лечебных мероприятий следует проводить в одном медицинском учреждении применяя одни и те же методики. Повторные анализы рекомендуется сдавать по истечении 1,5-2 месяцев после излечения, чтобы убедиться в полном отсутствии имеющейся микст-инфекции.
Методы лечения
Микст-инфекции помимо увеличенного инкубационного периода имеют разнообразный набор симптомов, которые имеют свойство модифицироваться. Чтобы состояние больного нормализовалось без осложнений, необходимо подобрать корректное лечение. Однако, довольно часто подбирается неверная терапия по причине наличия разных возбудителей. То есть лекарственные препараты борются с одним агентом, но абсолютно не действуют на другого.
Допустим, гонококки и трихомонады могут соседствовать, и возбудитель гонореи может запросто проникнуть внутрь патогенного микроорганизма. При этом гонококк будет защищен от влияния противотрихомонадных средств, которые бессильны при борьбе с агентами гонореи. Можно отметить и обратную сторону подобного лечения, когда антибиотики для борьбы с гонококками не действуют на трихомонад.
Анализируя перечисленные нюансы можно сказать, что классические методы не подходят для лечения нескольких вензаболеваний . При выявлении микст-инфекции необходимо подойти комплексно в процессе лечения. Можно выделить препараты, которые воздействуют и подавляют несколько возбудителей. К таковым лекарствам относятся:
Любые лечебные мероприятия при микст-инфекциях должны проходить под строгим наблюдением лечащего врача во избежание различных осложнений.



Медицинский специалист подбирает безопасные лекарственные средства, которые не угнетают клеточный иммунитет организма и имеют минимальное количество побочных эффектов. Для достижение терапевтического эффекта врач может выписать местные и системные препараты. Обычно в их число входят:
- антибиотики;
- пробитики и эубиотики (БАДы – биологически активные добавки к пище);
- нестероидные противовоспалительные препараты (НПВП, НПВС);
- десенсибилизирующие и витаминные средства;
- антиоксиданты;
- антимикотики (противогрибковые препараты).
Лечение проводится в две стадии. При первом этапе блокируется анаэробная флора и трихомонады, при втором идет воздействие на микроорганизмы внутри клеток.
Довольно часто при приеме лекарственных средств снижается количество необходимых лактобацилл , отвечающих за выработку молочной кислоты, которая в свою очередь препятствует размножению возбудителей. То есть при уменьшении количества полезных бактерий происходит нарушение в работе организма, что может привести к дисбактериозу. Данный казус несет под собой очередное поражение инфекцией, когда 1-2 агента свободно проникнут в беззащитную среду организма. Во избежание данной ситуации при микст-инфекции, после лечебных мероприятий рекомендуется в течение нескольких ближайших месяцев пройти дополнительное обследование и позаботиться об укреплении иммунитета.
Читайте также:






