Спайки при операции на сухожилиях
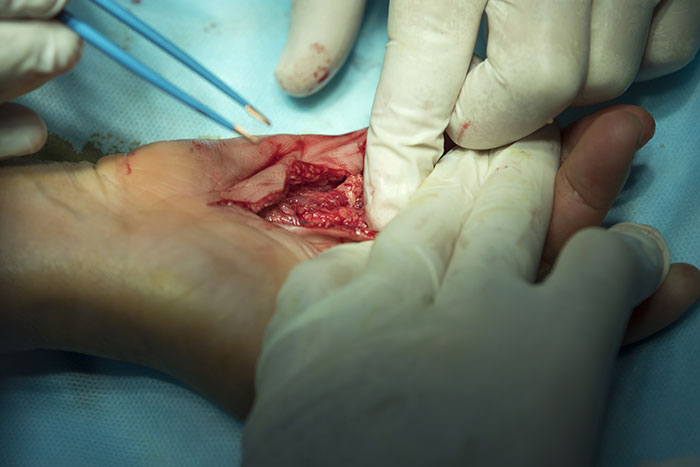
Ежедневно кисти человеческих рук совершают огромное количество разнообразных, порою тонких, виртуозных движений. Кисти рук обладают высокой чувствительностью, благодаря которой человек познаёт окружающий мир. Исключительные функции кистей рук осуществляются благодаря их очень сложному строению: на небольшой поверхности в строго определённой архитектонике сосредоточено много мелких суставов, сухожилий, сосудов, нервов.
В случае травмы кистей рук значительно нарушается их двигательная активность, что влияет на возможность выполнять движения, порою лишает человека профессии, влияет на психологическое состояние пациента. Травмы кисти составляют от 19 до 47 % от всех травм. Подавляющее число пациентов – это люди трудоспособного возраста, чаще всего страдают мужчины молодого и среднего возраста.
Область хирургии, занимающаяся восстановлением анатомических образований кистей рук, относится к микрохирургии.
Микрохирурги, используя тончайшие нити, соединяют нервы, сухожилия, кровеносные сосуды. Микрохирургия кисти позволяет не только восстанавливать целостность повреждённых анатомических образований, но и пришивать ампутированные пальцы рук или пересаживать пальцы со стопы, причем функция кисти может полностью восстановиться.
Процесс сращения всегда сопровождается образованием соединительной ткани, т.е. рубца, что обеспечивает восстановление анатомии. Однако образование соединительной ткани идёт не только в месте необходимого соединения структур, но и вокруг повреждённых образований. Образование рубцовых сращений между восстановленным сухожилием и окружающими тканями препятствует возможности движения сухожилия и, соответственно, пальцев рук, образуются контрактуры, а в дальнейшем - артроз суставов пальцев кисти.
Основным способом решения этой проблемы являются послеоперационные движения пальцами, когда перемещение сухожилий предупреждает образование прочных рубцовых сращений. От правильной реабилитации после хирургического вмешательства на кистях рук зависит восстановление исходного объема движений, мелкой моторики, письма.
Несмотря на все достижения микрохирургии и длительного проведения послеоперационной реабилитации, затруднения движений пальцев часто возникают после операций на кистях рук. По наблюдениям различных специалистов нарушения функции пальцев достигают от 13 до 45%. Это происходит из-за образования соединительнотканных рубцов (спаек), которые препятствуют свободному скольжению сухожилия внутри сухожильного влагалища, нарушается скользящая функция сухожилия.
Вследствие образования спаек 20-40% больных нуждаются в повторном оперативном вмешательстве для восстановления движений, во время которого хирург иссекает сращения/спайки вокруг сухожилия, освобождая его. Такой вид повторных операций называется тенолизом.
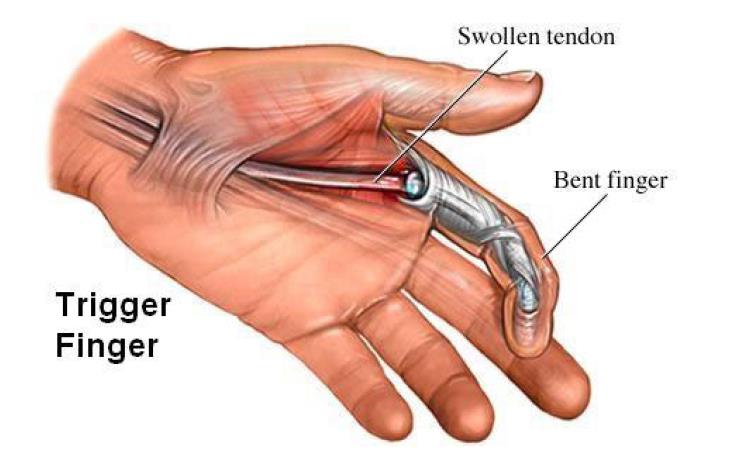
Но даже после повторной операции без профилактики образования рубцов положительный результат бывает недостижим, несмотря на упорство и терпение в выполнении лечебной физкультуры в послеоперационном периоде. Очень часто спайки образуются вновь, мешая скольжению сухожилий, ограничивая движения пальцев.
Некоторые реконструктивно-пластические операции в хирургии кисти исходно предполагают двухэтапный процесс. Вероятность образования соединительно-тканных рубцов и неудовлетворительных функциональных исходов в таких случаях увеличивается до 60-70%.
Применение противоспаечных барьеров при операциях на кисти руки позволяет снизить интенсивность разрастания спаек в послеоперационном периоде, уменьшить площадь вовлеченности сухожилия в рубцово-спаечный процесс, а также ускорить реабилитацию пациентов.
В микрохирургии возможно применение только гелевых форм противоспаечных барьеров, поскольку материалы в виде геля позволяют нанести барьер исключительно там, где это требуется и в том количестве, которое требуется хирургу, гель обладает адгезивными свойствами при контакте с тканями и модифицированной конгруэнтностью.
Содержание в противоспаечном геле гиалуроновой кислоты предоставляет дополнительные преимущества: способствует увлажнению и лучшей регенерации повреждённых тканей, обладает противовоспалительной активностью, препятствует чрезмерному образованию коллагена и способствует восстановлению скользящей функции сухожилий, что подтверждено исследованиями специалистов (Abate M. и соавт. 2014).
Противоспаечный барьер Антиадгезин – оптимальный выбор для профилактики рубцово-спаечного процесса в хирургии кисти, т.к.:
- любое хирургическое вмешательство – это травма, в ответ на которую развивается воспаление, следствием которого является разрастание фиброзной (соединительной) ткани;
- после хирургического вмешательства на околоносовых пазухах хирург всегда выполняет тугую тампонаду полости носа с целью предупреждения послеоперационного носового кровотечения. Тугая тампонада травмирует и высушивает слизистую полости носа, что является пусковым фактором развития спаечного процесса. Тампонада полости носа является причиной развития спаечного процесса в носовой полости в 67-90% случаев;
Гель Антиадгезин наносится сразу после завершения основного этапа операции на сухое операционное поле. Необходимо осторожно покрыть гелем все анатомические поверхности, требующие профилактики образования спаек. После использования оставшийся гель, шприц и аппликатор следует утилизировать.
Своевременно и правильно произведенная операция, интраоперационная профилактика спаечного процесса с помощью противоспаечного барьера в совокупности с полноценной послеоперационной реабилитацией позволяют восстановить активное сгибание пальцев кисти и достигнуть хорошей функции кисти в целом.
- Ломая М.П., З.Т. Шихзагиров. Причины формирования теногенных сгибательных контрактур пальцев кисти и их устранение с помощью тенолиза (обзор литературы) // Травматология и ортопедия России. – 2005. – 1(34). – С. 60-67.
- Минасов Б. Ш., Валеев М. М. Хирургическое лечение застарелых повреждений сухожилий сгибателей пальцев кисти: Пособие для врачей. -Уфа: Здравоохранение Башкортостана, 2002 72с.
- Волкова А.М. Хирургия кисти / А.М. Волкова. – Екатеринбург: Уральское книжное издательство, 1991. - –. 1. – 302 с.
- Микусев И. Е., Микусев Г. И. Лечение свежих и застарелых изолированных повреждений сухожилий глубоких сгибателей пальцев кисти // Травматология и ортопедия России. 1998. - № 1. - С.3-15.
- Abate M. et al. The use of hyaluronic acid after tendon surgery and in tendinopathies // BioMed Research International, 2014, Article ID 783632, p. 6
Узнайте больше о продукте, возможностях его применения, а также уточните интересующую Вас информацию, заполнив форму рядом
Так, еще в первой половине XX в. M.Mason и соавт. установили тот фундаментальный факт, что ранние движения сухожилия не уменьшают их сращения с окружающими тканями, а, напротив, приводят к утолщению и гипертрофии рубцов. Наиболее остро эта проблема стоит в течение первых 4 нед после операции, когда процессы фибриллогенеза идут наиболее активно.
В ходе эволюции этой проблемы выделились следующие методы профилактики послеоперационных рубцовых сращений сухожилия с окружающими тканями:
— метод ранних неконтролируемых активных движений;
— метод 3-недельной полной иммобилизации;
— метод контролируемых движений пальца за счет нагрузки преимущественно на сухожилия мышц-антагонистов;
— метод однократного (на протяжении суток) перемещения сухожилий с полной амплитудой.
Следует также иметь в виду, что в оценке каждого из этих методов большое значение для практики имеют следующие факторы:
1) степень участия больного и его окружения в реализации программы, ее сложность и трудоемкость;
2) необходимость привлечения к реализации программы дополнительного персонала (в частности, из числа специалистов по реабилитации);
3) стоимость используемых в ходе лечения материалов, приспособлений и медикаментов.
Метод ранних неконтролируемых активных движении оперированного пальца является самым простым и, к сожалению, весьма распространенным среди непрофессионалов в хирургии кисти. На первый взгляд, он не требует никаких затрат, но на самом деле является самым дорогим, так как практически неизбежно приводит к плохому результату независимо от качества выполненной операции.
Классическое описание результатов такого подхода дал S.Bunnell. По его словам, сразу после операции и хирург и пациент испытывают радость и настроены оптимистично, видя, как хорошо сгибается палец после сшивания сухожилия.
Однако с каждым днем оптимизм хирурга и радость пациента уменьшаются вместе со снижением объема движений пальца. К концу 3-й недели активные движения пальца прекращаются и на смену оптимизму приходит глубокое разочарование.
Причина этого заключается в том, что частые ранние активные движения пальца (даже ограниченные по объему) вызывают раздражение стенок костно-фиброзного канала и поверхности сухожилия, что стимулирует образование рубцовой ткани и в конечном счете блокирует движения.
Метод 3-недельной полной иммобилизации заключается в том, что на период наиболее активных репаративных процессов, протекающих в ране, движения восстановленного сухожилия полностью исключаются. Только через 3 нед пациент приступает к активным движениям пальца с постепенным увеличением объема рабочей нагрузки. Тем самым в наиболее активный период фибриллогенеза интенсивность репаративных процессов, протекающих вокруг восстановленного сухожилия, минимальна в связи с отсутствием движений.
Однако тот уровень развития фиброзных спаек, на который заранее соглашается хирург при использовании данного метода, может оказаться далеко не оптимальным. В последующем основная задача пациента — растянуть уже сформированные спайки — часто решается лишь отчасти и требует продолжительного периода тренировок. Применение данной методики при первичном шве СГС во 2-й зоне кисти дает, по объединенной статистике, 76% хороших и удовлетворительных результатов и 24% плохих исходов.
Метод контролируемых движений пальца за счет нагрузки на сухожилия мышц-антагонистов. Впервые был предложен R.Young и J.Harmon в 1960 г. Метод заключается в том, что с помощью дополнительного шва за ногтевую пластинку (или с помощью прикрепленного к ней крючка) к ней фиксируют резиновую держалку. Другой ее конец прикрепляют в области запястья, благодаря чему палец постоянно удерживается в положении сгибания.
С первых дней (!) пациент начинает активное разгибание пальца. Его сгибание осуществляется пассивно за счет резиновой держалки. Через 3 нед к этому добавляют дозированное активное сгибание пальца с постепенно возрастающей нагрузкой.
Позднее было предложено удлинить период пассивного сгибания пальца до 4,5 нед с защитой сухожильного анастомоза от полной нагрузки еще на 2 нед. Дальнейшее развитие данной методики сопровождалось созданием более сложных приспособлений и даже использованием компьютера.
Суть данного метода заключается в том, что перемещение сшитого сухожилия (трансплантата) в костно-фиброзном канале обеспечивается без передачи на него активной тяги мышцы. По замыслу авторов, это должно ограничивать раздражающее действие движений на скользящие друг по другу поверхности. И действительно, в специальных реабилитационных центрах данная методика позволяет получить вполне удовлетворительные результаты в большинстве случаев. Так, HKleincrl и соавт. получили отличные и хорошие результаты в 87% случаев.
В то же время практика показала, что использование данного подхода все-таки не устраняет существенную нагрузку на сшитое сухожилие, которое дистальная фаланга (влекомая тягой сухожилий разгибателей) перемещает в дистальном направлении. Вполне понятно, что раздражающему действию движений подвергаются и стенки костно-фиброзного канала. Значительная и многократная нагрузка на сухожилие делает реальной опасность разрыва сухожильного шва, на что указывают некоторые авторы.
Наконец, сама система пассивного сгибания пальца в виде крючков, лонгеты и резинок требует постоянного контроля и вызывает затруднения у многих пациентов.
Метод однократного (на протяжении суток) перемещения сухожилий с полной амплитудой. В основе этого метода лежит понимание того, что для эффективной профилактики образования рубцовых спаек между сухожилием и окружающими тканями достаточно перемещать его в костно-фиброзном канале как можно реже, но с максимальной амплитудой.
Суть методики состоит в том, что сразу после операции палец фиксируют с помощью ладонной гипсовой лонгеты в положении полного разгибания при ладонном сгибании в 30° в лучезапястном суставе (рис. 27.2.33, а).
На протяжении первых 3 сут (период наиболее выраженного реактивного воспаления) для кисти обеспечивают строгий покой. Важно понимать, что любые движения пальца в этот период лишены всякого смысла, так как способны лишь усилить воспалительную реакцию. Фибриновые спайки сухожилия с окружающими тканями пока еще только начинают формироваться и очень непрочны.
Начиная с 4-го дня по утрам палец с помощью дополнительно изготовленной тыльной гипсовой лонгеты переводят в положение полного сгибания (рис. 27.1.33, б). В этом положении пациент должен всего один раз продемонстрировать минимальное сгибательное движение дистальной фаланги, что, свидетельствует о перемещении СГС в противоположное положение (т. е. с полной амплитудой). Вечером палец фиксируют прежней гипсовой лонгетой в положении полного разгибания.
В результате такого подхода возможность образования прочных рубцовых спаек между сухожилием (трансплантатом) и окружающими тканями максимально уменьшается при незначительном раздражающем действии движений. Через 3 нед со дня операции переходят к дозированным активным движениям пальца с постепенным увеличением нагрузки.
Важно отметить, что пациенты легко усваивают суть данного подхода и меняют лонгеты самостоятельно, с помощью своего ближайшего окружения. Эта методика не требует постоянного врачебного наблюдения и использования сложных приспособлений. Почти 20-летний опыт ее использования свидетельствует об ее высокой эффективности при любых типах операций на сухожилиях.
Особенности использования метода при двухэтапной тендопластике. Подходы к послеоперационному лечению больных существенно различаются в зависимости от функции суставов пальцев, и в частности от наличия или отсутствия контрактур.
Наличие контрактур суставов пальцев предполагает их устранение в ходе первого этапа тендопластики. Первое вмешательство создает условия для восстановления пассивных движений в суставах (редрессация, капсулотомия, использование аппаратов внешней фиксации и пр.). Поэтому после вмешательства суставы целесообразно фиксировать в противоположном (по отношению к контрактуре) положении. Суставы, которые находились в положении сгибания, нужно фиксировать в положении разгибания, и наоборот.
После операции в период полной иммобилизации (10—12 дней) возможно дополнительное (часто поэтапное) выведение суставов пальцев в положение более значительной коррекции с учетом кровоснабжения кожи пальцев (см. также раздел 27.10). В дальнейшем смену положений пальцев осуществляют так, чтобы они более продолжительно находились в положении коррекции. Например, при сгибательной контрактуре в суставах период суточного разгибания пальца может вначале составлять 20 ч и затем постепенно уменьшаться. При этом изменение положения пальца может осуществляться более редко (в два раза реже, чем после обычной тендопластики).
Таким образом, чем труднее пальцы выводятся в положение коррекции, тем дольше они должны в нем находиться.
Данный подход может быть в той или иной мере сохранен и после замены стержня на сухожильный трансплантат, хотя при полном устранении контрактур после второй операции тактика ведения больных чаще является стандартной.
Отсутствие контрактур в суставах пальца позволяет использовать обычный подход, который состоит в следующем. Сразу после имплантации стержня в течение 10—12 дней палец находится с исходном положении разгибания при сгибании в лучезапястном суставе в 30—35°. Затем начинают изменение положения пальца один раз в сутки (т. е. в два раза реже, чем при обычной тендопластике).
После замены стержня на сухожильный трансплантат ведение больных осуществляют по той же схеме, что и после одноэтапной тендопластики.
Медикаментозное лечение. Для профилактики рубцовых сращений сухожилия с окружающими тканями применяют препараты гиалуронидазы (лидаза, ронидаза), которые вызывают распад основного вещества соединительной ткани и тем самым уменьшают прочность рубцовой ткани.
Экспериментальные и клинические исследования показали, что наиболее выраженное ферментативное действие лидазы проявляется при ее применении в ранние сроки после операции на сухожилиях. Ее действию способствует незавершенность процессов волокнообразования в окружающей сухожилие молодой грануляционной ткани.
Предполагают, что присутствие лидазы уменьшает возможность образования углеводно-белковых комплексов в основном веществе и волокнах соединительной ткани, что изменяет нормальные условия фибриллогенеза. Следствием этого являются ослабление волокнообразования в грануляционной ткани и задержка ее развития.
Курс лидазотерапии (10 инъекций) начинают спустя 2 нед после операции и сочетают с разработкой движений по описанной выше методике. Раствор лидазы (64 УЕ) вводят через день в окружающие сухожилие рубцово-измененные ткани.
Применение данной методики целесообразно после тендолиза, а также в тех случаях, когда условия для восстановления скольжения сухожилий сгибателей не являются благоприятными.
Во время лапароскопии на тонкой оболочке, покрывающей внутреннюю поверхность брюшной стенки, образуются повреждения в местах прохождения инструментов, разрезов или наложения клипс. После удаления инструмента этот участок поврежденной оболочки (она называется серозной) заживает самостоятельно.
Как образуются спайки и рубцы
Однако у наших тканей есть одно естественное не отменяемое свойство – они стремятся защитить наше тело. И иногда выработка так называемых защитных факторов после повреждения происходит усиленно – с запасом.
На практике же это выглядит так: в местах повреждений серозной оболочки усиленно вырабатываются коллагеновые и эластичные волокна и клетки соединительной ткани. Если в это время какой-нибудь внутренний орган (например, петля кишки) прикасается к участку поврежденной серозы, он поневоле вовлекается в этот процесс. Образуется тяж из соединительной ткани, который ведет от стенки внутренних органов к внутренней поверхности брюшной стенки. Это и называется спайкой.
Спайки могут соединять и внутренние органы друг с другом. Каждый из них также покрывает серозная оболочка. Во время операции не исключены ее микро-надрывы. И эти места микротравм также могут впоследствии стать источником формирования спаек между этим органом и органами прилегающими к нему.
Также на участке соприкосновения и заживления тканей после их рассечения или разрыва может образоваться рубец, при котором обычная ткань заменяется более жесткой и неэластичной соединительной. Рубцы могут быть на коже, а могут быть и на внутренних органах.
Чем плохи спайки?
Природа позаботилась о том, чтобы в нашем гармоничном теле органы были укомплектованы и уложены четко и правильно, как в тетрисе. Они занимают все внутреннее пространство и соприкасаются друг с другом подходящими сторонами, как тщательно подогнанный паззл. Если рассматривать все органы отдельно от тела, можно поразиться, сколько же места они занимают и как же умещаются внутри нас! Именно потому, что послеоперационные рубцы и спайки нарушают эту изначальную гармонию, они и влияют на наш организм.
В чем заключается негативное влияние спаек. Они:
- нарушают подвижность органа, что сказывается на его функции. Причем страдает как внешняя, зависящая от движений диафрагмы подвижность, так и внутренняя – активная и от движения диафрагмы не зависящая;
- нарушают кровообращение в пострадавшем органе;
- нарушают иннервацию органа;
- способствуют возникновению в органе болезненных ощущений и спазмов.
Как лечат спайки
По срокам формирования спаек различают:
- 7-14 день после операции – фаза молодых сращений, когда спайки еще очень рыхлые и легко рвутся;
- 14-30 день после операции - фаза зрелых сращений, когда спайки уплотняются и становятся прочными.
Начиная с 30-го дня после операции и далее, в течение нескольких лет, происходит процесс перестройки и формирования рубцов и спаек. Процесс индивидуален, многое зависит от свойств самого организма, его анатомического строения, функционирования внутренних органов.
Врач может заподозрить наличие спаечного процесса в брюшной полости по клиническим данным, сбору анамнеза и по результатам таких исследований, как УЗИ, КТ, колоноскопия. Спаечный процесс в брюшной полости и полости малого таза можно лечить медикаментозно или оперативно. При операции спайки разделяют, но к этому методу стоит прибегать только в крайних случаях, если тяжи настолько толстые и грубые, что сильно нарушают функцию органа, а более лояльное и щадящее лечение не помогает.
Как остеопатия воздействует на спайки
Врач –остеопат способен почувствовать руками, где расположены спайки и куда они ведут, где крепятся и что пережимают. Он также способен ослабить их натяжение за несколько сеансов, может восстановить, уравновесить и сбалансировать поврежденные органы, а значит и восстановить их функцию в полном возможном объеме.
Также в силах врача-остеопата прервать цепи повреждений и болезненных ощущений в, казалось бы, не связанных с прооперированной зоной отделах организма. Ведь наше тело – это целостная система, где все взаимосвязано. Остеопат воздействует на спайку непосредственно, без нарушения целостности тканей организма, а значит, без дополнительного фактора, стимулирующего образование соединительной ткани. Восстанавливая и гармонизируя функцию страдающего органа, организм высвобождает энергию для запуска полного восстановления в возможных индивидуальных условиях для всего организма.
Любое оперативное вмешательство, каким бы минимальным щадящим оно ни было, оставляет после себя множество негативных изменений, травм и стресса, с которыми организм вынужден бороться в одиночку. Что предпримет тело для своего лечения, чем оно пожертвует, как ограничит себя – всегда индивидуально. Но в рамках самосохранения это всегда выражается в потере функции в той или иной степени, а значит, и последующим страданием всего организма с потерей компенсации и затратой гораздо больших сил на обычное функционирование в течение жизни.
Поэтому в случае, если в жизни у вас случались оперативные вмешательства на органах брюшной полости, обратитесь к врачу-остеопату. Неважно, была операция обычной или проводилась щадящим лапароскопическим методом. У любого дискомфорта есть причина, а значит есть возможность ее решить.
Врач-остеопат может использовать пульсовую диагностику определения значимости спайки или рубца на организм. Это значит, что если при надавливании на послеоперационный рубец свойства вашего пульса меняются, то эта зона важна и значима для всего организма, и с этой спайкой или рубцом надо работать.
Спайки и рубцы имеют следующую значимость и распространенность влияния:
- локальную (влияние ограничено зоной расположения рубца или спайки);
- региональную (влияние распространяется на всю грудную или брюшную область, где расположена спайка);
- глобальную (влияет на весь организм, вплоть до нарушения его положения в пространстве).
Если пациент перенес оперативное вмешательство, то тактически врач-остеопат будет действовать следующим образом. Спустя 10 дней после операции, когда снимут швы, врач будет послойно работать с самим рубцом, работать с тканями непосредственно вокруг самого рубца и восстанавливать ту самостоятельную подвижность органа, которая не зависит от движения диафрагмы. Этот период работы укладывается в сроки от 10 дней до 3-х месяцев после операции.
Если длительность после операции составляет 3 и более месяцев, тогда врач будет уделять внимание всем окружающим органам и тканям в зоне операции, влиять на подвижность всех внутренних органов в целом и непосредственно на места локализации самих спаек.
Информация подготовлена ведущим специалистом клиники остеопатии и семейной медицины Osteo Poly Clinic Гульянц Марией Александровной, врач-остеопат, мануальный терапевт, хирург-эндоскопист.
а) Показания для восстановления сухожилия сгибателя кисти:
- Абсолютные показания: при установлении диагноза.
- Противопоказания: раннее вторичное восстановление сухожилия при наличии обширного повреждения тканей и загрязнения раны.
б) Предоперационная подготовка. Предоперационное обследование: разрыв обоих сухожилий сгибателя (палец нельзя активно согнуть в проксимальном и дистальном межфаланговом суставе); разрыв только глубокого сухожилия сгибателя (активное сгибание дистального межфалангового сустава отсутствует); разрыв только поверхностного сухожилия сгибателя (отсутствует активное сгибание только одного пальца, в то время как другие пальцы удерживаются в положении разгибания). Всегда оценивайте чувствительность и кровоснабжение!
в) Специфические риски, информированное согласие пациента:
- Снижение амплитуды движений вследствие спаек
- Вторичный разрыв сухожилия
г) Обезболивание. Блокада плечевого сплетения, редко общее обезболивание.
д) Положение пациента. Лежа на спине, подлокотник, управляемый турникет.
е) Оперативный доступ. Косой, изогнутый или угловой разрез, включающий область раны от предшествующего повреждения; также возможен продольный разрез посередине латеральной поверхности в области пястно-фалангового сустава большого пальца.
ж) Этапы операции:
- Анатомия
- Отрыв сухожилия сгибателя в месте прикрепления
- Шов по Кирхмееру-Кесслеру I
- Шов по Кирхмееру-Кесслеру II
- Динамическая тракционная шина по Кляйнерту
и) Меры при специфических осложнениях:
- Спайки: тенолиз (самое раннее через 6 месяцев), пересадка сухожилия.
- Разрыв в области шва: пересадка сухожилия.
к) Послеоперационный уход после восстановления сухожилия сгибателя кисти:
- Медицинский уход: динамическая тракционная шина по Кляйнерту (помните об осевой тяге отдельных пальцев в направлении ладьевидной кости) на протяжении 3-4 недель. Место сшивания сухожилия не достигает окончательной прочности ранее, чем через 3 месяца.
- Активизация: двигательные упражнения с 1-го дня.
- Физиотерапия: на протяжении 4-6 недель, если необходимо.
- Период нетрудоспособности: 2-6 недель, в зависимости от рода деятельности и стороны повреждения.
л) Этапы и техника восстановления сухожилия сгибателя кисти:
1. Анатомия
2. Отрыв сухожилия сгибателя в месте прикрепления
3. Шов по Кирхмееру-Кесслеру I
4. Шов по Кирхмееру-Кесслеру II
5. Динамическая тракционная шина по Кляйнерту

Первичное восстановление сухожилия сгибателя в нейтральной зоне (то есть, в области ладони, где сухожилия вложены в сухожильные влагалища) целесообразно только в сочетании с ранней мобилизацией места восстановления в этой области под вытяжением (например, в динамической шине Кляйнерта).
2. Отрыв сухожилия сгибателя в месте прикрепления. Отрыв сухожилия сгибателя с костным фрагментом в месте прикрепления на концевой фаланге пальца - нередкое явление. В этих случаях реконструкция включает наложение чрескостного шва, выводимого на кожу. С этой целью дрелью просверливается отверстие, а затем прямой иглой накладывается сквозной шов. Шов можно накладывать также на ладонной поверхности фаланги, непосредственно у места отрыва, хотя такая фиксация недостаточно стабильна.
Чрескостная фиксация с закреплением в проксимальном конце сухожилия и фиксация шайбой на ногте - лучший выбор. После заживления в области шва, нагрузка с ногтевой фаланги снимается, и шов может быть извлечен с проксимальной стороны.
3. Шов по Кирхмееру-Кесслеру I. Восстановление швом по Кирхмееру-Кесслеру подразумевает наложение двойной восьмиобразной петли в обеих культях сухожилия с формированием узла, погружаемого в область разрыва. Это позволяет сухожилию хорошо скользить, поскольку узел не препятствует его подвижности. Поперечные стежки шва должны отступать от линии разрыва примерно на один диаметр сухожилия, а узел основного шва должен погружаться в область разрыва.

4. Шов по Кирхмееру-Кесслеру II. После завершения наложения восьмиобразных петель, область разрыва сопоставляется по окружности тонким швом нитью 6-0 (PGA) на атравматичной игле. На этой стадии восстановления манипулировать сухожилием позволяет основной шов, который оставляют длинным, при этом используются самые тонкие инструменты и непрерывное орошение раствором Рингера. Сухожильные блоки тщательно восстанавливаются тонкими рассасывающимися швами (6-0 PGA).
5. Динамическая тракционная шина по Кляйнерту. Для достижения хорошего функционального результата требуется ранняя функциональная мобилизация на динамической шине. С этой целью поврежденные пальцы удерживаются в согнутом положении при помощи резиновой ленты, фиксированной к ногтю. Активное разгибание пальцев позволяет сухожилиям сгибателей разгибаться без напряжения при пассивном сгибании за счет тяги резиновой ленты.
Читайте также:


