Спазм большой приводящей мышцы
Клиническая картина поражения приводящих мышц бедра характеризуется болями по внутренней или передневнутренней поверхности ноги, с иррадиацией в пах, а иногда по передней поверхности бедра до внутренней лодыжки. На внутренней поверхности ноги часто около паха можно прощупать мышечное уплотнение, болезненное при прощупывании и растяжении
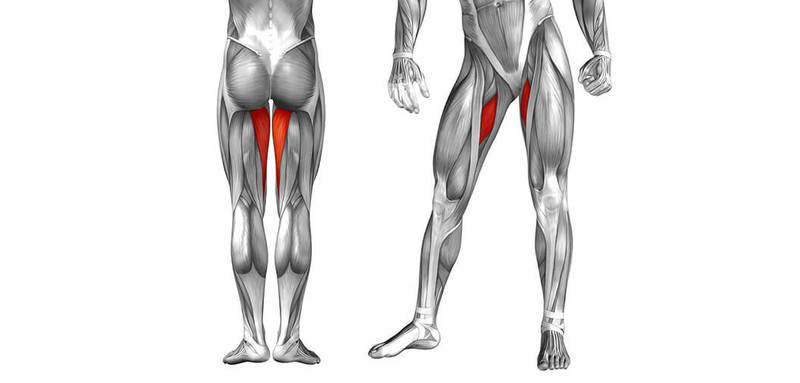
В приводящую группу мышц бедра входят большая приводящая, длинная и короткая приводящие и гребенчатая мышцы. Все три приводящие мышцы прикрепляются с внутренней стороны бедра. Особенно широко к этой линии прикрепляется располагающаяся более поверхностно длинная приводящая мышца.
Синдром приводящих мышц бедра + упражнение при боли по внутренней или наружно-внутренней поверхности бедра
Синдром приводящих мышц бедра встречается чаще, чем синдром отводящих. Например, при укорочении одной ноги — для того, чтобы таз располагался симметрично (коррекция мозгом вертикального положения тела в пространстве), при патологических процессах в тазобедренном, коленном или голеностопном суставах, переломах нижней конечности и т. д.
Клиническая картина поражения приводящих мышц бедра характеризуется болями по внутренней или передневнутренней поверхности ноги, с иррадиацией в пах, а иногда по передней поверхности бедра до внутренней лодыжки. На внутренней поверхности ноги часто около паха можно прощупать мышечное уплотнение, болезненное при прощупывании и растяжении.
Вследствие этого возникает ограничение движений в тазобедренном суставе, задние отделы таза на больной стороне поднимаются, бедро слегка сгибается и приводится, из-за чего невозможно опираться ногой на всю стопу, а лишь на носок.
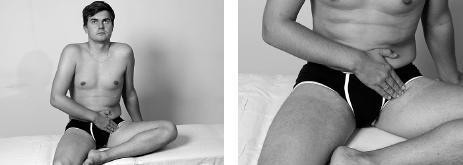
Упражнение выполнять в положении сидя, стопой уперев больную ногу в бедро другой ноги. Положив подушечки пальцев противоположной руки на внутреннюю поверхность бедра больной стороны, осторожно ощупать (пальпировать) мышцы по внутренней поверхности бедра для выявления наиболее пострадавших зон, выделив из них самую болезненную (пусковой пункт).
Затем подушечкой среднего пальца или боковой поверхностью ладони провести продольное линейное поглаживание, двигаясь вверх и вниз по передне-наружной поверхности бедра в течение 1 минуты, 6–15 раз.
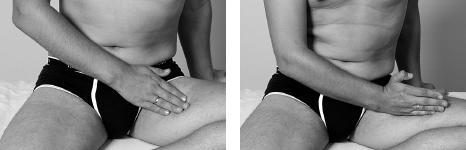
Нащупав самую болезненную зону, провести поперечно-боковое поглаживание в поперечном направлении, в течение 1 минуты, 6–15 раз.

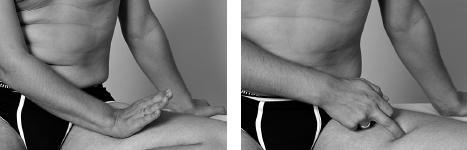
Сделав перерыв и отдохнув 2–3 минуты, принять исходное положение, нащупать наиболее болезненную зону на внутренней поверхности бедра и провести прием вибрации: кончиками большого, указательного и среднего пальцев захватить на внутренней поверхности бедра наиболее болезненные участки, потряхивать их вперед-назад и вращать против часовой стрелки.
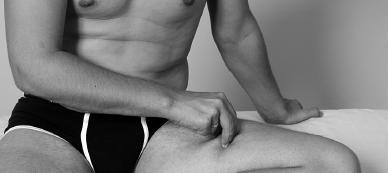
Прием выполняется в течение 1,5–2 минут. После этого провести растирание бугорком у основания большого пальца с этой же стороны медленными возвратно-поступательными движениями с нажимом на наиболее болезненную зону в течение 1,5–2 минут.

По мере уменьшения болевого ощущения в течение 0,5–1 минуты давление необходимо постепенно усиливать. Надавливать в течение 1–2 минут с силой от 3 до 6 кг.
Прием повторяется 3–6 раз через каждые 2–3 часа до полного исчезновения болевых ощущений. При отсутствии аллергических реакций для лучшего расслабления мышц за 40 минут до выполнения упражнения можно использовать: аскорбиновую кислоту (витамин С) 1000 мг (после еды); глицин 0,3 мг (3 таблетки под язык); индометацин (в свечах) 50 мг; вольтарен актив 25 мг (после еды).опубликовано econet.ru.
Анатолий Ситель "Точка боли. Уникальный массаж пусковых точек боли"
Понравилась статья? Напишите свое мнение в комментариях.
Подпишитесь на наш ФБ:
Когда сводит ногу в бедре, необходима консультация врача. Мышечные спазмы могут появляться спонтанно, беспокоить по ночам или в определенную половину дня. При частых проявлениях симптома следует безотлагательно пройти обследование. Рассмотрим, почему сводит бедренные мышцы ноги судорогой и как лечить спастические сокращения в ногах.
Клиническая картина
Некоторые пациенты ошибочно относят судороги бедра к отдельному заболеванию, но такое суждение неверно. Данное состояние является самостоятельным симптомом, говорящим о наличии отклонений или хронических болезней ног. Поэтому описание клиники судорог является весьма условным понятием – отмечать следует только те признаки, которые наблюдаются при большинстве патологий.
Знания анатомии ноги помогут разобраться в симптоматике судорог. В бедре выделяют три группы мускулов – передние, задние и внутренние. Обычно спазмы регистрируются на задней поверхности бедра – это двуглавая мышца, которая подвергается максимальным нагрузкам и чаще остальных находится в состоянии сокращения. При серьёзных отклонениях может сводить и остальные мускулы, спазмы могут спускаться ниже и провоцировать судороги в ноге ниже колена.

Для клинической картины судорог характерны следующие симптомы:
Это наиболее часто встречаемые симптомы судорог в бедре. Клиническая картина может осложниться наличием хронической патологии, отягощающей проявления спазмов в ногах – это могут быть отёки, общая слабость, перебои в работе сердца и лёгких.
Этиология
Для появления судорог необходимо формирование патологических нарушений, вследствие чего мускулатура ноги начнёт самостоятельно сокращаться без контроля нервной системы. Все причины спазма мышц бедра подразделяются на две большие подгруппы – физиологические и патологические.
Основной причиной появления большинства судорог является недостаток калия, кальция и магния. Дефицит этих микроэлементов приводит к нарушению возбудимости и сократимости наиболее нагружаемых мышц.
При этих условиях отсутствуют хронические патологии в организме, а дефицитные состояния носят временный характер. К их развитию приводят небольшие нарушения, которые не выходят за пределы критических значений. Основные физиологические причины следующие:
- Недостаток витаминов,
- Беременность и лактация,
- Период активного роста,
- Пожилой возраст,
- Нерациональное питание,
- Малоподвижный образ жизни,
- Вредные привычки,
- Психоэмоциональные стрессы,
- Физические перегрузки, занятия бегом.
В последнем случае отмечается возникновение судороги после тренировки, часто беспокоящие профессиональных спортсменов. Недостаток важных минералов развивается по причине повышенного их расхода, вследствие длительных изматывающих нагрузок.
К таким болезням относятся:
- Варикоз,
- Атеросклероз сосудов ног,
- Тромбозы и тромбофлебиты,
- Венозная недостаточность,
- Сахарный диабет,
- Травмы ног,
- Воспаление тазобедренного сустава.
Избавиться от судорог при данных причинах сложнее, чем при наличии физиологических отклонений. Требуется консультация соответствующих специалистов и корректировка программы лечения.

На основании анализа причин возникновения судорог в ногах выделяют группы риска, при нахождении в которых повышается вероятность развития недуга. В них входят:
- Молодые мамы,
- Подростки,
- Спортсмены,
- Офисные работники,
- Люди пожилого возраста,
- Водители, таксисты,
- Продавцы.
Особо опасны профессии, в которых происходит попеременная нагрузка на ноги и длительный отдых, сменяющие друг друга.
Диагностика
Для постановки диагноза судорог бедра потребуется провести поиск основной патологии. Для этого доктор может назначить:
- Анализы крови,
- КТ (компьютерная томография) и МРТ (магнитно-резонансная томография) ног, позвоночника,
- Ультразвуковое исследование сосудов.
Первый анализ самый важный – он выявляет уровень калия, кальция и магния. Остальные методы показаны для диагностики возможных патологий, ставших причиной судорог.
Как снять судорогу в бедре
Если пациента беспокоят периодические спазмы, их можно попробовать устранить в домашних условиях – классические народные методы помогут купировать приступы и расслабить мускулатуру ног.
Чтобы быстро снять судорогу в бедре, необходимо:
- Расслабить ногу,
- Выполнить массаж,
- Принять тёплую ванну,
- Растяните мышцы – при судороге в задней группе мышц бедра разогните голень, потяните носок вверх, в передней – наоборот, согните голень. При спазме на внутренней поверхности или в случае поражения нескольких групп мускул – расслабить ногу.
При возникновении сильного приступа можно прибегнуть к первой помощи при судорогах в ногах, которая показана для устранения сильных и длительных спазмов.
Лечение
Рассмотрим, что делать если сводит мышцы ног в ляшках. Для воздействия на причину недуга требуется восполнить уровень калия, кальция и магния – с этой целью доктор выписывает больному один из популярных препаратов:
- Аспаркам,
- Панангин,
- Магнерот,
- Магнеле В 6.
Эти лекарства устраняют проявление судорог в течение 1-2 месяцев в зависимости от степени дефицитного состояния. Самостоятельно приобрести препараты не получиться, поскольку они отпускаются по рецепту врача.
Если судороги в ногах сопровождаются болью, рекомендуется дополнить лечение следующими средствами:
- Троксевазин,
- Троксерутин,
- Венурон,
- Випросал.
Лечение судороги в бедренной части ноги может корректироваться врачом по имеющимся показаниям – в зависимости от вида конкретного заболевания.
Укрепляющие методы
Во время применения лекарств доктор дополнительно назначает укрепляющие методы, предназначенные для усиления воздействия препаратов и повышение процессов регенерации в мышцах.
Дополнительными способами лечения судорог могут быть:
- Физиотерапия – наиболее популярными является электрофорез, УВТ-терапия, лечение лазером и прогревающие процедуры,
- ЛФК – лечебная гимнастика укрепит мышцы, восстановит кровообращение и клеточное питание,
- Массаж – разминка разгонит токсины и шлаки, улучшит приток крови к области бедра,
- Альтернативная медицина – для снятия судорог можно использовать иглоукалывание и мануальную терапию.
Также во время лечения необходимо придерживаться диеты – продукты, должны быть богаты витаминами и микроэлементами, а режим питания дробным. Не следует употреблять жиры – они превращаются в молочную кислоту и провоцируют спазмы.

Профилактика
Если пациенту удалось быстро вылечить судороги, необходимо создать условия для предотвращения их повторного появления. Желательно придерживаться правил профилактики, которые предотвратят рецидивы заболевания:
- Соблюдайте режим питания – рацион должен включать витамины и минералы, необходимые мышцам,
- Избегайте физических перегрузок – это позволит исключить перенапряжение мускулатуры ног,
- Занимайтесь лечебной гимнастикой, делайте массаж – выполнение упражнений и разминки дважды в неделю улучшит кровоток в ногах, снимет мышечные спазмы,
- Носите удобную одежду и обувь – это разгрузит бёдра, предотвратит появление внезапных судорог.
Соблюдение профилактики является важной частью реабилитации больного. Для предотвращения рецидивов мышечных спазмов и обострения хронических патологий рекомендуется не только выполнение перечисленных правил, но своевременное посещение врача.
Судороги в бёдрах появляются при недостатке калия, кальция и магния. Привести к дефициту могут нарушения питания, хронические патологии или повышенный расход минералов в организме. Для восполнения нехватки микроэлементов следует пропить курс специальных препаратов.
Спазм мышц бедра — болезненное сокращение, которое возникает во время физической нагрузки. Для того чтобы убрать этот дискомфорт, необходимо выяснить причину его возникновения.

Причины возникновения
Выделяют несколько факторов, которые напрямую или косвенно влияют на появление мышечного спазма. Наиболее распространенная причина возникновения этого явления — физические упражнения, которые выполняет человек. При этом спазматические боли могут возникать как во время, так и после тренировки.
К другим причинам относятся:
- Дегенеративные заболевания костной ткани. Спазм в бедренной области наблюдается из-за разрушения сустава или воспалительного процесса, возникающего в околосуставных или околокостных тканях.
- Обезвоживание организма. Это явление наблюдается в жаркую погоду, при недостаточном поступлении жидкости в организм. Но в этом случае, скорее всего, спазм будет затрагивать большую группу мышц по всему телу.
- Нарушение баланса таких минералов, как кальций, магний и калий. Их недостаток приводит к сбоям в работе вегетативной нервной системы, что также может спровоцировать появление спазма.
- Заболевания органов, расположенных в области малого таза.
- Посещение холодного бассейна.
Дополнительно на появление дискомфорта могут влиять: нехватка витаминов группы В, беременность (особенно поздние сроки), использование процедур с ботоксом.
Если у человека наблюдаются только единичные случаи появления мышечного спазма, то на это не следует обращать внимания. Достаточно лишь постараться самостоятельно справиться с дискомфортом. Когда спазм возникает регулярно, есть необходимость проконсультироваться с врачом.
Характерные признаки
К дополнительным распространенным симптомам спазма бедра относятся:
- жжение;
- зуд;
- показывание.
Также спазм может сопровождаться онемением бедра. Длительность приступа варьируется от нескольких секунд до 15 минут.
Лечебные мероприятия
Перед назначением лечения необходимо провести диагностику. Она заключается в осмотре пациента и разборе его жалоб. Такими проблемами занимаются 2 специалиста — невролог и ортопед. Пациенту нужно будет сообщить следующую информацию:
- имеются ли какие-либо заболевания опорно-двигательного аппарата, например остеохондроз;
- были ли травмы в прошлом;
- имела ли место интенсивная физическая нагрузка перед тем, как случился спазм мышцы.
Врач проведет необходимое обследование и по результатам диагноза назначит лечение, пропишет препараты.

Самостоятельно с дискомфортом в ноге можно справиться при помощи грелки, шерстяного шарфа и специальной мази. Для начала человеку необходимо успокоиться, дышать глубоко и ровно. Если спазм произошел в ночное время суток, необходимо постараться встать с кровати, чтобы восстановить циркуляцию крови. Затем необходимо потянуть пальцы больной ноги назад. В первые секунды это может усилить боль, но потом наступить облегчение. Можно помассировать конечность несильными поглаживающими или постукивающими движениями рук.
После этого можно растереть конечность любой согревающей мазью, не туго перевязать шерстяным шарфом и уложить на возвышение (для этой цели хорошо подойдет теплая грелка).
В дневное время, когда тонус мышц повышен, необходимо попытаться расслабить конечность, а затем выполнить несложные упражнения, которые постепенно нормализуют ситуацию. Если болезненные ощущения появились в положении стоя, то нужно сесть и попытаться вытянуть конечность. Боль должна отступить. Чтобы этого не повторялось в будущем, нужно ежедневно выполнять комплекс упражнений на растяжку:

- Положение стоя, ноги на ширине плеч. Левой рукой нужно упереться в стену или взяться за какую-нибудь опору. Правую ногу нужно согнуть в колене и отвести немного назад, взявшись правой рукой за кончики пальцев. Присев на левой ноге, правую необходимо тянуть назад как можно дальше.
- Сев на твердую поверхность, нужно прижать ноги, согнутые в коленях, к груди. Взявшись руками за пальцы стоп, нужно медленно вытягивать ноги вперед, не отрывая колени от груди.
Главное — не переусердствовать с физическими упражнениями. Нагрузку на приводящие мышцы следует распределять постепенно.
Заключение
Что делать в ситуации, когда сводит ногу, решать только самому человеку. Но если дискомфорт повторяется регулярно, то необходимо записаться на прием к врачу. Только после медицинского осмотра можно установить точную причину возникновения этих ощущений, а при наличии заболеваний — начать своевременное лечение.

Боли в области поясницы не всегда связаны с дегенеративными дистрофическими поражениями хрящевых тканей межпозвоночных дисков. В этом районе сосредоточены нервные сплетения, крупные мышцы. Все эти ткани могут поражаться воспалительными и дегенеративными процессами.
Синдром подвздошно-поясничной мышцы диагностируется примерно у 30 % пациентов в возрасте от 25 до 40 лет, которые обращаются на прием с жалобами на боль в пояснице. Неприятные ощущения могут быть постоянными или возникать только при определённых обстоятельствах. Важно понимать, что с течением времени миофасциальный синдром подвздошно-поясничной мышцы не проходит без лечения, а только усугубляется. Это связано со сложным патологическим поражением структуры миоцитов. Сначала происходит первичный спазм, приводящий к нарушению проводимости нервного импульса. В результате этого нарушается микроциркуляция капиллярной крови, в толще мышцы начинают накапливаться метаболиты. Это провоцирует повторный спазм и развитие воспалительной реакции.
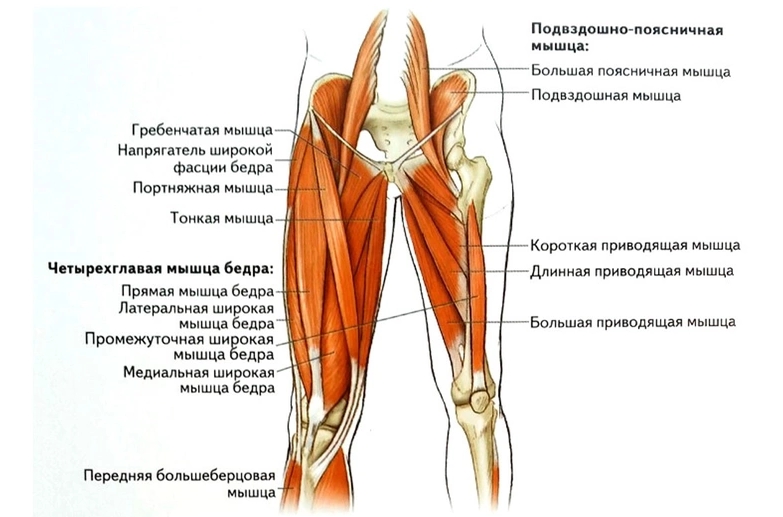
Подвздошно-поясничная мышца относится к тазовой мускулатуре человека и включает в себя большую поясничную мышцу и малую подвздошную. Выходит из тазовой полости и направляется к большому вертелу тазобедренного сустава. Принимает участие в работе сгибателей бедра, стабилизирует движения нижних конечностей. Выполняет роль сгибателя туловища в области поясницы.
Анатомия этой мышцы:
- берет свое начало в толще брюшного пресса, а заканчивается в районе вертела бедренной кости;
- позволяет совершать повороты и сгибания бедра, приведение его в исходное положение после отведения в сторону;
- иннервация осуществляется нервами, отходящими от поясничного сплетения;
- отвечает за отведение таза кзади;
- отвечает за сгибание туловища в области поясницы.
Поражение подвздошно-поясничной мышцы относится к дегенеративным процессам тонического или спазматического характера. Примерно в 40 % случаев патология является сигналом о том, что происходит разрушение тазобедренного сустава и необходимо срочно пройти диагностику с целью раннего выявления деформирующего артроза. Еще в 30 % случаев спазм свидетельствует о дегенеративных дистрофических процессах в области поясничного нервного сплетения. Это провоцирует компрессию нервного волокна, отвечающего за иннервацию подвздошно-поясничной мышцы. Возникает непроизвольный спазм и нарушается процесс проведения нервного импульса. Если в толще мышцы сформируются так называемые триггерные точки, то справиться с данным состоянием самостоятельно будет очень сложно.
В этой статье предлагаем узнать больше информации о причинах, симптомах и лечении синдрома подвздошно-поясничной мышцы – как выявить заболевание, к какому врачу обращаться для прохождения диагностики, с помощью каких методов лучше всего проводить комплексную терапию.
Причины миофасциального синдрома поясничных мышц
Синдром поясничной мышцы может развиваться под влияем патогенных факторов. Среди распространенных причины развития миофасциального синдрома поясничных мышц можно отметить:
- частые и длительные переохлаждения тела (например, работа в неблагоприятных метеорологических условиях);
- тяжелый физический труд с задействованием разных групп поясничных мышц;
- избыточная масса тела, которая нарушает баланс распределения амортизационной и физической нагрузки по мышечную каркасу спины;
- искривление позвоночного столба и нарушения осанки разного типа;
- неправильная постановка стопы, полая стопа, плоскостопие, вальгусная деформация;
- ведение малоподвижного образа жизни с преимущественно сидячей работой;
- дегенеративные дистрофические заболевания тазобедренного сустава и позвоночного столба;
- опухолевые процессы, оказывающие давление на мышцу (в том числе и расположенные в брюшной полости);
- воспалительные процессы инфекционного и асептического характера;
- травмы (ушибы, ранения, растяжения).
Исключение всех возможных потенциальных причин – это важнейший шаг на пути к выздоровлению. Поэтому следует внимательно рассматривать каждый из существующих факторов риска и постепенно исключать их из своей жизни. Синдром подвздошно-поясничной мышцы может начать формироваться во время беременности. Особенно ему подвержены женщины с физиологически узким тазом, с многоплодной и многоводной беременностью. Дополнительным фактором риска у них является симфизит на поздних сроках и расхождение тазовых костей. При обнаружении подобных проблем необходимо как можно быстрее начинать проводить комплексное лечение. Если этого не сделать, то женщина в будущем может стать инвалидом и утратить возможность передвигаться на своих ногах.
Курение и употребление алкогольных напитков влияет на систему микроциркуляции капиллярной крови в области крупных суставов и позвоночного столба. Поэтому лица, употребляющие алкоголь и курящие находятся в группе риска по развитию коксартроза и остеохондроза. При подобных заболеваниях часто развивается миофасциальный синдром пояснично-подвздошной мышцы.
Следующий важный и часто встречающийся фактор риска – нарушение правил эргономики при организации спального и рабочего места. В этом случае неправильно распределяется физическая и амортизационная нагрузка. В ответ происходит спастическое перенапряжение мышечного каркаса спины и поясницы. Может произойти сбой в иннервации и в тоще подвздошно-поясничной мышцы сформируется очаг неправильного реагирования (триггерная болевая точка). При случайном нажатии на неё у пациента будет возникать ответная реакция повышенного мышечного тонуса и болевого синдрома.
Симптомы синдрома подвздошно-поясничной мышцы
Клинические симптомы синдрома подвздошно-поясничной мышцы могут возникать внезапно, или развиваться в течение некоторого времени. Все зависит от этиологии данного процесса. Например, если это состояние развивается на фоне обострения пояснично-крестцового остеохондроза, то признаки неблагополучия нарастают постепенно. Справиться с ними можно будет только восстановив целостность поврежденного межпозвоночного диска.
Основной и первый признак синдрома подвздошно-поясничной мышцы – спазм, судорога или иное проявление острой простреливающей боли. Характерная особенность заключается в том, что прострел возникает при попытке ответы или привести к себе бедро, согнуть ногу в колене, подтянуть колени к туловищу.
Другие клинические симптомы синдрома подвздошно-поясничной мышцы включают в себя:
- скованность движений, которая проявляется после длительного нахождения в статичной позе (например, после ночного сна, работы в положении сидя и т.д.);
- боль в области поясницы, распространяющуюся на внешнюю сторону бедра и захватывающую тазобедренный сустав;
- судороги в области наружной и задней поверхности бедра;
- нарушение походки, в острых случаях самостоятельная ходьба становится невозможной по причине резкой боли, возникающей при каждой попытке поднять ногу;
- прострелы иррадиируют в область поясницы, что не позволяет сразу же исключать пояснично-крестцовый остеохондроз.
При поражении бедренного нерва который проходит в непосредственной близости от подвздошно-поясничной мышцы, могут возникать характерные признаки невралгии и невропатии. Это распространение боли до области, расположенной над коленом, появление участков онемения и парестезии в области нижней конечности на стороне поражения.
В тяжелых случаях, когда воспалительным процессом охвачена вся подвздошно-поясничная мышца, наблюдается резкая болезненность в области передней брюшной стенки. Может возникать рефлекторный запор и спазм мочеточников, при котором появляется отсутствие мочеиспускания.
При проведении дифференциальной диагностики требуется сделать ряд рентгенографических снимков. С помощью обзорного снимка тазобедренного и коленного суставов исключается деформирующий остеоартроз, при котором возникают похожие симптомы. Снимок пояснично-крестового отдела позвоночника позволяет исключить остеохондроз и его вероятные осложнения, такие как спондилолистез, протрузия и экструзия, межпозвоночная грыжа и т.д. В случае затруднений с постановкой точного диагноза врач может порекомендовать провести МРТ обследование. Оно позволяет визуализировать все мягкие ткани и мышцы в том числе.
При пальпации можно обнаружить очаги болезненности в толще подвздошно-поясничной мышцы, триггерные точки.
Для диагностики и лечения этого заболевания можно обратиться к ортопеду или неврологу. Самостоятельно можно только оказать себе первую помощь с целью купирования болевого синдрома и судорог. Полностью снять мышечный спазм без медицинской помощи вряд ли получится.
Лечение синдрома подвздошно-поясничной мышцы
Комплексное лечение синдрома подвздошно-поясничной мышцы лучше проводить в специализированной клинике мануальной терапии. Официальная медицина не предлагает эффективных и действенных способов лечения данного заболевания. Назначаются миорелаксанты, которые не дает гарантии восстановления проводимости нервного импульса, а только временно блокируют.
Мануальная терапия позволяет полностью восстановить работоспособность пораженной мышцы и избежать риска повторения болевых приступов в будущем. Отличным эффектом обладает остеопатия в сочетании с иглоукалыванием. С помощью остеопатического воздействия останавливается физиологическая структура мышечного волокна, повышается его эластичность и проницаемость, усиливается капиллярный и лимфатический ток. Иглоукалывание запускает процесс регенерации всех поврежденных клеток за счет использования скрытых резервов человеческого организма.
Особое значение в лечении синдрома подвздошно-поясничной мышцы имеет лечебная гимнастика и кинезиотерапия. Индивидуально разработанный комплекс упражнений поможет пациенту не только справиться с напряжением мышечного волокна, но и запустит восстановительные процессы в области тазобедренного сустава и пояснично-крестцового отдела позвоночника. Также применяется физиотерапия, лазерное воздействие, массаж, электромиостимуляция и многое другое.
Имеются противопоказания, необходима консультация специалиста.
Читайте также:


