Спазмы мышц сухожилий и связок
Причиной всех проблем в позвоночнике принято считать изменения в костях и хрящах позвоночника. Но при этом:
— Остеофиты позвонков, деформированные межпозвонковые диски и грыжи дисков сами по себе не дают болевых ощущений.
— Всегда при их наличии существуют спазмы мышц, сухожилий и связок.
Почему эти факты не вынуждают задуматься?
На сегодняшний день при диагностике и лечении, за очень редким исключением, отношение к состоянию мягких связующих тканей странное – они в расчет не берутся.
Какие ткани быстрее будут изменяться твердые или те, которые мягче? Межпозвонковый диск, который является хрящом, или более эластичные и подвижные мышцы и связки? Конечно же, более мягкие ткани, потому что они подвижнее твердых. Значит, и поддаваться трансформации более мягкие ткани будут раньше. А это значит, что своими изменениями они будут влиять на состояние иных близлежащих тканей, структур и систем. В большинстве случаев именно так и происходит.
Но если связующие ткани настолько мобильны, значит их трансформация, с таким же успехом, может зависеть и от изменений иных тканей, структур и систем.
Что от чего зависит?
Эту причинно-следственную связь можно определить только при тщательном комплексном анализе каждой отдельной ситуации. А не назначать всем стандартный диагноз и способ лечения.
СПАЗМ КАК ЯВЛЕНИЕ.
Связующие мягкие ткани – мышцы, сухожилия и связки – это защита. При экстремальной ситуации, нервных стрессах, физических нагрузках, переохлаждении они сжимаются и тем самым становятся бронёй для внутренних органов, структур и систем организма, защищают от травм.
Но эта их уникальная способность напрягаться может стать причиной больших неприятностей. Если напряжение регулярное и систематическое, то мышцы, сухожилия и связки, естественно, в напряженном состоянии находятся чаще, чем в расслабленном. В результате они постепенно уплотняются, спазмируются, воспаляются и отекают и этим воздействуют на нервы, появляется боль. Реагируя на боль, мышцы, сухожилия и связки рефлекторно ещё больше спазмируются. Усиливается боль, усиливается напряжение тканей, усиливается спазм. Замкнутый круг, включателем которого является спазм.
Вместе с мышцами, сухожилиями и связками существуют еще фасции — это плотная волокнистая соединительная ткань, оболочка, в которую как в рубаху одеты различные участки, ткани и органы.
Волокна фасции расположены в различных направлениях наслаиваясь друг на друга. Между этими слоями находится жидкость, которая уменьшает трение, что позволяет волокнам и слоям фасций двигаться эластично.
В фасциях находится много нервов, кровеносных и лимфатических сосудов.
Фасции находятся везде.
Поверхностные фасциальные ткани находятся под кожей. Они окутывают всё тело общим чехлом и являются своеобразной разделительной границей между кожей и мышцами.
Глубокие фасции покрывают, окружают, разделяют, крепят мышцы, сухожилия, органы, различные структуры тела, целые участки и части тела вплоть до каждого мускула в отдельности, удерживают их в определенном положении. Выстилают внутренние полости, находятся вокруг нервных и сосудистых переплетений.
Полноценное работоспособное состояние фасций такое же, как и у мышц, сухожилий и связок – эластичность, и связано оно с полноценным работоспособным состоянием тканей и органов, которые окружены фасциями. И состояние фасций, и состояние окружаемых ими тканей зависят друг от друга. Страдает одно, страдает и другое.
Грыжи живота и смещения внутренних органов возникают по причине неполноценного развития фасций мышц. Спазмированные фасции сдавливают сосуды и нервы, которые в них находятся. При резких сокращениях мышц и при переломах костей возникают травмы фасций.
Но наиболее распространенная причина – аномальные нагрузки.
Длительное и систематическое нахождение тела в неподвижно-неестественных положениях: сидя (не облокотившись на спинку стула, криво и косо, положив ногу на ногу), стоя, лежа.
— Отсутствие нормальной систематической физической нагрузки (прогулки, бытовая работа, оздоровительная гимнастика). Мягкие связующие ткани должны работать согласно своим природным возможностям, иначе они перестают быть эластичными и прочными и становятся слабыми.
— Перегрузка. Тяжёлая длительная физическая работа (дачно-сельские работы), поднятие тяжестей, чрезмерные спортивные нагрузки ради чего-то там, отсутствие разминки (разогрева мягких связующих тканей) перед спортивной тренировкой и т. д. Эти несвойственные для позвоночника действия приводят к нарушению оси позвоночника, травмам и микротравмам, ни одна из которых не проходит просто так.
При всех болезнях позвоночника физические нагрузки при уже перегруженных и спазмированных мягких связующих тканях только увеличивают спазмы, усиливают боли и усугубляют ситуацию.
ОСНОВНЫЕ ОРИЕНТИРЫ НЕДОМОГАНИЙ ПРИ СПАЗМАХ В СПИНЕ.
Боль ощущается по задней и боковой поверхности шеи, усиливается во время активных движений, может охватывать как одну из сторон шеи, так и обе сразу. Болит голова. Болезненные импульсы простреливают от уха, затылка и основания головы до плеч, лопатки и по всей длине руки до кончиков пальцев, возможно жжение и онемение в них.
При спазмировании с одной стороны шеи развивается кривошея — голова наклоняется в больную сторону.
Боль в плечах, середине спины, между и под лопатками, откуда может отдавать в верхнюю часть туловища – в район плечевого сустава с дальнейшим переходом в руку и вниз – в область живота. Часто поднимается давление, ставится диагноз гипертония. Сдавливаются межреберные нервы – межреберная невралгия.
При возникновении резкой боли в области груди увеличивается потовыделение (ощущение холодного пота), учащается сердцебиение, перехватывает дыхание, могут возникнуть изменения в работе сердца – все это воспринимается как сердечный приступ. Но при этом электрокардиограмма не видит плохих изменений, а фармакологические препараты ситуацию не улучшают.
Из грудного отдела боль может отдавать в живот. При этом подозревать могут аппендицит, холецистит, язву желудка, внематочную беременность и т.д.
А чего стоят спазмы в брюшной полости, которые являются результатом спазмов мышц и связок позвоночника… Жгучая, порой опоясывающая боль. Каждый шаг из-за этой боли выполняется с трудом. Встать проблематично. Масса впечатлений. И к тому же нарушается работа органов желудочно-кишечного тракта, мочеполовой системы.
Первоначальное, первичное состояние. Возникает сразу в самом начале заболевания. Длится от двух недель до четырех месяцев.
Мышцы, сухожилия и связки становятся очень жесткими. Центры уплотнений очень чувствительны, не дают ткани, в которой находятся, расслабиться. Боль и в покое, и при движении ощущается и в самих уплотнениях, и в отдаленных от них местах. При нагрузках и при воздействии на уплотнения она усиливается резко, внезапно, многократно, остро, пронизывающе отдает в другие части тела и внутренние органы. Порой ну очень сильно ощущается и усиливается. Может сковывать выполняемые движения вплоть до того, что пошевелиться сложно.
— В большинстве случаев, даже если ничего не предпринимать в этом состоянии снижение болевых ощущений происходит самостоятельно. Но это обманчивые и коварные ощущения. Да, боль притупляется, это хорошо только отчасти. Если не лечить заболевание в остром состоянии, то оно переходит в хроническое. А это значит, что в дальнейшем лечить становится сложнее и дольше.
— Нельзя выполнять активно-подвижные гимнастики, силовые нагрузки и вытягивающие действия для спины. В спазмированном состоянии очень велик риск микронадрывов мышц, сухожилий и связок с дальнейшим усилением спазма.
— Нельзя греть спазмированное место. Возможное первоначальное облегчение – обман. После остывания прогретого места, а оно происходит обязательно, спазмирование и отек усиливаются.
— Нельзя проводить физиотерапевтические процедуры и силовые действия на позвоночнике. При сильном воздействии на спазмированные мышцы и связки позвоночника запросто могут сместиться межпозвонковые суставы.
— Самое первое и важное действие в первые дни обострения – полный покой и желательно в горизонтальном положении.
При бытовых действиях больше существует состояние дискомфорта, скованности, сжатости, натянутости, как будто что-то сдерживает. И надо расшевелиться, чтобы дискомфорт ушёл. Боль как таковая отсутствует. Возникает при воздействии на уплотнение и только в самом уплотнении. Она больше притупленная, отдает в другие части тела редко.
При неадекватных нагрузках, переохлаждении, резком перепаде окружающей температуры, психоэмоциональном стрессе хроническое состояние запросто может стать острым. Но не тем, первоначальным, которое лечится и быстрее, и эффективнее, а повторным. Происходит чередование хронических и острых состояний. Но не по кругу, а по спирали, где с каждым витком ситуация ухудшается.
— Запреты и ограничения, конечно же, существуют и рекомендованы. Но, в связи с тем, что отсутствуют острые боли и существенные нарушения в физических возможностях, человек с хроническими спазмами мягких связующих тканей, как показывает практика, к рекомендациям не прислушивается и свой образ жизни не меняет.
— Процесс лечения длится не менее полутора лет. И это при условии грамотно выбранной методики, а также при систематичном и регулярном выполнении необходимых действий самим заболевшим человеком.
— Если от начала заболевания до начала лечения прошло больше двух лет, то полностью восстановить изначально-здоровое состояние мышц, сухожилий и связок практически невозможно. Но эта беда ещё не беда. Опасность заключается в том, что измененные и деформированные мягкие связующие ткани являются угрозой для полноценной работы структур и систем жизнедеятельности организма. И если ничего не делать, то вот тогда беда будет.
Боль именно в остром состоянии вынуждает человека заняться лечением.
В хроническом состоянии дискомфорт в самочувствии менее активен. Здоровье и лечение, как правило, игнорируются, болезнь прогрессирует.
— Сдавливаются периферические нервы.
- Ухудшается прохождение нервных импульсов к различным органам и тканям. Возникающая в них боль и нарушения в их работе создают впечатление о том, что больны непосредственно они. Результаты же обследований, при этом, изменений в них не находят.
- Напряженные нервы, оплетающие кровеносные сосуды, уменьшают их диаметр. В результате нарушается приток крови к органам и тканям, и нарушается их работа.
— Зажимаются сосуды кровеносной системы.
Её задача – обеспечивать обмен веществ между тканями, снабжать клетки кислородом и питательными веществами, удалять отходы.
- Нарушается кровоток и обмен веществ и спазмированных связующих тканях. Возникает кислородное голодание. Появляются отек и боль. А они уже вызывают рефлекторное напряжение в еще не спазмированных тканях. Спазм усиливается, и площадь спазмирования расширяется.
- Нарушается питание и обмен веществ не только в самой спазмированной ткани, а и, казалось бы где от неё расположенных, внутренних органах, структурах и системах организма. В результате нарушается их работа.
— Зажимаются сосуды лимфатической системы.
Её задача – удалять и обезвреживать наиболее вредные продукты распада: остатки распавшихся клеток, микробы, вирусы, токсины. Лимфатическая система – это канализация. А если канализация засорена?
Лимфатические сосуды – это трубы, они удаляют. Если трубы пережаты, то и отходы удаляются не полностью. И ладно если бы они где-нибудь лежали и перегнивали, что тоже не очень замечательно. Но они остаются в невыведенной жидкости и плавают рядышком со здоровыми клетками.
Лимфатические узлы – это фильтры, они очищают. Если фильтры не работают, то и чистки не будет, обезвреживание отсутствует.
В результате – слабый иммунитет организма, прогрессирующее загрязнение, отравление, интоксикация, развитие хронических болезней.
- Из тканей жидкость с отходами выводится не полностью. Возникают отеки. И отек ног, и одутловатость лица, и синяки и мешки – это результат, который виден. Мочегонные же средства помогают временно, слабенько и задачу не решают.
- Бессмысленны любые чистки и диеты. При этих процедурах воду потреблять надо, а она, в дальнейшем, полноценно не выводится. А значит, и отходы не выводятся. А значит, как уже известно, и загрязнение остается. В итоге, даже при самой умной чистке и диете результат достигается очень медленно, если вообще достигается.
В лимфатической системе нет такого насоса, которым является сердце в кровеносной. Движение лимфы происходит очень медленно и только благодаря сокращению стенок лимфатических сосудов и работе мышц. И для того, чтобы пережать сосуды достаточно даже не спазмов мышц, а неощутимых микроспазмов.
— Деформируются позвонки и диски.
Это далеко не все результаты спазмирования мышц, сухожилий и связок.
Ведь что делает спазм – пережимает, зажимает, ущемляет, давит. В чем его основная беда – недодать, обделить, лишить органы, ткани, системы и структуры жизнедеятельности организма управления, питания и чистоты, без которых нормальная работа просто невозможна. Без них происходят изменения, деформации, перерождения, патологии, которое не всегда лечатся.
Убрать боль. Обезболить.
Для этого надо снять с мышц, сухожилий и связок напряжение. В результате этого они будут работать неуставая, а структуры и системы жизнедеятельности освободятся от зажатостей.
Способ решения – убрать спазм и тем самым расслабить ткани, а, следовательно, и убрать причину боли и болезни. Это возможно только при непосредственном механическом воздействии на спазмированную мягкую ткань. И если она находится глубоко, то и проникнуть надо глубоко, тем самым достав спазм. Остается только найти то, что надо найти, проникнуть туда, куда надо проникнуть и воздействовать на то, на что надо воздействовать.
Создать условия для естественно-свободного от спазмов состояния мышц, сухожилий и связок, тем самым дать возможность структурам и системам жизнедеятельности полноценно работать.
Для этого надо растянуть мышцы, сухожилия и связки. В результате чего они становятся подвижными и эластичными.
Способ решения – лечебная гимнастика. Статическое (пассивное) вытяжение мышц, сухожилий и связок и не только возле позвоночника. Растягивать их можно только тогда, когда они уже расслабленны.
Обезопасить, защитить на дальнейшее структуры и системы жизнедеятельности от сдавливания возможным спазмированием мышц, сухожилий и связок, которые для этого надо укрепит.
Способ решения – лечебная гимнастика. Укрепление статическое и динамическое мышц, сухожилий и связок. Создать крепкий, но обязательно эластичный (а не закаченный и перекаченный) корсет из уже расслабленных (не спазмированных) и растянутых (подвижных) мышц, сухожилий и связок. Именно он защитит и позвоночник, и все остальные кости, суставы, внутренние органы, структуры и системы жизнедеятельности и поможет им полноценно выполнять их функциональные возможности.
Грамотная и последовательно выстроенная система устранения причин болей в голове, шее, спине, руках и ногах и лечения позвоночника приводит к следующим результатам:
— Исчезают спазмы мягких связующих тканей.
— Увеличиваются расстояния между позвонками.
— Освобождаются от сдавливания межпозвонковые диски, нервы и сосуды. Исправляются дефекты позвоночника.
— Улучшается кровообращение, лимфоток и обменные процессы в тканях, внутренних органах, частях тела. Восстанавливается их полноценная функциональность.
Каковы симптомы фибромиалгии мышц? Каковы причины этой сложной патологии и на чём основывается терапия?
Давайте рассмотрим тему: от диагностики до возможных процедур лечения.
Что такое фибромиалгия
Фибромиалгия – ревматический синдром, поражающий мышечный аппарат и сухожилия. Болезнь была известна в начале 1800-х. Однако, пришлось ждать начала 20 века, чтобы получить её теоретическое описание. Английский невролог Говерс в 1904 году, назвал болезнь фиброзитом, имея ввиду считая воспаление мышц.
Только в 1940 году удалось исключить воспалительную природу заболевания, и его стали рассматривать как патологию с очень сильным психологическим основанием. Потом пришлось ждать 1978 года, чтобы прийти к сегодняшней интерпретации причины заболевания, и только в 1994 году был составлен точный диагностический протокол.
Фибромиалгия характеризуется группой симптомов, из которых наиболее распространенными являются:
Синдром может быть разделен на 2 различных типа, каждый из которых имеет несколько подтекстов:
Обобщенная фибромиалгия, при которой боль и ригидность мышц распространяется по всему телу и, в свою очередь, она может быть:
- Первичной – наиболее распространенная фибромиалгия, которая не вызвана другими заболеваниями;
- Вторичная – развивается как последствие других заболеваний, например, гипотиреоз.
Локализованная фибромиалгия, когда боль и ригидность проявляются в дискретных точках, таких как челюсть, шея и плечо, но часто со временем распространяется по всему телу, превращаясь в обобщенную фибромиалгию.
Причины фибромиалгии
На сегодняшний день реальная этиологии первичного синдрома по-прежнему неизвестна. Можно предположить несколько причин, ниже приводим наиболее надежные.
- Изменения перфузии крови в области мозга, отвечающей за восприятие и последующую обработку болевых ощущений.
- Изменение периферического кровообращения и, в частности, дефицит кровоснабжение мышц, вызванные проблемами вегетативной нервной системы и дисфункцией нейромедиаторов серотонина и норадреналина.
- Изменение некоторых нейротрансмиттеров, в частности, допамина, который играет важную роль в восприятии болевых ощущений.
- Нарушения сна, в частности, 4 стадии сна – самой глубокой и освежающей.
- Стресс. Это могут быть болезни, утраты, рабочие проблемы, эмоциональное напряжение, физические травмы, вирусные инфекции и т. д.
- Серьезный гормональный дисбаланс. Например, при дисфункции щитовидной железы.
Причины вторичной фибромиалгии хорошо известны, она является осложнением таких заболеваний, как:
Локализованная фибромиалгия часто является причиной судорог мышц.
Симптомы ревматического синдрома
Основным симптомом всех видов фибромиалгии является:
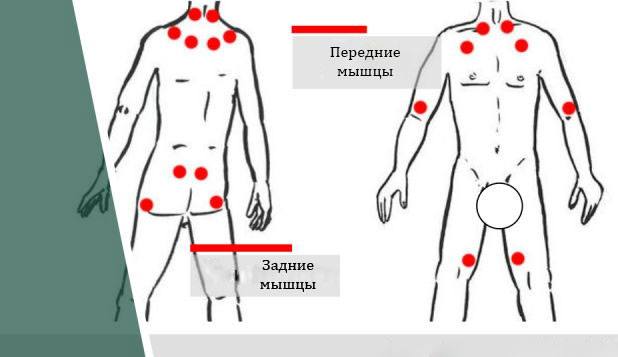
Болевые точки расположены:
| В основании шеи. |
| В основе головы, сзади в затылочной области, в районе вылета позвоночника. |
| В непосредственной близости от присоединения второго ребра к грудине. |
| Сзади до середины плеча, в непосредственной близости от границы. |
| Сзади до середины лопатки, в непосредственной близости от границы. |
| Сзади на верхней части ягодицы. |
| Сзади на бедре, сразу под ягодицей. |
| Спереди на предплечье, в непосредственной близости от сустава руки. |
| Спереди на колене. |
- Усталость, возникающая даже после небольших усилий, в совокупности со сниженной мышечной силой приводит к тому, что становится невозможным выполнение обычных ежедневных действий.
- Ригидность. Ощущение скованности сустава, которое исчезает при движении.
- Серьезные проблемы со сном – трудности с засыпанием и повторяющиеся пробуждения. Ситуация, которая лишает полноценного сна и обостряет трудности уже нарушенных движений.
Эти типичные симптомы фибромиалгического синдрома, как правило, сопровождаются другими проявлениями, которые могут периодически исчезать и вновь появляться:
- Боль, устойчивая к действию обычных обезболивающих и противовоспалительных средств (парацетамол, салицилаты и т. д.).
- Головная боль и/или мигрени.
- Парестезии. То есть онемение, чувство покалывания, онемение нижних и верхних конечностей.
- Мышечные судороги. Особенно, появляющиеся в часы ночного отдыха.
- Головокружение и, как правило, проблемы с равновесием.
- Проблемы с глазами. Сухость и нечеткое зрение, светобоязнь.
- Проблемы со слухом. Звон в ушах и, как уже упоминалось, нарушение равновесия.
- Проблемы с кожей. Повышенная чувствительность и сухость.
- Чрезмерная чувствительность обоняния, зрения и слуха. Нетерпимость к звукам, свету и запаху, особенно интенсивным.
- Проблемы желудка и пищеварения. Характерны изжога (жжение) и нарушения переваривания продуктов.
- Раздражительность кишечника. С болями в животе, чередование диареи и запоров.
- Незначительные изменения температуры тела.
- Измененное восприятие жары и холода.
- Непереносимость климатических условиях со слишком высокой или слишком низкой температурой.
- Спутанность сознания и онемение.
- Невозможность сосредоточиться.
- Серьезные психологические проблемы. Такие как депрессия, продолжительная тревога и приступы паники.
- Метеочувствительность. Изменение настроения под влиянием погодных условий.
Обследования, подтверждающие мышечную фибромиалгию
Диагностика фибромиалгии очень сложна и в течение многих лет это заболевание может оставаться не диагностированным, так как жалобы пациентов списываются на психосоматические расстройства.
Кроме того, не существует каких-либо специальных исследований крови или обследований другого типа, которые могли бы однозначно подтвердить фибромиалгию. Поэтому диагноз основывается исключительно на наблюдениях клинической картины, то есть на анализе симптомов и признаков.
Из сказанного выше очевидно, что фибромиалгический синдром очень сложно диагностировать. Ситуация осложняется ещё тем, что многие симптомы и признаки неспецифичны в том смысле, что являются общими для многих других заболеваний, например, могут указываться на ревматическую полимиалгию, синдром Шегрена, полимиозит.
Специалистом, руководящим диагностикой, является ревматолог, который действует в соответствии с диагностическим протоколом:
Часто, для исключения других состояний, ревматолог назначает дополнительные анализы: рентгенография, МРТ, сцинтиграфия.
Терапия: уход и лечение
Учитывая особенности заболевания и отсутствие четкого понимания причин заболевания, лечение проводится индивидуально (не существует определенного протокола лечения) и довольно часто оно оказывается бесплодным.
Наиболее часто используются следующие виды терапии:
- Покой и физиотерапия. Она предусматривает покой с первых дней, а затем разработку программы физиотерапии, согласованной со специалистом; лучшие результаты, как правило, дает плавание.
- Лекарственная терапия. Предлагается введение обезболивающих и противовоспалительных средств, чтобы держать под контролем болевой синдром. Назначают также миорелаксанты, чтобы растянуть и расслабить мышцы и антидепрессанты, чтобы предотвратить развитие психологических проблем.
- Психологическая терапия. Нужно понимать, что пациент, который не видит реальных улучшений, может стать жертвой депрессии.
Последствия и прогноз фибромиалгии
Несмотря на то, что фибромиалгия является обременительной для больного и часто очень отрицательно влияет на качество жизни, тем не менее, это заболевание не угрожает общему здоровью пациента. Единственное последствие, которое может возникнуть – патологии желудочно-кишечного тракта, в частности, синдром раздраженного кишечника.
Лечение фибромиалгии – это долгий и трудный путь, требующий настойчивости и сотрудничества со специалистом, даже если это не опасно для здоровья, за исключением психологических последствий.
В нашей стране, в отличие от некоторых европейских, фибромиалгия не является основанием для получения инвалидности, несмотря на сильные ограничения, к которым может приводить болезнь.
Эпидемиология
Мышечная фибромиалгия гораздо чаще встречается у женщин, чем у мужчин (соотношение 9 к 1). Распространенность заболевания в мире среди лиц женского пола значительно превышает 3% населения. Наиболее часто болезнь проявляется между 20 и 45 годами жизни.
Клонические судороги возникают при чрезмерном возбуждении клеток коры головного мозга, особенно ее моторного отдела. Тонические судороги бывают, как правило, при возбуждении подкорковых структур.
При некоторых соматических заболеваниях, сопровождающихся нарушением мозгового кровообращения, гипоксией мозга, нарушением метаболизма в ткани мозга, возникают генерализованные тонико-клонические судорога. Это бывает при тяжелых пороках сердца, патологии магистральных сосудов, заболеваниях крови, коллагеповых болезнях, коматозных состояниях при гипогликемии, печеночной недостаточности, при тяжелых ожогах, почечной эклампсии и почечной недостаточности, в атональном состоянии.
Тонические судороги наблюдаются у больных столбняком, бешенством, менингитом, при отравлении угарным газом, морфином, они могут возникнуть при алкалозе любого генеза, в том числе и при гипервентиляции, при тетании на фоне снижения концентрации ионизированного кальция (гипонаратиреоз, тяжелые энтериты и др.). Тоническая судорога взора проявляется отведением глаз вверх и запрокидыванием головы назад, иногда отведением глаз и головы в сторону. Она возможна у больных, перенесших энцефалит, при паркинсонизме. Отведение глаз в сторону наблюдается при эпилепсии, свежих, больших кровоизлияниях в полушария мозга.
Клонические судороги характерны для хореи, эпилепсии. Мышечное дрожание, возникающее при волнении, охлаждении, при ознобе, тиреотоксикозе, у морфинистов и алкоголиков, при отравлении ртутью, у пожилых людей, при рассеянном склерозе, дрожательном параличе, представляет собой мелкие клонические судороги. Возможны клонические судороги отдельных групп мышц, например, сокращение диафрагмы (икота), сокращение речевой мускулатуры (заикание).
Блефароспазм — спазм круговой мышцы века, может быть клоническим и тоническим. Клонический проявляется непроизвольным молниеносным миганием, т. е. тиком. Тонический блефароспазм бывает при раздражении ветвей тройничного нерва, при заболеваниях полости рта, придаточных пазух, носоглотки, при органическом поражении лицевого нерва, при некоторых заболеваниях ЦНС и кератоконъюнктивитах. Эссенциальный блефароспазм как функциональное заболевание может быть у лиц пожилого возраста, при истерии, травматическом неврозе.
Выделяется особая группа судорог, возникающих у лиц, профессия которых сопряжена с выполнением высокоточных, однотипных движений — профессиональные судороги (профессиональные дискинезии). Расстройство моторики руки при письме, непроизвольные судорожные сведения I, II, III пальцев при попытке писать получило название писчего спазма. В некоторых случаях у таких лиц судороги могут распространяться на мышцы предплечья, плеча. Писчий спазм подразделяют на функциональный (двигательная форма невроза) и органический, возникающий при торсионной дистонии, дрожательном параличе, шейно-грудном остеохондрозе, краниовертебральных опухолях, туберкулезе шейных позвонков. Функциональный писчий спазм возникает при нсобходимости много писать в неблагоприятных условиях на фоне нервно-психического, напряжения.
Профессиональные судороги возникают у пианистов, писарей, машинисток, скрипачей. Судороги большого и указательного пальца бывают у портных, доярок, парикмахеров. Спазмы круговой мышцы глаза наблюдаются у часовщиков, спазмы мышц ног — у балерин.
Контрактура — это ограничение движений в суставе, обусловленное разными причинами — врожденной или приобретенной патологией суставов, мышц, кожи, фасций, сухожилий, сосудов и нервной системы. Развитию контрактуры могут способствовать наследственные нервно-мышечные заболевания (миопатия), тяжелые воспалительные заболевания мышц, суставов, экзогенные факторы, вызывающие атрофию мышц и потерю эластических свойств мягких тканей, Чаще приходится встречаться с контрактурами, возникающими в результате местных процессов — травма, воспаление, дистрофия.
Первичное поражение мышц приводит к развитию мишенной контрактуры. Этому способствуют воспалительные и травматические процессы в мышцах, завершающиеся интенсивным ростом соединительной ткани и атрофией мышечных волокон. Такие контрактуры появляются быстро, в течение нескольких месяцев. Однако мышца не остается безучастной при всех других видах контрактур — артрогенной, неврогенной, истерической и психогенной, дерматогенной, десмогепной, тендогенной, иитсмической. Рано или поздно при любом варианте контрактуры в мышцах заинтересованной области развивается дистрофия, а затем и атрофия мышечных волокон, разрастается соединительная ткань, мышца уменьшается в объеме, теряет тонус, в последующем нарастает ее плотность. Таким образом, любая контрактура по истечении времени приобретает черты смешанной контрактуры.
Миогенная контрактура может развиться при заболеваниях и повреждениях нервной системы, приводящих к нарушению мышечного баланса между сгибателями и разгибателями, в результате чего сустав удерживается в вынужденном положении. Это характерно для центральных параличей. Вместе с тем неврогенная контрактура может возникнуть при нарушениях и в других этажах нервной системы, а также при истерии.
Стойкая контрактура мышц лица, туловища и конечностей может быть при длительном тоническом напряжении мышц при столбняке, отравлении стрихнином.
Мышечная контрактура развивается в случае нарушения кровообращения в мышцах, нервах и других тканях, сдавливаемых гипсовой повязкой. Наиболее типичным вариантом ишемической контрактуры является контрактура Фолькманна — ишемическая контрактура мышц предплечья. Она возникает при сдавлении сосудисто-нервного пучка жгутом, большим кровоизлиянием в области локтевого сгиба, отеком мягких тканей после тяжелых травм, операции, туго наложенных гипсовых повязок, растяжения, сдавления, перегиба кровеносных сосудов при травме, ранениях, при падмыщелковом переломе плечевой кости и костей предплечья. Эта контрактура способна развиться в течение нескольких часов.
Мышечная контрактура возникает при длительной иммобилизации сустава, стойком поражении сустава после травмы, при воспалении, при тяжелых Рубцовых изменениях кожи над суставами, сморщивании фасций, связок в результате воспалительного процесса, а также при опухолях мышц.
Миозит — воспалительное заболевание мышц. Причины его многообразны. Процесс может быть распространенным или локализованным. По течению различают острый, подострый и хронический миозит, по этиологии — гнойный, инфекционный негнойный, инфекционно-аллергический (полимиозит), токсический и паразитарный миозит. Существуют особые формы миозита: иейромиози т, полифибромиозит, оссифицируюший миозит.
Миозит любого генеза проявляется болевым синдромом, мышечной слабостью, нередко атрофией пораженных мышц.
Крепитирующий миозит. Воспалительное заболевание мышцы, возникающее из-за чрезмерного перенапряжения у неподготовленного к физическим нагрузкам человека. Возникает тупая боль в перегруженных мышцах. Чаще это случается с мышцами предплечья — длинной мышцей, отводящей большой палец, и коротким разгибателем большого пальца, мышцами запястья и разгибателями пальцев.
При осмотре можно видеть некоторое увеличение мышцы за счет отека. При пальпации и напряжении этих мышц отмечается болезненность, а при одновременной пальпации и аускультации этих мышц слышна крепитация.
Гнойный миозит вызывается кокковой флорой, анаэробной инфекцией и другими возбудителями. Чаще всего они возникают на фоне гнойного процесса в организме (тонзиллит, кариозные зубы, отит, гнойники кожи и др.), особенно при септикописмии. Травма и охлаждение способствуют возникновению локального процесса в мышце. Появляется боль, усиливающаяся при сокращении мышцы, при пальпации, локальное повышение температуры, гиперемия, отечность мягких тканей, припухлость, защитное напряжение мышцы, ограничение движения в суставах, высокая температура тела, озноб.
Инфекционный негнойный миозит возникает как осложнение на фоне острых и хронических инфекций — грипп, респираторные заболевания, брюшной тиф, туберкулез, бруцеллез, сифилис, он возможен при ревматизме. Особой формой инфекционного миозита является борнхольмовская болезнь, вызываемая вирусом из группы Коксаки.
Клиническая картина инфекционного негнойного миозита характеризуется локальным болевым синдромом. Боль может быть спонтанной или возникать при активных движениях, при пальпации. Особенно болезненны места прикрепления мышц. Отмечаются припухлость, мышечное напряжение, иногда пальпируются болезненные плотные образования размером от 2 до 15 мм, а также болезненные уплотнения, меняющие свою форму при давлении (симптом гипертонуса Мюллера). В глубоких слоях мышц можно обнаружить круглые или продолговатые уплотнения студенистой консистенции — миогелозы. Нередко имеются гиперестезия кожи и мышечная слабость, атрофия мышцы мало характерна.
И.А. Реуцкий, В.Ф. Маринин, А.В. Глотов
Читайте также:


