Срок лечения дисплазии суставов
Дисплазия – этот термин означает нарушение формирования какого-либо органа или системы организма. В этом материале мы будем говорить о дисплазии тазобедренного сустава.
Под дисплазией тазобедренного сустава понимают нарушение формирования тазобедренного сустава, захватывающее все составляющие сустав элементы: костно-хрящевую основу, связочно-капсульный аппарат и мышечный компонент. Это определение довольно обширно и включает в себя физиологическую незрелость тазобедренного сустава, предвывих, подвывих и вывих бедра.
Предвывих бедра – это уже патология сустава, связанная с отсутствием стабильности головки бедренной кости в другом компоненте тазобедренного сустава – вертлужной впадине и уже требует пристального внимания. При отсутствии адекватного лечения предвывих бедра может привести к развитию деформации сустава (артрозу), что приводит к болевому синдрому и нарушению подвижности сустава, а так же может привести к вывиху бедра после начала ходьбы.
Вывих бедра – наиболее тяжелая форма патологии развития тазобедренного сустава, заключающаяся в практически полном несоответствии суставных поверхностей головки бедренной кости и вертлужной впадины. Такой порок развития сустава требует максимальных усилий по тщательной диагностике и активного и скорейшего лечения. Поздняя диагностика или неадекватное лечение приводит к грубым нарушениям подвижности тазобедренного сустава и, в конечном итоге, приводит к инвалидности.
Теперь нам понятно, почему дисплазии тазобедренного сустава уделяется так много внимания докторами педиатрами и ортопедами. Почему же наиболее подвержен этим напастям именно тазобедренный сустав?
Дело в том, что тазобедренный сустав в силу своих анатомо-физиологических особенностей является наиболее нагруженным суставом нашего организма и сбой в одном из составляющих его компонентов приводит к нарушению функции сустава и, в конечном итоге, к ухудшению качества жизни пациента. Именно поэтому диагноз дисплазии тазобедренного сустава так часто можно слышать из уст ортопеда, хотя нельзя не признать факт некоторой гипердиагностики данной патологии, но, учитывая тяжесть последствий при отсутствии лечения, это все же оправдано.
Как часто встречается дисплазия тазобедренного сустава?
По статистике встречаемость дисплазии тазобедренного сустава составляет 4-6 случаев на 1000 новорожденных, у девочек встречается в 6-7 раз чаще. Одностороннее поражение преобладает над двусторонним (причем чаще поражается левый тазобедренный сустав). Отмечается наследование от матери к дочери. Факторов, приводящих к нарушению внутриутробного формирования сустава, отмечено достаточно много, среди них отмечены тазовое предлежание плода, узость матки, маловодие, токсические и биологические (в первую очередь вирусные заболевания матери в период беременности) факторы и многое другое.
Когда же и какими методами можно и нужно диагностировать дисплазию тазобедренного сустава? Может ли мама сама заподозрить наличие дисплазии тазобедренного сустава у ребенка и, если да, то при помощи каких приемов? Ответ на этот вопрос зависит от тяжести поражения сустава. Попробуем ответить на этот вопрос, привязав сроки и методы диагностики к возрасту малыша.
При проведении ультразвуковой диагностики в период беременности удается диагностировать только грубые нарушения – подвывих и вывих бедра, то есть те изменения, при которых суставная поверхность головки бедра не соответствует поверхности вертлужной впадины таза ребенка.
После 2-й – 3-й недели жизни ребенка на первый план в диагностике дисплазии тазобедренного сустава выходит ограничение отведения бедер. Для его выявления согнутые в коленных и тазобедренных суставах ножки ребенка в положении на спине разводят без насилия. В норме удается развести бедра до угла 85-90 градусов к поверхности. При повышенном мышечном тонусе и спазме мышц приводящих бедро отведение может быть ограничено до угла около 70 градусов, но такое ограничение отведения бедер может быть вызвано и нарушением формирования суставов. Ограничение отведения бедра с одной стороны в большинстве случаев является признаком патологии со стороны тазобедренного сустава.
В пользу патологии тазобедренного сустава говорят так же такие симптомы, как укорочение одной конечности, разворот стопы на стороне поражения кнаружи от среднего положения (наружная ротация стопы).
Для подтверждения диагноза дисплазии тазобедренного сустава и контроля динамики лечения в настоящее время широко используется ультразвуковая диагностика. К положительным сторонам этого метода обследования можно отнести безболезненность, неинвазивность, относительную безопасность и резко возросшую в последнее время доступность. Так же с помощью ультразвукового исследования сустава могут быть выявлены минимальные изменения строения тазобедренного сустава. Но, к сожалению, этот метод обследования не всегда дает точные результаты (достоверность его составляет около 85-90 %). Тем не менее на сегодняшний день ультразвуковая диагностика является основным методом скрининг диагностики дисплазии тазобедренного сустава.
В случае, когда клиническая картина расходится с данными ультразвукового обследования или при поздней диагностике патологии тазобедренного сустава используется метод рентгенографии. При правильно выполненной рентгенограмме становится полностью ясной картина строения сустава и взаимоположение головки бедра в суставе. Но в силу достаточно большой лучевой нагрузки при проведении рентгенографии этот метод обследования используется по возможности реже.
И так, ребенку поставлен диагноз дисплазии тазобедренного сустава, что же делать дальше и как помочь малышу?
Лечение дисплазии тазобедренного сустава необходимо начинать как можно раньше. Целью лечения являются центрирование головки бедра в суставе и создание условий для формирования всей вертлужной впадины. Раннее, максимально щадящее, но систематическое лечение позволяет полностью восстановить анатомию и функцию недоразвитого тазобедренного сустава.
Центрирование бедра в суставе на ранних сроках лечения достигается путем широкого пеленания – две пеленки помещают между разведенными бедрами ребенка и фиксируют третьей. При тяжелых степенях дисплазии тазобедренного сустава для центрирования головки бедра используют специальные шины-распорки (стремена Павлика, подушка Фрейка и т.п.). При использовании данных шин у родителей могут возникнуть вопросы и трудности по уходу за малышом, вот некоторые советы, которые помогут Вам и Вашему малышу приспособиться в этот период:
1. Под стременами или подушкой должен быть только детский подгузник (одноразовый или марлевый). Если Вы предпочитаете использовать марлевые подгузники, надевайте клеенчатые трусики, которые имеют застежки по сторонам.
2. Меняя подгузник, не поднимайте ребенка за ноги, а подкладывайте руку под ягодицы.
3. Распашонки можно менять, не снимая стремян: отстегните плечевые ремешки от грудного и снимите распашонку через голову.
Поверх шин можно одевать свободные штанишки, костюмы, платья.
4. В период ношения шин купание ребенка проводится реже, поэтому необходимо 2-3 раза в день осматривать кожу под ремешками, под коленями и вокруг шеи, чтобы убедиться в отсутствии признаков воспаления (покраснения) кожи. В этот период необходимо протирать кожу ребенка мягкой тряпочкой смоченной в теплой воде. При проведении водных процедур можно расстегнуть одну ножную часть стремени, но не снимать ее, а ножку держать в согнутом и отведенном положении.
5. Необходимо следить и за гигиеническим состоянием самой шины, она должна оставаться всегда сухой, избегайте попадания присыпок и лосьонов под пояса, это может вызвать воспалительные процессы на коже малыша.
6. При кормлении особенно внимательно нужно следить, чтобы бедра малыша не сводились вместе.
Ношение этих приспособлений (ортезов) носит длительный характер – от 3-х месяцев до года, и родителям ребенка, которому поставлен диагноз дисплазии тазобедренного сустава, крайне важно набраться терпения и не смалодушничать в период лечения и педантично выполнять назначения доктора.
После центрирования головки бедра приступают к массажу и лечебной гимнастике, направленной на создание правильного соотношения суставных поверхностей. Можем порекомендовать несколько легко выполнимых в домашних условиях упражнений.
1. В положении ребенка лежа на спине, максимально сгибаем ноги ребенка в коленных и тазобедренных суставах, а затем полностью выпрямляем.
2. В прежнем исходном положении сгибаем ноги ребенка в коленных и тазобедренных суставах под прямым углом, умеренно разводим бедра и, давая умеренную нагрузку по оси бедер, выполняем вращательные движения бедрами.
3. В положении ребенка лежа на спине, разводим согнутые в коленных и тазобедренных суставах ноги ребенка максимально к поверхности стола.
Все упражнения выполняются 8-10 раз 3-4 раза в день.
Так же в этот период применяют физиотерапию (парафиновые аппликации, электрофорез с препаратами кальция и фосфора) для улучшения питания компонентов сустава и сложный ортопедический массаж.
В случаях запоздалой диагностики дисплазии тазобедренного сустава или при отсутствии адекватного лечения на ранних сроках лечение проводится путем длительного этапного гипсования, а так же выполняется оперативное лечение, но в этих случаях не существует стандартных схем лечения и тактика помощи пациенту разрабатывается индивидуально.
После лечения дисплазии тазобедренного сустава ребенок должен быть оставлен на диспансерном учете у ортопеда на длительное время – от 3-х - 5-ти лет до момента окончания роста. При необходимости выполняются контрольные рентгенограммы 1 раз в 2 года для контроля правильности развития сустава. Так же зачастую накладываются ограничения по нагрузке на сустав. Детям, получавшим лечение по поводу дисплазии тазобедренного сустава, желательно посещение специализированных ортопедических групп в детских дошкольных учреждениях.
При тяжелых степенях дисплазии тазобедренного сустава функциональные нарушения носят, как правило, пожизненный характер, даже при своевременно начатом и правильно проводившемся лечении.
Так что же необходимо делать родителям малыша для того, что бы во время распознать дисплазию тазобедренного сустава и, если этот диагноз был поставлен ребенку, не допустить тяжелых осложнений?
В первую очередь необходимо вовремя показать ребенка ортопеду. Рекомендованные сроки осмотра ортопедом - 1 месяц, 3 месяца, 6 месяцев и 1 год.
Если ортопед все же поставил диагноз дисплазии тазобедренного сустава, то эффективность лечения на 50 процентов зависит от правильного и своевременного выполнения родителями ребенка назначений доктора. Важно помнить, что чем раньше начато лечение, тем лучше его результаты и меньше вероятность тяжелых осложнений. При ранней диагностике дисплазии тазобедренного сустава и правильно и своевременно проведенном лечении положительный результат достигается в 96-98% случаев. Не стоит БОЯТЬСЯ этого диагноза, а необходимо лечить ребенка, он нуждается в вашей помощи и заботе!
Надеюсь, данный материал помог Вам разобраться в том, что же это за непонятный и пугающий многих диагноз – дисплазия тазобедренного сустава и Вам стало ясно, как бороться с этой патологией.
Дисплазия тазобедренного сустава — врожденное заболевание, которое без грамотного лечения с высокой вероятностью приводит к вывиху или подвывиху головки бедренной кости. Дисплазия представляет собой недоразвитие соединительной ткани, участвующей в его формировании, в том числе и связочного аппарата. Степень недоразвития сильно варьируется: от незначительной гипермобильности до грубых нарушений подвижности.
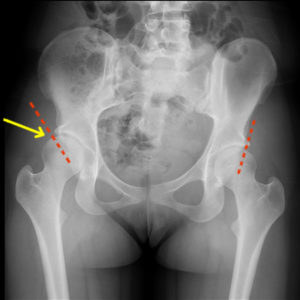
Дисплазия ТБС взрослого человека на рентгене
Что такое дисплазия тазобедренного сустава
Это понятие включает достаточно широкий диапазон патологических изменений ТБС:
- неонатальная нестабильность;
- дисплазия вертлужной впадины;
- подвывих бедра;
- истинный вывих бедра.
Дисплазия сопровождается выраженными нарушениями биомеханики движений бедра, что приводит к перегрузке суставного хряща и раннему развитию остеоартроза у молодых людей. Поэтому очень важно выявить дисплазию ТБС у ребенка как можно раньше, так как без лечения она приводит к инвалидизации. Родители могут заподозрить это заболевание по асимметрии кожных складок на бедрах, укорочению ноги и ограничению подвижности бедра при отведении ноги в сторону.
Во всем мире дисплазия относится к широко распространенным врожденным заболеваниям — средняя частота встречаемости колеблется от 2 до 4%. Значительно больше болезни подвержен женский пол — до 80% всех пациентов это девочки. Также отмечается выраженная расово-этнические зависимость. У скандинавских народов частота встречаемости достигает 4%, у европейцев 1-2%, у южных китайцев, негров и индейцев Южной Америки почти не встречается, а больше всего подвержены этой патологии индейцы Северной Америки.
Видео биомеханики дисплазии
Почему возникает дисплазия ТБС: причины и механизмы развития
К возникновению дисплазии тазобедренного сустава приводит целый комплекс причин. При определенных обстоятельствах вероятность ее возникновения возрастает в несколько раз. Предрасполагающие факторы:
- Наследственная предрасположенность — у детей, родители которых страдали от дисплазии, она встречается в 12 раз чаще.
- Тазовое предлежание плода увеличивает вероятность развития дисплазии ТБС в 10 раз.
- Токсикоз беременных.
- Маловодие во время беременности.
- Многоплодная беременность.
- Большой вес ребенка при рождении.
- Медикаментозная коррекция беременности (введение различных лекарств для сохранения беременности).
Существует несколько теорий возникновения дисплазии ТБС. В рамках гормональной теории предполагается, что одним из ключевых факторов развития патологии является дисбаланс между эстрогенами и прогестероном. В эксперименте на крысах (https://link.springer.com/article/10.1007/BF00266341) было показано, что повышенное содержание эстрогенов препятствует развитию дисплазии, в то время как повышение концентрации прогестерона способствует ее формированию.
В рамках механической теории большое значение придается механическим факторам, действующим на плод в период его интенсивного роста. Так, большой размер плода и тазовое его предлежание сопровождаются более интенсивным воздействием деформирующих сил на тазобедренный сустав. Что в конечном счете и приводит к его нестабильности, вывиху или подвывиху.
Это интересно! У народов, традиции которых предусматривают тугое пеленание детей, дисплазия тазобедренного сустава встречается чаще (https://www.sciencedirect.com/science/article/abs/pii/S0031395514001461?via%3Dihub).
Механизм развития дисплазии ТБС непосредственно связан с его анатомо-физиологическими особенностями у детей. У детей вертлужная впадина более плоска, она расположена почти вертикально (у взрослых — наклонно), связочный аппарат более эластичен. Удержание головки бедренной кости в вертлужной впадине осуществляется за счет круглой связки, суставной губы и связочного аппарата.
В зависимости от того, какой из элементов ТБС преимущественно поражается, выделяют следующие формы дисплазии:
- Ацетабулярная — связана с нарушением развития самой вертлужной впадины.
- Ротационная дисплазия — обусловлена нарушением геометрии костей в горизонтальной плоскости.
- Дисплазия, связанная с недоразвитием верхних отделов бедренной кости.
Нарушения развития одного из вышеупомянутых элементов ТБС приводят к тому, что головка бедренной кости не может удержаться в вертлужной впадине — она смещается кнаружи и вверх. При частичном выходе суставной поверхности головки за пределы впадины развивается подвывих головки. При прогрессировании процесса суставные поверхности впадины и головки утрачивают контакт, при этому суставная губа подворачивается внутрь сустава — так развивается истинный вывих бедра.
Как проявляется дисплазия тазобедренного сустава — симптомы и признаки
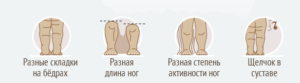
Родители грудного ребенка в состоянии сами заподозрить наличие у него дисплазии ТБС. Типичные признаки:
- укорочение бедра;
- ограничения в отведении бедра (в положении на спине ножки ребенка, согнутые в коленных и тазобедренных суставах, разводят в стороны, если между ними образуется угол менее 160° — вероятность дисплазии очень высокая);
- симптом “щелчка” (по-научному, называется симптом Маркса-Ортолани) — при медленном разведении согнутых ног может раздаться щелчок на стороне поражения. При этом пораженная ножка немного дергается.
- асимметрия кожных паховых, ягодичных и подколенных складок — наиболее сильно асимметрия выражена у детей старше 2 месяцев.
Асимметрия кожных складок может отсутствовать при двустороннем поражении.
Диагностика дисплазии у детей
Заподозрить дисплазию ТБС у новорожденного ребенка можно еще в период нахождения в роддоме. При подозрении на патологию врачи обязательно рекомендуют в течение 3-х недель после выписки обратиться к детскому ортопеду. Дети с сомнительным диагнозом и при наличии большого количества факторов риска осматриваются специалистом каждые 3 месяца.
Диагностика дисплазии ТБС у детей включает:
- Клинический осмотр ребенка ортопедом. Во время осмотра врач оценивает симметричность ног, определяет наличие или отсутствие симптома Маркса-Ортолани.
- Рентгенография тазобедренных суставов. Выполняется только детям старше 3-х месяцев, так как в более младшем возрасте этот метод диагностики не эффективен.
- Ультрасонография тазобедренного сустава — “золотой стандарт” при постановке диагноза дисплазии.
Окончательный диагноз выставляется только при наличии клинических признаков в сумме с инструментально выявленными патологическими изменениями в суставах.
Последствия дисплазии тазобедренного сустава
Незначительные изменения в суставах, обусловленные дисплазией, в молодом возрасте могут длительное время ничем не проявляться. Но с возрастом увеличивается риск вероятности развития диспластического коксартроза. При этом, чем более выражены патологические изменения, тем в более раннем возрасте формируется коксартроз. У некоторых пациентов он развивается уже в возрасте 25-27 лет. Обычно первые симптомы коксартроза проявляются при уменьшении двигательной активности, у женщин очень часто он манифестирует во время беременности.
Типичные признаки диспластического коксартроза — внезапное начало и стремительное прогрессирование. Сначала появляются неприятные ощущения при движении, затем боли и ограничение подвижности сустава. По мере прогрессирования болезни происходит формирование порочной установки бедра — нога в тазобедренном суставе развернута кнаружи и несколько согнута.
При тяжелой дисплазии, проявляющейся истинным вывихом бедра, и несвоевременном его вправлении возможно формирование неполноценного ложного сустава. В современном мире это осложнение практически не встречается ввиду хорошей диагностики.
Методы лечения
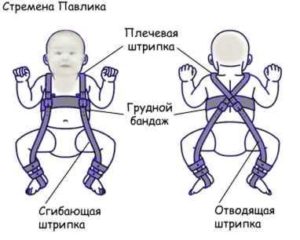
У детей используется преимущественно консервативное лечение, заключающееся в использовании различных конструкций, удерживающих бедро в определенном положении. У детей младшего возраста применяют мягкие эластичные конструкции, например, ортопедический бандаж “стремена Павлика” (Pavlik harness). Ношение бандажа обязательно дополняется ЛФК со специально разработанными комплексами упражнений и массажем ягодичных мышц.
В тяжелом случае дисплазии при истинном вывихе бедра выполняется одномоментное вправление головки с последующим наложением гипсовой повязки. Гипсование применяется у детей в возрасте от 2 до 6 лет. В крайнем случае у детей до 8 лет прибегают к скелетному вытяжению. Продолжительность гипсовой иммобилизации может составлять несколько месяцев.
У детей старшей возрастной группы при неэффективности консервативной терапии проводят корригирующие операции. Известно несколько их разновидностей:
- Открытое вправление вывиха.
- Остеотомия бедренной кости — выполняется хирургическая переориентация головки бедренной кости. Это позволяет стабилизировать положение головки и стимулирует развитие вертлужной впадины (https://insights.ovid.com/crossref?an=01241398-201909000-00014).
- Ацетабулярная остеотомия — изменение конфигурации вертлужной впадины. Цель подобных операций заключается в увеличении охвата головки бедренной кости. Достигается это разными методами: двойная и тройная остеотомия, операция по Salter/Pemberton, остеотомия по Chiari и другие операции.
Прогноз при дисплазии тазобедренного сустава очень хороший. При раннем начале лечения полного восстановления функции сустава удается добиться в большинстве случаев. Без лечения же эта патология приводит к коксартрозу, требующему в дальнейшем эндопротезирования суставов.
Любая мама, узнав на приеме у врача, что ее малыш болен, пугается и теряет способность здраво рассуждать. Особенно если специалист ставит такой непонятный диагноз — дисплазия тазобедренных суставов у новорожденного (ДТС). Чтобы не тревожиться понапрасну, достаточно располагать самой минимальной информацией об этой ортопедической патологии. Лечение недуга включает в себя комплекс различных мероприятий и длится не один месяц. Насколько оно будет быстрым и эффективным зависит не только от доктора, но и от родителей.
Что такое дисплазия суставов и как она лечится?
Дисплазия тазобедренного сустава – это нарушение его развития. Код заболевания по МКБ 10 – Q65 (врожденные деформации бедра), регистрируется во всех странах мира. Это детский недуг, и страдают им новорожденные. У подростков и взрослых ДТС бывает крайне редко — только в случае травм или как продолжение недолеченной патологии детского возраста.
По данным ВОЗ, процент заболеваемости среди младенцев составляет 2%, и лишь в странах с холодным климатом достигает 4-5%. Чаще всего встречается вывих левого тазобедренного сустава, несколько реже наблюдается право- и двусторонняя патология.
Многие специалисты, в том числе и доктор Комаровский, считают, что нередко лечащие врачи перестраховываются и излишне часто ставят пугающий диагноз.
Однако вместе с тем нередко отмечается запоздалая диагностика ДТС. В этом случае консервативная терапия не дает должного эффекта, поэтому приходится прибегать к хирургическому вмешательству.
При своевременном обращении к врачу, в зависимости от степени выраженности проблемы, грудничку назначают массаж, ЛФК или использование стремян. Консервативное лечение занимает много времени, но позволяет избежать операции и тяжелых последствий в будущем.
При отсутствии лечения детская дисплазия приводит к подвывиху и вывиху. Если ребенка с таким диагнозом не лечат, в будущем у него возникает серьезная патология, влияющая на походку и сопровождающаяся сильными болями. Встречаются также подобные нарушения в голеностопных и коленных суставах. Они проявляются косолапостью и болью, неуверенной походкой.
Сама по себе пройти дисплазия, к сожалению, не может, но при адекватной диагностике она успешно лечится, хотя и требует усилий и времени.
Специалисты различают несколько уровней патологии тазобедренных сочленений:
- Первая степень недуга, самая легкая — предвывих. Характеризуется недоразвитием, незрелостью сустава, который в дальнейшем может сформироваться нормально.
- Вторая степень — подвывих. Наблюдается незначительное выдвижение головки бедренной кости из суставной впадины.
- Третья степень патологии — вывих. Головка бедра целиком сдвинута относительно суставной впадины, связки сустава натянуты, напряжены.
Формы поражений тазобедренного сустава у младенца можно увидеть на рисунке нижк. 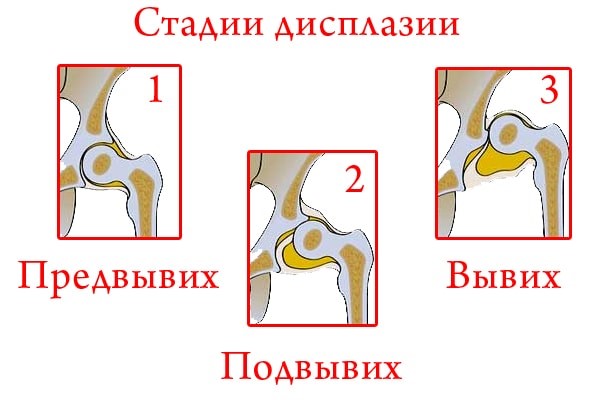
Самое опасное в процессе развития ДТС — это промедление. В случае ранней диагностики (с появления на свет до полутора лет), врожденный недуг хорошо поддается лечению. Если вывих выявлен позже, корректировка положения бедра может затянуться на несколько лет.
Почему же возникает дисплазия суставов и насколько она опасна?
Причины патологии медицине неизвестны. Есть ряд косвенных факторов, увеличивающих вероятность развития отклонений от нормы. Двусторонняя дисплазия тазобедренных суставов встречается редко – как правило, отстает в развитии только 1 сустав (в 80% левый). Патология чаще развивается у девочек.
Факторы, способствующие развитию врожденной патологии у младенцев:
- рождение крупного ребенка;
- наследственность;
- ягодичное предлежание плода;
- недостаток витаминов и микроэлементов в рационе матери;
- маловодие при беременности.
Патология беременности в первом и третьем триместрах, родовые травмы также провоцируют задержку развития суставов, вывихи и подвывихи. Симптомы появляются примерно в трехмесячном возрасте (именно в этот период здоровый малыш первый раз посещает ортопеда).
Обнаружена прямая зависимость частоты дисплазии от традиций пеленания младенца. В тех странах, где не принято туго пеленать новорожденного, процент заболеваемости ДТС намного ниже.
Некоторые разновидности врожденного вывиха тазобедренного сочленения, в частности, эпифизарная дисплазия, проявляются в основном на фоне генетической предрасположенности к патологии.
Первый медицинский осмотр грудничка проводят в роддоме. Тогда же выявляют все патологии, в том числе и ортопедического характера. Нередко родителей интересует, можно ли выявить дисплазию у своего чада самостоятельно.
При осмотре ребенка в домашних условиях необходимо обратить внимание на такие симптомы заболевания:
- асимметрию кожных складок;
- невозможность полноценного разведения суставов;
- разную длину ног;
- хруст и щелчки суставов при движениях.
Если вы заметили у малыша хоть один из этих признаков, не нужно паниковать раньше времени. Это еще не означает, что у него ортопедическая патология. Для установления точного диагноза необходимо обратиться к детскому ортопеду.
Такие признаки не всегда свидетельствуют о недоразвитии опорно-двигательного аппарата. На основании только внешнего осмотра нельзя поставить диагноз. Необходимо заключение УЗИ с описанием углов суставов и особенностей структуры тканей. В некоторых клинических случаях дополнительно требуется рентген. Снимок четко отображает все элементы и позволяет увидеть самые небольшие изменения, которые не видны на УЗИ. МРТ вместо рентгена практически не используется, поскольку маленький ребенок не может сохранять спокойное положение в аппарате.
Если по каким-то причинам патологию не заметили в раннем возрасте, ее последствиями могут быть хромота, косолапость и боль при попытке встать на ногу. Остаточная дисплазия – результат невылеченной болезни в детстве. Она грозит коксартрозом и проблемами с осанкой. Лечится она чаще всего хирургическим путем, чтобы человек мог нормально ходить, не страдая от боли.
Помимо дисплазии, существует немало заболеваний, для которых характерны те же симптомы, что и для ДТС. Например, врожденная гиперплазия бедра мало чем отличается от врожденного вывиха. Поэтому поставить верный диагноз, основываясь только на внешнем осмотре грудничка, практически невозможно. Если ребенку больше 3 месяцев, необходимо рентгенологическое обследование.
Так выглядит недоразвитие тазобедренных суставов у грудничков на рентгенограмме (фото).
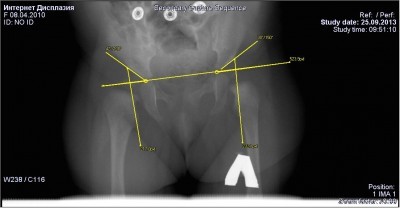
Поскольку у малышей суставная впадина и головка бедра окончательно не сформированы и представляют собой хрящи, на снимке их разглядеть сложно. Для оценки таких рентгенограмм используют специальные разметки, которые помогают определить ацетабулярный угол.
В норме ацетабулярный индекс должен быть не более 25–30° у детей трех-четырех месячного возраста. Все, что выше этих показателей, рассматривается как патология и требует немедленной терапии.
Диагноз, установленный на основании рентгеновских снимков, должен подтвердиться ультразвуковым исследованием.
Лечение дисплазии у новорожденных
ДТС — это не приговор. Процесс корректировки сочленения будет долгим и трудным. В зависимости от времени постановки диагноза терапия займет от шести месяцев до двух лет. Главное — не бросать лечение на полпути.
Если у ребенка диагностирована 3-я степень вывиха, врач может прибегнуть к закрытому вправлению сочленения и дальнейшему наложению гипса. Такой метод лечения применяется в отношении детей от двух до пяти лет. Находиться в кокситной гипсовой повязке малышу придется не менее 6 месяцев. После 5 лет скорректировать положение головки бедра закрытым способом очень сложно, поэтому практикуется открытое вправление.
Одним из лучших способов борьбы с ДТС считаются стремена Павлика. Они изготовлены из эластичных материалов и позволяют крохе чувствовать себя относительно свободно, в то же время не позволяя ребенку полностью выпрямлять ноги и заставляя его широко их разводить. Младенец в стременах может сгибать ногу в коленном суставе, переворачиваться набок и даже на живот. Более того, некоторые дети, которые вынуждены долго носить распорки, учатся сидеть и ползать в них. 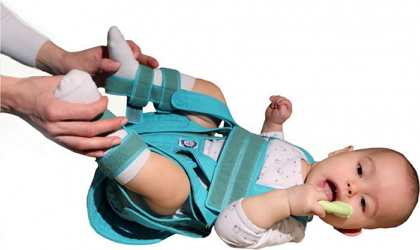
Психомоторное развитие ребенка в стременах иногда происходит с задержкой в несколько месяцев из-за ограничения движений. Как правило, проблема быстро исчезает после их снятия. Такие дети немного позже первый раз самостоятельно переворачиваются на живот и обратно на спину (из-за распорок им сложнее дается этот навык). Носят стремена от 3 месяцев и больше, в зависимости от степени выраженности патологии и наличия сопутствующих осложнений. Снимают их после проведения контрольного УЗИ. Если у врача возникают сомнения насчет эффективности проведенного лечения, он назначает рентгеновский снимок.
Ортопеды считают, что грудничку нельзя помогать сидеть до тех пор, пока он сам этому не научится. При дисплазии это особенно важно, так как раннее высаживание тормозит правильное формирование тазобедренных суставов и создает лишнюю вертикальную нагрузку на позвоночник.
В случае простой дисплазии или легкого подвывиха используют подушку Фрейка. Конструкция выполнена из плотного материала и помогает поддерживать бедра в разведенном состоянии. По виду напоминает трусики.
В более сложных случаях врач может подобрать для малыша шину Виленского либо Тюбингера. С их помощью врожденный вывих также лечится быстро и эффективно.
Массаж и ЛФК применяются для реабилитации при заболеваниях опорно-двигательного аппарата, в том числе после применения ортопедических корректоров. Такая терапия улучшает разведение ног, нормализует мышечный тонус и активизирует кровообращение.
Все массажные и гимнастические мероприятия проводятся только по назначению врача лицензированным специалистом. Курс лечения составляет не менее 10 процедур с повторением через 30 дней. Помимо специального массажа, проводимого в кабинете физиотерапии, родители могут дома делать легкие упражнения, направленные на расслабление мышц и связок.
Детям до года необходима пассивная гимнастика.
Очень эффективны для лечения дисплазии различные физиопроцедуры. Они укрепляют суставы, улучшают кровообращение и ускоряют процесс регенерации тканей. В случае заметного улучшения и хорошей переносимости, физиотерапевтические процедуры проводятся полным курсом, который может быть повторен после перерыва.
Хорошего эффекта можно добиться с помощью электрофореза с растворами кальция, фосфора и йода. Минеральные элементы укрепляют кости и ускоряют их развитие.
Также заболевание можно лечить озокеритом. Это смесь парафина и грязей, она в теплом виде наносится на пораженную область. В результате улучшается кровоток, стимулируются обменные процессы, и ускоряется развитие костных и хрящевых тканей.
Если консервативная терапия не дает заметного результата, малышу показана операция. Существуют следующие виды хирургического вмешательства:
- Эндоскопические методы лечения.
- Открытое вправление головки бедра.
Не прооперированный вовремя вывих тазобедренного сустава способен вызвать дальнейшие изменения в пораженном сочленении. Едва встав на ноги, ребенок начинает хромать, движения становятся ограниченными и неуклюжими. Возрастает риск травм.
Отсутствие лечения приводит к постоянным болям в коленях, разболтанности суставов, развитию раннего остеохондроза и сколиоза. Помимо этого, от неправильного положения бедра страдают все внутренние органы крохи. Нередко развивается дискинезия желчных путей, возникает мышечная дистония.
Профилактика дисплазии актуальна для всех новорожденных. Снижению риска развития патологии способствуют:
- отказ от тугого пеленания;
- переноска ребенка в слинге и на руках в физиологической позе с широко разведенными ножками;
- разведение и сведение ножек 10-15 раз при каждой замене подгузника.
Использование одноразовых подгузников – один из способов профилактики дисплазии. При пропитывании они увеличиваются в объеме и не дают ножкам ребенка полностью сводиться, что положительно сказывается на формировании тазобедренных суставов. Педиатры не рекомендуют туго пеленать детей и выпрямлять им ноги, поскольку так можно спровоцировать даже вывих сустава. Если для лучшего сна малышу необходимо пеленание рук, хорошим выходом станет пеленка на липучках, в которой ножки полностью свободны (они находятся в просторном мешке из эластичной ткани).
Симптомы и последствия недуга с возрастом лишь усугубляются. Дисплазия тазобедренных суставов у новорожденного, не вылеченная в раннем детстве, способна вызвать серьезные нарушения костно-мышечной системы в будущем. Врожденная патология бедра грозит коксартрозом и может привести к инвалидности. Для сохранения здоровья малыша, при любых настораживающих симптомах нельзя откладывать визит к врачу.
Читайте также:


