Статистика заболевания детей инфекционными заболеваниями
Инфекционная заболеваемость в Российской Федерации
за январь-апрель 2018 г.
В январе-апреле 2018 года, по сравнению с предшествующим периодом (январь-апрель в 2008-2017 гг.), тенденция к снижению заболеваемости наблюдается для следующих нозологических форм: сальмонеллезных инфекций (кроме брюшного тифа), бактериальной дизентерии (шигеллеза), острых вирусных гепатитов А, В, С, хронических вирусных гепатитов В и С, менингококковой инфекции, в том числе ее генерализованных форм, впервые выявленного бруцеллеза, псевдотуберкулеза, лептоспирозов, активных форм туберкулёза, сифилиса, гонококковой инфекции.
Тенденция к росту заболеваемости отмечена для энтеровирусных инфекций (ЭВИ), коклюша, эпидемического паротита, кори, геморрагической лихорадки с почечным синдромом (ГЛПС), болезни, вызванной вирусом иммунодефицита человека (ВИЧ) и бессимптомного инфекционного статуса, вызванного ВИЧ, внебольничным пневмониям, острым кишечным инфекциям (ОКИ), вызванным возбудителями установленной этиологии.
За истекший период зарегистрировано 6 случаев брюшного тифа (г. Москва – 4 случая, Свердловская и Новосибирская области – по 1 случаю), 16 случаев трихинеллеза, 1 случай сибирской язвы (Республика Дагестан).
Заболеваемость эпидемическим паротитом в период, охватывающий 2008-2016 гг., характеризовалась устойчивой тенденцией к снижению с СМП 0,1 на 100 тыс. населения, однако в 2017 году отмечено ухудшение эпидемиологической ситуации - заболеваемость возросла в 13,3 раза по сравнению со среднемноголетним показателем за 2008-2016 гг. (1,33 на 100 тыс. населения в январе-апреле 2017 года). Высокая заболеваемость зарегистрирована и за истекший период 2018 года (1274 случая, 0,87 на 100 тыс. населения, среди детей до 17 лет – 522 случая, 1,78), хотя по сравнению с показателями прошлого года заболеваемость снизилась на 34,9%. Наиболее высокая заболеваемость зарегистрирована в Республике Дагестан (29,91 на 100 тыс. населения, СМП - 0,06), Чеченской Республике (8,47, СМП – 0,83), причем в обоих субъектах, как в этом году, так и в прошлом, более половины заболевших составляет взрослое население.
В январе-апреле 2018 года зарегистрировано 687 случаев ЭВИ (0,47 на 100 тыс. населения, среди детей до 17 лет – 595 случаев и 2,03), что, по всей видимости, свидетельствует об очередном циклическом подъёме заболеваемости, характерном для эпидемического процесса этой группы инфекций. В январе-апреле 2017 года было выявлено 430 случаев, 0,29 на 100 тыс. населения (среди детей до 17 лет – 378 и 1,32 соответственно).
Наиболее высокая заболеваемость зарегистрирована в Мурманской области (6,05 на 100 тыс. населения, СМП – 1,13), республиках Саха (4,99, СМП – 0,98), Коми (4,69, СМП – 0,19), Кабардино-Балкарской Республике (3,71, СМП - 0), Республике Тыва (2,21, СМП – 0,58), Калининградской (1,94, СМП – 0,1), Пензенской областях (1,93, СМП – 0,48), Ханты-Мансийском автономном округе (1,53, СМП – 1,97).
В январе-апреле 2018 года вновь регистрируется подъем заболеваемости корью. За истекшие четыре месяца зарегистрировано 1149 случаев заболевания, показатель заболеваемости составил 0,78 на 100 тыс. населения. Наиболее высокая заболеваемость зарегистрирована в г. Москва (4,01 на 100 тыс. населения), Московской области (3,36). В Северо-Кавказском федеральном округе наиболее высокая заболеваемость наблюдается в Республике Дагестан (3,27 на 100 тыс. населения), Чеченской Республике (2,92) и приграничных к этим республикам субъектах (Республика Ингушетия - 2,73 на 100 тыс. населения, Северная Осетия-Алания – 1,99, Ставропольский край – 1,93).
В январе-апреле 2018 года вновь отмечается подъем заболеваемости коклюшем - зарегистрирован 3541 случай заболевания (2,41 на 100 тыс. населения), что выше показателя прошлого года в 2,2 раза и находится на уровне заболеваемости в январе-апреле 2016 года (3429 случаев, 2,35 на 100 тыс. населения). Среднемноголетний показатель заболеваемости 2008-2017 гг. составляет 1,17). Наиболее высокая заболеваемость регистрируется в гг. Санкт-Петербург (9,25, СМП – 5,85), Москва (6,5, СМП – 2,87), Мурманской (7,11, СМП – 2,52), Воронежской областях (6,3, СМП – 1,5), Республике Саха (4,58, СМП – 0,94), Иркутской области (4,27, СМП – 0,68), Свердловской области (3,97, СМП – 0,6), Краснодарском крае (3,34, СМП – 0,86).
Заболеваемость острым вирусным гепатитом А в многолетней динамике характеризуется тенденцией к снижению, а также циклическими колебаниями с подъемами заболеваемости в 2009, 2014 и 2017 гг. В январе-апреле 2018 года выявлено 1304 случая (0,89 на 100 тыс. населения), что ниже показателя прошлого года в 3 раза (3864 и 2,64) и отражает очередной циклический спад заболеваемости этой инфекцией. Высокие уровни заболеваемости отмечены в Удмуртской Республике (3,96 на 100 тыс. населения, СМП – 1,33), Пермском крае (2,28, СМП – 2,14), г. Санкт-Петербург (2,23, СМП – 2,82), Оренбургской (2,06, СМП – 1,27), Воронежской областях (2,01, СМП – 1,52), Республике Башкортостан (1,23, СМП – 2,12).
В результате увеличения объёмов и улучшения качества лабораторной диагностики отмечается рост числа выявленных случаев некоторых групп инфекций (например, ОКИ и пищевых токсикоинфекций (ПТ) установленной этиологии, внебольничных пневмоний).
За январь-апрель 2018 г. зарегистрирован 107661 случай ОКИ установленной этиологии (73,4 на 100 тыс. населения) – на уровне показателя прошлого года (73,05). Самые высокие показатели заболеваемости зарегистрированы в Ямало-Ненецком (239,97, СМП – 194,5), Ханты-Мансийском автономных округах (224,7, СМП – 233,31), Вологодской (216,57, СМП – 179,83), Амурской (210,15, СМП – 110,43), Свердловской (208,49, СМП – 161,27), Иркутской (188,56, СМП – 114,67), Тюменской (182,78, СМП – 134,62), Сахалинской (180,17, СМП – 213,1), Калининградской (167,52, СМП – 121,48), Магаданской областях (160,32, СМП – 135,6), Республике Алтай (153,64, СМП – 133,89).
За январь-апрель 2018 г. зарегистрирован 295281 случай внебольничных пневмоний (201,32 на 100 тыс. населения) – на 25,1% выше показателя прошлого года (160,88). Самые высокие показатели заболеваемости зарегистрированы в Ненецком (704,06, СМП – 266,38), Чукотском автономных округах (490,1, СМП – 304,79), Кировской (471,5, СМП – 325,26), Новгородской областях (457,74, СМП – 218,81), Удмуртской Республике (415,95, СМП – 214,79), Брянской (412,46, СМП – 170,95), Архангельской (379,74, СМП – 303,96), Ярославской областях (352,0, СМП – 214,56), Чувашской Республике (341,36, СМП –143,52), Республике Марий Эл (339,43, СМП – 154,57), Приморском крае (330,52, СМП – 260,01), Псковской области (314,46, СМП – 91,6), Республике Карелия (313,77, СМП – 199,46), Тульской (313,25, СМП – 165,73), Тверской областях (302,28, СМП – 193,98).
Характеризуется устойчивой тенденцией к снижению заболеваемость активными формами туберкулёза. В январе-апреле 2018 года выявлено 20819 случаев заболевания (14,19 на 100 тыс. населения), что ниже значений прошлого года на 8,7% (22752 и 15,54).
За истекший период 2018 г. в Российской Федерации зарегистрировано 23 случая впервые выявленной малярии (2017 г. – 24) и 75 случаев лихорадки денге (2017 г. – 76). Не зарегистрировано ни одного случая острого паралитического полиомиелита, ассоциированного с вакциной, дифтерии, краснухи, бешенства.
[youtube.player]Дети – это одна из самых уязвимых групп риска для инфекционных заболеваний.
По оценочным данным, благодаря иммунизации по всем возрастным группам населения ежегодно предотвращается 2,5 миллиона случаев смерти. Несмотря на это беспрецедентное достижение около 1,5 миллиона детей по-прежнему умирают от болезней, предупреждаемых с помощью вакцин. Это составляет почти 20% от общей смертности среди детей до пяти лет, достигающей в настоящее время около 6,5 миллионов случаев в год (почти 19 000 детей умирает ежедневно и почти 800 – ежечасно).
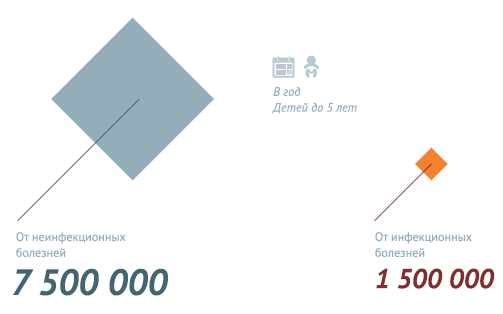
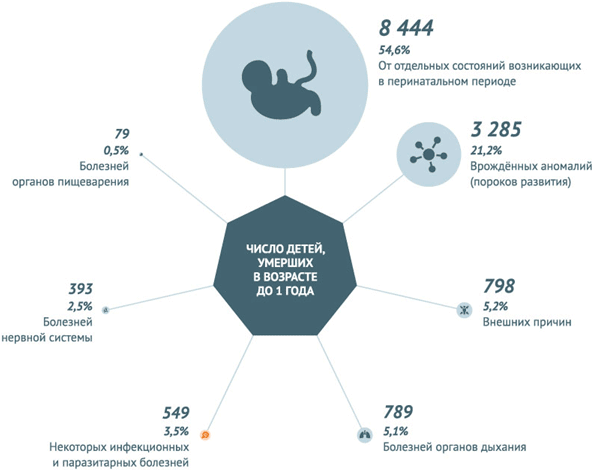
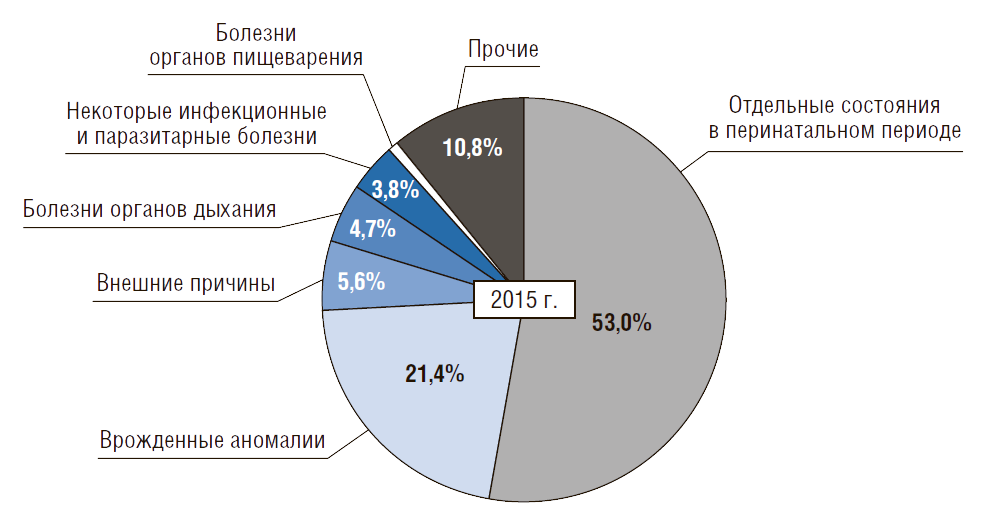
По данным за 2013 год, наибольшее количество младенческих смертей в РФ – 44,5 на 10 тыс. – вызвано отдельными состояниями, возникающими в перинатальном периоде. 17,3 из 10 тыс. младенцев погибают из-за врожденных аномалий и 4,2 – от внешних причин. Инфекционные заболевания становятся причиной смерти детей в возрасте до 1 года в 2,9 случаях на 10 тыс. малышей.
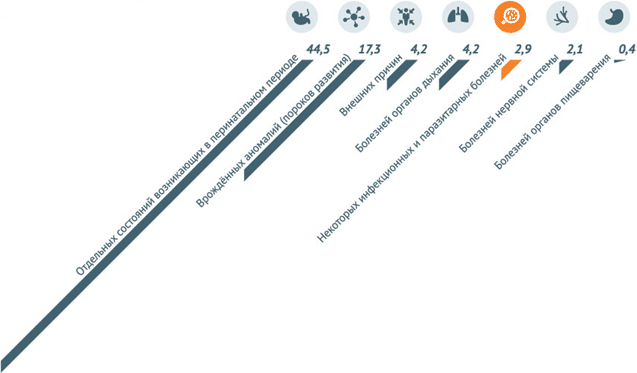
Инфекционные заболевания и паразитарные болезни в 2013 году унесли 549 (3,5%) жизней детей, не достигших годовалого возраста
По данным ВОЗ, в 2013 году в глобальных масштабах зафиксировано 145 700 случаев смерти от кори — почти 400 случаев в день.
Конечно, некоторые инфекционные заболевания поддаются излечению. Например, туберкулез, который можно излечивать в большинстве случаев – при условии надлежащего обеспечения и приема эффективных лекарств. Однако у невакцинированных лиц не только сама болезнь протекает тяжело, но и лечение длится долго, а риск осложнений крайне высок. В то время как прививка обеспечивает защиту от развития таких опасных осложнений как туберкулезный менингит и диссеминированная форма ТБ у младенцев и детей младшего возраста.
В то же время некоторые болезни невозможно излечить в принципе. Например, не существует лечения от полиомиелита, его можно только предотвращать с помощью вакцинации.
Вакцинопрофилактика направлена на предотвращение возникновения эпидемий, снижение смертности и предотвращение осложнений и инвалидизации в результате заболеваний.
Задать вопрос специалисту
Вопрос экспертам вакцинопрофилактики
Вакцина "Менюгейт" зарегистрирована в России? С какого возраста разрешена к применению?
Отвечает Харит Сусанна Михайловна
Да, зарегистрирована, вакцина – от менингококка С, сейчас также есть вакцина конъюгированная, но уже против 4 типов менингококков – А, С, Y, W135 – Менактра. Прививки проводят с 9 мес.жизни.
Муж транспортировал вакцину РотаТек в другой город.Покупая ее в аптеке мужу посоветовали купить охлаждающий контейнер,и перед поездкой его заморозить в морозильной камере,потом привязать вакцину и так ее транспортировать. Время в пути заняло 5 часов. Можно ли вводить такую вакцину ребенку? Мне кажется,что если привязать вакцину к замороженному контейнеру, то вакцина замерзнет!
Отвечает Харит Сусанна Михайловна
Вы абсолютно правы, если в контейнере был лед. Но если там была смесь воды и льда- вакцина не должна замерзать. Однако живые вакцины, к которым относится ротавирусная, не увеличивают реактогенность при температуре менее 0, в отличие от неживых, а, например, для живой полиомиелитной допускается замораживание до -20 град С.
Моему сыну сейчас 7 месяцев.
В 3 месяца у него случился отек Квинке на молочную смесь Малютка.
Прививку от гепатита сделали в роддоме, вторую в два месяца и третью вчера в семь месяцев. Реакция нормальная, даже без температуры.
Но вот на прививку АКДС нам устно дали медотвод.
Я за прививки!! И хочу сделать прививку АКДС. Но хочу сделать ИНФАНРИКС ГЕКСА. Живем в Крыму. В крыму ее нигде нет. Посоветуйте как поступить в такой ситуации. Может есть зарубежный аналог? Бесплатную делать категорически не хочу. Хочу качественную очищеную, что бы как монжно меньше риска.
Отвечает Полибин Роман Владимирович
В Инфанрикс Гекса содержится компонент против гепатита В. Ребенок полностью привит против гепатита. Поэтому в качестве зарубежного аналога АКДС можно сделать вакцину Пентаксим. Кроме того, следует сказать, что отек Квинке на молочную смесь не является противопоказанием к вакцине АКДС.
Подскажите, пожалуйста, на ком и как тестируют вакцины?
Отвечает Полибин Роман Владимирович
Как и все лекарственные препараты вакцины проходят доклинические исследования (в лаборатории, на животных), а затем клинические на добровольцах (на взрослых, а далее на подростках, детях с разрешения и согласия их родителей). Прежде чем разрешить применение в национальном календаре прививок исследования проводят на большом числе добровольцев, например вакцина против ротавирусной инфекции испытывалась почти на 70 000 в разных странах мира.
Отвечает Полибин Роман Владимирович
Состав вакцин изложен в инструкциях к препаратам.
Ребёнку 1 год и 8 месяцев, все прививки ставились в соответствии с календарем прививок. В том числе 3 пентаксима и ревакцинация в полтора года тоже пентаксим. В 20 месяцев надо ставить от полиомиелита. Очень всегда переживаю и отношусь тщательно к выбору нужных прививок, вот и сейчас перерыла весь интернет, но так и не могу решить. Мы ставили всегда инъекцию (в пентаксиме). А теперь говорят капли. Но капли-живая вакцина, я боюсь различных побочек и считаю, что лучше перестраховаться. Но вот читала, что капли от полиомиелита вырабатывают больше антител, в том числе и в желудке, то есть более эффективные, чем инъекция. Я запуталась. Поясните, инъекция менее эффективна (имовакс-полио, например)? Отчего ведутся такие разговоры? У каплей боюсь хоть и минимальный, но риск осложнения в виде болезни.
Отвечает Полибин Роман Владимирович
В настоящее время Национальный календарь прививок России предполагает комбинированную схему вакцинации против полиомиелита, т.е. только 2 первых введения инактивированной вакциной и остальные – оральной полиовакциной. Это связано с тем, чтобы полностью исключить риск развития вакциноассоциированного полиомиелита, который возможен только на первое и в минимальном проценте случаев на второе введение. Соответственно, при наличии 2-х и более прививок от полиомиелита инактивированной вакциной, осложнения на живую полиовакцину исключены. Действительно, считалось и признается некоторыми специалистами, что оральная вакцина имеет преимущества, так как формирует местный иммунитет на слизистых кишечника в отличие от ИПВ. Однако сейчас стало известно, что инактивированная вакцина в меньшей степени, но также формирует местный иммунитет. Кроме того, 5 введений вакцины против полиомиелита как оральной живой, так и инактивированной вне зависимости от уровня местного иммунитета на слизистых оболочках кишечника, полностью защищают ребенка от паралитических форм полиомиелита. В связи с вышесказанным вашему ребенку необходимо сделать пятую прививку ОПВ или ИПВ.
Следует также сказать, что на сегодняшний день идет реализация глобального плана Всемирной организации здравоохранения по ликвидации полиомиелита в мире, которая предполагает полный переход всех стран к 2019 году на инактивированную вакцину.
В нашей стране уже очень долгая история использования многих вакцин – ведутся ли долгосрочные исследования их безопасности и можно ли ознакомиться с результатами воздействия вакцин на поколения людей?
Отвечает Шамшева Ольга Васильевна
За прошлый век продолжительность жизни людей возросла на 30 лет, из них 25 дополнительных лет жизни люди получили за счет вакцинации. Больше людей выживают, они живут дольше и качественнее за счет того, что снизилось инвалидность из-за инфекционных заболеваний. Это общий ответ на то, как влияют вакцины на поколения людей.
На сайте Всемирной Организации Здравоохранения (ВОЗ) есть обширный фактический материал о благотворном влиянии вакцинации на здоровье отдельных людей и человечества в целом. Отмечу, что вакцинация –это не система верований, это - область деятельности, опирающаяся на систему научных фактов и данных.
На основании чего мы можем судить о безопасности вакцинации? Во-первых, ведется учет и регистрация побочных действий и нежелательных явлений и выяснение их причинно-следственной связи с применением вакцин (фармаконадзор). Во-вторых, важную роль в отслеживании нежелательных реакций играют постмаркетинговые исследования (возможного отсроченного неблагоприятного действия вакцин на организм), которые проводят компании — владельцы регистрационных свидетельств. И, наконец, проводится оценка эпидемиологической, клинической и социально-экономической эффективности вакцинации в ходе эпидемиологических исследований.
[youtube.player]
Москва, 15 августа. Специалисты Национального исследовательского центра здоровья детей при Минздраве РФ изучили данные о состоянии здоровья российских школьников и назвали самые распространенные среди них заболевания.
Были названы самые распространенные заболевания у российских школьников. Как говорится в отчете ведомства, к абсолютно здоровым в первом классе были отнесены 4,3% детей. При этом к концу обучения в школе почти все школьники приобретают какие-либо болезни. Отмечается, что хронические заболевания стали диагностироваться на 52,8% чаще, а функциональные отклонения — на 15%.
Как пишет RT, чаще всего у девочек диагностируют нехватку массы тела, близорукость, неврозы и головные боли. Среди школьников мужского пола чаще встречаются язвенная болезнь желудка и двенадцатиперстной кишки, плоскостопие, гипертония, ожирение и бронхиальная астма. В исследовании приняли участие 426 учеников из четырех московских школ. Эксперты провели около 25 тысяч врачебных осмотров с 2005 по 2015 год.
Ранее Росстат назвал самые распространенные детские заболевания. Дети чаще всего страдают от заболеваний органов дыхания, в том числе гриппа и ОРВИ, в 2017 году эти болезни перенесли более 30 миллионов юных граждан России.
Первое место среди детских заболеваний занимают грипп, ОРВИ и пневмония. На втором месте по распространенности — травмы и отравления. В 2017 году от них пострадали около 2,6 миллиона детей в возрасте до 14 лет. На третьей строчке — инфекционные заболевания. Было зафиксировано 1,7 миллиона случаев. Также очень часто дети страдают от кожный патологий и болезней органов пищеварения. Согласно статистке Росстата, в 2017 году врачи зафиксировали 1,7 миллиона и 1,6 миллиона случаев соответственно.
Кроме того, в Минздраве назвали самую распространенную венерическую болезнь в России. Представители министерства здравоохранения назвали шесть передающихся половым путем заболеваний, которые чаще всего обнаруживают у россиян. По данным ведомства, первое место занимает трихомоноз. Как объяснила врач-дерматовенеролог Елена Пак, это венерическое заболевание лидирует со значительным отрывом по двум причинам, первой из которых является хорошая диагностика болезни, а второй — яркая ее симптоматика.
Следом по списку идут хламидийные инфекции, аногенитальные бородавки, сифилис, аногенитальная герпетическая вирусная инфекция и гонококковая инфекция.
Как отметили в Минздраве, число больных половыми инфекциями с каждым годом сокращается. Наиболее заметный прорыв медики наблюдают в профилактике гонореи, число выявленных случаев которой с 2012 года по 2017 год сократилось почти в три раза. В то же время, по словам специалистов, уменьшилось число больных хламидийными инфекциями и трихомонозом.
Стоит отметить, что на днях Роспотребнадзор сообщал также и о снижении уровня заболеваемости гриппом и ОРВИ в России. Доля вирусов гриппа в структуре положительных находок снижается и составляет 68,3%.
Напомним, рак кожи является самым распространенным видом онкологических заболеваний в России в 2018 году. Об этом свидетельствует статистика министерства здравоохранения РФ. Среди всех зарегистрированных случаев онкологических заболеваний чаще всего у пациентов диагностировали рак кожи в 78,5 тысячи случаев.
Далее следует рак молочной железы (70,3 тысячи). На третьей строчке, согласно статистике, рак трахеи, бронхов и легких. В минувшем году было зафиксировано 55,7 тысячи случаев. Следом идут рак предстательной железы (41,5 тысячи) и рак ободочной кишки — основного отдела толстой кишки (40,1 тысячи).
Реже встречались у пациентов рак кости и суставных хрящей (1,3 тысячи), рак губы (2,2 тысячи), рак соединительной и других мягких тканей (3,5 тысячи), рак глотки (5,6 тысячи) и рак печени и внутрепеченочных протоков (6,3 тысячи). В общей сложности, в минувшем году было зарегистрировано 593,3 новых случаев злокачественных новообразований. В Минздраве отмечают, что в данной статистике не была учтена посмертная постановка диагноза.
Ранее ученые из Оксфордского университета сообщили, что даже умеренное потребление красного мяса значительно увеличивает вероятность развития рака кишечника.
Напомним, иранские онкологи предупредили о повышении риска развития рака пищевода на 90% у людей, которые каждый день выпивают не менее 700 мл чая горячее 60 градусов.
[youtube.player]Демографические показатели детей и подростков
Число родившихся живыми на 1 тыс. населения
Общий коэффициент фертильности (число детей, рожденных одной женщиной репродуктивного возраста) представлен на рис. 3. Этот коэффициент показывает, сколько в среднем детей родила бы одна женщина на протяжении всего репродуктивного периода (т.е. от 15 до 50 лет) при сохранении повозрастной рождаемости на уровне того года, для которого вычисляется показатель.
Среднее число детей, рожденных одной женщиной репродуктивного возраста (15–50 лет)
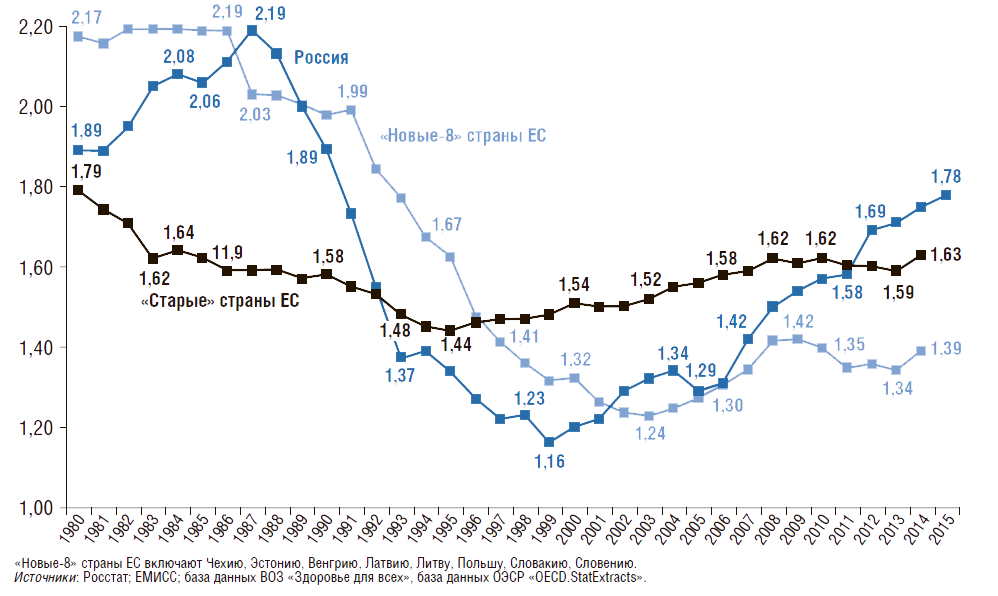
Чтобы обеспечить воспроизводство населения страны, коэффициент фертильности должен равняться 2,14. Снижение рождаемости в России связано с двумя факторами: с одной стороны, с распадом СССР и ухудшением социально-экономических условий для рождения второго и последующего детей, с другой – с поведенческим фактором семей, вызванным урбанизацией, ростом образовательного уровня женщин и т.д. Последний фактор имеет место в большинстве развитых стран и странах с переходной экономикой.
Число умерших в возрасте до 1 года на 1 тыс. родившихся живыми
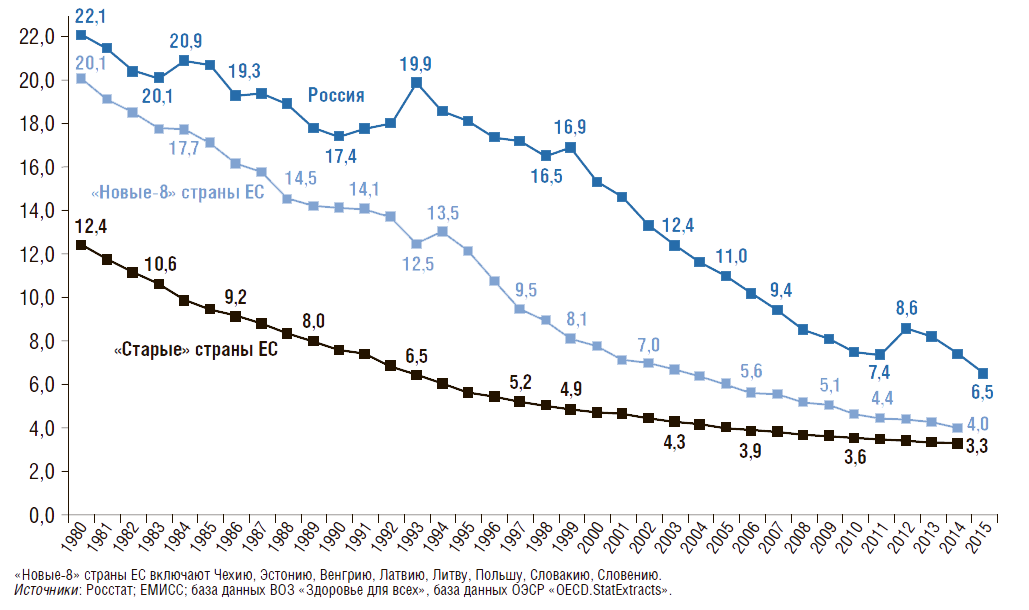
Около 15% причин приходится на внешние причины, болезни органов дыхания и пищеварения, а также на инфекционные болезни.
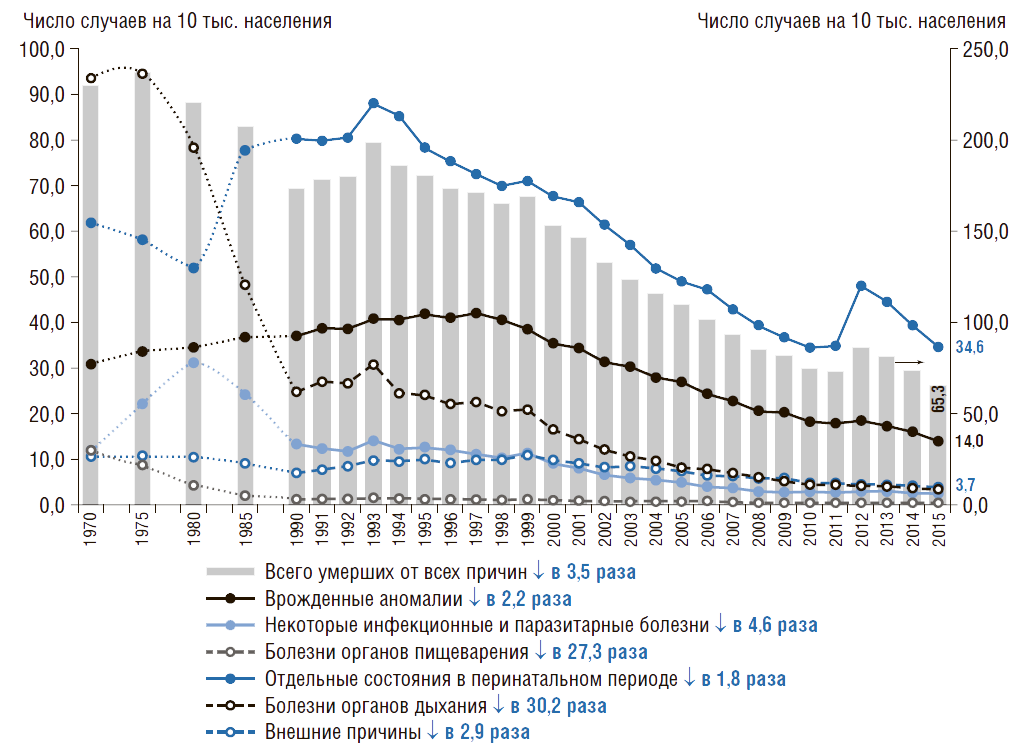
В России с 1970 по 2015 г. младенческая смертность снижается по всем классам причин смертности (рис. 6). Рассматривая причины смертности в динамике можно отметить, что наименее интенсивно снижается младенческая смертность от отдельных состояний в перинатальном периоде. С 1970 г. младенческая смертность от болезней органов дыхания снизилась в 30,2 раза, а от болезней органов пищеварения – в 27,3 раза, от инфекционных болезней – в 4,6 раза.
Число умерших на 1 тыс. родившихся живыми и мертвыми
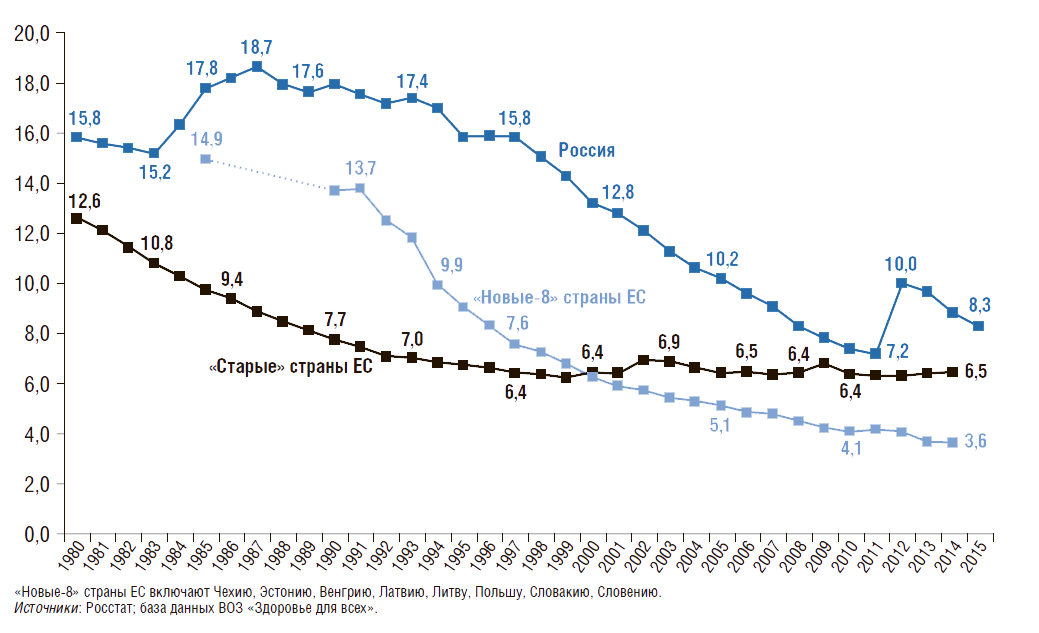
В России за последние 25 лет коэффициенты смертности снижаются во всех группах детей и подростков (рис. 8). Наиболее интенсивное сокращение наблюдается в возрастных группах от 0 до 9 лет – в 2,4–2,5 раза, от 10 до 19 лет – в 1,3–1,4 раза.
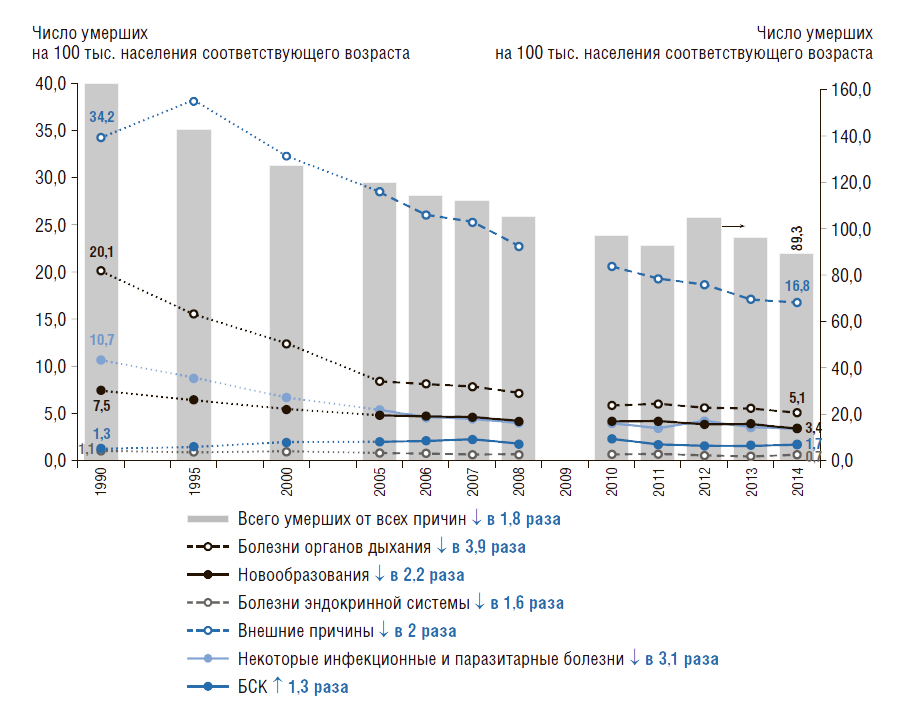
Динамика структуры причин смертности детей (в возрасте 0–14 лет) в России показана на рис. 9. Она снижается по всем причинам смертности, кроме болезней системы кровообращения, которая выросла в 1,3 раза. Сократить смертность от болезней органов дыхания удалось в 3,9 раза, от инфекционных болезней – в 3,1 раза. В 2,2 раза снизился коэффициент смертности детей от новообразований, от внешних причин – в 2 раза.
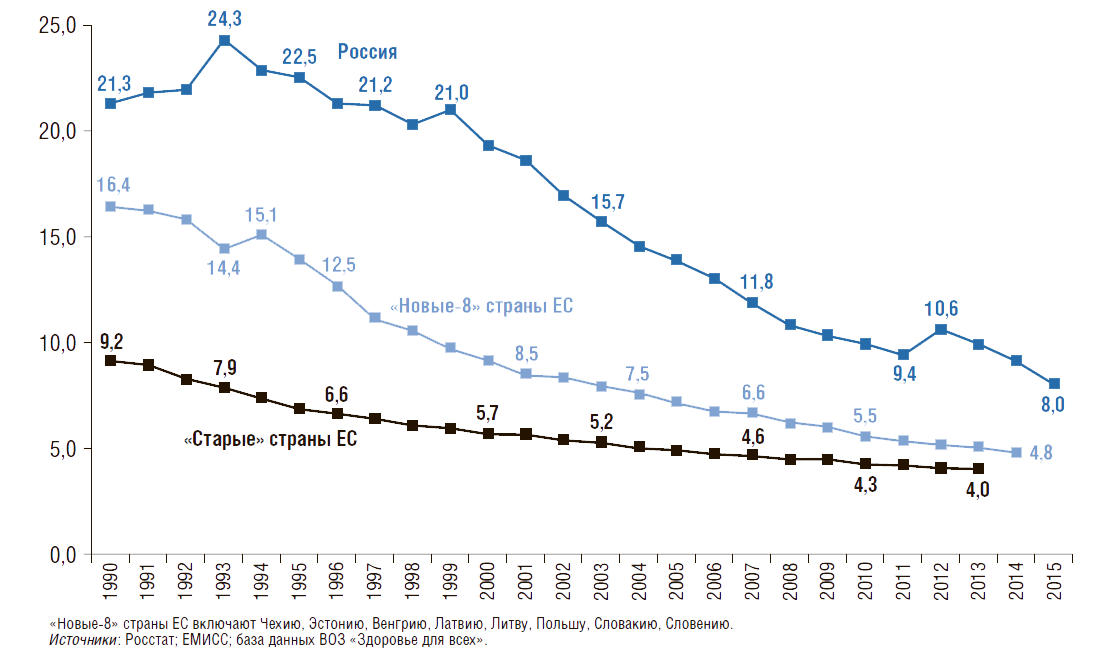
Число умерших в возрасте до 5 лет на 1 тыс. родившихся живыми
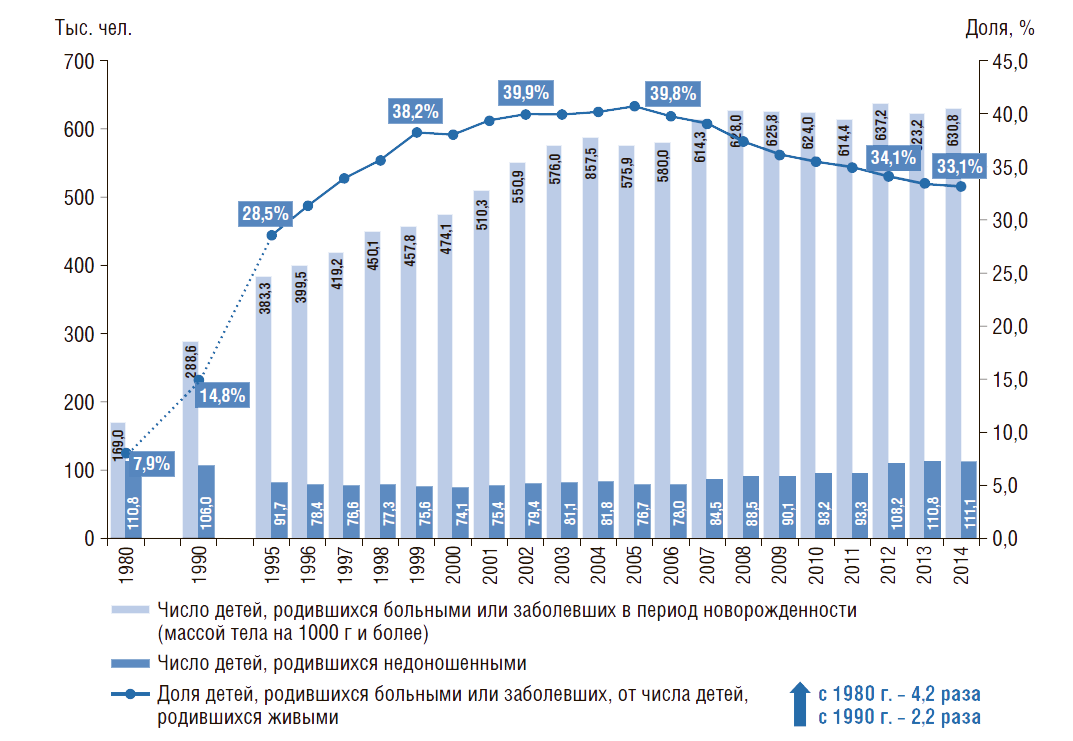
Показатели здоровья детей и подростков
В России с 1980 по 2014 г. доля детей, родившихся больными или заболевших в период новорожденности, выросла в 4,2 раза (рис. 11). Число детей, родившихся недоношенными (темный столбик на рис. 11), за рассматриваемый период практически не изменилось. Однако в 1990-е гг. наблюдалось снижение числа детей, родившихся недоношенными, но с 2000 г. число таких детей увеличилось в 1,5 раза.
Первичная заболеваемость детей в России с 1990 по 2015 г. выросла практически по всем классам болезней (кроме инфекционных болезней и болезней нервной системы). Первичная заболеваемость от новообразований увеличилась в 4,6 раза, от врожденных аномалий – в 4,1 раза, от болезней костно-мышечной системы и соединительной ткани – в 4 раза, от болезней системы кровообращения – в 3,8 раза и т.п. (рис. 12).
Число случаев на 100 тыс. детей соответствующего возраста
%20%D0%B2%20%D0%A0%D0%BE%D1%81%D1%81%D0%B8%D0%B8.png)
Структура общей заболеваемости детей в России в 2015 г. представлена на рис. 13. Наиболее распространенным случаем заболевания среди детей является общая заболеваемость от болезней органов дыхания (54,8%), болезни органов пищеварения – 5,9%, болезни глаза – 5,4%, внешние причины – 4,7%, болезни кожи – 4,4% и т.п.
%20%D0%B2%20%D0%A0%D0%BE%D1%81%D1%81%D0%B8%D0%B8%20%D0%B2%202015%20%D0%B3..png)
Общая заболеваемость детей по классам болезней в России с 2005 по 2015 г. выросла на 1% (рис. 14). Наиболее интенсивный рост наблюдается от врожденных аномалий – на 27%, от болезней органов дыхания – на 12%. Также увеличилась общая заболеваемость от болезней нервной системы (на 10%), болезней уха (на 3%). С 2005 по 2015 г. общая заболеваемость сократилась по следующим классам болезней: отдельные состояния перинатального периода – на 32%, инфекционные болезни – на 17%, болезни органов пищеварения – на 15%, болезни эндокринной системы – на 10%.
%20%D0%B2%20%D0%A0%D0%BE%D1%81%D1%81%D0%B8%D0%B8.png)
Число случаев на 100 тыс. подростков соответствующего возраста
%20%D0%B2%20%D0%A0%D0%BE%D1%81%D1%81%D0%B8%D0%B8.png)
Структура общей заболеваемости подростков в России в 2015 г. представлена на рис.16. Так же, как и среди детей, у подростков наиболее распространенным заболеванием являются болезни органов дыхания – 33,8%. По 7–10% в структуре общей заболеваемости занимают болезни костно-мышечной системы, внешние причины, болезни органов пищеварения и болезни глаза. Примерно по 5% приходится на болезни мочеполовой системы, болезни кожи и болезни нервной системы.
%20%D0%B2%20%D0%A0%D0%BE%D1%81%D1%81%D0%B8%D0%B8%20%D0%B2%202015%20%D0%B3..png)
Общая заболеваемость подростков по классам болезней в России с 2005 по 2015 г. выросла на 22% (рис. 17). Рост наблюдается по всем классам болезней, кроме инфекционных. Наиболее интенсивно возросла общая заболеваемость от новообразований – на 73%, внешних причин – на 42%, болезней уха – на 39%, болезней нервной системы – на 35% и т.п.
Число случаев на 100 тыс. населения соответствующего возраста
%20%D0%B2%20%D0%A0%D0%BE%D1%81%D1%81%D0%B8%D0%B8.png)
В структуре причин первичной детской инвалидности (0–17 лет) в России в 2015 г. преобладали психические расстройства (25,8%) и болезни нервной системы (23,9%) (рис.18).
%20%D0%B2%20%D0%A0%D0%BE%D1%81%D1%81%D0%B8%20%D0%B2%202015%20%D0%B3..png)
Врожденные аномалии составили 17,7%, болезни эндокринной системы – 6,8%, болезни уха – 5,6%. Динамика первичной детской инвалидности (0–17 лет) в России по классам болезней представлена на рис.19.
Число заболеваний, обусловивших инвалидность, на 10 тыс. детей соответствующего возраста
%20%D0%B2%20%D0%A0%D0%BE%D1%81%D1%81%D0%B8%D0%B8%20%D0%BF%D0%BE%20%D0%BA%D0%BB%D0%B0%D1%81%D1%81%D0%B0%D0%BC%20%D0%B1%D0%BE%D0%BB%D0%B5%D0%B7%D0%BD%D0%B5%D0%B9.png)
С 2000 по 2014 г. наблюдается рост детской инвалидности от болезней эндокринной системы на 43%, от психических расстройств – на 30%, от болезней системы кровообращения – на 24%, от новообразований – на 19% и т.п. По некоторым классам болезней произошло снижение первичной детской инвалидности: внешние причины – на 60%, болезни мочеполовой системы – на 56%, болезни органов дыхания – на 52% и т.п.
Показатели, определяющие мощность педиатрической службы
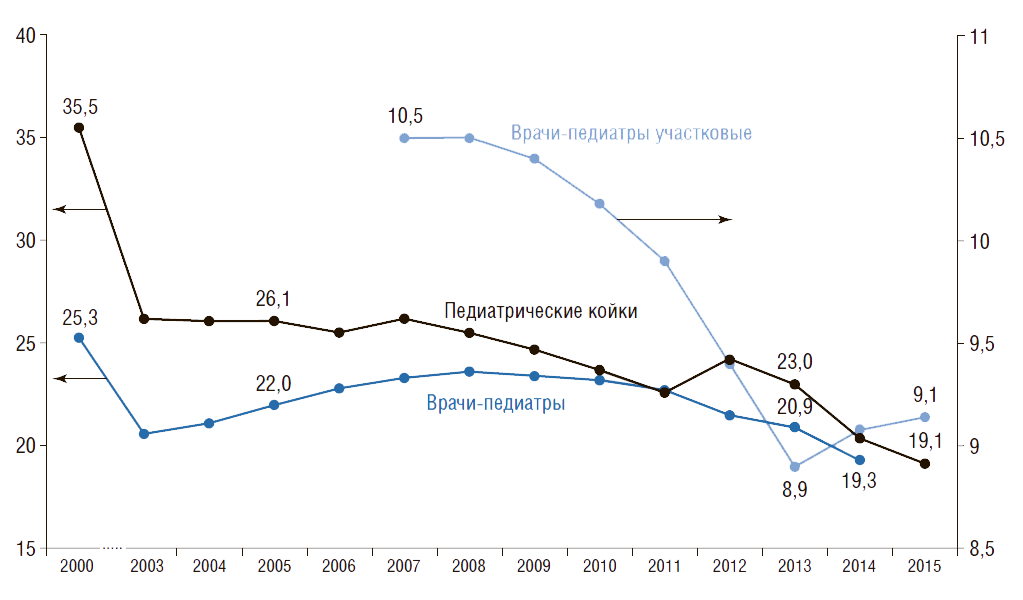
На рис.20 показана динамика показателей обеспеченности детского населения педиатрическими койками и педиатрами (с аспирантами, клиническими ординаторами, интернами), а также врачами-педиатрами участковыми. Видно, что в России с 2000 по 2015 г. обеспеченность педиатрическими койками сократилась в 1,9 раза (с 35,5 до 19,1), педиатрами – в 1,3 раза (с 25,3 до 19,3).
С 2007 г. наблюдается снижение обеспеченности детского населения врачами-педиатрами участковыми на 13% (с 10,5 до 9,1) . Сегодня число врачей-педиатров участковых в России составляет 26 тыс. Расчеты показывают, что таких врачей необходимо 36,3 тыс. Расчет сделан следующим образом: численность прикрепленного детского населения от 0 до 17 лет на одном педиатрическом участке по нормативам составляет 800 чел. Тогда врачей-педиатров участковых необходимо 36,3 тыс. <29 млн ÷ 800>, где 29 млн – численность детского населения в возрасте от 0 до 17 лет. Таким образом, в России на сегодняшний день не хватает более 10 тыс. врачей-педиатров участковых. По прогнозам Росстата (средний вариант), к 2020 г. численность детей и подростков возрастет на 1,8 млн человек, или на 7%, что усугубит дефицит врачей-педиатров участковых.
Обеспеченность на 10 тыс. населения соответствующего возраста
Выводы
2. В России с 1990–1991 по 2015 г. показатели первичной заболеваемости детей и подростков резко возросли практически по всем классам болезней.
3. В структуре причин детской инвалидности (0–17 лет) преобладают психические расстройства (26%) и болезни нервной системы (24%). Эти причины являются предотвратимыми и управляемыми методами своевременной профилактики, лечения и реабилитации.
4. В России с 2000 по 2015 г. факторы, определяющие мощность педиатрической службы сократились: обеспеченность детского населения педиатрами – в 1,3 раза, педиатрическими койками – в 1,9 раза. С 2007 г. обеспеченность врачами-педиатрами участковыми сократилась на 13%. Сегодня их дефицит превысил 10 тыс. врачей от установленных нормативов
5. Для улучшения показателей здоровья детей и подростков необходимо предпринять меры по совершенствованию работы педиатрической службы – привести мощности педиатрической службы в соответствие с потребностями детского населения в профилактической и медицинской помощи.
[youtube.player]Читайте также:


