Стеноз гортани при инфекционной патологии
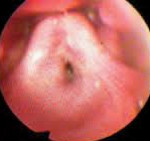
Острый стеноз гортани — возникающее в течение короткого промежутка времени сужение гортани, приводящее к нарушению поступления воздуха в дыхательные пути. Проявления острого стеноза гортани зависят от степени сужения голосовой щели. Основными симптомами являются инспираторная одышка, изменение голоса, шумное дыхание, бледность и цианоз кожных покровов. Диагностика острого стеноза основана на его характерной клинической картине, дополнительно может проводиться ларингоскопия, трахеобронхоскопия, КТ гортани, бакпосев мазков из зева и пр. Лечение первых стадий острого стеноза гортани возможно медикаментозными методами с применением антигистаминных, кортикостероидных, дегидратационных, противовоспалительных и антибактериальных препаратов. В случае значительного сужения голосовой щели показана срочная трахеостомия.
Общие сведения
Быстрое развитие острого стеноза гортани не оставляет времени для реализации защитных механизмов, которые срабатывают при хроническом стенозе гортани. В связи с этим нарастающая гипоксия (кислородная недостаточность) и гиперкапния (избыточное содержание углекислого газа в крови) приводят к тяжелым расстройствам в работе жизненно важных органов и систем, вплоть до их полного паралича, приводящего к смерти больного.
Острый стеноз гортани может иметь обратимый характер и достаточно быстро поддаваться проводимому лечению. В тех случаях, когда причина острого стеноза гортани не может быть устранена, после спасения пациента путем трахеостомии стеноз переходит в хроническую форму. С другой стороны, постепенно нарастающий хронический стеноз может в итоге привести к возникновению острого стеноза гортани.

Причины острого стеноза гортани
Острый стеноз гортани — это не отдельное заболевание, а симптомокомплекс, возникающий как осложнение различных патологических состояний. Среди его причин выделяют местные и общие факторы. Общими факторами возникновения острого стеноза гортани чаще всего являются инфекционные заболевания: корь, малярия, скарлатина, брюшной и сыпной тиф, сифилис, туберкулез и др.
Местные этиологические факторы острого стеноза гортани подразделяют на экзогенные и эндогенные. К местным экзогенным факторам относятся: инородные тела гортани, ее механические и химические травмы, огнестрельные ранения, медицинские манипуляции (интубация трахеи, бронхоскопия, гастроскопия). В роли местных эндогенных факторов могут выступать врожденные пороки гортани; воспалительные процессы гортани и трахеи: ларингит, гортанная ангина, трахеит, истинный и ложный круп; объемные процессы: доброкачественные опухоли и рак гортани; двусторонние парезы гортани; патологические изменения соседствующих с гортанью структур: заглоточный абсцесс, опухоли средостения, доброкачественные опухоли и рак пищевода, увеличение щитовидной железы (аутоиммунный тиреоидит, йододефицитные заболевания, опухоли щитовидной железы, диффузный токсический зоб).
Многообразие заболеваний, при которых может наблюдаться острый стеноз гортани, обуславливает широкий круг узкоспециализированных областей медицины, занимающихся его диагностикой и купированием. К ним относятся: отоларингология, реаниматология, аллергология, пульмонология, онкология.
Симптомы острого стеноза гортани
Острый стеноз гортани проявляется шумным дыханием, изменением голоса по типу охриплости или осиплости, инспираторной отдышкой, при которой пациенту трудно сделать вдох. Инспираторная одышка сопровождается втяжением межреберий и западением яремных ямок на вдохе. Выраженность одышки и проявленность других симптомы острого стеноза гортани зависят от его стадии.
Стадия компенсации острого стеноза гортани характеризуется отсутствием инспираторной одышки в состоянии покоя и ее появлением при ходьбе и другой физической нагрузке. Эта стадия возникает при сужении голосовой щели до 6-5 мм. Изменения газового состава крови, происходящие в следствие недостаточного поступления кислорода и избыточного накопления углекислоты, приводят к активации дыхательного центра. В результате дыхание пациента становится более глубоким и частым, сокращаются паузы между вдохом и выдохом.
Стадия субкомпенсации острого стеноза гортани развивается при сужении голосовой щели до 4-5 мм. В этой стадии инспираторная одышка наблюдается в покое, дыхание сопровождается участием вспомогательной дыхательной мускулатуры, на вдохе наблюдается раздувание крыльев носа. Отмечается шумное дыхание, бледность лица и кожных покровов, беспокойное поведение пациента.
Стадия декомпенсации острого стеноза гортани. Просвет голосовой щели сужается до 2-3 мм. Работа дыхательных мышц напряжена до предела. Пациент дышит часто, но не глубоко. Для облегчения дыхательных движений он занимает полусидячее положение с упором на руки. Наблюдается цианоз лица и ногтевых фаланг, хриплый голос, повышенное потоотделение, тахикардия.
Асфиксия (терминальная стадия). Имеет место прерывистое свистящее дыхание по типу Чейна-Стокса, нитевидный пульс, резкое падение артериального давления, бледно-серый цвет кожи. Голосовая щель сужена до 0-1 мм. Постепенно происходит увеличение пауз между дыхательными актами вплоть до их полного прекращения. Пациент теряет сознание и, при отсутствии неотложной помощи, погибает.
Диагностика острого стеноза гортани
Диагноз острого стеноза гортани основывается в большинстве случаев на его типичной клинической картине. При этом проводится дифференцировка острого стеноза от приступа бронхиальной астмы, стеноза трахеи, ларингоспазма, западения языка при черепно-мозговой травме или потери сознания различного генеза.
В диагностике острого стеноза гортани большое значение имеет определение его причины. С этой целью возможно проведение МСКТ гортани, ларингоскопии, трахеобронхоскопии, рентгенографии пищевода, УЗИ щитовидной железы, бактериологического исследования мазков из зева.
Лечение острого стеноза гортани
Лечебные мероприятия при остром стенозе гортани зависят от его степени и причины. Их целью является безотлагательное снятие или хотя бы уменьшение симптомов удушья и дыхательной недостаточности. Оказать первую помощь пациенту с острым стенозом гортани должен не только отоларинголог, но и любой врач, находящийся рядом.
Компенсированный и субкомпенсированный острый стеноз гортани подлежат медикаментозной терапии, для проведения которой пациента госпитализируют в стационар. Наличие воспалительных заболеваний дыхательного тракта является показанием к антибиотикотерапии и назначению противовоспалительных препаратов. При отечности гортани применяют антигистаминные и кортикостероидные препараты, обладающие противоотечным эффектом; проводят дегидратационную терапию. Если диагностирована дифтерия, то необходимо введение противодифтерийной сыворотки или анатоксина. При обнаружении инородных тел в гортани производят их удаление.
Важно ограничить двигательную активность пациента, обеспечить ему доступ свежего и достаточно увлажненного воздуха. Эмоциональное состояние пациента, его беспокойство, усугубляет нарушения дыхания, что особенно заметно у детей. Поэтому необходимо успокоить больного, для чего могут применяться седативные и психотропные препараты. Для контроля за степенью гипоксии в ходе лечения осуществляют мониторинг кислотно-основного состояния крови (КОС) и ее газового состава.
Декомпенсированный острый стеноз гортани является показанием для неотложной трахеостомии. Операция заключается в создании отверстия в передней стенки трахеи и введении в него специальной трубки, через которую в дальнейшем происходит поступление воздуха в дыхательные пути. В педиатрической практике иногда применяется назотрахеальная интубация, при которой специальная трубка через нос вводится в трахею. Однако такой способ дыхания может применяться не дольше 3 дней, поскольку длительное пребывание трубки в дыхательных путях вызывает некроз слизистой в местах соприкосновения с трубкой.

Стеноз гортани это заболевание, характеризуемое частичным или полным сужением просвета гортани. Стеноз может развиваться постепенно или быстро, в итоге приводит к снижению кислорода, порой даже к асфиксии.
Организм не плохо справляется с уменьшением кислорода до определенного момента, если сужение гортани происходит постепенно.
Однако, стеноз может развиваться и за короткое время, при этом незамедлительно наступает ухудшение состояния, в этот момент следует обращаться за профессиональной медицинской помощью чтобы восстановить дыхание.
Причины

Стеноз гортани при пороках развития встречается у детей. Голос у взрослого человек может меняться под силой разных факторов. Если поток воздуха проходит правильно, то это не будет влиять на исходящий звук и широту щели.
Когда отверстие гортани имеет склонность к сужению, то воздух не может двигаться в свободном направлении и возникает стеноз гортани. Основными причинами могут быть различные повреждения, травмы горла и заболевания. В дегенеративной форме стеноз может встречаться у лиц старшего поколения и возникает по причине старения организма.
Заболевание может возникать и при механическом воздействии, быть последующей фазой тромбоза или проистекать по причинам деформации сосудов – стеноз сосудов.
Существует органический и неорганический стеноз. Эти формы схожи, за счет гипертрофии гладкой мускулатуры и эластичных волокон, приводят к сужению дыхательных путей.
Стеноз можно выявить по инфекционным и неинфекционным причинам:
- Инфекционные. Вирусные заболевания, такие как – аденовирусы и другие. Стеноз может быть вызван бактериями, последствиями которых становится дифтерия, некоторые формы абсцесса.
- Неинфекционные. Травмирование гортани различными предметами или попадание инородного тела. Одной из частых причин является аллергия на употребление различных продуктов, а также поллиноз или реакция дыхательной системы на химические раздражители. Аллергия может возникнуть на применение ингаляций с маслами хвои, пихты и.т.д.
Симптомы

Существует острая и хроническая формы заболевания. Острая форма опасна своей внезапностью, тогда как хроническая проявляет себя постепенно.
К общим симптомам стеноза можно отнести: длительный кашель, дыхание становится свистящим и возникает осиплость голоса.
Симптомы стеноза гортани:
- Острая. Развивается быстро, в течение нескольких часов или получаса возникает острая нехватка воздуха. Состояние может идти на фоне осложненного ларингита, флегмонозного ларингита, течению болезни может способствовать отечность гортани. Впоследствии травмирования гортани или попадания в трахею инородного тела стеноз наступает моментально, а также при хондроперихондрите. Частой причиной является абсцесс гортани и подвязочный ларингит.
- Хроническая форма отличается стойкостью. В некоторых случаях симптомы могут быть не столь сильно выражены или слабы, заболевание можно не заменить до тех пор, пока не возникнет острая нехватка воздуха. Развитие протекает медленно, после перенесенной дифтерии, травм, опухолей гортани или после хондроперихондрита. Несмотря на то, что стеноз проявляется в хронической форме, может перейти в острую форму быстро по причине воспалительного процесса протекающего в гортани или травмирования.
При попадании в гортань крупного инородного объекта, удушье может развиться моментально.
Делится на несколько стадий:

Компенсация 1 стадия. Нарушение дыхания сопровождается брадикардией. Совершать выдох и вдох дается с трудом.- Компенсация 2 стадия. Бледность покровов кожи, заметно беспокойство больного. Дыхание затрудненно на выдохе.Нарастание признаков болезни происходит быстро и если конце 2 стадии консервативное лечение не дало результатов, необходимо прибегнуть к хирургическому вмешательству.
- Декомпенсация 3 стадия.Состояние больного тяжелое, возникает острая гипоксия. Появляется отечность и синюшность слизистых, а также кожных покровов и белков глаз. Возникает цианоз губ, концевых фаланг и кончика носа, шум при вдохе. Больной вынужден занимать определенное положение - запрокидывает голову.Пульс учащается и в последней стадии асфиксии наступает сильная усталость сопровождаемая безразличием. Зрение нарушается, зрачки расширены, возникает потеря сознания, затем смерть.
Диагностика
Диагностировать стеноз не составляет особого труда. Болезнь может напоминать другие заболевания легких или сердца, которые тоже связаны с дыхательной системой и одышкой. При стенозе одышка на выдохе, движения гортани ослаблены.
Для диагностики заболевания применяют исследования:
- рентгенография. При помощи которой, можно узнать основную патологию вызывающую нарушение дыхания.
- эндоскопия.Такой метод позволяет диагностировать стадию стеноза, определить его характер. Также эндоскопию могут сочетать с биопсией чтобы выяснить основную причину образований, берут кусочек ткани из гортани для дальнейшего исследования.
- томография. Применяется после того как эндоскопия не дала нужного результата.
Лечение
В стадии компенсации 1 и 2 степени есть возможность восстановить дыхание терапевтическим методом. Можно использовать горчичники, воспользоваться ингаляцией кислорода, горячей ванночкой для ног.

Дегидратационная терапия, а также использования медикаментов содержащих морфин могут помочь больному. Лечение заболевания должно влиять на главную причину, которое вызывало стеноз.
Хирургическое вмешательство необходимо в том случае, если течение заболевание переходит в острую форму. В таком состояние возникает внезапное удушье и человек подвергается смерти.
Только специалисты могут восстановить дыхание, создав его искусственным путем с помощью операции трахеостомии. За последнее время успешно применяют ряд операций, которые значительно улучшают самочувствие.
Если происходит остановка дыхания, вскрывают трахею чтобы создать искусственную вентиляцию легких. Для этого могут применять ларингеальные или лиринготрахеальные стенты, с помощью которых осуществляется поддержка дыхания. Устойчивый результат дает ларинготомия, за счет этого просвет гортани становится шире, прибегают к восстановлению передней стенки, воспользовавшись пластической операцией.
В большинстве случаев стеноз не поддается лечению народными средствами. Следует не поддаваться панике, обеспечить комнату большим притоком свежего воздуха открыв окна. Больному можно сделать аэрозольную ингаляцию с теплым воздухом.
Если есть возможность воспользоваться ингалятором на дому, то следует провести ингаляцию с аптечным 0,9% физ раствором Натрия. Эту процедуру следует проводить вплоть до приезда скорой.
Не стоит использовать эфирные масла, компрессы или делать растирания с мазями чтобы не ухудшить и без того осложненное дыхание.
Профилактика
Даже если после предпринятых мер заболевание протекает легче, отказываться от медицинской помощи ненужно. Стеноз способен возобновиться снова в самый неподходящий момент.
Госпитализация необходима для того чтобы предотвратить течение заболевания и провести нужную терапию. Комплексное лечение будет проведено в стационарных условиях и состоять из: общеукрепляющих, гормональных и антибактериальных терапиях.
Если возникнет необходимость, будет проведено противоаллергическое медикаментозное лечение.

Важно правильно составить анамнез больного. В результате рекомендуется:
- соблюдение правильного режима питания;
- снизить концентрацию аллергенов и прервать контакт с факторами, взывающими аллергическое стояние;
- назначение препаратов, которые помогут справиться с заболеванием;
- смена местожительства, если причина заболевания заключена в условиях проживания.
Лечение хронического стеноза процесс сложный. Не последнее место следует уделять иммунной терапии, антигистаминной если того требуют обстоятельства. Что бы избежать оперативного вмешательства, следует госпитализировать больного.
Важно заботится о душевном состоянии человека, и вселять ему надежду на скорое улучшение физического состояния.
Симптомы стеноз гортани
- I стадия:
- дыхание более редкое и глубокое;
- короткие паузы между вдохом и выдохом;
- замедленное сердцебиение;
- одышка при ходьбе (иногда даже в состоянии покоя).
- II стадия:
- шумное свистящее дыхание (даже в состоянии покоя);
- затрудненный вдох;
- бледность кожных покровов;
- общее возбуждение;
- давление может быть повышенным;
- одышка в покое;
- участие в дыхании вспомогательных мышц – втяжение межреберных промежутков, надключичной ямки.
- III стадия:
- частое поверхностное дыхание;
- стридор (шумное свистящее дыхание);
- вынужденное положение (сидя, запрокидывание головы назад);
- бледно-синюшний оттенок кожных покровов (щеки иногда остаются красноватого оттенка);
- учащенное сердцебиение;
- повышенное потоотделение;
- пониженное артериальное (кровяное) давление;
- одышка как при нагрузках, так и в состоянии покоя.
- IV стадия или асфиксия (удушье):
- прерывистое дыхание или его полная остановка;
- пульс частый (может не прощупываться);
- кожные покровы бледно-серого оттенка;
- возможны потеря сознания, непроизвольное мочеиспускание, дефекация (опорожнение прямой кишки), остановка сердца, судороги.
Формы
Причины
- Длительная искусственная вентиляция легких (при реанимационных мероприятиях) — основная причина.
- В результате травмирования гортани (хирургическое вмешательство, попадание инородных тел, ранения гортани, сопровождающиеся поражением дыхательных путей).
- В результате черепно-мозговой травмы (происходит нарушение иннервации мышц гортани и развивается их паралич, который ведет к формированию стеноза).
- Опухоли средостения и щитовидной железы, операции на шее могут травмировать возвратный гортанный нерв (ветвь блуждающего нерва, иннервирующая гортань), в результате также развивается его паралич.
- Как осложнение заболеваний верхних дыхательных путей (например, после ангины, гнойного воспаления гортани).
- в результате аллергической реакции (происходит отек гортани и сужение ее просвета).
- Как последствие химического (например, при вдыхании едкого дыма, попадании щелочей или кислот в дыхательные пути и др.) или термического ожога гортани.
- Лучевая терапия.
- Наличие рубцов и опухолей в гортани.
- Осложнение инфекционных заболеваний (сифилиса (заболевание, передающееся половым путем, поражающее кожу, слизистые оболочки, внутренние органы, кости, нервную систему), дифтерии (инфекционное заболевание, вызываемое бактерией Corynebacterium diphtheriae, вызывающее воспаление слизистых оболочек рото- и носоглотки, поражение сердечно-сосудистой, нервной и выделительной систем) и др.).
Врач ЛОР (отоларинголог) поможет при лечении заболевания
Диагностика
- Анализ жалоб и анамнеза заболевания (характер дыхания, наличие одышки, наличие заболеваний или состояний в прошлом (или настоящем), способствующих развитию стеноза и др.).
- Общий осмотр (признаки дыхательной недостаточности, ощупывание шеи на наличие возможных опухолевых образований и др.).
- Ларингоскопия (инструментальный метод диагностики гортани). С помощью этого метода можно определить степень сужения гортани, а также его возможную причину (например, наличие опухоли в просвете гортани).
- Эндоскопический осмотр гортани с помощью гибкого эндоскопа (фиброларингоскопия) – позволяет определить локализацию, распространенность, степень сужения.
- Исследование функции внешнего дыхания.
- При затруднениях в постановке диагноза используют радиологические методы исследования (магнитно-резонансная томография, компьютерная томография).
Лечение стеноз гортани
Осложнения и последствия
Профилактика стеноз гортани
ИНФОРМАЦИЯ ДЛЯ ОЗНАКОМЛЕНИЯ
Необходима консультация с врачом
- Выбрать подходящего врача ЛОР (отоларинголог)
- Сдать анализы
- Получить от врача схему лечения
- Выполнить все рекомендации
Гортань состоит из нескольких элементов:
- Подъязычная кость и мышцы;
- Боковая часть, прилегающая к щитовидной железе;
- Различные парные и непарные хрящи, соединенные связками, мышцами и суставами;
- Слизистая оболочка внутри органа, именно она нередко является мишенью поражения для вирусов и других различных патогенов (бактерии, грибы);
- Лимфоидные ткани, образующие гортанные миндалины.
Каждый вдох, через гортань проходит необходимое организму количество воздуха, который далее попадает в трахею, бронхи и легкие. Помимо участия в дыхательном процессе в гортани заключен голосовой аппарат человека 1 .
Что такое стеноз гортани?
Стеноз гортани не отдельное заболевание, а состояние, при котором нарушается дыхательная функция. Происходит подобное из-за различных заболеваний затрагивающих дыхательные пути, аллергических реакций, повреждений или врожденной патологии строения органа. Причиной нарушения дыхательной функции является частичное или полное закрытие просвета (голосовой щели).
Выделяют два основных вида стеноза гортани в зависимости от протекания – острая и хроническая форма. Помимо этого существует четыре степени этого опасного состояния.
В современной медицине, стеноз гортани у взрослых и детей остается актуальной проблемой. Быстрая острая форма стеноза представляет реальную угрозу жизни человека, особенно ребенку. Хроническая форма требует постоянного врачебного наблюдения 2 .
Причины и симптомы стеноза гортани
Главная опасность острого стеноза заключена в скорости его развития. Острый стеноз гортани возникает практически моментально, организм просто не успевает среагировать, начинается кислородная недостаточность и переизбыток углекислого газа. В тяжелых случаях, возможно полное перекрытие дыхательного просвета. От пагубного воздействия стеноза гортани, необходимо избавиться как можно быстрей, иначе важным органам человека может быть нанесен непоправимый вред 3 .

Симптомы острого стеноза гортани у взрослых и детей 4 :
- Тяжелое дыхание;
- Охриплость и осиплость;
- Одышка, даже в состоянии покоя;
- Асфиксия или удушье, при котором развивается кислородное голодание;
- Потеря голоса.
Главной особенностью хронического стеноза, развивающегося на протяжении длительного времени, является постепенное прогрессирование заболевания и способность организма адаптироваться к подобным изменениями. То есть симптомы будут аналогичны острой форме стеноза, но их проявление менее ярко и заметно.
Как уже было сказано, причины стеноза крайне разнообразны 4 :
- Воздействие аллергенов;
- Инфекционные заболевания – скарлатина, корь, туберкулез, тиф и сифилис;
- Респираторные инфекционные заболевания (ОРВИ, ОРЗ) и заболевания на их фоне – трахеит, хронический тонзиллит, ангина, ларингит, бронхит, и прочее;
- Развитие опухолей;
- Врожденные пороки или приобретенные патологии строения гортани и соседних органов;
- Механические повреждения и инородные тела;
- Термические ожоги.
Стадии или степени стеноза гортани
Независимо от формы стеноза гортани, острой или хронической, врачи выделяют стадии или степени заболевания. Стадия развития стеноза фиксирует опасность, которую представляет заболевание:
1. Первая стадия. Стеноз всегда развивается с первой стадии. Сужение дыхательного просвета есть, но нарушения в дыхании еще слабо заметны. Возможно появление одышки во время физических упражнений. При диагностировании стеноза гортани первой степени, как правило, лечение всегда дает положительный результат.
2. Вторая стадия. При второй стадии голосовая щель заметно уменьшается, и начинают проявляться типичные симптомы стеноза гортани – одышка в состоянии покоя, шум во время дыхания, кожа изменяет свой цвет, дети становятся беспокойными.
3. Третья стадия. Диаметр щели минимален, одышка уже не проходит. Дышать становится тяжело, а лежа практически невозможно, ощущается значительная нехватка воздуха. Голос может полностью пропасть, отмечается сильное потоотделение, высокий пульс.
4. Четвертая стадия. Вероятно полное закрытие голосовой щели, что ведет к полной остановке дыхания. Если человек в состоянии дышать, то дыхание редкое и очень тяжелое. Возникают судороги, возможна потеря сознания. Необходима незамедлительная помощь и хирургическое вмешательство.
Лечение стеноза гортани
При любом признаке стеноза необходимо обратиться за медицинской помощью. Только врач определит, в зависимости от стадии состояния, необходима госпитализация или достаточно будет лечения в домашних условиях. Могут быть прописаны антигистаминные, антибактериальные, противовоспалительные и жаропонижающие средства.
К сожалению, человек без медицинского образования не сможет оказать первую помощь при стенозе гортани, особенно при опасных стадиях развития заболевания. Важно, как можно скорей вызвать бригаду врачей. При необходимости, в тяжелых случаях, человек со стенозом будет госпитализирован и ему проведут трахеотомию.
Развитие стеноза является опасной ситуацией для любого человека и риски лучше минимизировать. Чаще всего человек заболевает респираторными инфекционными заболеваниями, особенно в зимний период времени. ОРВИ может являться причиной отека и стеноза гортани. Грамотная профилактика респираторных вирусных или бактериальных инфекций поможет уменьшить риски возникновения стеноза гортани.
В данной задаче может помочь препарат Имудон ® – иммуностимулирующий препарат на основе лизатов бактерий. Препарат активирует местный иммунитет и направляет его на борьбу с вирусной или бактериальной инфекцией, помогая организму быстрее справится с воспалительными заболеваниями глотки 7
Удобная форма в виде таблеток с приятным вкусом, возможность употребления с трех лет 7 и действие препарата в самом очаге заражения, делают Имудон ® востребованным профилактическим препаратом.
Определение
Профилактика острого стеноза гортани и трахеи
Профилактика острого стеноза заключается в своевременной диагностике и лечении воспалительных заболеваний верхних дыхательных путей, инфекционных заболеваний, общесоматической патологии.
Профилактика хронического стеноза гортани и трахеи заключается в соблюдении сроков наложения трахеостомы больным, находящимся на длительной искусственной вентиляции легких, в использовании современных трахеостомических канюль, своевременном выполнении реконструктивных вмешательств при травмах полых органов шеи, в длительном динамическом наблюдении за больными, перенесшими ранения полых органов шеи и хирургические вмешательства на них.
Классификация острого стеноза гортани и трахеи
Этиология острого стеноза гортани и трахеи
Среди этиологических факторов выделяют инфекционно-аллергические, ятрогенные, нейрогенные, травматические, идиопатические, компрессионные (сдавление гортанно-трахеальных структур извне).
Причинами острого стеноза гортани могут быть:
• острые воспалительные процессы гортани или обострение хронических процессов (отечный, инфильтративный, флегмонозный или абсцедирующий ларингит, обострение хронического отечно-полипозного ларингита);
• механические, термические и химические травмы гортани;
• врожденная патология гортани;
• инородное тело гортани;
• острые инфекционные заболевания (дифтерия, скарлатина, корь, тиф, малярия и др.);
• вирусные инфекции;
• аллергическая реакция с развитием отека гортани;
• другие заболевания (туберкулез, сифилис, системные заболевания).
Причинами хронического стеноза гортани и трахеи могут быть:
• длительная искусственная вентиляция легких и трахеостомия;
• операции на щитовидной железе с повреждением возвратных нервов и развитием двустороннего паралича гортани в результате нарушения ее иннервации (периферического и центрального происхождения);
• операции на магистральных сосудах шеи;
• механическая травма гортани и грудной клетки;
• гнойно-воспалительные заболевания, осложненные перихондритом гортани и трахеи;
• системные заболевания;
• опухоли;
• хронические вирусные заболевания.
Патогенез острого стеноза гортани и трахеи
Патогенез острого и хронического рубцового стеноза верхних дыхательных путей зависит от этиологического фактора. Повреждение слизистой оболочки, особенно в сочетании с травмой мышц и хрящей трахеи, приводит к инфицированию ее стенки и развитию в ней гнойно-воспалительного процесса. На разных этапах формирования стеноза основными факторами, определяющими патологические проявления, считают развитие гипоксии и гиперкапнии. Если причину стеноза трудно устранить, то по окончании острого периода, из которого больного выводят при помощи трахеостомии, заболевание принимает длительное хроническое течение.
Патогенез хронического стеноза гортани и трахеи зависит от интенсивности повреждающего фактора, времени его воздействия и зоны распространения. Паралитические стенозы гортани обусловлены нарушением подвижности ее элементов. Причинами этих состояний могут быть параличи гортани различной этиологии, анкилозы перстнечерпаловидных суставов, приводящие к медианному или парамедианному положению голосовых складок.
Постинтубационные изменения гортани и трахеи возникают в результате травмы во время введения трубки и давления ее на слизистую оболочку гортани и трахеи в период искусственной вентиляции легких, несоблюдения техники интубации, трахеостомии. Среди других факторов, влияющих на развитие осложнений, отмечают длительность интубации, размер, форму и материал трубки, смещение ее в просвете гортани. Описывают следующий механизм развития рубцового процесса: повреждающий фактор вызывает образование дефекта слизистой оболочки и хрящей гортани и трахеи: присоединяется вторичная инфекция, которая провоцирует хроническое воспаление, распространяющееся на слизистую оболочку, надхрящницу и хрящевой остов верхних дыхательных путей. Это приводит к образованию грубой рубцовой ткани и рубцовой деформации просвета гортани и трахеи. Процесс растянут во времени и составляет от нескольких недель до 3-4 мес. Воспаление хрящевой ткани при этом - обязательный компонент в развитии хронического стеноза.
В основе патогенеза постинтубационного рубцового стеноза гортани и трахеи лежит ишемия слизистой оболочки гортани и трахеи в зоне давления интубационной трубки.
Причинами развития рубцово-стенозирующего процесса могут быть:
• травма слизистой оболочки гортани и трахеи во время интубации;
• давление раздувной манжеты на слизистую оболочку дыхательных путей;
• форма и размер интубационной трубки;
• материал, из которого она изготовлена;
• состав микрофлоры в нижних отделах дыхательного тракта (в том числе бактериальное воспаление);
• трахеостомия с повреждением перстневидного хряща, трахеостомия по Бьерку; атипично нижняя трахеостомия;
• бактериальное воспаление зоны трахеостомы;
• длительность интубации.
Зоны наибольшего риска при интубации:
• медиальная поверхность черпаловидного хряща, перстнечерпаловидное соединение, голосовые отростки;
• задний отдел голосовой щели и межчерпаловидная зона;
• внутренняя поверхность перстневидного хряща в подголосовом отделе;
• область трахеостомы;
• место фиксации раздувной манжеты в шейном или грудном отделе трахеи;
• уровень дистального отдела интубационной трубки.
Нарушение мукоцилиарного клиренса обусловливает стаз секреции и способствует проникновению инфекции, что ведет к перихондриту, хондриту, а затем к некрозу, распространяющемуся на перстневидный хрящ, перстнечерпаловидное соединение и хрящевые структуры верхнего отдела трахеи. При этом в динамике раневого процесса можно четко проследить три периода:
• расплавление некротических тканей и очищение дефекта через воспаление;
• пролиферация соединительнотканных элементов с образованием грануляционной ткани, восполняющей повреждение;
• фиброз грануляционной ткани с образованием рубца и эпителизацией последнего.
Большое значение в патогенезе стеноза имеет общее состояние пациента, сопутствующие заболевания, черепно-мозговые травмы, сахарный диабет, возраст больного.
Наличие стеноза верхних дыхательных путей, как острого, так и хронического, приводит к развитию дыхательной недостаточности по обструктивному типу разной степени выраженности. При этом нормальный газовый состав крови не поддерживается либо обеспечивается за счет включения компенсаторных механизмов, вследствие чего снижаются функциональные возможности организма. При длительной гипоксии организм адаптируется к новым условиям посредством органной перестройки (изменения легких, мозгового кровообращения и внутричерепного давления, расширение полостей сердца, нарушение свертывающей системы крови и др.). Эти изменения можно назвать стенотической болезнью.
В результате рубцового процесса на фоне хронического воспаления развиваются структурно-функциональные повреждения гортани и трахеи различной степени выраженности, которые приводят к стойкой инвалидизации больных.
Клиника острого стеноза гортани и трахеи
Диагностика острого стеноза гортани и трахеи
Инструментальные исследования острого стеноза гортани и трахеи
Дифференциальная диагностика острого стеноза гортани и трахеи
Лечение острого стеноза гортани и трахеи
Медикаментозная терапия острого стеноза гортани направлена на быстрое подавление воспаления и уменьшение отека слизистой оболочки гортани и трахеи. С этой целью используют препараты, уменьшающие инфильтрацию тканей, укрепляющие сосудистую стенку (гормоны, антигистаминные препараты, препараты кальция, диуретические лекарственные средства). Стероидные гормоны назначают в остром периоде в течение 3-4 дней внутривенно, а затем - 7-10 дней перорально, постепенно снижая дозу до стихания воспалительных явлений и нормализации дыхания.
При использовании гормональных препаратов после реконструктивной операции более благоприятно протекают репаративные процессы, формирование грануляционной ткани, эпителизация раневой поверхности; повышается вероятность приживления ауто- и аллотрансплантатов.
При отсутствии экстренных показаний в предоперационном периоде проводят комплексное обследование, по показаниям - консультации специалистов (кардиолога, терапевта, эндокринолога, нейрохирурга) и коррекцию имеющихся нарушений. Антибиотикопрофилактику проводят за 48 ч до предполагаемой плановой операции. Для предотвращения гнойно-септических осложнений и инфицирования трансплантатов при срочной трахеостомии антибиотики вводятся интраоперационно.
Этиотропную и патогенетическую терапию назначают, учитывая результаты микробиологического исследования раневого отделяемого и чувствительность микроорганизмов к антибиотикам. Препараты вводят парентерально или внутривенно в течение 7-8 дней. Как только состояние пациента улучшится, переходят на пероральный прием антибиотиков в течение 5-7 дней. С точки зрения эффективности и безопасности наиболее приемлемы цефалоспорины I-II поколения (цефазолин, цефуроксим) и ингибиторзащищеные аминопеницилины (амоксициллин + клавулановая кислота, ампициллин + сульбактам).
Продолжительность противовоспалительной терапии корригируют в зависимости от сопутствующих заболеваний. Чтобы предотвратить неконтролируемый рубцовый процесс, необходимо использовать лекарственные средства, которые стимулируют регенераторную способность тканей и препятствуют образованию грубых рубцов.
Симптоматическая терапия заключается в проведении 8-10 сеансов гипербарической оксигенации, общеукрепляющей терапии. Для ликвидации воспалительных явлений в зоне операции используют препараты местного действия: мази с фузидовой кислотой, мупироцином, гепариноидом, а также содержащие гепарин натрия + бензокаин + бензилникотинат или аллантоин + гепарин натрий + лука репчатого луковиц экстракт. Чтобы улучшить регенеративные способности тканей гортани и трахеи, назначают лекарственные средства, улучшающие тканевой кровоток (пентоксифиллин, актовегин"), антиоксиданты (этилметилгидроксипиридина сукцинат, ретинол + витамин Е, мельдоний), комплекс витаминов группы В (поливитамин), глюкозамин в порошках (10-20 дней) и физиотерапевтическое лечение (фонофорез и электрофорез, магнитно-лазерная терапия в течение 10-12 дней).
В течение первых 3 сут после операции ежедневно проводят санационную эндофибротрахеобронхоскопию с введением антибиотиков и муколитических лекарственных средств (0,5% раствор гидроксиметилхиноксилиндиоксида, ацетилцистеин, трипсин + химотрипсин, солкосерил*). Впоследствии эндофибротрахеобронхоскопию необходимо проводить каждые 5-7 дней с целью осуществить санацию и контроль за лечением, пока полностью не стихнет воспаление трахеобронхиального дерева.
При гортанно-трахеальной реконструкции применяют вмешательства, суть которых заключается в том, что изменяется структура элементов хрящевого каркаса дыхательной трубки, замещаются эпителиальные структуры слизистой оболочки трахеи и происходит имплантация или транспозиция структур, обеспечивающих голосовую и защитную функцию.
Гортанно-трахеальная реконструкция в первичном варианте представляет собой совокупность манипуляций, в результате которых создают дыхательный контур от вестибулярного отдела гортани до грудного отдела трахеи. Формируют недостающие участки стенок гортани и трахеи (за счет ауто- и аллотканей) и осуществляют функциональное протезирование.
Вопрос об объеме хирургического вмешательства решают строго индивидуально. Основная задача первого этапа хирургического лечения - восстановление дыхательной функции. Иногда первый этап ограничивается только трахеостомией. Если позволяет состояние пациента, трахеостомию совмещают с трахеопластикой или ларинготрахеопластикой, имплантацией аллохрящей, пластикой дефекта перемещенным кожным лоскутом, слизистой оболочкой. Количество последующих этапов также зависит от многих факторов: от течения раневого процесса, характера вторичного рубцевания, общей реактивности организма.
Для нормализации дыхания в случае острой обструкции верхних дыхательных путей проводят трахеостомию, при невозможности ее осуществления в редких случаях применима коникотомия. В отсутствие условий для интубации вмешательство производят под местной анестезией. При восстановлении просвета дыхательных путей у больных с острым стенозом возможна деканюляция или закрытие трахеостомы хирургическим путем. При хронических стенозах гортани и трахеи трахеостомия - первый этап хирургического лечения. Ее выполняют, тщательно соблюдая хирургическую технику и принцип максимальной сохранности элементов трахеи.
При проведении трахеостомии необходимо учитывать степень гипоксии, общее состояние больного, индивидуальные конституциональные параметры его телосложения (гипер-, а- или нормостеническое), возможность разгибания шейного отдела позвоночника для доступа к передней стенке трахеи.
Сложности при проведении трахеостомии могут возникать у больных с короткой толстой шеей, плохо разгибающимся шейным отделом позвоночника.
Предпочтение отдают общему обезболиванию (эндотрахеальный комбинированный наркоз с введением мышечных релаксантов), однако чаще используют местную анестезию 1% раствором лидокаина. Положение больного в обратной позе Тренделенбурга - на спине с максимально отведенной кзади головой и валиком под плечами. Чрезмерное запрокидывание головы вызывает смещение трахеи в краниальном направлении и изменение анатомических ориентиров. В такой ситуации возможно выполнение чрезмерно низкой трахеостомии (на уровне 5-6-го полукольца). При переразгибании шеи также не исключено смещение плечеголовного артериального ствола выше яремной вырезки, что сопровождается риском его повреждения при выделении передней стенки трахеи.
Производят срединный разрез кожи и подкожной клетчатки шеи от уровня перстневидного хряща до яремной вырезки грудины. Изогнутыми зажимами тупым путем послойно выделяют переднюю стенку трахеи. Не следует делать этого на большом протяжении, особенно по боковым стенкам, так как существует вероятность, что нарушится кровоснабжение данного участка трахеи и произойдет повреждение возвратных нервов. У пациентов с длинной тонкой шеей в таком положении перешеек щитовидной железы смещен кверху; у больных с толстой короткой шеей и загрудинным расположением щитовидной железы - книзу за грудину. При невозможности смещения перешеек щитовидной железы пересекают между двумя зажимами и прошивают синтетическими рассасывающимися нитями на атравматической игле. Трахеостому формируют на уровне 2-4-го полукольца трахеи. Величина разреза должна соответствовать размеру канюли; увеличение длины может вызвать подкожную эмфизему, уменьшение - некроз слизистой оболочки и прилегающих хрящей. Для формирования трахеостомы края кожи без особого натяжения подводят к краям разреза и подшивают за межхрящевые промежутки. В просвет трахеи вводят трахеостомические одно- или двухманжеточные термопластические трубки соответствующего диаметра. Сразу после окончания трахеостомии выполняют эндофибротрахеобронхоскопию с целью санировать просвет трахеи и бронхов. Для восстановления просвета полых органов шеи используют разные виды ларинготрахеопластики и протезирование гортани и трахеи.
В зависимости от конкретных патологических изменений и плана хирургической реабилитации все варианты протезирования подразделяются на два вида - временные и постоянные.
Основные задачи протезирования:
• поддержание просвета полого органа;
• формирование стенок дыхательных путей и пищеварительного тракта;
• дилатация сформированного просвета гортани и трахеи.
В качестве долгосрочного протезирования используют Т-образные силиконовые трубки соответствующего размера.
Лечение больных с двусторонним параличом гортани зависит от этиологии заболевания, длительности и выраженности клинической симптоматики, степени функциональных расстройств, характера адаптационных и компенсаторных механизмов. Хирургические методы лечения при двустороннем параличе гортани подразделяются на две группы.
• Методы, направленные на фиксированное расширение просвета голосовой щели. В зависимости от подхода к голосовым складкам выделяют:
- трансларингеальные;
- эндоларингеальные;
- экстраларингеальные.
• Методы, позволяющие восстановить подвижность голосовых складок.
При трансларингеальных методах доступ к пораженной голосовой складке осуществляют посредством ларингофиссуры, рассечения внутренней мембраны гортани, подслизистого удаления голосовой складки с мышечным массивом и частичным или тотальным удалением черпаловидного хряща. Мероприятия, направленные на то, чтобы предотвратить образование рубца в зоне операции, включают применение в послеоперационном периоде различных валик-тампонов, дилататоров, трубок и протезов, среди которых наибольшее распространение получили Т-образные трубки из различных материалов.
Эндоларингеальные методы лечения срединных параличей гортани включают различные способы латерофиксации голосовой складки при прямой ларингоскопии. Допускается частичное удаление черпаловидного хряща. Преимущества эндоларингеальных операций заключаются в том, что они менее травматичны и в большей степени сохраняют голосовую функцию. Эндоларингеальная операция не показана больным с анкилозом перстнечерпаловидных суставов, а также в случаях, когда невозможно установить прямой ларингоскоп (тучные больные с толстой короткой шеей). Ввиду сложности послеоперационного внутригортанного протезирования могут образовываться рубцовые мембраны и спайки в заднем отделе голосовой щели и возникать рубцовая деформация ее просвета.
Наиболее часто используют функционально оправданные методы трансларингеальной пластики. В данном случае производят одностороннюю миоаритеноидхордэктомию в сочетании с латерофиксацией противоположной голосовой складки, а затем протезируют сформированный просвет гортани.
Если по общесоматическому состоянию пациента нельзя впоследствии деканюлировать, ларинготрахеопластику не проводят. Формируют стойкую трахеостому, больного обучают самостоятельной смене трахеотомической трубки; в такой ситуации он остается хроническим канюляром.
При распространенном рубцовом стенозе гортаннограхеальной локализации всегда имеется дефицит опорных жизнеспособных тканей в зоне сужения или дефекта органа, резкое уменьшение или отсутствие анатомического просвета гортани и трахеи за счет деструкции хрящевых элементов и рубцовой дегенерации слизистой оболочки с развитием гортанно-трахеальной атрезии. Это требует индивидуального подхода к выбору метода хирургического лечения и протезирования. Для восстановления анатомо-физиологических характеристик гортани и трахеи производят реконструктивные операции, используя аллотрансплантаты и гортанно-трахеальные протезы.
При благоприятном стечении обстоятельств двухэтапная операция позволяет полноценно восстановить структурные элементы гортани и трахеи. Аллохрящи имплантируются паратрахеально в ходе первичной реконструктивной операции. Если по ряду причин это невозможно (отрыв гортани от трахеи с диастазом 4 см и более), на этапе реконструкции формируют структуры гортани и задней стенки трахеи на всем протяжении, а впоследствии - боковые стенки трахеи. Восстановление дыхания через естественные пути способствует нормализации функций и физиологической работе дыхательной мускулатуры через отраженный дыхательный цикл. Восстановленная афферентация в ЦНС способствует более быстрому выздоровлению больного.
Читайте также:


