Тактика фельдшера при кишечных инфекциях
Брюшной тиф, паратифы А и В – инфекционные заболевания. Они сходны по клиническим проявлениям и патогенезу и вызываются тифозной или паратифозной палочкой. Эти заболевания сопровождаются температурной реакцией, тяжелым состоянием, увеличением печени и селезенки, расстройствами пищеварения, поражением лимфатического аппарата, а также часто розеолезной сыпью.
Возбудители брюшного тифа и паратифов А и В относятся к группе сальмонелл, семейству кишечных бактерий.
Они содержат эндотоксин, который образуется при разрушении бактерий. Брюшнотифозные бактерии содержат О-, Н– и соматические Vi-антигены.
В почве и воде тифопаратифозные бактерии могут сохраняться от нескольких дней до нескольких месяцев.
Они также хорошо сохраняются и размножаются в таких пищевых продуктах, как фарш, творог, сметана и студень. Хорошо переносят низкие температуры, но легко уничтожаются при действии высоких температур (при 100 °C – мгновенно).
Источник инфекции – больной человек или бактерионоситель.
Возбудитель содержится в испражнениях, слюне и моче больного. Имеет место орально-фекальный путь передачи.
Массовый характер вспышек возникает при употреблении пищевых продуктов, в которых тифопаратифозная инфекция сохраняется в течение длительного времени и хорошо размножается.
Пик заболеваемости приходится на летне-осенний период.
Патогенез брюшного тифа наглядно показан в табл. 1.
Патогенез брюшного тифа

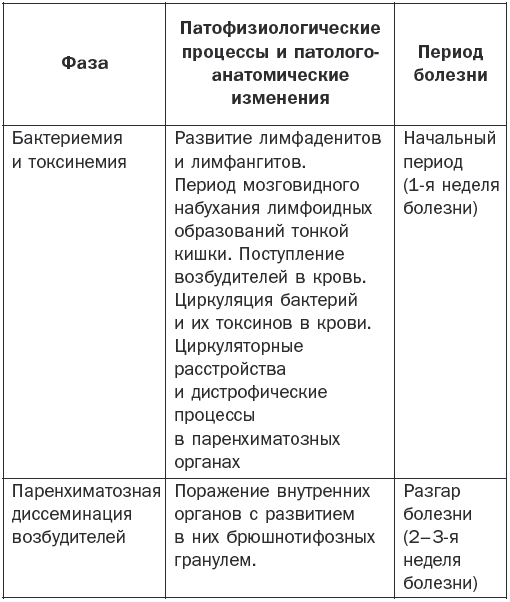
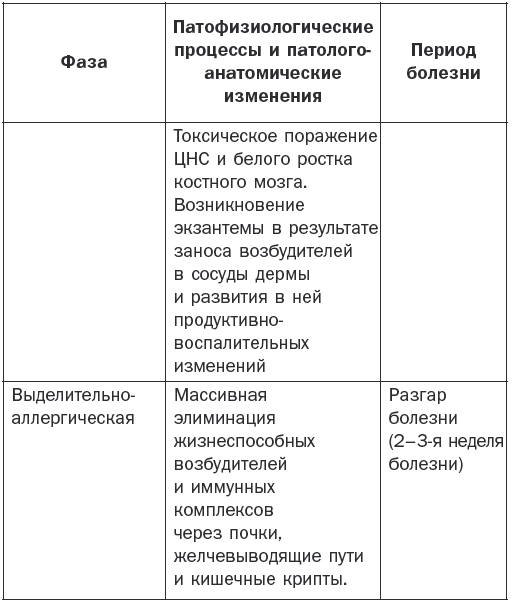
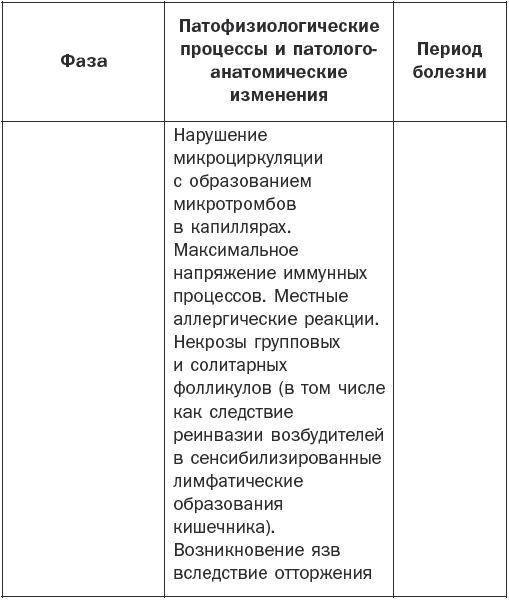
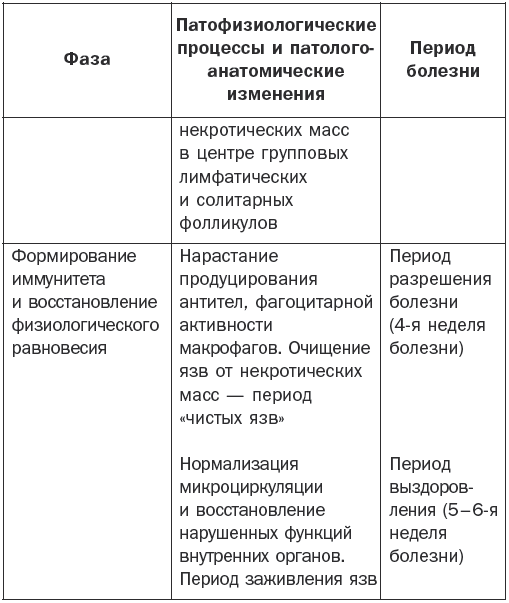
Основные клинические симптомы
Различают 4 периода заболевания: начальный, период разгара, развитие болезни и выздоровление.
Инкубационный период длится от 7 до 23 дней, а в среднем составляет 10–14 дней.
Заболевание начинается постепенно с появления слабости, общего недомогания, разбитости во всем теле, головных болей и снижения аппетита. Этот период (продрома) длится от нескольких часов до нескольких суток, затем начинается собственно период болезни. Характерным является ступенеобразное повышение температуры, которое достигает к 4–5-му дню болезни 38–39 °C, и держится на этом уровне в течение нескольких дней.
Уже с первых дней болезни отмечаются общая слабость, безразличие ко всему окружающему, апатия и адинамия, а также исчезает аппетит и нарушается сон. Основные жалобы: головная боль, бессонница и отсутствие аппетита.
Характерен и внешний облик больного: безучастный взгляд, бледность кожных покровов и слизистых оболочек, а интоксикация с каждым днем возрастает.
Весьма характерным симптомом является розеолезная сыпь, которая появляется на 8–10-й день болезни и локализуется на животе, груди, спине в виде розовых пятнышек диаметром до 3 мм. При надавливании они исчезают. В центре розеолы располагаются тифозные бактерии, а вокруг образуются островоспалительные аллергические изменения. С появлением розеол начинается период разгара. Обычно в первые 6–7 дней от начала заболевания отмечается характерный вид языка: он увеличен, отечен, с трудом умещается в полости рта, по краям видны отпечатки зубов. Язык обычно обложен грязно-серым налетом. Позднее он становится сухим, а налет приобретает коричневый оттенок, иногда появляются трещины на слизистой оболочке. Живот вздут вследствие образования газов. В правой подвздошной области ощущается боль. Стул может задерживаться, иногда наблюдается жидкий стул, напоминающий гороховый суп. С 4–5 дня начинает прощупываться селезенка, а затем наблюдается увеличение печени.
При отсутствии лечения лихорадочный период продолжается от 2 до 5 недель. Температурная кривая отражает начало, разгар и угасание патологического процесса. Температура снижается постепенно в течение 3–4 дней, а иногда ступенеобразно снижается, после чего начинается выздоровление.
Осложнениями брюшного тифа часто являются пневмонии, на 16–20 день могут возникнуть тромбофлебиты. Особенно опасна перфорация кишечной язвы, сопровождающаяся перитонитом.
Распознавание брюшного тифа основывается на клинических симптомах с учетом эпидемиологических данных (наличия заболеваний в данном населенном пункте).
При тифопаратифозных заболеваниях важна диагностика в первые 5–7 дней болезни.
Из лабораторных методов используется бактериологический и серологический. Возбудитель выделяется из крови на 2-й неделе от начала заболевания, из испражнений – на 2–3-й неделе, а в течение всего заболевания – из дуоденального содержимого. Кроме того, он может быть выделен из соскоба розеол, костного мозга, гноя и мокроты.
В течение всего лихорадочного периода кровь на гемокультуру берут стерильно из вены в количестве 5–10 мл с последующим посевом на желчный бульон или среду Раппопорт.
Для получения копро– и уринокультуры посев производят на среду Плоскирева.
В качестве серологической диагностики с 5–7-го дня производят исследование PHRA с эритроцитарными диагностиками (О-, Н-, Vi-антигены).
Многое зависит от правильного ухода, включающего полный покой и достаточный приток свежего воздуха. Кожу там, где происходит наибольшее давление (на лопатках, ягодицах и крестце), необходимо протирать спиртом. Кроме того, следует обеспечить уход за слизистой полости рта и кожи.
Постельный режим назначается до 7-го дня нормальной температуры, после этого разрешается сидеть, а с 11-го дня такого состояния разрешается ходить.
В острый период назначается стол 4 или 4б.
Из лекарственных средств наиболее эффективным считается левомицетин, который назначается в температурный период и первые 10 дней нормальной температуры по 0,5 мг 4 раза в день. А при его непереносимости назначается ампициллин.
При перфорации стенки кишки необходимо оперативное вмешательство. А при выраженной интоксикации рекомендуется введение гемодеза, реополиглюкина.
Мероприятия в очаге
Изоляция контактных не проводится, за ними устанавливается медицинское наблюдение в течение 21 дня с проведением термометрии, однократным исследованием испражнений на тиф, исследованием крови в РПГА. Кроме того, назначается трехкратное фагирование.
Специфическая профилактика брюшного тифа проводится по эпидемическим показаниям на территориях, неблагополучных по брюшному тифу, начиная с 7-летнего возраста. Она также назначается лицам, выезжающим в страны Азии и Африки с высоким уровнем заболеваемости и работникам инфекционных больниц и бактериологических лабораторий.
Допуск в коллектив
Реконвалесценты брюшного тифа и паратифов допускаются в коллектив без дополнительного обследования, кроме работников пищевых предприятий и лиц, к ним приравненных, которых не допускают к работе в течение 1 месяца, в течение которого проводится пятикратное исследование испражнений и мочи.
Если отмечается бацилловыделение, их не допускают к работе. В этом случае еще в течение 3 месяцев у них пятикратно исследуют испражнение и мочу с интервалом в 1–2 дня и однократно желчь. При отрицательном результате они допускаются к работе по специальности с ежемесячным бактериологическим обследованием в течение 2 месяцев и однократным исследованием желчи и постановкой РПГА.
Дошкольники-бактерионосители направляются на стационарное обследование.
Наблюдение за переболевшими
Переболевшие наблюдаются в течение 3 месяцев, в первые 2 месяца медосмотр и термометрия проводятся еженедельно, на 3-м месяце – 1 раз в 2 недели. Бактериологическое обследование выполняется ежемесячно, исследование желчи – через 3 месяца одновременно с постановкой РПГА.
При отрицательном результате переболевшие снимаются с учета, а при положительном проводится их лечение и дообследование. Работники пищевых объектов находятся под наблюдением в течение 2 лет и обследуются ежеквартально, а затем 2 раза в год.
Другие сальмонеллезные инфекции
Другие сальмонеллезные инфекции – острые кишечные инфекции, которые вызываются различными видами микробов из рода сальмонелл и протекают тифоподобно в форме острых и затяжных желудочно-кишечных заболеваний и по типу генерализованных форм.
Группа сальмонелл содержит свыше 600 типов, которые условно разделяются на 3 группы:
– I группа вызывает брюшной тиф;
– II группа обуславливает заболевание как человека, так и животных;
– III группу составляют возбудители, выделенные от пресмыкающихся и черепах, у человека заболевание вызывается редко.
Сальмонеллы хорошо сохраняются в молочных и мясных продуктах.
Эпидемиология и патогенез
Источником сальмонеллезной инфекции являются больные люди и животные. Возбудитель выделяется с мочой, калом и молоком и отмечается у кошек, собак, грызунов и многих видов диких животных. Источником инфекции также могут быть птицы (при употреблении их мяса, внутренностей и яиц).
Основным путем передачи является пищевой. Достигнув кишечника, микроорганизмы вызывают воспалительный процесс местного характера, затем они проникают в лимфатическую систему, а в тяжелых случаях – в кровоток. Интоксикация при сальмонеллезе возникает под воздействием эндотоксина. Во внутренних органах при попадании сальмонелл могут образовываться гнойные очаги.
Различают желудочно-кишечные (гастрит, гастроэнтерит, гастроэнтероколит и др.) и генерализованные формы (тифоподобные и септические).
Течение болезни может быть острозатяжным или хроническим (более 3 месяцев).
Основные клинические симптомы
Для гастроинтестинальной формы характерны повышение температуры, боли в эпигастральной области, симптомы интоксикации, жидкий и водянистый стул темно-зеленого цвета.
При энтероколитах наблюдаются длительный тяжелый токсикоз, эксикоз и кишечная дисфункция.
Генерализованная форма характеризуется острым началом с появлением головной боли, повышением температуры, бредом и двигательным возбуждением. При осмотре больного отмечаются бледность, утолщенный, густо обложенный язык, увеличение печени и селезенки, розеолезная сыпь и энтеритический стул.
Септическая форма характеризуется тяжелым состоянием, длительной лихорадкой гектического типа, желтухой, ознобом и эмболией капилляров на коже. Остальные симптомы связаны с расположением гнойного очага.
Осложнениями могут быть сосудистый коллапс, гиповолемический шок, острая сердечная и почечная недостаточность, гнойные эритриты, эндокардиты, абсцессы мозга, селезенки и печени, а также перитониты и пневмония.
Постановка окончательного диагноза производится на основании клинических симптомов, эпиданамнеза и бактериологических и серологических методов обследования.
В первые дни болезни проводится трехкратное исследование испражнений, лучше до начала этиотропной терапии. Кроме того, бактериологическому обследованию подвергаются остатки пищи, рвотные массы и промывные воды желудка. При подозрении на септическое состояние исследуются кровь (с первых дней) и моча (со 2-й недели) на желчный бульон или на среды для энтеробактерий.
С интервалом в 7–10 дней производится определение реакции агглютинации и реакция непрямой гемагглютинации.
Рекомендуется лечение в стационаре. При генерализованных и тяжелых формах назначаются антибактериальная терапия, ампициллин, гентамицин, цефалоспорин, левомицетин и др.
При сальмонеллезе главной является патогенетическая терапия, которая предусматривает дезинтоксикационные средства, нормализацию водно-солевого обмена и другие симптоматические средства.
Мероприятия в очаге
Изоляция контактных не проводится, за ними устанавливается медицинское наблюдение в течение 7 дней для выявления повторных заболеваний в очаге. Дети дошкольных учреждений и сотрудники пищеблоков подвергаются однократному бактериологическому обследованию. А при групповых заболевания проводится обследование всех групп.
При внутрибольничной вспышке больной госпитализируется, прекращается прием пациентов в это отделение в течение 7 дней, а контактные однократно обследуются.
При появлении нескольких случаев в отделении и положительных смывов на сальмонеллы отделение закрывается.
Допуск в коллектив
В ясли и дома ребенка дети не допускаются в течение 15 дней после выписки из стационара, им проводится трехкратное бактериологическое обследование через 1–2 дня. То же самое назначается и работникам пищеблока.
Оно проводится в течение 3 месяцев в отношении работников пищеблока, детей до 2 лет и дошкольников. Ежемесячно их обследуют на сальмонеллез.
Проводится специфическая профилактика, которая заключается в назначении поливалентного бактериофага контактным.
Шигеллез (дизентерия) – инфекционное заболевание, вызванное дизентерийными палочками рода Shigella, протекающее с поражением слизистой оболочки толстого кишечника, интоксикацией и частым слизистым, гнойным, кровянистым стулом, сопровождающимся тенезмами.
Этиология и патогенез
Различают 4 группы шигелл: – I группа 7 типов (Григорьева – Шига и 5 представителей подгруппы Лараджа – Сакса);
– II группа (шигеллы Флекснера) 6 типов и 2 подтипа;
– III группа (Shigella boydi) 15 типов;
– IV группа – 1 тип с 2 вариантами.
Самая высокая патогенность отмечается у шигеллы Григорьева – Шига, связанная с наличием энтеротоксина и нейротоксина.
Благоприятной средой для дизентерийных микробов являются пищевые молочные продукты. Они хорошо переносят высушивание, но быстро погибают под действием прямых солнечных лучей и нагревания. Обычно дезинфицирующие средства убивают дизентерийные бактерии за несколько минут.
Источником инфекции является больной человек, имеют место орально-фекальный, пищевой и контактно-бытовой пути передачи (через руки, предметы обихода, воду или продукты). Чаще всего болеют дизентерий дети дошкольного возраста. Более высокая заболеваемость отмечается в осенне-летний период. Некоторое количество бактерий при поступлении в организм погибает в желудочно-кишечном тракте, а оставшиеся достигают среднего слоя слизистой оболочки толстого кишечника и вызывают симптомы колита, сопровождающегося появлением поверхностных эрозий на ней. Возбудитель и его токсины при поражении клеток слизистой оболочки способствуют выходу биологически активных веществ, которые повышают степень воспалительного процесса и приводят к расстройству функции кишечника.
В случае тяжелого течения дизентерии возникают явления токсикоза и эксикоза.
Тяжесть заболевания определяется видом возбудителя.
Основные клинические симптомы
Инкубационный период длится от 1 суток до 7 дней. Дизентерия может быть острой и хронической. Различают 4 периода в течение заболевания: начальный, разгар, угасание симптомов и выздоровление (или переход в хроническую форму).
Обычно отмечается острое начало заболевания с повышением температуры, интоксикацией и болями в животе (в основном справа). В последующем появляются тенезмы – мучительные тянущие боли. При пальпации отмечается спазмированная толстая кишка. Частота стула может достигать 20 раз в сутки с небольшим количеством каловых масс. Сначала стул обильный, но затем он состоит из прозрачной слизи с появлением примеси крови. Выраженные клинические проявления длятся 1–1,5 недели. Тяжелая форма характеризуется бурным началом с высокой температурой и интоксикацией, может появиться потеря сознания, судорожный синдром. Черты лица заостряются, отмечаются инфицирование сосудов склер и частый стул, иногда с примесью крови и гноя. Встречаются и стертые формы дизентерии. Острая форма также может перейти в хроническую, при которой чередуются периоды ремиссии и обострения.
Осложнения: токсико-инфекционный шок и обострение ранее имеющихся заболеваний.
Основывается на клинических данных и результатах лабораторного бактериологического обследования больного. В первые 3 дня проводится трехкратное исследование с целью выявления возбудителя.
Первое обследование выполняется до назначения антибактериальной терапии. Со 2-й недели заболевания применяется серологический метод – реакция непрямой гемагглютинации (РНГА), при которой определяется нарастание титров свыше 1: 200 в период разгара заболевания.
Обязательная госпитализация с тяжелыми формами и детей до 3 лет, а также работников общественного питания и проживающих в общежитии.
Лечение проводится антибиотиками, сульфаниламидными препаратами, производными нитрофуранов, фуразолидон, фурадолин назначаются по 0,1 г 4 раза в день в течение 6–7 дней.
Из антибиотиков назначаются ампициллин по 1 г 4–6 раз в день или левомицетин по 0,5 г 4 раза в день в течение 5–7 дней. При антибактериальной терапии применяются лактобактерин, колибактерин, бификол для предупреждения дисбактериоза в течение 4–6 недель.
Из сульфаниламидных препаратов назначается сульфадиметоксин по схеме 1-й день – 2 г, на 2–3-й день по 1 г.
Кроме того, применяются спазмолитики, антигистаминные препараты, ферменты (пепсин, панкреатин и др.), витамины и адсорбенты, а также фитопрепараты на основе таких трав, как зверобой, черемуха, черника и кровохлебка.
Мероприятия в очаге
Изоляция контактных не проводится, за ними устанавливается медицинское наблюдение в течение 7 дней. Однократному обследованию подвергаются дети, посещающие детские учреждения, работники пищеблока и лица, к ним приравненные.
При появлении нескольких случаев обследуются все контактные.
Выписка из стационара проводится после клинического выздоровления и однократного бактериологического обследования через 3 дня после окончания лечения.
Дошкольники, посещающие детские учреждения, наблюдаются в течение 1 месяца с однократным исследованием в конце месяца. Для больных хронической дизентерией, бактерионосителей и лиц с неустойчивым стулом устанавливается наблюдение в течение 3 месяцев.
Работники пищевых предприятий с хронической дизентерией наблюдаются в течение 6 месяцев с ежемесячным бактериологическим обследованием и только по истечении этого срока могут быть допущены к работе по специальности.
Проводится специфическая профилактика, которая заключается в применении поливалентного специфического бактериофага в неблагополучных по заболеваемости дошкольных учреждениях.
Острые кишечные инфекции — группа острых инфекционных поражений ЖКТ, проявляющихся гастроинтестинальным, интоксикационным и дегидратационным синдромами.
К состояниям, требующим неотложной терапии при острых кишечных инфекциях, относят:
Лихорадка
Лихорадка — повышение температуры тела выше 39 °С, сопровождающаяся нарушениями гемодинамики и работы ЦНС.
ДЕЙСТВИЯ НА ВЫЗОВЕ
o введение в/м литической смеси: метамизол натрия (анальгин*) 0,1 мл 50% р-ра на 1 год жизни, папаверин 0,1 мл 2% р-ра на год жизни, прометазин (пипольфен*) 0,1 мл 2,5% р-ра на 1 год жизни.
o снятие одежды с ребёнка;
o обтирание кожи 35% р-ром этанола;
o прикладывание льда к голове (на 4—5 см выше области большого родничка), паховым областям, области печени;
o обдувание больного вентилятором.
Шок
Шокпри острых кишечных инфекциях у детей может быть дегидратационным (эксикоз) и инфекционно-токсическим. Вследствие возрастных особенностей эксикозы у детей развиваются раньше и чаще, чем проявления инфекционно-токсического шока. В ряде случаев возможно развитие шока смешанного генеза.
• Дегидратационный шок— крайнее проявление эксикоза. Неотложная терапия проводится в соответствии с типом и степенью эксикоза.
Таблица 17-28. Клинические признаки различных типов дегидратации (эксикоза)
| Система, орган, показатель | Тип дегидратации | ||
| вододефицитный | изотонический | соледефицитный | |
| Температура тела | Гипертермия | Субфебрильная | Нормальная или гипотермия |
| Кожа | Тёплая, эластичность снижена | Сухая, холодная | Дряблая, цианотичная |
| Слизистые оболочки | Очень сухие, запекшиеся | Сухие | Покрытые вязкой слизью |
| Мышцы | Без изменений | Тестообразные | Низкий тонус |
| Дыхание | Гипервентиляция | Без особенностей | Медленное дыхание, в легких влажные хрипы |
| АД | Часто нормальное | Снижено или повышено | Низкое |
| ЖКТ | Частый жидкий стул, рвота редкая | Жидкий стул, изредка рвота | Рвота частая, обильная, стул водянистый, парез кишечника |
| Нервная система | Общее беспокойство, возбуждение | Вялость, сонливость | Судороги, сопор, кома |
Табл. 17-28Б. Клинические признаки эксикоза различной степени тяжести
| Признак | Степень эксикоза | ||
| I | II | III | |
| Потеря массы тела | До 5% | 6-10% | Более 10% |
| Стул | Нечастый (4-6 раз) | До 10 раз в сутки | Частый (более 10 раз в сутки) водянистый |
| Рвота | Однократная | Повторная (3—4 раза) | Многократная |
| Жажда | Умеренная | Резко выраженная | Отказ от питья |
| Тургор тканей | Сохранён | Снижен, складка не расправляется более 1 с | Снижен, складка не расправляется более 2 с |
| Слизистые оболочки | Влажные или слегка суховаты | Суховаты | Сухие, яркие |
| Цианоз | Отсутствует | Умеренный | Резко выраженный |
| Большой родничок | Норма | Слегка запавший | Втянутый |
| Глазные яблоки | Норма | Мягкие | Западают |
| Голос | Норма | Ослаблен | Часто афония |
| Тоны сердца | Громкие | Слегка приглушены | Глухие |
| Тахикардия | Отсутствует | Умеренная | Выраженная |
| Диурез | Сохранён | Снижен | Значительно снижен |
ДЕЙСТВИЯ НА ВЫЗОВЕ
• Пероральная регидратационная терапия проводится при эксикозе I-II степени с использованием глюкозо-солевых растворов (регидрон*, цитроглюкосолан, оралит, гастролит*) в два этапа.
o I этап(первые 6 ч от начала лечения):
- при I степени эксикоза 50-80 мл/кг за 6 ч;
- при II степени 100 мл/кг.
o II этап — поддерживающая терапия, адекватная продолжающимся потерям.
- Средний объём жидкости 80—100 мл/кг/сут до прекращения потерь.
- Регидратация проводится дробно по 0,5 чайной - 1 столовой ложке каждые 5-10 мин.
- Глюкозо-солевые растворы следует сочетать с бессолевыми (чай, вода, рисовый отвар, отвар шиповника, каротиновая смесь) в соотношении: 1:1 при изотоническим типе; 2:1 — при соледефицитном; 1:2 — при вододефицитном типе эксикоза.
• Парентеральная регидратация показана при
- эксикозе II—III степени,
- его сочетании с инфекционно-токсическим шоком,
- олигурии или анурии, не исчезающих в ходе пероральной регидратации,
- нарастании объёма стула во время проведения пероральной регидратации,
- сохранении клинических признаков обезвоживания на фоне пероральной регидратации.
o Используют преимущественно кристаллоидные растворы, подогретые до 38—39 °С (лактасоль*, трисоль*, квартасоль*, хлосоль*, ацесоль*, раствор Рингера) и 5—10% р-р глюкозы в соотношении 1:3 при вододефицитном, 2:1 — при соледефицитном, 1:1 — при изотоническом типе эксикоза.
o Общий объём вводимой за сутки жидкости рассчитывают по формуле:
ФП — физиологическая потребность в воде по нормограмме Абердина;
ПП — продолжающиеся патологические потери:
- со рвотными массами и жидким стулом (20-25 мл/кг);
- с одышкой на каждые 10 дыхательных движений выше возрастной нормы 10 мл/кг;
- с лихорадкой на каждый градус выше нормы 10 мл/кг.
Д — дефицит в связи с предыдущими потерями.
o При осуществлении инфузионной терапии рекомендуется введение 10% р-ра хлористого кальция из расчёта 0,2 мл/кг/сут.
• Инфекционно-токсический шок— крайнее проявление синдрома интоксикации.
- температура тела 38,5-40,5°;
- АД нормальное или повышенное;
- диурез удовлетворительный или несколько снижен (25 мл/ч);
- шоковый индекс 0,7—1,0;
- сознание сохранено, возможно возбуждение, беспокойство,
o ИТШ II стадии:
- температура тела нормальная или субнормальная;
- выраженная тахикардия, пульс слабый;
- АД снижено (60—90 мм рт.ст.);
- диурез снижен (25-10 мл/ч);
- шоковый индекс 1,0—1,4;
o ИТШ III стадии:
- резкая тахикардия, пульс нитевидный или не определяется;
- АД очень низкое или нулевое;
- диурез снижен (менее 10 мл/ч) или анурия;
- шоковый индекс 1,4—1,5;
o ИТШ IV стадии (агональное состояние):
- сознание отсутствует (кома);
- шоковый индекс более 1,5;
- выраженные нарушения дыхания.
ДЕЙСТВИЯ НА ВЫЗОВЕ
• Введение в/в (в/м при невозможности) глюкокортикоидов из расчёта преднизолона 5-10 мг/кг, при положительной динамике повторное введение через 6 ч, при недостаточной эффективности повторное введение в полной или половинной дозе с интервалом в 30-40 мин.
• Госпитализация в инфекционное отделение.
МЕНИНГОКОККОВАЯ ИНФЕКЦИЯ
Состояния, требующие неотложной помощи при менингококковой инфекции, обусловлены развитием её генерализованных форм, осложнённым течением менингококкового менингита и менингококцемии.
Характерный клинический признак — геморрагическая сыпь преимущественно в виде пурпуры и экхимоз с достаточно быстрой динамикой распространения по всему телу.
Инфекционно-токсический шок
ДЕЙСТВИЯ НА ВЫЗОВЕ
• Введение в/м литической смеси: метамизол натрия (анальгин*) 0,1 мл 50% р-ра на 1 год жизни, папаверин 0,1 2% р-ра на 1 год жизни, прометазин (пипольфен*) 0,1 мл 2,5% р-ра на 1 год жизни.
• Введение в/в (в/м при невозможности) глюкокортикоидов из расчёта преднизолона 5-10 мг/кг.
• При выраженном менингеальном синдроме вводят фуросемид (лазикс*) 1-2 мг/кг в/м или магния сульфат 1,0 мл 25% р-ра на год жизни в/м.
•Хлорамфеникол (левомицетин сукцинат натрия*) в разовой дозе 25 мг/кг (в сутки 80-100 мг/кг, но не более 2 г/сут) в/м.


Опора деревянной одностоечной и способы укрепление угловых опор: Опоры ВЛ - конструкции, предназначенные для поддерживания проводов на необходимой высоте над землей, водой.


Организация стока поверхностных вод: Наибольшее количество влаги на земном шаре испаряется с поверхности морей и океанов (88‰).
Выявление и проведение первичных мероприятий при особо опасных инфекциях (чума, холера, желтая лихорадка, сибирская язва). При выявлении больного, подозрительного на особо опасную инфекцию, фельдшер обязан:
поставить в известность руководителя медицинского учреждения и органы районного санитарно-эпидемического надзора;
вызвать скорую помощь и при необходимости консультантов;
изолировать членов семьи и соседей (на дому); запретить им выход, закрыть окна, вентиляционные каналы;
прекратить прием, закрыть окна и двери (в поликлинических условиях), по телефону или с нарочным сообщить руководителю;
запретить пользоваться канализацией, водопроводом;
провести необходимую экстренную помощь в соответствии с диагнозом;
при получении укладки переодеться в защитную одежду (противочумный костюм I или IV типа);
составить списки лиц, бывших в контакте с больным, выявить возможный источник заражения;
провести необходимое обследование больного;
доложить пребывшим консультантам и врачу скорой помощи основные сведения о больном, эпиданамнез;
при подтверждении диагноза оформить направление в стационар;
провести текущую дезинфекцию (обеззараживание испражнений, рвотных масс, смывных вод после мытья рук).
При передаче сведений о подозрении на особо опасную инфекцию необходимо сообщить следующее:
дату заболевания;
предварительный диагноз, кем поставлен (фамилия, имя, должность, наименование учреждения), на основании каких данных поставлен (клинических, эпидемиологических, патологоанатомических);
дату, время и место выявления больного (трупа);
местонахождение (стационар, поликлинике, ФАП, поезд) в настоящее время;
фамилию, имя, отчество больного (трупа);
название страны, города, района (откуда прибыл больной (труп);
каким видом транспорта прибыл (номер поезда, автобуса, автомашины), время и дата прибытия;
адрес постоянного места проживания;
получал ли химиопрофилактику, антибиотики;
получал ли профилактические прививки против этой инфекции;
проведенные меры по ликвидации и локализации очага заболевания (количество контактных), проведение специфической профилактики, дезинфекционные и другие противоэпидемические мероприятия;
какая требуется помощь (консультанты, медикаменты, дезсредства, транспорт);
подпись под данным сообщением (фамилия, имя, отчество, должность);
фамилия передававшего и принявшего это сообщение, дата и час передачи сообщения.
Госпитализация больных обязательна, изоляция контактных проводится по распоряжению эпидемиолога. В исключительных случаях при широком распространении инфекции устанавливается карантин на территории очага с изоляцией контактных. В остальных случаях сроки наблюдения за контактных определяются инкубационным периодом: при холере — 5 дней, при чуме — 6 дней, при сибирской язве — 8 дней. При каждом особо опасном заболевании мероприятия проводятся по распоряжению эпидемиолога.
По данным ВОЗ, паразитарными болезнями в мире заражено более 4,5 млрд. человек. Средняя заболеваемость населения Земли составляет 100 млн. в год. В течение жизни практически каждый россиянин переносит паразитарное заболевание. Несмотря на тенденцию к улучшению эпидемиологической ситуации по паразитарной заболеваемости продолжают ежегодно регистрироваться случаи заболеваемости лямблиозом, аскаридозом, трихоцефалезом, энтеробиозом, гименолепидозом, дифиллоботриозом, описторхозом, клонорхозом, токсокарозом, тениаринхозом.
Пути заражения паразитами:
- Через пищеварительный тракт с немытыми овощами, фруктами, ягодами, плохо прожаренным мясом и рыбой, через зараженную воду или почву, контакт с животными (например: в 1 г кошачьих фекалий содержится до 20 миллионов цист токсоплазм; эхинококкозы передаются с меховыми изделиями), при не соблюдении санитарно-гигиенических правил (как населения, так и продавцов, работников пищевой промышленности и общественного питания). Часто на одной буханке хлеба из уличной палатки можно обнаружить яйца нескольких видов гельминтов.
- При вдыхании пыли с яйцами или цистами паразитов.
- Паразиты могут активно пробуравливать покровы и внедряются через них. Так, личинки шистосомов, прободая кожу, попадают в организм человека во время купания в пресноводных водоемах.
- Трансмиссивный (через укусы насекомых). Комары являются переносчиками малярии, филяриатоза и других паразитов.
- От человека к человеку (чесотка, энтеробиоз и др.), в частности, во время беременности от матери к плоду (токсоплазмоз).
- Заражение тропическими паразитарными болезнями
Мероприятия по профилактике паразитарных болезней:
- Соблюдение правил личной гигиены: тщательное мытье рук после прогулки, туалета, перед едой и т.д.
- Ежегодно обследовать себя и своих детей на контактные гельминтозы и кишечные протозоозы.
- Осуществлять покупку мяса и мясных изделий в местах санкционированной торговли.
- Длительно варить мясо (не менее 2,5 ч.) небольшими кусками (не более 8 см.).
- Овощи, зелень и ягоды, употребляемые в пищу в сыром виде необходимо тщательно мыть и ошпаривать кипятком.
- Проводить тщательную кулинарную обработку рыбы: жарка рыбы не менее 15 мин., посол не менее 2 недель, заморозка при t= - 4 0 С 10 дней, при t= - 27 0 С 9 часов.
Ответьте на следующие вопросы:
1. Какие виды профилактики вы знаете?
3. Что такое дезинфекция?
4. Какие виды, разновидности и методы дезинфекции вы знаете?
5. Какие мероприятия производятся в очаге инфекции?
6. В каких случаях отправляется экстренное извещение?
7. Какие правовые акты о профилактике инфекционных и паразитарных заболеваний вы знаете?
8. Какова тактика фельдшера при выявлении особо опасной инфекции?
9. В чем заключается профилактика паразитарных заболеваний?
10. Какие виды паразитов вы знаете?
Подготовьтесь к словарному диктанту по следующим терминам:
инфекционный процесс, инфекционная болезнь, инкубационный период заболевания, продромальный период заболевания, механизм передачи инфекции, патогенные микроорганизмы, вирулентность, спорадия, эпидемия, пандемия, эпидемиологический процесс, иммунитет, приобретенный искусственный активный (пассивный) иммунитет, стерильный и нестерильный иммунитет, индивидуальная профилактика, общественная профилактика, вакцины, анатоксины, иммунные сыворотки (гетерологичные и гомологичные), бактериофаги, очаг инфекции, зоонозы, антропонозы, дезинфекция, дератизация, дезинсекция, хроническое носительство, реконвалисценция, экзотоксины, эндотоксины, особо опасные инфекции.
Разработайте медико-профилактическую беседу на тему:
· Профилактика гельминтозов (для дошкольников)
· Профилактика распространения вирусных инфекций (для школьников)
· Профилактика инфекционных заболеваний (для взрослого населения)
· Профилактика заболеваний, вызываемых простейшими (для взрослого населения)
Для этого разделитесь на подгруппы, каждая тема должна быть озвучена, совпадения не приветствуются. При проведении беседы учитывайте возрастные особенности ваших слушателей. Беседа должна проводиться на доступном для аудитории языке (вспомните семинарские занятия по микробиологии). Время, отведенное для беседы – 10 минут.
1. Ознакомьтесь с направлением движения туристов.
2. Узнайте о данной стране из Интернета всю возможную информацию.
3. Разработайте памятку по следующему плану:
- Подготовка к поездке.
- Пребывание в зарубежной стране ( организация питания, условия проживания, организация отдыха.)
- Возвращение из поездки.
Предполагаемые страны: Турция, Вьетнам, Египет, Китай, Тайланд.
Разделитесь на подгруппы и выберите одно из направлений.
Оформите санпросвет бюллетень на одну из заданных тем:
Вы можете сами предложить тему, которая для вас представляет наибольший интерес.
Дата публикования: 2015-07-22 ; Прочитано: 8109 | Нарушение авторского права страницы
studopedia.org - Студопедия.Орг - 2014-2020 год. Студопедия не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования (0.004 с) . 
Читайте также:


