Таранная кость а на ней мозоль
Голеностопный сустав ноги человека представляет сложное по строению и функциональной нагрузке сочленение костей, большое количество связок, мышц. Таранная кость (os talus ) – своеобразный костный амортизатор, разделяющий между собой стопу и голень. Плотно окружённый мышцами и связками, самый крупный мениск человеческого костного скелета не имеет ни одного мышечного крепления. Его интересная форма, необычное строение, местоположение позволяют выдерживать и распределять на другие элементы стопы огромные нагрузки.
Анатомия и значение таранной кости
Таранная кость — не из тех костей, которые можно изъять из скелета, пустить на создание, например, Евы и продолжить вполне комфортную жизнь.
Значение этой небольшой, на 70% покрытой хрящевой тканью и не прикреплённой ни к одной мышце косточки, переоценить невозможно.
Располагаясь между берцовыми костями и голеностопом, она практически принимает на себя всю статическую и динамическую нагрузку от тела, перераспределяя её на ступни.
В таранной кости выделяются такие функциональные зоны, как:
- Тело;
- Головка;
- Шейка;
- Задний отросток.
Чаще других диагностируется перелом шейки или тела, значительно реже случается перелом заднего отростка таранной кости.
Головкой таранная кость входит в контакт с ладьевидной костью, нижняя её часть соединяется с пяточной костью, а тело с двух сторон обхватывают большеберцовая и малоберцовая кости. На заднем отростке выдаются два бугорка — латеральный и медиальный, разделённые сухожилием.
Вопреки мнению некоторых специалистов, таранная кость довольно хорошо снабжается кровью, благодаря трём артериям: задней большеберцовой, передней большеберцовой и малоберцовой.
Расположение
Сложное анатомическое строение голеностопа человека,состоящего из системы костей, мышц и сухожилий, позволяет опираться при движении беге, ходьбе, прыжках) не на всю плоскость ступни, а на несколько её ключевых опорных участков, что делает возможным комфортное, быстрое передвижение с качественной амортизацией.
Механизмы и причины переломов
Причиной такой серьёзной травмы являются чрезмерные резкие нагрузки в области голеностопа, которые провоцируются:
- Неловким движением во время занятий спортом, балетом и подобными упражнениями.
- Падением с высоты;
- Воздействием тяжёлого предмета на нижнюю часть ноги.
Сильный выгиб стопы в подъёме (как в балетной позиции на носках) может привести к перелому шейки, а обратное сгибание, превышающее запас прочности — заднего отростка. Если же такой перегиб сопровождается подворотом, то возможен разлом наружного отростка.
При вертикальном ударе, кость защемляется между берцовыми и пяточной костями, и происходит компрессионный перелом таранной костис образованием осколков.
Кроме того, резкое тыльное разгибание плюс осевая нагрузка или сильное подошвенное сгибание часто заканчиваются вывихом или смещением тела таранной кости.
Стопа как часть скелета человека
Человек является единственным биологическим видом, имеющим сложное сводчатое устройство стопы.
Также приспособлением к прямохождению являются такие особенности стопы, как:
- более короткие и массивные кости пальцев, вынужденных выдерживать постоянную нагрузку;
- длинная вытянутая предпальцевая часть;
- значительно меньшая гибкость и подвижность суставов по сравнению с кистью;
- большая плотность костной ткани, плотная кожа и жировая прослойка для предохранения костей и суставов от травм;
- обилие и большая плотность нервных окончаний, позволяющих реагировать на информацию об окружающей среде и целесообразным образом корректировать характер движения.
Формы и классификация
Независимо от локализации перелома (шейка, тело, головка), выделяют четыре основные их типа:
- Перелом таранной кости без смещения;
- Перелом таранной кости со смещением, с сопутствующим подвывихом в подтаранном суставе;
- Вывих в таранно-ладьевидном суставе;
- Вывих тела таранной кости в голеностопе.
Как и другие переломы, перелом таранной кости бывает закрытой и открытой формы.
Связочные и суставные сочленения, непосредственно сопряжённые с костью
Шаровидной формы таранно – пяточный ладьевидный сустав включает: таранную костную головку, сферу передней и верхней пяточной кости, ладьевидную косточку. Взаимосвязь движений подтаранного с таранно-пяточным ладьевидным суставом определяется осью вращения, единой для обоих сочленений. Она проходит через костную головку, пяточный бугор. Движение идёт вокруг этой оси, его угол равняется приблизительно 55-ти градусам. Помимо осевого центрирования, таранно-пяточный ладьевидный сустав объединяется с подтаранным межкостной связкой.
Надпяточная кость не имеет прикреплений мышц, но плотно окружена ими и сухожилиями, соединяющими голень со ступнёй.
Кровоснабжение тарана обеспечивается системой связок и несколькими кровеносными ветвями непосредственно от близлежащих артерий. При нарушенном кровоснабжении, например, при переломах шейки, особенно вместе с вывихом, могут наступить тяжёлые последствия: асептический некроз, образование ложного сустава шейки.
Симптомы и другие способы диагностики
Симптоматика переломов таранной кости часто схожа с другими травмами в этой области, например, растяжением связок:
- Отёчность и боль в области голеностопа;
- Сильная боль при попытке встать или движении большого пальца;
- При наличии смещения, визуальная деформация голеностопа;
- Заклинивание и крепитация (хруст) отломков при пальпации.
Осложнения
Самым частым и при этом самым опасным осложнением перелома является асептический некроз кости. При этом происходит отмирание костной ткани. Нередко в этом случае присоединяется инфекция. В этом случае проводят артродез (обездвиживание) голеностопного, а иногда и подтаранного суставов.
К еще одному распространенному осложнению можно отнести нарушение работы голеностопного сустава. В данном случае при своевременной диагностике и лечении прогноз остается благоприятным.
Последствия перелома таранной кости стопы
И без того сложная травма тарной кости, зачастую осложняется трещинами костей лодыжки, пяточной кости или разрывом межберцового синдесмоза, что влечёт за собой:
- Повреждение хрящей, нервных волокон и кровеносных сосудов;
- Остеомелит;
- Асептический некроз кости;
- Деформирующий артороз;
- Функциональные нарушения голеностопа;
- Устойчивый болевой синдром.
Впоследствии такие травмы могут привести к утрате трудоспособности и полной инвалидизации.
Самый редкий подвид
Краевой перелом составляет только 1% от общего количества переломов конечностей.
Но, несмотря на небольшую статистику, повреждение считается тяжёлой травмой, приводит к инвалидности пострадавшего.
Краевой перелом без смещения приводит к недостаточному кровоснабжению стопы, что чревато повреждением целостности сосудов, нарушается функционирование голеностопного сустава.
Это заболевание может спровоцировать некроз.
Первая помощь
Неотложная помощь при подозрении на перелом таранной кости ничем не отличается от таких же мер при любом другом переломе:
- Дать пострадавшему обезболивание: Анальгин, Ибупрофен, Кеторол, Нимесил (таблетированные или в инъекциях).
- Уложить или усадить так, чтобы повреждённая конечность не подвергалась дальнейшей нагрузке.
- Вызвать скорую помощь.
- Если характер травмы позволяет, снять обувь, носки и наложить фиксирующую повязку.
- При обнаружении открытых ран, перед наложением повязки, обработать их антисептиком.
- Прикладывать холод к травмированной области, контролируя время (если это лёд, накрошенный в пластиковый пакет, через каждые 10 минут, снимать на 2-3 минуты), чтобы избежать обморожения.
- При необходимости, самостоятельно, как можно быстрее и бережнее доставить больного в ближайшее медучреждение.
Следует знать, что в случае запоздалого обращения к врачу при переломе таранной кости, последствия могут быть самыми нежелательными от продолжительного лечения и реабилитации, до ампутации части ноги.
Как лечить
После травмы пострадавшему необходимо оказать первую медицинскую помощь:
- Нужно вызвать скорую помощь, а до ее прибытия постоянно находиться рядом с потерпевшим.
- Если можно, то желательно аккуратно зафиксировать ногу, чтобы кость еще больше не повреждалась.
- Дать обезболивающее или приложить лед.
После прибытия в больницу на ногу больного накладывается гипсовая повязка, которую нужно носить до 3 месяцев. За все это время ему запрещается опираться на больную ногу, а после того, как гипс будет снят, ему разрешено начинать ходить, постепенно увеличивая нагрузку. Само собой, нужно соблюдать все рекомендации врача.
Бывают случаи, когда за долго обломки не срослись, то назначается компрессионный остеосинтез, способствующий заживлению. Сосуды были повреждены обломками, то нарушается кровообращение, и чтобы его наладить, назначается хирургическое вмешательство.
Методы лечения
При подозрении на перелом таранной кости,следует незамедлительно обратиться к ортопеду или хирургу.
Он проведёт обследование, поставит диагноз и назначит соответствующее лечение. В зависимости от характера перелома, могут применяться следующие методы лечения:
При этом необходимо принимать обезболивающие и обеспечивать травмированной ноге приподнятое положение, во избежание развития отёка. Эффективность консервативного лечения составляет 45-50%. По завершении программы реабилитации, полный функционал сустава восстанавливается, начиная с третьего месяца, в зависимости от возраста и других индивидуальных особенностей организма.
Это врачебная манипуляция сопоставления частей сломанной кости без нарушения мягких тканей окружающих сустав. Процедура очень болезненна и выполняется только после внутрикостной анестезии.
Пострадавшего укладывают на живот. Ортопед сгибает ногу пациента в коленном суставе, одной рукой вытягивая пятку, другой сгибает стопу так, чтобы закрыть смещение, после чего накладывает иммобилизующую повязку. Через семь недель гипсовую повязку меняют на новую при сгибе стопы уже под углом 90º.
Пациент носит повязку до четырёх месяцев со дня наложения. После этого срока гипс снимают, и при удовлетворительных контрольных снимках, назначают программу реабилитации.
Хирургическое вмешательство с целью обнаружения и устранения травматических изменений костей и мягких тканей.
Реабилитация после перелома
К счастью, несмотря на всю тяжесть травмы, наступает этот чудесный момент снятия гипса. Когда таранная кость срослась, наступает очень важный период, во время которого ко всей ноге должны вернуться её утраченные функции и возможности. Курс реабилитации может быть как коротким, так и длинным. Он всецело зависит от рекомендаций лечащего врача. Обычно в период восстановления функциональности ноги осуществляют следующие процедуры:
- Различные упражнения, направленные на укрепление и расслабление мышц ног, которые проводятся исключительно в тёплой воде.
- Несколько сеансов специального лечебного массажа, который способствует улучшенному кровообращению пострадавшей ноги.
- В самых тяжелых случаях назначается курс электрофореза с применением калия и новокаина. Этот метод считается самым эффективным. Он поможет встать на ноги в самый кротчайший срок.
Если во время реабилитации выполнять все эти процедуры, то это значительно уменьшит время на восстановление функций ноги и сустава. Также для эффективности лечения его можно дополнить специализированными упражнениями для голеностопа. Главное, не переусердствовать – это ни к чему хорошему не приведет.
Восстановительный период
Послеоперационный период может быть отягощён различными осложнениями, развившимися вследствие:
- Некачественного проведения закрытой репозиции;
- Некачественного выполнения остеосинтеза;
- Травмирования систем и тканей в процессе формирования доступа;
- Серьёзных нарушений иннервации и кровообращения внутри сустава;
- Несоответствия нагрузок и несвоевременности восстановительных программ.
Большое лечебное воздействие оказывают:
- Комплексы ЛФК;
- Акватерапия;
- Лечебный массаж;
- Различные процедуры физиотерапии.
Однако индивидуальный комплекс процедур для каждого отдельного случая составляется лечащим врачом с учётом анамнеза, возрастных, гендерных особенностей и прочих нюансов.
В реабилитационный период не следует форсировать увеличение нагрузок, повышая их постепенно в безопасном режиме. Также не стоит забывать о диспансерном учете и контрольных рентгеновских снимках не реже 1 раза в месяц.
Анатомия стопы
Основную часть функций выполняют своды, благодаря которым происходит амортизация, требуемая для защиты других суставов, в том числе позвоночника от чрезмерных нагрузок. Большую роль играет здесь и кубовидная кость.
Главными элементами стопы являются кости скелета, соединенные между собой суставами, связками, сухожилиями и мышцами.
Роль амортизатора играют своды стоп – продольный и поперечный. Их образуют кости, суставы, мышцы, сухожилия, делая ногу гибкой. Благодаря такому строению нагрузка распределяется равномерно между первой, пятой плюсневыми костями и пяткой.
Костный скелет стопы образуется из 3 отделов:
- предплюсна (7 костей, расположенных в два ряда);
- плюсна (5 коротких трубчатых костей);
- фаланги – самые маленькие кости пальцев.
Можно самостоятельно нащупать, где находится кубовидная кость, говоря простым языком – с внешней стороны стопы от пятки она будет первой по направлению к фалангам пальцев. Это довольно плотный костный массив, и сломать его крайне сложно.
Наиболее встречающиеся заболевания стоп
Сложное строение и большие ежедневные нагрузки, которые выдерживают ноги, часто приводят к болезням ступней. В зоне риска находятся спортсмены и люди, чья трудовая деятельность связана с постоянным положением стоя.
Патологии стоп имеют определенную симптоматику и доставляют человеку дискомфорт. Запущенные заболевания снижают работоспособность и могут привести к инвалидности.
Наиболее распространенные травмы и болезни:
- вывихи,
- трещины в костях,
- растяжения связок,
- деформация плюсневых костей,
- воспаление мягких тканей,
- плоскостопие,
- артрит,
- пяточная шпора,
- бурсит,
- тендинит,
- остеохондропатия,
- крючковидные пальцы,
- мозоли,
- поражения сосудов,
- ущемления нервов.
Рассмотрим более подробно некоторые патологии стоп.
Деформации подвержен плюснефаланговый сустав большого пальца. Болезнь чаще всего возникает в возрасте 40 лет и чаще встречается у женщин. Образование шишки на суставе большого пальца, деформация других структурных компонентов стопы связана с травмами скелета стопы, врожденными патологиями или приобретенными деформациями ног в тазу, коленях или голеностопе (например, плоскостопие, избыточный вес, длительное стояние, перегрузки суставов из-за бега или прыжков, артриты, эндокринные изменения).
Болезнь имеет три стадии с прогрессированием. Лечение нужно начинать на начальных стадиях, иначе возникает риск хирургического вмешательства.
Воспалительный процесс, который может возникнуть во всех сочленениях стопы. Патология характеризуется болью, отеками, покраснением на участке поражения, ухудшением общего состояния (повышение температуры, слабость, боль в мышцах, нарушение сна, сыпь), частичным или полным нарушением функций сочленения.
Причины: системные болезни соединительных тканей, инфекции и воспаления суставов, аллергические реакции, последствия ушибов, синовитов, обменные нарушения в суставе, сифилис, туберкулез. Лечение начинается с устранения причин.
Характеризуются изменением формы, длины костей, укорочением сухожилий, патологией мышц, суставов и связок стопы. Виды деформаций: плоскостопие — уплощение поперечного или продольного свода стопы, нарушение амортизационных способностей ступни, происходит по причине нагрузок на ноги, рахита, остеопороза, ожирения, косолапость — имеет врожденный характер, происходит укорочение стопы из-за подвывиха в голеностопе.
Деформация развивается из-за парезов или параличей, травм мягких тканей, скелета ног.
Шишка, возникающая в результате костного нароста на внешней стороне головки плюсневой кости, который сдавливает ткани, деформирует сустав и стопу. Возникают сильные боли и нарушение походки. Лечение проводится консервативными методами. Если изменения становятся сильно выраженными, проводят операцию.
Симптом заболевания —, боль в плюсне по причине врожденных или приобретенных патологий. Болевой синдром возникает из-за механических травм, воспалений тканей, нейрогенных изменений. Стопа может визуально видоизмениться.
Такое обобщающее определение, как метатарзальная кость, возникает из-за травм косточек стопы, болезней суставов — артритов и артрозов. Так как косточки стопы имеют небольшой размер и соединены малоподвижными сочленениями, они подвержены травматическим повреждениям. При этом трещины могут не влиять на подвижность ступни, по этой причине пострадавший своевременно не обращается за медицинской помощью. Возникает риск образования костных мозолей, сдавливание мягких тканей и нервов.
Локализуется в переднем отделе стопы, приводит к выпуклости из-за опухолевидного утолщения нервов, которые передают импульсы в пальцы ног. При пальпации человек испытывает дискомфорт, боль и скованность при ходьбе в пальцах, онемение, отечность и покалывание в ступне.
Болезнь требует длительного лечения, заключающегося в применение мазей и кремов для снятия воспалительного процесса. Операцию проводят только при переломах и смещении костей, а также при запущенной форме болезни Мортона.
Таранная кость самая крупная в стопе. Ее переломы встречаются весьма редко. На данный вид повреждения приходится только 6% случаев. Из-за крупного размера кости любой ее перелом представляет собой тяжелую травму, нередко становящуюся причиной инвалидности у человека.
Что такое перелом таранной кости
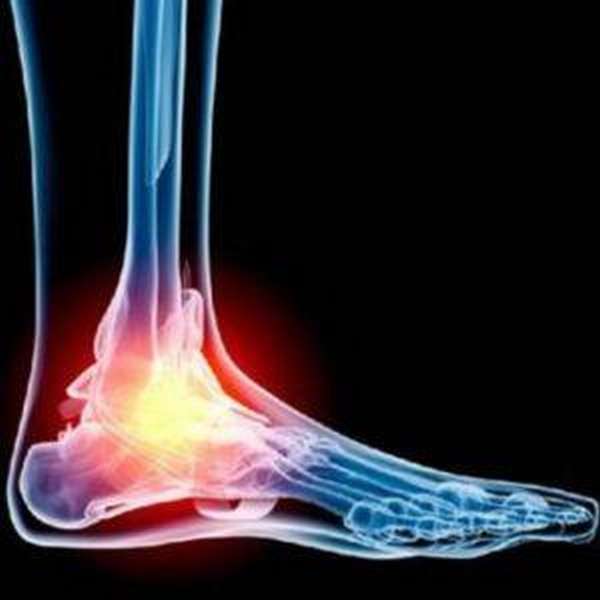
Под переломом таранной кости (фото вы можете увидеть в статье) понимается один из серьезных видов повреждений, возникающих чаще из-за избыточной нагрузки во время занятий спортом, при авариях, прыжках с высоты и падениях различных тяжестей на стопу.
Для кости характерно сложное строение. Она формирует нижний отдел голеностопного сустава. В нижней части происходит ее соединение с пяточной костью, а спереди она связывается с ладьевидной.
Поскольку для кости характерна сложная структура, то повреждение может возникнуть в различных частях. Ее элементами являются:
- головка, соединяющаяся с ладьевидной костью,
- шейка,
- средний отдел (блок), связывающийся с латеральной и медиальной лодыжками,
- задний отросток.
Большая часть кости покрывается суставным хрящом. Особенность ее строения такова, что она плохо снабжается кровью. По этой причине любое повреждение характеризуется длительной реабилитацией, плохим снабжением кислородом, из-за чего нередко возникает осложнение в виде отмирания клеток.
Как применять препарат Дона для суставов?
Узнайте, как вправить тазобедренный сустав.
Как выглядит перелом?
Характер повреждения кости позволяет выявить рентген, который проводится во всех случаях подобных травм. В зависимости от конкретного пострадавшего элемента нарушение целостности кости выглядит следующим образом:
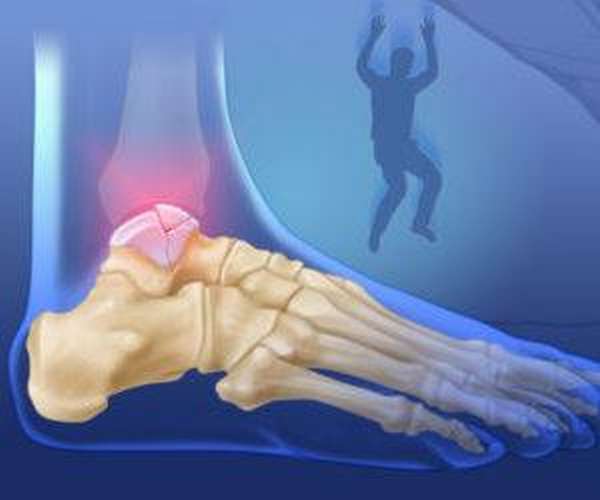
При сильном тыльном изгибе стопы происходит перелом костной шейки. Дополнительно проявляется повреждением не только голени, но даже бедра.
Возможны два варианта повреждения:
- При тыльном сгибании и нагрузке шейка вонзается в большеберцовую кость. Круговое движение становится причиной вывиха и смещения костного тела. Дополнительно может возникать повреждение медиальной лодыжки.
- Круговое движение стопы становится следствием усиленного сгибания ее подошвы.
Справка. Возможен также оскольчатый слом кости. При нем она дробится на несколько фрагментов в результате падения человека с высоты и неудачного приземления на пятки.
Виды повреждений
В зависимости от анатомического строения используется следующая классификация переломов таранной кости:
- повреждение головки,
- нарушение целостности шейки,
- повреждение средней части (костного блока),
- компрессионный перелом в виде раздробления кости на множественные осколки,
- краевое повреждение,
- перелом заднего отростка.
С учетом наличия или отсутствия нарушения целостности кожи при сломе выделяют два его вида:
- закрытый (без повреждения тканей),
- открытый (с нарушением целостности кожных покровов).
В зависимости от тяжести выделяют:
- повреждения со смещением в виде подвывиха подтаранного сустава,
- травма без смещения,
- перелом с вывихом костного тела в области голеностопа,
- травмирование с вывихом в области ладьевидно-таранного сустава.
Как лечится чрезвертельный перелом бедра?
Симптоматика
Поскольку кость располагается в центральной части стопы, то симптомы нарушения ее целостности схожи с симптоматикой повреждений других костных образований. Характерны следующие симптомы перелома таранной кости стопы:
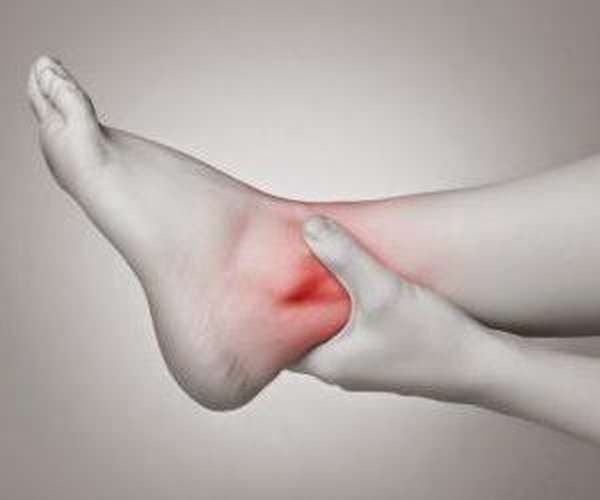
сильный отек, охватывающий заднюю поверхность стопы,
Симптомы во многом зависят от локализации перелома:
- при краевом повреждении они неявны и не отличаются сильным болевым синдромом, что часто ошибочно принимается за простой ушиб,
- при травмировании шейки заметна сильная деформация голеностопа,
- при переломе заднего отростка характерна сильная боль в ахилловом сухожилии, обостряющаяся в момент прощупывания.
Внимание! Точный диагноз о наличии слома или простого ушиба может поставить только врач после проведения необходимого рентгенологического обследования. При наличии указанной симптоматики необходимо незамедлительно обратиться в медицинское учреждение.
Лечение перелома
Во всех случаях требуется оперативное лечение переломов таранной кости, поскольку при несвоевременном оказании помощи вероятно возникновение серьезных осложнений. Само лечение зависит от характера повреждения. Сращивание подразумевает три основные методики:
- иммобилизация,
- репозиция закрытого типа,
- репозиция в открытой форме (остеосинтез).

Лечение перелома заднего отростка таранной кости чаще всего проводится в форме иммобилизации. Она подразумевает наложение на поврежденный участок повязки из гипса или полимерного материала.
Процедура проводится в случае простого повреждения при отсутствии осложнений. На дне повязки фиксируется супинатор из металла. Благодаря ей стопа находится в неподвижном положении.
При иммобилизирующей повязке больной должен держать поврежденную ногу в возвышенном положении. Так ему удастся избежать возникновения нежелательных отеков. Для уменьшения сопутствующего повреждению болевого синдрома рекомендуется прием обезболивающих препаратов.
Лечение перелома таранной кости со смещением подразумевает применение закрытой репозиции. Она предваряет наложение больному повязки и включает следующий порядок действий:
- введение анестезии,
- укладывание человека на живот и сгибание его ноги в колене,
- проведение вытяжения за пятку и одномоментное сгибание стопы,
- сопоставление костных отломков,
- наложение иммобилизирующего сапога.
Больной носит повязку на протяжении 7 недель, после чего ему заменяют ее на новую, но с которой он сможет сгибать стопу на 900.
Как лечить перелом коленной чашечки?
Узнайте, как оказать первую помощь при различных переломах.
Открытая репозиция или остеосинтез проводится в тяжелых случаях:
- неконсолидированный перелом таранной кости, при котором ее срастание значительно затруднено,
- наличие невправимых вывихов,
- травма с риском некроза,
- присутствие смещения свыше 1 см,
- наличие закрытого перелома с нарушением целостности мягких тканей,
- перелом открытого типа.
Остеосинтез может проводиться в форме:

сопоставления отломков при помощи винтов или пластин,
Сроки иммобилизации при переломе таранной кости разнятся в зависимости от его характера и выбранного метода лечения.
При простых повреждениях она составляет 1,5 месяца, после проведения закрытой репозиции —, 4 месяца, после остеосинтеза —, неделю. Обездвиживание не применяется только при одной из форм остеосинтеза, когда больному вводят спицы Киршнера и накладывается аппарат в виде стержня. За счет него нога находится в нужном положении.
Реабилитация таранной кости после перелома включает в себя:
- Обеспечение полного покоя ноге особенно в течение первой недели после наложения повязки.
- Выполнение упражнений с целью восстановления мышечного тонуса после снятия гипса. Могут делаться как обычным способом, так и в воде.
- Проведение лечебного массажа.
- Употребление продуктов, обогащенных кальцием, для ускоренного срастания костей.
- Использование местных и препаратов нестероидного типа для внутреннего приема, снимающих воспаление.
- Применение физиотерапевтических процедур в виде парафиновых аппликаций, магнитотерапии, электрофореза с «,Новокаином»,, ультразвуковой терапии.
- Ежемесячное выполнение контрольных рентген-снимков.
- Избежание серьезных нагрузок на ногу в ходе всего реабилитационного периода.
Важно! Любая программа реабилитации при подобных видах повреждений индивидуальна и подбирается с учетом особенностей конкретно взятого пациента.
Последствия повреждения

Возможны следующие последствия перелома таранной кости:
- нарушение работы сосудов, приводящее к отмиранию тканей,
- возникновение обширного отека с постоянным болевым синдромом,
- инфицирование места повреждения,
- развитие остеомиелита,
- нарушение функционирования голеностопного сустава.
Особенность! В 30% случаев травма приводит к присвоению инвалидности человеку, поскольку существенно ограничивается его трудоспособность.
Заключение
Данное повреждение является редким, но наиболее серьезным видом травм. Единственным точным методом его диагностики служит рентгенологическое обследование. При лечении могут применяться как консервативные методики в виде иммобилизации, так и хирургические способы (закрытая и открытая репозиция).
Форма терапии зависит от тяжести повреждения и сопровождается обязательной реабилитацией пациента, разработанной для него в индивидуальном порядке.
Походка и осанка человека зависят от трех факторов - в первую очередь от состояния опорно-двигательного аппарата, во вторую – от функционирования ЦНС и возможности регуляции позы и схемы движения, и в третью очередь – от взаимосвязи и взаимодействия этих систем (ОПА и ЦНС).
Опорно-двигательный аппарат представляет собой ряд кинематических цепочек костно-мышечных рычагов, соединенные шарнирами - суставами.
1 уровень - стопы, находятся внизу под длинным сочленением, состоящим из нижних конечностей, позвоночного столба и головы. Все изменения, происходящие на этом уровне, неизбежно передаются вверх до последнего звена сочленения, вызывая разнообразные изменения во пространственном расположении сегментов, включении и блокировании групп мышц, нарушения цикла ходьбы. Периферические нервные окончания в результате передают импульсы об этих изменениях, и ЦНС оценивает новую ситуацию и отдает приказы о коррекции позы, походки, баланса, выработке компенсаторных механизмов и т.д.
Таким образом, любые нарушения стопы, а также вмешательства в стопу вызывают целый спектр изменений, и чем более радикальные изменения или вмешательства, тем ярче эти изменения.
БИОМЕХАНИКА ШАГА
Природная конструкция стопы человека дает нам возможность с наименьшими потерями для опорно-двигательного аппарата (ОДА) передвигаться на двух ногах. Но, к сожалению, строение стопы не было предназначено для ходьбы по ровным прямым поверхностям,асфальтовую и бетонную поверхность дорог, по которым мы ходим, тем более в обуви как таковой, особенно, узкой и жесткой, а также на высокие шпильки и прочие обувные "изыски".
В положении стоя человек нагружает каждую свою стопу ровно половиной веса своего тела. Во время ходьбы на стопу давит полный вес тела, во время бега это давление многократно усиливается.
Цикл ходьбы – полный комплекс движений от контакта пятки стопы опоры до следующего контакта этой же пятки. Полный цикл состоит из двойного шага, включающего 2 одиночных (коротких) шага. Одиночный шаг, в свою очередь, состоит из двух простых шагов, заднего и переднего. Короткий шаг при ходьбе - это расстояние между точкой опоры пятки одной ноги и центром опоры пятки контралатеральной ноги.
Полный цикл ходьбы для каждой ноги состоит из фазы опоры (60% от цикла двойного шага) и фазы переноса (40%). Имеется 2 вида опоры при полном цикле ходьбы: двойная опора– опора двумя ногами; одинарная опора – только одной ногой.
У здоровой стопы должны быть три точки опоры: пяточный бугор, головка первой и наружная поверхность пятой плюсневой кости. Стопа как бы перекатывается с пятки на носок, по внешней стороне, опираясь сначала на пятую плюсневую кость, а затем, на 1-ый плюсне-фаланговый сустав.
Здоровая стопа служит мощным амортизатором при ударных нагрузках, смягчая их воздействие на кости, внутренние органы, головной мозг и даже нижнюю челюсть.
Перекат стопы начинается с фазы опоры на пятку. Контакт пятки с опорой происходит несколько латеральнее середины заднего отдела стопы, это приводит к появлению вальгизирующего вектора силы, действующей на подтаранный сустав в начале реакции опоры. Вся пяточная кость смещается в латеральном направлении, а ее передний отдел наклоняется в подошвенном направлении. Пяточная кость выворачивается наружу из-под головки таранной кости, которая смещается кнутри и, увлекая за собой малоберцовую кость, оказывает давление на большеберцовую. Это движение в подтаранном суставе называется эверсией. В это время происходит передний толчок.
После фазы опоры на пятку наступает фаза полной опоры. Стопа под действием веса тела оказывается прижатой к земле, а площадь контакта достигает максимума. Плотная фиксация стопы к поверхности позволяет осуществить смещение голени по блоку таранной кости во фронтальной плоскости кпереди. На протяжении периода опоры всей стопой в контакт с опорой постепенно вступают пальцы. По мере отрыва пятки от опоры пальцы начинают разгибаться в плюсне-фаланговых суставах.
В фазе одинарной опоры свод стопы снижается до своей минимальной высоты, а площадь опоры достигает максимума. Снижение свода представляет собой результат амортизации нагрузки, приложенной к стопе, и воспроизведение упругого состояния для того, чтобы оттолкнуться от опоры. При отталкивании формируется задний толчок.
В результате инверсии на подтаранный сустав действует варизирующий вектор силы, при этом вся пяточная кость совершает движение внутрь, в медиальном направлении, а таранная кость отклоняется кнаружи. Эти движения начинаются при отрыве пятки от опоры и оканчиваются в момент полного отрыва пальцев от опоры.
Идеальная стопа характеризуется нейтральным положением таранного сустава в середине опорной фазы. Это нейтральное положение требует незначительной мышечной активности для создания равновесия и обеспечивает эффективное поглощение ударной силы и продвижение вперед.
Проблемы биомеханического характера возникают в результате чрезмерной или ограниченной пронации во время опорной фазы.
ПРОНАЦИЯ И СУПИНАЦИЯ
В норме, в фазе пронации стопа становится мягкой, а в фазе супинации – твердой. В случае же деформированных стоп, картина существенно меняется. Условно можно выделить две основные деформации стопы:
- гиперпронированная стопа – (чрезмерная пронация стопы);
Пронированная стопа
Пронация здоровой стопы обеспечивает правильный шаг за счет большого количества задействованных суставов, мышц и сухожилий, вплоть до колена и бедра. В норме пронация стопы составляет порядка 5 градусов. Самое небольшое изменение степени пронации стопы моментально повлечет за собой возникновение компенсаторных процессов в голеностопе, колене, тазобедренных суставах и пояснично-крестцовых отделах спины.
Гиперпронация сопровождается снижением внутреннего продольного свода стопы. И чем более выражена степень гиперпронации стопы, тем более сильной будет нагрузка на опорно-двигательную систему.
При такой деформации пятка отклонена кнаружи, а внутренняя лодыжка заваливается внутрь. В стопе происходит подвывих всех суставов плюсны стопы, а кости предплюсны отклоняются кнаружи. Это приводит к перегрузке всего внутреннего края стопы, к смещению костей стопы и голеностопа, растяжению связок, сухожилий, непосредственно капсул суставов.
На стопах появляются мозоли под головкой первой плюсневой кости и под первым пальцем. Прогрессируя, гиперпронация приведет к деформации переднего отдела стопы - увеличению косточки, отклонению первого пальца в сторону остальных, образованию пяточной шпоры.
Кроме того, для компенсации деформаций, ЦНС начинает искать поддержку в других местах – близлежащих мышцах и суставах, не рассчитанных на подобные дополнительные нагрузки.
Супинированная стопа
Нормальная супинация составляет порядка 5 градусов. Гиперсупинированная, жесткая, полая стопа многими ошибочно воспринимается как стопа с высоким подъемом -крайне высокая арка свода стопы для неспециалиста действительно выглядит как высокий подъем.
У полой стопы понижена приспособляемость переднего отдела к поверхности, в результате чего ударная сила шага без смягчения переходит выше: в коленный сустав и, как по цепочке, вплоть до шейного отдела позвоночника, что может вызывать головные боли. В случае подобной деформации в фазе полной опоры на всю стопу не происходит амортизации, а, соответственно, и адаптации стопы под поверхность.
У полой стопы пятка уходит внутрь, арка свода становится выше, опора происходит на наружный край стоп. Передний отдел такой стопы плохо или вообще не приспосабливается к опоре, отсутствует амортизация.
Вследствие соответствующей постановки стопы мозоли возникают под головкой пятой плюсневой кости, а так как отталкивание от поверхности происходит первым пальцем, то и на нем развивается гиперкератоз в районе средней и дистальной фаланги.
Так же, как и при пронированной, у супинированной стопы происходит искривление первого пальца и его отклонение в сторону остальных с деформацией первого плюсне-фалангового сустава, но при данной стопе чаще возникает молоткообразная деформация второго, третьего и четвертого пальцев. Болевой синдром при полой стопе возникает по наружной поверхности голени, также чаще возникают боли в наружной поверхности бедра.
ПЛОСКОСТОПИЕ
Такой популярный диагноз как плоскостопие в силу распространенности уже давно не привлекает к себе должного внимания. Однако не все так безобидно, как кажется. Для того, чтобы осознать весь масштаб катастрофы, необходимо понимать, что стопа – это основной опорный отдел нижней конечности, на который приходится огромная нагрузка.
Свод стопы ориентирован в продольном и поперечном положениях, отчего их еще называют продольным и поперечным сводами. Высота свода и в продольном, и в поперечном направлениях удерживаются за счет разнообразных мышц и связок стопы, сгибателей пальцев, и подошвенного апоневроза.
Виды плоскостопия и его степени
Плоскостопие может быть врожденным или приобретенным. В первом случае причины кроются в патологиях внутриутробного развития стоп плода.Причин же приобретенного плоскостопия довольно много, их можно разделить на две группы:
Неподходящая обувь, избыточный вес, травмы (переломы костей переднего отдела стопы, неправильно сросшиеся переломы лодыжек) могут привести к деформации стопы в виде плоскостопия.
Слабость мышц и связок и/или резкое изменение образа жизни с малоподвижного на активный.
Деформация стопы при плоскостопии проходит три этапа. В начальной, первой степени плоскостопие называют слабовыраженным. Оно может сопровождаться незначительным изменением внешнего вида стопы, а также тупой болью в стопе и передней поверхности голени. После отдыха неприятные ощущения проходят.
На втором этапе развивается перемежающееся, умеренно выраженное плоскостопие, сопровождающееся более существенным изменением вида стопы. К концу дня своды стопы понижаются, но после отдыха принимают нормальное положение. Также после отдыха проходит боль, возникающая в подошве стопы, предплюсневой зоне и мышцах голени. На эту фазу указывает появившиеся косолапость и грузность походки.
На третьем этапе нарушается взаимное расположение костей, ведущее к перенапряжению связок. Деформация переходит в фазу выраженного плоскостопия. В этой фазе, когда стопа уже полностью деформирована, происходит нарушение работы всей опорно-двигательной системы.
Деформации свода стопы также делятся на продольное плоскостопие и поперечное.
Первая степень такой деформации напоминает о себе периодическим возникновением болей в передней части стоп. Как правило, возникает в результате повышенных физических нагрузок или длительного времени на ногах и проходит после отдыха. При второй степени боль локализуется довольно четко под головками средних плюсневых костей, становится более сильной и продолжительной. При третьей степени болезненные ощущения усиливаются еще больше и становятся постоянными, локализуясь на подошвенной поверхности стопы под головками всех плюсневых костей.
Сопровождается такое плоскостопие болью в средней части стопы, усталостью и неприятными ощущениями в мышцах голени во время ходьбы и в конце дня, частыми судорогами икроножных мышц, ограничением подвижности в суставах стоп, затруднениями при ходьбе. Все эти симптомы, конечно, возникают не в один день.
Продольное плоскостопие при первой степени не очень беспокоит человека - несильные болевые ощущения при физических нагрузках и повышенная усталость в ногах в конце дня обычно не воспринимаются серьезно. Однако стоит прислушаться к этим ощущениям.
При второй степени боли усилятся, внешний вид стопы заметно поменяется, вызывая уже трудности при подборе обуви и усиление боли, которые, правда, будут проходить после длительного отдыха.
При третьей степени боли усилятся еще больше и станут постоянными. При этом болевые ощущения распространятся не только на стопу, но и на голень и поясницу.
Плоскостопие может развиться довольно быстро в любом возрасте, даже если с точки зрения здоровья и наследственности ничто не предвещало беды. Кроме того, шансы получить такую деформацию стоп одинаково равны и у тех, кто весь рабочий день проводит на ногах, и у тех, кто сидит за офисным столом.
Если вы обнаружили все или хотя бы несколько из перечисленных симптомов, то не надо надеяться, что проблема решится сама. Способность к амортизации деформированной стопы сводится практически к нулю, и ударная нагрузка начинает напрямую передаваться на суставы ног и позвоночник, а это чревато серьезными последствиями для здоровья организма в целом.
Необходимо также учитывать, что у взрослых плоскостопие консервативно излечить невозможно, но добиться стойкой ремиссии без операции очень даже реально, и чем раньше вы обратите внимание на состояние своих стоп, тем лучше будет результат коррекции.
Комплексный подход при коррекции плоскостопия - это самое оптимальное решение: правильный подбор обуви и индивидуальных ортопедических стелек, и, конечно, массажи, гимнастика для стоп. Комплексный подход к проблеме позволит избежать тяжелых последствий такого, казалось бы, пустякового диагноза.
Спасибо, что дочитали до конца. Появилось желание проверить свои стопы? Стучитесь в личку или пишите в комменты.
Читайте также:


