Травма грудино реберный сустав
При травме грудино-ключичного сустава могут повреждаться все стабилизаторы, но в практике их повреждения происходят в следующей убывающей прогрессии: внутрисуставной диск и его связка, передняя и задняя грудино-ключичные связки.
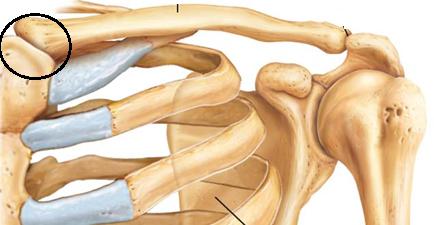
Повреждения межключичной и реберно-ключичной связок происходят редко. По мнению Rockwood, Odor, основным стабилизатором грудино-ключичного сустава является реберно-ключичная связка (по аналогии с ключично-клювовидными связками, являющимися главными стабилизаторами в ключично-акромиальном суставе). Spencer отмечает большее значение заднего отдела капсулы.
Любое движение в плечевом суставе передаётся на грудино-ключичный сустав и ведёт к смещению ключицы в нем. При операциях на грудино-ключичном суставе надо хорошо знать не только анатомию самого сустава, но и образований, расположенных вблизи него по задней поверхности. Повреждение любого из них (безымянная артерия и вена, диафрагмальный и блуждающий нервы, внутренняя яремная вена, трахея и пищевод) могут представлять собой серьёзную угрозу жизни пациента. Так, Wirth и Rockwood предупреждают, что встречаются случаи, когда яремная вена имеет диаметр более 1,5 см, и, если она повреждается, то остановить кровотечение бывает нелегко.
Механизм вывиха может быть прямым и непрямым. Вывихи подразделяются по направлению смещения (относительно грудины) на передние и задние.
При прямом воздействии на переднемедиальную поверхность ключицы может наступить смещение её кзади по отношению к грудине. Наименее типичным при прямом механизме будет передний вывих ключицы. Наиболее часто задний вывих происходит от непрямого воздействия на область плечевого сустава. Об этом писали Wirth, Rockwood на основании опыта лечения 168 больных. Наиболее часто подобные повреждения наблюдаются в спорте.
В литературе описан случай вывиха обоих концов ключицы, причём смещение в грудино-ключичном суставе было передним.
Повреждения в грудино-ключичном суставе классифицируются на растяжения, подвывихи и вывихи. Как и при травме любого сустава, провести грань между выраженным растяжением и подвывихом непросто, а может быть и невозможно. Выраженное растяжение – это частичный разрыв связок, капсулы, внутрисуставного диска, который ведёт к подвывиху ключицы.
Описаны спонтанные вывихи, которые происходят в момент поднятия руки над головой. Они всегда бывают передними и не сопровождаются болью. При опускании руки происходит самовправление. Описаны двусторонние передние спонтанные вывихи. Ведущей причиной их развития следует считать генерализованную слабость связочного аппарата или выраженный сколиоз.
Если суммировать все виды повреждений в грудино-ключичном суставе, то их, по данным литературы, можно подразделить на группы:
- По степени (растяжения, подвывихи, вывихи),
- По времени образования (острые, застарелые, рецидивирующие, врождённые),
- По направлению смещения медиального конца ключицы (передние, задние),
- По вызывающей их причине (травматические, атравматические).
При ушибах и растяжениях в области грудино-ключичного сустава обычно больной жалуется на умеренную боль, усиливающуюся при движениях рукой, отёк в области сустава умеренный, деформации нет. Каждый пациент с вывихом в грудино-ключичном суставе отмечает боли в ключично-акромиальном суставе.
Пальпация болезненна, нестабильность ключицы отсутствует. Подвывих в суставе можно определить на глаз, сравнивая положение ключицы с двух сторон, но основным методом диагностики являются рентгенограмма в косой проекции.
При острых вывихах боль выражена резче, она усиливается при боковой компрессии. Можно отметить вынужденное положение конечности: больной держит руку на груди, поддерживая её здоровой рукой. Область плечевого сустава кажется укороченной. Некоторые больные отмечают усиление боли при супинации предплечья.
При переднем вывихе грудинный конец ключицы располагается кпереди от грудины. Смещение усиливается при поднимании руки над головой и при попытке смещения ключиц кпереди пальцами исследователя, помещёнными за ключицу. Отчётливо определяется пружинистое сопротивление при попытке устранить смещение.
При заднем вывихе отмечается переполнение вен шеи и верхней конечности, пальпируется пустая вырезка грудины, описаны затруднения дыхания, клиника шока, пневмоторакса. Повреждения структур средостения при заднем вывихе ключицы отмечены в 25% наблюдений.
Рентгенологическое исследование у больных с бочкообразной грудной клеткой, короткой шеей бывает затруднено. Классической проекцией считается боковая проекция по Heining. При рентгенологической диагностике большую информацию даёт рентгенограмма с наклоном трубки на 40° в краниальную сторону по Rockwood: больной на спине, луч центрируется на грудинную вырезку, расстояние между трубкой и грудью 120 см.
Диагностике может помочь рентгенограмма по Rockwood в сочетании со стрессовым тестом. Для этого рука на стороне повреждения укладывается на грудь в положении максимального приведения, а затем осуществляется её натяжение в сторону противоположного локтевого сустава.
Весьма информативный метод – КТ. Она позволяет выявить любую степень смещения ключицы как в переднем, так и в заднем направлении и определить внутри- и внесуставные переломы грудинного конца ключицы. При проведении КТ большей информативности можно достичь при использовании стрессового теста. При малейшем подозрении на повреждение анатомических структур средостения КТ можно комбинировать с внутривенным введением контраста, что позволяет получить оптимальное изображение сосудов и связь их со смещением кзади медиальным концом ключицы.
МРТ может оказаться полезной для оценки степени повреждений стабилизирующих структур. Для этого могут быть использованы коронарная, сагиттальная, аксиальная проекции. По данным Brossmann, коронарная проекция даёт полную информацию о состоянии суставных поверхностей, внутрисуставного диска и реберно-ключичной и межключичной связок. На этой проекции хорошо видно верхнее смещение ключицы. Сагиттальная проекция наиболее информативна для оценки места прикрепления внутрисуставного диска к капсуле и реберно-ключичной связке. Аксиальная проекция может помочь в определении повреждений передней и задней грудино-ключичных связок и, в меньшей степени, реберно-ключичной связки. Кроме того, на ней лучше видны крупные сосуды и трахея, которые могут быть сдавлены при заднем вывихе.
Лечение грудино-ключичного сустава
Острые ушибы и растяжения лечатся короткой иммобилизацией в повязке типа Дезо или Вельпо. Острый подвывих требует устранения смещения. Оно производится путём отведения плеча назад, прямого давления пальцем на выступающий (при переднем подвывихе) грудинный конец ключицы и наложением восьмиобразной повязки, аналогичной той, которая применяется при переломах ключицы со смещением отломков.
Любой передний вывих ключицы относится к крайне нестабильным после вправления, и основная трудность заключается не столько в репозиции, сколько в удержании ключицы во вправленном положении. Для вправления может применяться местная и общая анестезия, наркотики и даже мышечная релаксация. Если вправление оказывается стабильным, то накладывается восьмиобразная повязка на срок около 6 недель.
Вправлению заднего вывиха должно предшествовать тщательное обследование для исключения или подтверждения повреждений лёгкого или крупных сосудов. Для вправления заднего вывиха ключицы могут быть использованы два метода: абдукционный, аддукционный. После вправления накладывается та же 8-образная повязка со смещением плеча кзади на 4-6 недель.
Оперативное лечение: вместо спиц и стержней, ведущих к тяжёлым осложнениям, ортопеды стали использовать расположенные рядом сухожилия грудинно-ключично-сосковой, подключичной или большой грудной мышцы, карбоновые нити, полоски фиксации по Marxer, по Lowmann, по Speed, тенодез сухожилием подключичной мышцы по Burrows, лавсанопластику, остеосинтез специальной Y-образной пластинкой по Haug и другие способы стабилизации.
При вынужденной резекции, например, по поводу выраженных дегенеративных изменениях в суставе, разрез не должен превышать участок в 1-1,5 см, а при наличии признаков нестабильности должен сопровождаться обязательной стабилизацией оставшегося ключичного фрагмента.
И.А. Мовшович при невправимых острых передних вывихах рекомендует сохранять внутрисуставной хрящевой диск. При операциях по поводу застарелых вывихов диск вынужденно удаляют.
Деформирующий артроз (остеоартрит) – это дегенеративное заболевание суставов. Наиболее часто болезнь поражает коленные, тазобедренные сочленения, а также мелкие суставы кисти и стопы. Однако в процесс могут вовлекаться и менее типичные образования.

Важными для опорных и двигательных возможностей организма являются суставы пояса верхних конечностей – грудино-ключичный и акромиально-ключичный сочленения. При возникновении патологического процесса в этой области, заболевание также нередко затрагивает один или несколько реберно-грудинных сочленений.
Причины
Как и при деформирующем артрозе другой локализации, факторы вызывающие патологию описываемых сочленений, могут значительно отличаться у разных пациентов. Возможные причины остеоартроза:
- Пожилой возраст.
- Женский пол.
- Период менопаузы.
- Наследственная предрасположенность.
- Высокие нагрузки на верхнюю конечность.
- Травмы соответствующего сочленения.
- Обменные заболевания.
- Артриты инфекционной природы.
Перечисленные факторы могут вызвать патологию как в отдельности друг от друга, так и комбинируясь между собой.
Механизм развития
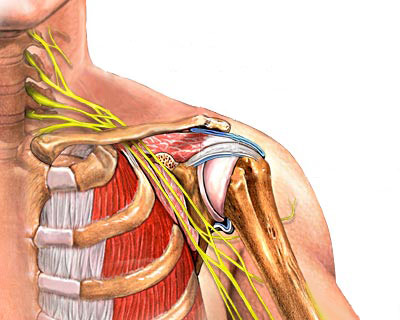
До конца механизмы развития дегенерации не изучены. Под воздействием причины в сочленении возникают следующие изменения:
- Уменьшается плотность костей, образующих сочленение.
- Разрушаются внутрисуставные хрящи.
- Возникает вялотекущий воспалительный процесс в синовиальной полости.
В ответ на подобные механизмы в костной ткани включаются компенсаторные механизмы. Это приводит к возникновению костных выростов – остеофитов. Подобные образования только ухудшают течение болезни.
Симптомы
Клинические проявления болезни в большей степени зависят от вовлечения того или иного сочленения. Однако имеется общая характеристика симптомов артроза:
- Боль возникает и усиливается при нагрузке и к концу дня.
- Утренняя скованность не характерна и длится недолго.
- Нередко боль беспокоит только вначале движения.
- Имеется ограничение подвижности в том или ином суставе.
Дальнейшие особенности симптоматики следует разобрать отдельно по каждому из описываемых образований.
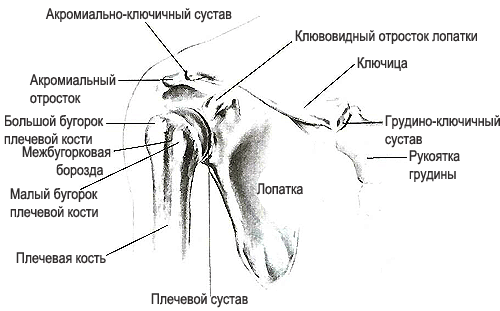
Акромиально-ключичный сустав соединяет лопатку и ключицу между собой. Он имеет небольшой объем движений и выполняет в основном опорную функцию.
Акромиально-ключичный артроз преимущественно возникает у спортсменов или людей, получивших травму пояса верхней конечности. Спустя продолжительное время после травмы реактивное воспаление приводит к дегенерации и появлению деформаций. Артроз акромиально-ключичного сустава проявляется следующими симптомами:
- Местная локальная болезненность у наружного края ключицы.
- Боли при размашистых, больших по объему движениях в руке.
- Болезненность при скрещивании рук на груди.
- Прострелы боли по ходу конечности.
- Изменение формы анатомической области.
Другим вариантом остеоартроза пояса верхней конечности является поражение грудино-ключичного сустава. Это образование служит для создания опоры костей руки на грудной клетке человека.
Это образование редко поражается изолированно от других структур. Чаще наблюдается сочетанная патология, связанная со спортивными или профессиональными перегрузками, местными травмами. Клинические особенности:
- Боль в верхней части грудной клетки.
- Болезненность усиливается при подъеме тяжести, глубоком вдохе.
- Попытка движения вызывает боль и хруст в проекции сочленения.
- Внутренний конец ключицы деформируется, что нередко обнаруживается при визуальном осмотре.
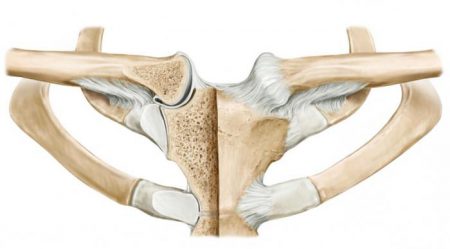
Верхние пары ребер прикрепляются к грудине посредством реберно-грудинных суставов. Эти сочленения также могут подвергаться дегенеративному процессу. Артроз реберно-грудинного сочленения проявляется следующими особенностями:
- Боль в грудине при глубоком вдохе.
- Локальная болезненность при прощупывании реберно-грудинного сочленения.
- Прострелы по ходу ребра, имитирующие межреберную невралгию.
- Деформации грудины и непосредственно реберно-грудинного сустава.
Подобные проявления со стороны акромиально-ключичного, грудинно-ключичного и реберно-грудинного суставов не должны оставаться незамеченными пациентом. При возникновении болевого синдрома нужно обязательно обратиться к врачу.
Диагностика
Как поставить диагноз остеоартроза. В большинстве случаев применяются следующие методики:
- Общий анализ крови – исключает воспалительную, инфекционную патологию.
- Рентген пораженного сочленения в нескольких проекциях.
- Магнитно-резонансная томография.
В большинстве случаев обнаружить признаки остеоартроза можно на простой рентгенограмме. Выполняют снимок здорового и больного суставов для сравнения их между собой. На рентгене обнаруживаются остеофиты, сужение суставной щели, другие патологические признаки.
При трудностях в постановке диагноза врач может назначить магнитно-резонансную томографию.
Лечение
Для понимания комплексного эффекта от терапии нужно разделить лечение на несколько способов. К методам коррекции остеоартроза относят:
- Немедикаментозное лечение.
- Применение препаратов.
- Оперативное вмешательство.
Остановимся на каждом способе поподробнее.
Можно ли контролировать остеоартроз без применения лекарств? Сделать это не всегда удается, однако прибегать к немедикаментозному лечению нужно. Такой способ включает следующие мероприятия:
- Нормализация двигательной нагрузки. Рекомендуется утренняя гимнастика по 20-30 минут ежедневно, плавание, йога.
- Исключение перегрузки соответствующего сустава.
- Нормализация массы тела.
- Сеансы массажа вне обострения позволят избежать появления симптомов.
- Широко применяются физиотерапевтические методики: иглорефлексотерапия, электромиостимуляция, парафиновые аппликации.
- Бальнеологическое лечение – использование минеральных вод.
- Народные методы – не рекомендуется применение рецептов без консультации специалиста.
Перечисленные рекомендации следует соблюдать пациентам даже вне стадии обострения. Это позволит предотвратить или отсрочить возникновение симптомов.
Какие лекарства применяются для лечения остеоартроза суставов пояса верхней конечности и грудной клетки? К препаратам выбора относятся:
- Нестероидные противовоспалительные средства.
- Анальгетики.
- Инъекции глюкокортикостероидов в область сустава.
- Раздражающие мази.
- Хондропротекторы.
- Миорелаксанты.
Перечисленные препараты в основном обладают свойствами снимать симптомы, устранить остеоартроз раз и навсегда – достаточно проблематичная задача. Пациент должен приготовиться к пожизненному контролю за состоянием суставов.
Лекарства подбираются лечащим врачом. Изменения дозировок, смена препарата без консультации специалиста – недопустимые мероприятия.
При лечении дегенеративной патологии акромиально-ключичного, грудино-ключичного и реберно-грудинного суставов редко используются хирургические методы. Они показаны при тяжелом течении процесса с выраженными симптомами болезни.
В ходе операции удаляются остеофиты, производится пластика суставных поверхностей, реже создается артродез (неподвижность в суставе).
После операции проводятся реабилитационные мероприятия, направленные на скорейшее восстановление функции.
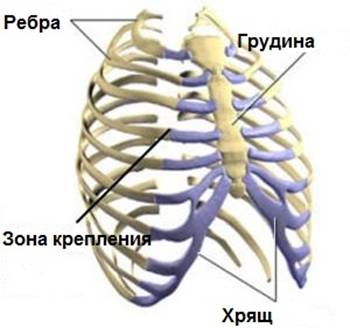
Реберный хондрит (часто называют синдромом Титце) – это воспаление в области хрящевого крепления ребер к грудине. Заболевание характеризуется локальной болезненностью в грудной клетке, усиливающейся при пальпации и давлении на эти зоны. Реберный хондрит — относительно безобидное заболевание и, как правило, исчезает без лечения. Причина возникновения не известна.
- Реберный хондрит является частой причиной болей в груди в детском и подростков возрасте и составляет от 10-30 % всех болей в груди в этом возрасте. Наиболее часто встречается в возрасте от 12-14 лет.
- Реберный хондрит также рассматривается как возможный диагноз у взрослых, у которых есть боль в груди. Боль в груди у взрослых считает потенциально серьезным симптомом заболевания и, в первую очередь, необходимо исключить патологию сердца (ЭКГ, анализы, осмотр и т.д). Только после тщательного обследования и исключения кардиального генеза боли можно предположить наличие реберного хондрита. Подчас дифференциальная диагностика бывает затруднительна. У взрослых реберный хондрит встречается чаще у женщин.
Реберный хондрит очень часто называют синдромом Tитце. Синдром Титце — редкое, воспалительное заболевание, характеризующееся болью в груди и набуханием хряща в области крепления второго или третьего ребра к грудине . Боль возникает остро и бывает иррадиация в руку, в плечо .Болеют как мужчины, так и женщины чаще в возрасте от 20 до 40 лет. Встречается в основном у людей работа, которых связана с физическими нагрузками или спортсменов.
Причины

Реберный хондрит — это воспалительный процесс в хрящевой ткани , обычно не имеющий никакой определенной причины. Повторные небольшие травмы грудной клетки и острые респираторные инфекции могут спровоцировать появление болезненности в области крепления ребер (воздействие, как самих вирусов, так и частого кашля на зоны крепления ребер). Иногда реберный хондрит возникает у людей, принимающих парентерально наркотики или после оперативных вмешательств на грудной клетке. После операций поврежденная хрящевая ткань более подвержена инфицированию из-за нарушений ее кровоснабжения.
Симптомы
Болям в груди, связанным с реберным хондритом, как правило, предшествуют физические перегрузки, небольшие травмы, или острые респираторные инфекции верхних дыхательных путей.
- Боль, как правило, появляется остро и локализуется в передней области грудной клетки. Боль может иррадиировать вниз или чаще в левую половину грудной клетки.
- Наиболее частая локализация боли — область четвертого, пятого, и шестого ребра. Боль усиливается при движении туловища или при глубоком дыхании. И наоборот происходит уменьшение болей в покое и при неглубоком дыхании.
- Болезненность, которая четко выявляется при пальпации (нажатии в области крепления ребер к грудине). Это является характерной особенностью хондрита и отсутствие этого признака говорит о том, что диагноз реберного хондрита маловероятен.
Когда причиной реберного хондрита является послеоперационная инфекция, то можно заметить отечность красноту и/ или выделение гноя в области послеоперационной раны.
Учитывая, что симптоматика хондрита нередко похожа на неотложные состояния необходимо экстренно обратиться за медицинской помощью в случаях:
- Проблемы с дыханием
- Высокая температура
- Признаки инфекционного заболевания (отечность краснота в области крепления ребер)
- Боль в грудной клетке постоянного характера сопровождается тошнотой потоотделением
- Любая боль в грудной клетки без четкой локализации
- Усиление болей на фоне лечения
Диагностика
Основой диагностики является история болезни и внешний осмотр. Характерным для этого синдрома является болезненность при пальпации в области крепления 4-6 ребра.
Рентгенография (КТ, МРТ) обычно бесполезна для диагностики этого синдрома и применяется только для дифференциальной диагностики с другими возможными причинами болей в грудной клетки (онкологические заболевания, заболевания легких и т.д.). ЭКГ, лабораторные исследования необходимы для исключения заболеваний сердца или инфекций. Диагноз реберного хондрита выставляется в последнюю очередь после исключения всех возможных других причин (особенно заболеваний сердца).
Лечение
Если диагноз верифицирован, то лечение заключается в назначении НПВС на короткое время, физиотерапии, ограничение на некоторый период времени физических нагрузок, иногда инъекции в область локализации боли анестетика совместно со стероидом.
Синдром Титце – заболевание из группы хондропатий, сопровождающееся асептическим воспалением одного или нескольких верхних реберных хрящей в области их сочленения с грудиной. Проявляется локальной болезненностью в месте поражения, усиливающейся при давлении, пальпации и глубоком дыхании. Как правило, возникает без видимых причин, в ряде случаев может отмечаться связь с физическими нагрузками, операциями в области грудной клетки и т. д. Диагноз выставляется на основании жалоб и данных осмотра после исключения более серьезных патологий с помощью рентгенографии, УЗИ, КТ и других исследований. Лечение обычно консервативное: НПВС, блокады, физиотерапия.
Общие сведения
Синдром Титце (реберно-хрящевой синдром, реберный хондрит) – асептическое воспаление одного или нескольких реберных хрящей в области их соединения с грудиной. Обычно страдают II-III, реже – I и IV ребра. Как правило, процесс захватывает 1-2, реже – 3-4 ребра. В 80% случаев отмечается одностороннее поражение. Заболевание сопровождается припухлостью и болью, порой – иррадиирующей в руку или грудную клетку. Причины развития до конца не изучены. Лечение консервативное, исход благоприятный.
Болезнь обычно развивается в возрасте 20-40 лет, хотя зафиксировано и более раннее начало – в возрасте 12-14 лет. По данным большинства авторов мужчины и женщины страдают одинаково часто, однако некоторые исследователи отмечают, что во взрослом возрасте синдром Титце чаще выявляется у женщин.
Причины
Хотя причины возникновения синдрома Титце в настоящий момент до конца не выяснены, существует несколько теорий, объясняющих механизм развития этого заболевания. Наиболее популярной является травматическая теория. Многие пациенты, страдающие синдромом Титце, являются спортсменами, занимаются тяжелым физическим трудом, страдают острыми или хроническими заболеваниями, сопровождающимися тяжелым надсадным кашлем, или имеют травму ребер в анамнезе.
Сторонники этой теории считают, что из-за прямой травмы, постоянных микротравм или перегрузки плечевого пояса повреждаются хрящи, на границе костной и хрящевой части возникают микропереломы. Это становится причиной раздражения надхрящницы, из малодифференцированных клеток которой образуется новая хрящевая ткань, несколько отличающаяся от нормальной. Избыточная хрящевая ткань сдавливает нервные волокна и становится причиной возникновения болевого синдрома. В настоящее время травматическая теория наиболее признана в научном мире и имеет больше всего подтверждений.
Инфекционно-аллергическая теория. Последователи данной теории находят связь между развитием синдрома Титце и перенесенными незадолго до этого острыми респираторными заболеваниями, спровоцировавшими снижение иммунитета. В пользу этой теории также может свидетельствовать более частое развитие заболевания у лиц, страдающих наркотической зависимостью, а также у пациентов, в недавнем прошлом перенесших операции на грудной клетке.
Алиментарно-дистрофическая теория. Предполагается, что дегенеративные нарушения хряща возникают вследствие нарушения обмена кальция, витаминов группы С и В. Эту гипотезу высказывал сам Титце, впервые описавший данный синдром в 1921 году, однако в настоящее время теория относится к категории сомнительных, поскольку не подтверждается объективными данными.
Симптомы
Пациенты предъявляют жалобы на острые или постепенно нарастающие боли, которые локализуются в верхних отделах грудной клетки, рядом с грудиной. Боли обычно бывают односторонними, усиливаются при глубоком дыхании, кашле, чихании и движениях, могут отдавать в плечо, руку или грудную клетку на стороне поражения. Иногда болевой синдром кратковременный, однако, чаще бывает постоянным, длительным и беспокоит пациента годами. При этом отмечается чередование обострений и ремиссий. Общее состояние в период обострения не страдает. При осмотре определяется выраженная локальная болезненность при пальпации и надавливании. Выявляется плотная, четкая припухлость веретенообразной формы размером 3-4 см.
Диагностика
Диагноз синдрома Титце выставляется специалистом в сфере травматологии и ортопедии на основании клинических данных, после исключения других заболеваний, которые могли стать причиной появления болей в грудной клетке. И одним из основных симптомов, подтверждающих диагноз, становится наличие характерной четкой и плотной припухлости, не выявляемой больше ни при одном заболевании.
В ходе дифференциальной диагностики исключают острую травму, заболевания сердечно-сосудистой системы и внутренних органов, которые могли вызвать подобную симптоматику, в том числе – различные инфекционные заболевания и уже упомянутые злокачественные новообразования. При необходимости пациента направляют на анализы крови, МРТ, КТ, УЗИ и другие исследования.
При рентгенологическом исследовании в динамике удается обнаружить нерезкие изменения структуры хряща. На начальных этапах патология не определяется. Через некоторое время становится заметным утолщение и преждевременное обызвествление хряща, появление костных и известковых глыбок по его краям. Еще через несколько недель на передних концах костной части пораженных ребер появляются небольшие периостальные отложения, отчего ребро немного утолщается, а межреберное пространство – суживается. На поздних стадиях обнаруживается слияние хрящевых и костных отрезков ребер, деформирующий остеоартроз реберно-грудинных сочленений и костные разрастания.
Рентгенография при синдроме Титце не имеет самостоятельного значения в момент постановки диагноза, поскольку первые изменения на рентгенограммах становятся заметны лишь спустя 2-3 месяца с начала заболевания. Однако это исследование играет большую роль при исключении всевозможных злокачественных опухолей, как первичных, так и метастатических.
В сомнительных случаях показана компьютерная томография, которая позволяет выявлять изменения, характерные для синдрома Титце на более ранних стадиях. Также в ходе дифференциальной диагностики со злокачественными новообразованиями может выполняться сканирование Tc и Ga и пункционная биопсия, при которой определяются дегенеративные изменения хряща и отсутствие элементов опухоли.
Особую настороженность из-за своей широкой распространенности у взрослых больных вызывают возможные сердечно-сосудистые заболевания и в первую очередь – ишемическая болезнь сердца. Для ИБС характерны кратковременные боли (в среднем приступ стенокардии длится 10-15 минут), в то время как при синдроме Титце боли могут сохраняться на протяжении часов, дней и даже недель. В отличие от синдрома Титце, при ишемической болезни болевой синдром купируется препаратами из группы нитроглицерина. Для окончательного исключения сердечно-сосудистой патологии выполняется ряд анализов и инструментальных исследований (ЭКГ и проч.).
Синдром Титце также приходится дифференцировать от ревматических заболеваний (фиброзита, спондилоартрита, ревматоидного артрита) и местных поражений хрящей и грудины (костохондрита и ксифоидалгии). Для исключения ревматических болезней выполняется ряд специальных анализов. О костохондрите свидетельствует отсутствие гипертрофии реберного хряща, о ксифоидалгии – усиливающиеся при надавливании боли в области мечевидного отростка грудины.
В ряде случаев синдром Титце по своей клинической картине может напоминать межреберную невралгию (и для того, и для другого заболевания характерны длительные боли, усиливающиеся при движениях, чихании, кашле и глубоком дыхании). В пользу синдрома Титце свидетельствует менее выраженный болевой синдром, наличие плотной припухлости в области реберных хрящей и отсутствие зоны онемения по ходу межреберного промежутка. Изменения в биохимическом составе крови, общих анализах крови и мочи при синдроме Титце отсутствуют. Иммунные реакции в норме.
Лечение синдрома Титце
Лечение осуществляется ортопедами-травматологами. Больные находятся на амбулаторном наблюдении, госпитализация, как правило, не требуется. Пациентам назначают местное лечение с использованием мазей и гелей, содержащих нестероидные противовоспалительные препараты. Применяются также компрессы с димексидом. При выраженном болевом синдроме прописывают НПВП и обезболивающие препараты для приема внутрь.
При стойких болях в сочетании с признаками воспаления, которые не удается купировать приемом анальгетиков и нестероидных противовоспалительных препаратов, хороший эффект обеспечивает введение новокаина с гидрокортизоном и гиалуронидазы в пораженную область. Кроме того, применяется физиотерапевтическое лечение, рефлексотерапия и мануальное воздействие.
Крайне редко, при упорном течении заболевания и неэффективности консервативной терапии требуется оперативное лечение, которое заключается в поднадкостничной резекции ребра. Хирургическое вмешательство проводится под общим или под местным обезболиванием в условиях стационара.
… боль в грудной клетке — вторая по частоте причина обращения за экстренной медицинской помощью после острых болей в животе.
Реберно-грудинный синдром чаще встречается у женщин после 40 лет, его патогенез остается неизвестным. Считается, что этот синдром может быть связан с формированием триггерных точек в мышцах (миофасциальный болевой синдром) и/или вовлечением костно-хрящевых структур. У большинства больных можно выявить психопатологические факторы (чаще тревогу с гипервентиляционным синдромом или депрессию), которые, несомненно, играют важную роль в субъективном восприятии и хронизации боли.
При реберно-грудинном синдроме в левой парастернальной области, ниже левой молочной железы, в проекции грудных мышц и грудины в 90% случаев выявляет множественные зоны болезненности, при этом локальный отек отсутствует. Наиболее часто поражаются хрящи II и V ребер. Боль обычно возникает подостро, часто после неловкого движения, длительного пребывания в неудобной позе, на фоне упорного кашля. Боль, как правило, усиливается при движениях грудной клетки и при глубоком вдохе. При поражении верхних реберных хрящей нередко отмечается иррадиация боли в область сердца. Пальпация определенных структур грудной клетки (болезненных или триггерных зон, особенно часто в области третьего реберно-хрящевого сочленения слева) воспроизводит боль, которую обычно испытывает больной, а блокада этих зон с помощью местного анестетика и кортикостероида облегчает боль. Этот вариант боли может возникать на фоне ИБС и потому не исключает ее.
Читайте также:


