Удаление катаракты после кератита
Рак Головная боль ОРЗ, отит и ангина Зубная боль Воспаление глаза и катаракта
Свежезаваренный чай — мед — репчатый лук
«Если у пациента появились признаки воспаления глаз (покраснение, зуд), то в условиях, когда поблизости нет врача, аптеки, можно рекомендовать промывать глаза чаем. Это средство народной скорой помощи. Не рекомендую промывать спитым чаем — лучше использовать свежезаваренный, процеженный, остуженный, черный или зеленый чай без ароматических добавок. Свежезаваренный чай содержит в своем составе танин, который снимает такие признаки воспаления, как покраснение и отечность, суживая сосуды. Важно не переборщить, потому что слишком частое использование чая может высушивать края век, что, в свою очередь, будет способствовать воспалению. Все хорошо в меру. Промывать можно разными способами, я бы рекомендовала использовать пипетку, если она есть под рукой, но не следует касаться пипеткой глаз, а также трогать кончик пипетки руками. Можно промывать ватными тампонами (дисками), от наружного угла глаза к внутреннему, отдельными тампонами для каждого глаза или капать с ватного диска, обильно смочив его.
Есть хитрый прием, который стимулирует заживление только что прооперированной роговицы.
Мужу 47 лет, у него 2-я группа инвалидности по зрению - дистрофия роговицы обоих глаз с 15 лет. В 2001 г. было проведено 5 операций по выравниванию роговицы, но безрезультатно - в течение 1-2 месяцев после операции все возвращалось в исходное состояние. Кроме того, в 2011 году была сделана операция на левом глазу по замене хрусталика (катаракта - оба глаза) ("Эксимер", г.Новосибирск). Операция прошла без осложнений, зрение на этом глазу улучшилось, правда, на другом стало падать. А через год началось общее ухудшение - появилась сильная светобоязнь, слезоточивость, "песок в глазах", "царапанье" века, и глаза больно так, что невозможно открыть. Симптомы иногда ослабевали, но потом лишь усиливались. В МНТК "Микрохирургия глаза" им. Федорова (г.Новосибирск) порекомендовали только пересадку роговицы, но с очень неоднозначным прогнозом на результат. Там же выписали капли "Баларпан", но воспаление снять каплями мы не смогли. Симптомы воспаления сохраняются с постоянным обострением уже в 2 месяца.
Воспаление роговицы или кератит — тяжёлое заболевание приводящее к нарушению прозрачности роговицы, резкому снижению зрения и распространению воспалительного процесса вглубь глаза.
Причина кератитов — инфекция. Наиболее опасными являются герпетический вирус , грибки , протозойная инфекция , сине-гнойная палочка , псевдомона. Ее поможет определить качественная диагностика зрения .
Инфицирование роговицы провоцирует травма, которая может быть вызвана как простой механической травмой глаза, так и ношением линз.
Вирусные кератиты часто развиваются на фоне снижения общего иммунитета организма.
Как правило, кератиты сопровождаются покраснением глаза, слезотечением, светобоязнью, резкими болями.
Снижение зрения и боли в глазу вызывают резкий дискомфорт и полностью лишают возможности вести обычный образ жизни.
Лечатся кератиты с помощью специфических для каждой конкретной инфекции антибиотиков, противовирусных и противовоспалительных препаратов. Лечение обычно долгое и не всегда приводит к полному излечению. После тяжёлых кератитов навсегда остаётся помутнение роговицы — бельмо, существенно снижающее зрение и ухудшающее косметический вид человека.
Многие кератиты имеют рецидивирующий (повторяющийся) характер и каждая последующая атака воспаления вызывает всё большие изменения в роговице.
Наиболее тяжело поддаются лечению герпетические , протозойные и грибковые кератиты. Иногда медикаментозная терапия бессильна.
Сегодня появился новый метод лечения тяжёлых воспалительных заболеваний роговицы. Этот метод называется кросс-линкинг роговицы.
Суть метода заключается в том, что с помощью специального прибора – лампы Зайлера, производится полная стерилизация роговицы (т.е. уничтожается вся инфекция в толще роговицы) с помощью специально сфокусированного гомогенизированного монохромного ультрафиолетового излучения.
Одновременно устраняется отёк роговицы, вызванный воспалительным процессом.
Достаточно одной процедуры, чтобы остановить воспалительный процесс и ликвидировать инфекцию.
После проведения процедуры проходит боль, успокаивается глаз, роговица становится прозрачной.
Сегодня для тех, кто страдает от тяжёлых форм кератитов, появилась надежда!
Кросс-линкинг применяется и при эпителиально-эндотелиальных дистрофиях роговицы. которые являются одним из редких, но серьёзных осложнений хирургии катаракты. Декомпенсация роговицы после операции приводит к её отёку, нарушению прозрачности и целостности поверхностного слоя. В результате значительно снижается зрение, появляются боли, светобоязнь и слезотечение. Пациенты вынуждены постоянно проводить противовоспалительное лечение либо прибегать к пересадке роговицы.
С помощью кросс-линкинга устраняется отёк роговицы за счёт уплотнения слоёв коллагеновых волокон, улучшается зрение, исчезает либо значительно уменьшается дискомфорт и боли.
В 2008 году профессор Зайлер получил на своё инновационное изобретение высшую награду в офтальмологии — премию Келлмана.
Метод кросс-линкинга применяется с 1996 года для лечения тяжёлых заболеваний роговицы.
Медицинский центр "AS" сертифицировал лампу Зайлера в Министерстве Здравоохранения Украины, что помогает восстанавливать зрение в Украине .
Медицинский центр "AS" официально сертифицирован к применению метода, специалисты клиники прошли обучение и имеют соответствующие дипломы.
Медицинский центр "AS" сертифицирован как официальный центр по обучению методике кросс-линкинга врачей Украины.
Прооперированным пациентам всегда назначается плановое послеоперационное лечение — им необходимо выполнять рекомендации врача после операции катаракты глаза.
Реабилитационный период можно разбить на три этапа:
- Первая неделя после операции.
- Со второй по четвертую неделю после операции.
- Со второго месяца до полугода после операции.
Для первого этапа характерно заметное улучшение зрения, но присутствуют проявления дискомфорта, вызванные отеком тканей глазаи:
Ощущение зуда и жжения глаз.
Снижение остроты зрения.
Подобные проявления обычно не являются осложнениями, не представляют опасности и не требуют применения лекарственных средств. Со временем они исчезают. Тем не менее во время послеоперационного периода после удаления катаракты пациент определенным образом ограничен в своей деятельности, после операции катаракты он должен соблюдать рекомендации хирурга.
На протяжении второго этапа пациент должен быть готов к нестабильной остроте зрения и ограничению зрительной нагрузки. Для просмотра телевизора, чтения, письма, работы за компьютером требуется использование временных очков. Обязательно следует применять глазные капли, назначенные врачом.
В течение третьего этапа пациент продолжает соблюдать щадящий режим. После проведения ультразвуковой или лазерной операции зрение полностью восстанавливается раньше, чем в других случаях. После этого можно подбирать корректирующую оптику постоянного ношения.
Во время периода реабилитации после удаления катаракты пациент должен регулярно посещать врача для осмотра и контроля сделанных ранее назначений.
Общие рекомендации
Ограничения после операции катаракты носят общий и индивидуальный характер. В первое время пациенту запрещены следующие действия:
Подъем и перенос тяжелых предметов. Допустимый вес сразу после операции — три килограмма. Постепенно его можно увеличить до пяти килограммов.
Большая зрительная нагрузка. Люди, особенно в пожилом возрасте, всегда спрашивают, когда можно смотреть телевизор после операции катаракты. Просмотр телепередач допускается даже сразу после возвращения из клиники, но в течение небольшого времени — от 15 до 60 минут, и до ощущения усталости глаз, признаком которой является слезотечение. В этом случае надо закрыть глаза и дать им отдохнуть. Читать можно только через неделю и при хорошем освещении.
Резкие наклоны и подъемы головы. Важно постоянно держать голову ровно, даже при необходимости поднять какой-либо предмет с пола. Надо присесть на корточки, не меняя положения головы.
Пребывание на открытом солнце без головного убора и солнцезащитных очков.
Тепловые процедуры. Запрещено посещение пляжа, бани, сауны, принятие ванны или душа со слишком горячей водой. Чрезмерный нагрев области глаз может спровоцировать термическую катаракту и ухудшить общее состояние организма.
Любые физические нагрузки, вызывающие приток крови к голове. В первые дни запрещены физические занятия, посещения спортивного и тренажерного зала, прыжки, езда на велосипеде.
Появление на улице без очков. Солнцезащитные очки после операции катаракты необходимо носить постоянно, даже при отсутствии солнца. При дискомфорте глаз возможно ношение очков и в квартире.
Сон на стороне прооперированного глаза и на животе. В первое время следует спать 8-9 часов в сутки, желательно на спине.
Нарушения гигиены глаз. После операции катаракты может слезиться глаз. Важно понимать, что глаз после операции чувствителен к инфекции, и соблюдать осторожность. При удалении слез следует пользоваться только стерильными салфетками и ватными тампонами. Нельзя вытирать глаза носовым платком, рукавом и другим неподходящим образом. Нельзя мыть глаз мылом, а только очищенной водой. Женщинам нельзя пользоваться декоративной косметикой в течение 2-3 месяцев.
Активное и пассивное курение.
Игнорирование врачебных назначений. Обязательно применять назначенные офтальмологом лекарственные препараты, использовать успокаивающие и заживляющие капли для глаз после операции катаракты.
Перечисленные ограничения после операции катаракты глаза постепенно отменяются по мере заживления ранки и восстановления зрения. Чем старше человек, тем длиннее период реабилитации. Некоторые ограничения могут остаться до конца жизни, особенно при наличии хронических заболеваний.
Питание после операции
Рекомендации по питанию носят общий характер: больному советуют отказаться от спиртных напитков и курения и придерживаться правил здорового питания. В рацион должны входить свежие овощи и фрукты, цитрусовые, ягоды, орехи, крупы, кисломолочные продукты. Необходимо ограничить потребление или на время отказаться от острых и соленых продуктов, животных жиров. Каждый день необходимо пить чистую воду.
Применение глазных капель
Во время реабилитационного периода обязательно применяют глазные капли после операции катаракты с целью скорейшего восстановления.Лекарственные препараты могут быть комплексного воздействия и конкретной направленности. Лекарства назначает лечащий врач, заниматься самолечением после операции по удалению катаракты недопустимо и опасно. Назначают глазные капли следующего вида:
При закапывании глаз во время послеоперационного периода после удаления катаракты следует соблюдать особую осторожность, чтобы не занести инфекцию в ранку. Процедура немного отличается от привычного для пациента применения капель. Своим пациентам я даю следующие советы:
Попросить о помощи другого человека, друга или родственника.
Он должен вымыть руки и согреть флакон с лекарством в руке до температуры тела.
Пациенту необходимо лечь и запрокинуть голову назад. Взгляд при этом должен быть направлен вверх.
Помощник должен оттянуть нижнее веко и закапать препарат между веком и глазным яблоком.
Запрещено прикасаться к прооперированному глазу флаконом, пипеткой, руками.
При назначении нескольких препаратов между их применениями делают перерывы по 5 минут.
Наиболее распространены следующие глазные капли после операции катаракты:
Тобрекс — антибиотик широкого спектра действия, способный подавить распространение многих инфекций, в том числе стафилококка и стрептококка.
Визидол — противовоспалительное и обезболивающее средство, снижающее риск осложнений после операции катаракты. Применяется с осторожностью при нарушениях свертываемости крови.
Торбадекс — комплексное средство, с объединяющим действием антибиотика и глюкокортикостероидов.
Хилобак — ранозаживляющий препарат. Дополнительно устраняет сухость и дискомфорт в глазу.
Гемаза — раствор для инъекций, способствующий рассасыванию фибриновых сгустков. При применении возможен небольшой отек конъюнктивы.
Раствор фурацилина- антисептик, может использоваться для промывания глаз.
Помимо глазных капель врач может назначить таблетированный препарат Аркоксна или другие нестероидные противовоспалительные средства, если у пациента болит глаз после операции катаракты.
Что делать в случае осложнений
Удаление катаракты, особенно в пожилом возрасте, редко обходится без последствий.
Наиболее частым осложнением является вторичная катаракта. Помутнение при этом затрагивает заднюю капсулу прооперированного глаза и его частой причиной становится разрастание эпителиальных клеток. Провоцирующие факторы — индивидуальные реакции организма, механические повреждения глаза, внутренние болезни, , вредные привычки. При вторичной катаракте пациент испытывает симптомы, сходные с первичным проявлением патологии, хотя качество зрения почти не ухудшается. Для лечения выполняют лазерную дисцизию задней капсулы, которую иначе называют чисткой хрусталика лазером после удаления катаракты. После ее проведения пациент замечает быстрое улучшение зрения.
Также иногда смещается имплантированная линза. При этом пациенты говорят, что после удаления катаракты зрение не восстановилось. Они ощущают боль в глазу, дискомфорт, жалуются на отек, появляется астигматизм. После отдыха симптомы стихают, а потом возобновляются. В этом случае необходимо немедленное хирургическое вмешательство. Хрусталик поднимают и надежно фиксируют в правильном положении.
В первые сутки после операции катаракты методом факоэмульсификации у пациентов часто наблюдается отек роговицы. Реабилитация в этом случае состоит применении рассасывающих отек средств, способствующих оттоку жидкости. Лечебные мероприятия проводят только в случае значительного отека, характерного для зрелой и перезрелой катаракты. Как правило, небольшой отек исчезает самостоятельно в течение первых двух недель.
Довольно редко после операции по удалению катаракты появляется риск дистрофии роговицы. Консервативное лечение в этом случае малоэффективно. Иногда в этом случае выполняют хирургическое вмешательство — операцию кератопластики, то есть трансплантации роговицы. Более современной методикой является уплотнение роговицы ультрафиолетовыми лучами.
После операции катаракты нередко пациент жалуется на красный глаз. Причиной этого явления чаще всего бывает небольшое повреждение кровеносного сосуда при введении антибактериального препарата в конце операции. Такое кровоизлияние не требует лечения и самостоятельно рассасывается за одну-две недели. Тем не менее пациенту следует сообщить об этом врачу так, как существует вероятность более тревожной ситуации. Покраснение может свидетельствовать об аллергической реакции, инфекционном заболевании, вирусном конъюнктивите. Все эти случаи требуют коррекции медикаментозной терапии под наблюдением специалиста.
Пациенты могут жаловаться на боль в глазу после операции. Неприятные ощущения чаще всего вызваны повреждением тканей и не являются опасным явлением. Для снижения болезненности врач назначает капли или таблетки. Однако, если медикаментозное лечение не помогает, к симптомам присоединился отек роговицы, слезотечение и появление гнойных выделений, офтальмолог может предположить эндофтальмит. Это инфекционное заболевание, вызванное попаданием патогенной микрофлоры в глазные ткани во время или после операции. Для уточнения диагноза делают анализ слезной жидкости и стекловидного тела, по результатам которого назначают антибактериальное лечение. В особо тяжелых случаях прибегают к оперативному вмешательству.
Еще один неприятный для пациентов эффект — появление черных точек после операции катаракты. Существует несколько возможных причин этого явления. Иногда так проявляется повреждение интраокулярнойлинзы. Также плавающие черные точки могут быть связаны с другими заболеваниями и возрастными деформациями глазных структур. Если этот дефект не ухудшает качество зрения, то специального лечения не требуется. Скорее всего, он присутствовал и раньше, но не был заметен из-за катаракты. Следует обратить внимание на движение точек. Если оно совпадает с перемещением взгляда, появляется с некоторой задержкой, то можно говорить о деструктивных изменениях в стекловидном теле. В противном случае черные точки могут сигнализировать о дистрофии сетчатки и даже ее отслойке. В любом случае самым правильным действием является визит к врачу.
Пациентов может испугать ухудшение зрения после операции. Может появиться близорукость или дальнозоркость разной степени, иногда пациенты говорят, что после операции на катаракту глаз не видит. В этом случае проводится офтальмологическое обследование, при низком зрении исключают послеоперационный астигматизм. Причиной его появления может быть плохая подготовка операционных инструментов, сильное натяжение операционных швов, а также повышенное глазное давление. Астигматизм корректируют специальными очками или контактными линзами.
Применение корректирующей оптики
Если обязательное ношение солнцезащитных очков после операции не вызывает сомнений, то в отношении очков с диоптриями ситуация сложнее. Пациенты часто спрашивают, какими очками им можно пользоваться.
В случае установки мультифокальной линзы корректирующая оптика может не понадобиться. К сожалению, высокая стоимость ограничивает ее имплантацию всем пациентам. Монофокальные линзы обеспечивают хорошее зрение только на одном определенном расстоянии, поэтому людям с нарушениями зрения после операции катаракты будут рекомендованы очки с диоптриями. После операции возможно изменение остроты зрения, но подбирать новую оптику нужно после окончания послеоперационного периода. Это связано с тем, что сразу после операции уровень зрения неустойчив. Острота зрения, четкость предметов постоянно меняются. Часто пациенты жалуются, что после операции катаракты опять ухудшилось зрение. Причиной снижения зрения становится самостоятельный и неправильный подбор очков сразу после операционного вмешательства.
Я рекомендую своим пациентам подождать несколько месяцев, возможно полгода, после чего пройти обследование и подобрать очки. Во время восстановительного периода можно пользоваться временными очками и менять их по мере улучшения зрения.
Единственным радикальным методом лечения катаракты является операция. Но даже самые малоинвазивные методики могут иметь негативные последствия. Осложнения после удаления катаракты с заменой хрусталика на интраокулярную линзу (ИОЛ) чаще всего возникают в ранний послеоперационный период в результате несоблюдения пациентом врачебных рекомендаций. Иногда виной тому становится наличие сопутствующих заболеваний или врачебная ошибка.
Почему возникают осложнения после операции по удалению катаракты?
Катаракта – это распространенное офтальмологическое заболевание, при котором вследствие деструктивных изменений происходит помутнение хрусталика глаза. При таком патологическом состоянии происходит нарушение светопередачи, в результате чего ухудшается качество зрения и мозг получает недостоверное изображение видимого.
Излечить помутнение хрусталика медикаментозным путем невозможно. Единственный способ восстановить зрение – это провести хирургическое вмешательство. Суть операции заключается в удалении помутневшего хрусталика и установке на его место интраокулярной линзы. Почему возникают осложнения после замены хрусталика? Если процедура выполняется опытным офтальмохирургом, то вероятность развития послеоперационных осложнений минимальна. Однако осложнения все же могут возникнуть по таким причинам:
- развитие сопутствующих заболеваний;
- ослабленное состояние роговой оболочки;
- специфическая реакция организма на ультразвук;
- случайная ошибка врача;
- несоблюдение рекомендаций врача в период реабилитации.

Виды осложнений
Операция на катаракте – это хорошо отлаженная, быстрая и относительно безопасная процедура. Вероятность неприятных последствий невысока. Однако она все же существует. В офтальмологической практике встречаются следующие виды осложнений после операции по удалению катаракты.
Такие осложнения возникают во время хирургии катаракты. Чаще всего врачи сталкиваются с такими неприятными явлениями:
- Смещение хрусталика. После удаления хрусталика капсула хорошо вычищается. Если этого не сделать, то остатки хрусталиковых масс могут вытечь в заднюю стенку между линзой и тканями глаза, что в итоге приведет к смещению хрусталика с места его обычного положения. Это приводит к отеку роговицы и нарушению зрения.
- Повреждение кровеносного сосуда. В ходе операции может произойти случайное повреждение кровеносного сосуда. Это приводит к тому, что кровь попадает между стенками и становится препятствием для продолжения установки ИОЛ.
- Разрыв задней камеры. Это одно из редчайших осложнений, которое может возникнуть вследствие повышенного давления стекловидного тела на капсулу или по причине недостаточных размеров передней камеры глаза. В этом случае видно края линзы.
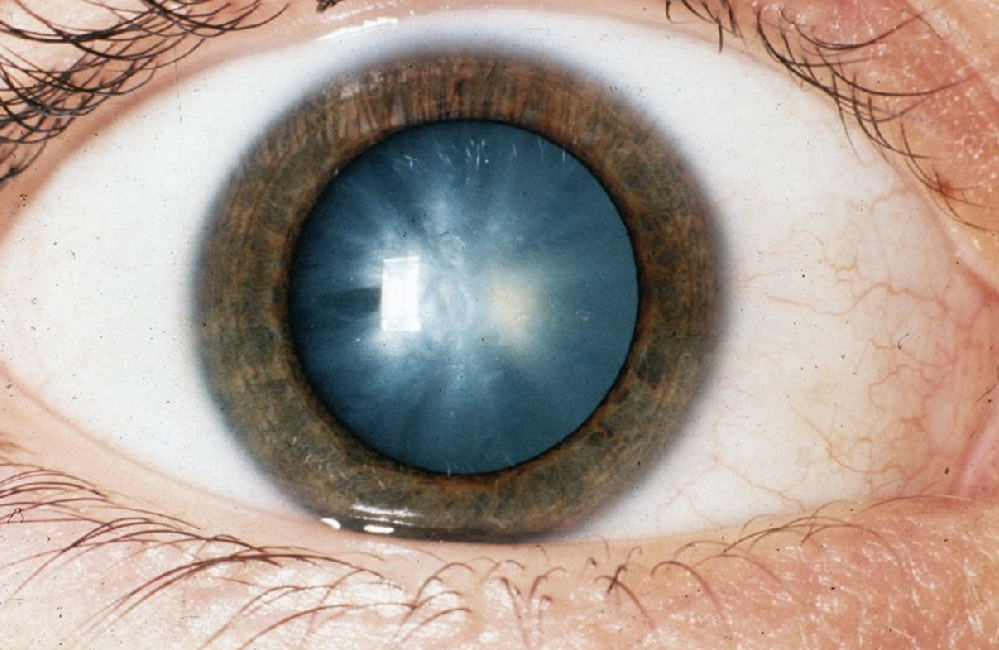
Такие последствия возникают в период восстановления после операции. В зависимости от времени их развития они могут быть:
Наблюдаются в первые дни после операции. Чаще всего встречаются такие явления:
- Воспалительные процессы. Могут возникать как естественная реакция организма на операционную травму или являться следствием инфицирования. О воспалении можно судить, если глаз покраснел.
- Кровоизлияние в переднюю камеру. Редкое осложнение, возникающее вследствие травмирования радужной оболочки в процессе оперирования. Если глаз красный, то нужно посетить врача.
- Повышение внутриглазного давления. Чаще всего повышение офтальмотонуса глаза происходит в результате использования в ходе операции раствора, который не способен нормально пройти сквозь дренажную систему. Проявляется болевыми ощущениями и затуманенностью зрения. Иногда глаз слезится.
- Отслойка сетчатки. Такое осложнение встречается в 3% случаев и может возникать по нескольким причинам. Чаще всего отслойка сетчатки происходит на фоне близорукости или травмы глаза. В этом случае зрение ухудшается или вовсе глаз не видит.
Возникают через 1-2 недели после операции по замене хрусталика, встречаются очень редко. К ним можно отнести следующие состояния:
- Вторичная катаракта. Распространенное осложнение после операции, которое возникает в результате формирования неполноценных хрусталиковых волокон из оставшихся в капсуле клеток эпителия хрусталика. При распространении этих волокон на центральную оптическую зону наблюдается помутнение и ухудшение зрения. Вторичная катаракта может развиться через пару месяцев или даже пару лет после хирургического вмешательства.
- Отек центральной части сетчатки. Возникает в первые 3 месяца после операции при наличии таких предрасполагающих факторов, как глаукома, травма глаза, сахарный диабет и воспалительные процессы. При этом кажется, что зрение не восстановилось. Чаще всего наблюдается после традиционной эктракапсулярной экстракции катаракты.

Какие осложнения можно вылечить консервативным путем?
Большинство осложнений после замены хрусталика глаза при катаракте легко устраняются с помощью медикаментозных средств. При развитии воспалительного процесса назначаются антибактериальные капли широкого спектра действия (Тобрекс, Альбуцид) и глюкокортикостероиды. Кровоизлияние в переднюю камеру глаза лечится с помощью гормональных каплей (Дексаметазон), мидриатиков (Атропин) и специальных промываний.
Повышение внутриглазного давления в ранний послеоперационный период также лечится консервативным путем. Лечение глаза после операции при развитии глаукомы проводится каплями Пилокарпин или Тимолол. Также врачом может проводиться промывание засоренных протоков глазного яблока с помощью пункции. Иногда в результате удаления катаракты происходит изменение формы роговицы, вследствие чего развивается астигматизм. При появлении такого осложнения проводится оптическая коррекция. Для своевременного устранения этого явления нужно обратиться к врачу сразу, если перед глазами появились черные точки.
Когда не обойтись без операции?
Иногда осложнения, возникшие после операции по удалению катаракты, нуждаются в повторном оперировании. Если произошло смещение ИОЛ, то возникают такие неприятные симптомы, как размытость изображения или быстрая утомляемость глаз. Также в глазах может немного двоится. Для избавления от этих негативных последствий и предупреждения отслойки сетчатки проводится оперативное исправление положения линзы.
В случае если отслойка сетчатки уже произошла и образовалась пленка, необходимо проведение срочной операции. В противном случае вследствие нарушенного питания глазных тканей может произойти полная потеря зрения. Вид оперирования определяется врачом. Чаще всего проводится лазерная коагуляция или витрэктомия. Иногда в послеоперационный период развивается обширное гнойное воспаление тканей глазного яблока. При появлении такого тяжелого осложнения пациент госпитализируется в больницу, после чего проводится операция и медикаментозная терапия.

Автор статьи: Кваша Анастасия Павловна, специалист для сайта glazalik.ru
Делитесь Вашим опытом и мнением в комментариях.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Название этой патологии говорит о том, что она связана с роговицей. Суть процессов, происходящих с ней, заключается в нарушении обмена веществ этой структуры глаза.
Часто это происходит из-за процессов старения организма в целом, нарушения процесса регенерации. Основными признаками явления является потеря роговицей прозрачности, которая становится заметной на ранней стадии патологии.
Симптомы проявления кератопатии
Помутнение глаза видно невооруженным глазом, но это не единственное проявление заболевания.
Развитие патологии сопровождается появлением боли различной интенсивности, не связанной с деятельностью, временем суток и положением тела. Глаза как будто засыпаны песком, постоянно чувствуется присутствие инородного предмета. Нарушение прозрачности роговицы влечет за собой нарушение зрения, снижение его с развитием слепоты. Вторичный характер заболевания подразумевает возможность появление язвенного процесса роговицы, присоединение воспалительных процессов других структур глаза.
Для постановки диагноза не требуется каких-либо специальных средств: кератопатия ставится на основании осмотра глаза и биомикроскопии. Зеркальная микроскопия помогает на ранних стадиях кератопатии, биомикроскопия – при прогрессировании.

Виды кератопатии
Причина возникновения патологии зависит от ее вида, проявлений. Поскольку образования на глазах имеют различную структуру, то и происхождение их различное.
Формы поражения роговицы глаза могут быть разными.
Буллезная кератопатия встречается чаще других, проявляется появлением пузырьков с жидкостью внутри на поверхности роговицы. Если образования состоят из частичек жировой ткани, то говорят о липоидной форме. Если на роговице происходит отложение кальция в виде солей, то такая кератопатия названа лентовидной. Климатическая капельная форма связана с северным регионом проживания.

Причины появления кератопатии
Кератопатия может быть вызвана различными причинами, и установлены наиболее вероятные для той или иной формы заболевания роговицы.
Возраст – это только один из факторов, поскольку нарушение прозрачности может быть связано с рядом других причин.
Буллезная кератопатия чаще всего происходит из-за проведения манипуляций на роговице и других структурах глаза. В первую очередь, речь идет об оперативных вмешательствах для лечения катаракты, глаукомы, миопии высокой степени. Для этой формы справедливо появление и после перенесенных инфекций глаза, воспалительных процессов роговицы и других структур. Результатом таких процессов является нарушение способности эндотелия к восстановлению своей целостности и функциональности. В ответ на повреждение не происходит восстановление ткани глаза, организм компенсирует это изменением формы и размера имеющихся клеток. Длительный процесс вызывает отек в области омертвевшего участка на задней части роговицы. На передней же части вследствие появления пузырьков и высвобождения из них жидкости образуются очаги неровности. Липоидная форма носит наследственный характер, кроме этого появлению отложений на роговице глаза способствует нарушение обмена липидов в организме. Это может быть обусловлено приобретенными и врожденными факторами. Отложение солей кальция на поверхности глаза происходит после травмы или перенесенной инфекции вирусной природы. Способствует распространению процесса наличие системных заболеваний соединительной ткани. Примерами таких заболеваний служат волчанка, полиартрит. Климатическая форма повреждения роговицы происходит из-за действия на глаза низкой влажности, а также контакта глаз с песком, частичками льда, ярким солнечным светом.
В соответствии с классификацией по проявлениям и причинам различают также первичную и вторичную патологию:
Первичная кератопатия – это заболевание, которое протекает более тяжело и сложно, возникает она под действием генетических факторов, то есть при наличии предрасположенности. Для нее характерно поражение обоих глаз, а также раннее начало. Возрастной фактор здесь не властен: помутнение глаза возникает в детском или подростковом периоде. Вторичная кератопатия связана с другими факторами, указанными выше.
Основой заболевания любого вида является появление участка омертвения тканей вследствие какого-либо повреждения, когда нарушается кислородообмен, что приводит к распространению процесса нарушения обмена веществ.

Лечение кератопатии
Принципы лечения в основном подразумевают борьбу с симптомами проявления кератопатии. Какие бы современные методы лечения ни применялись, но полностью восстановить зрение и утраченные функции не удается. Только пересадка донорской роговицы позволяет устранить заболевание.
Лечение кератопатии проводится в нескольких направлениях:
это применение лекарственных средств с целью обезболивания, устранения сухости и ощущение инородного тела; использование контактных линз, пропускающих кислород; протезирование роговицы; лазерное лечение; пластика роговицы; пересадка части хрусталика (задней).
Лентовидная кератопатия, для которой характерно появление лент с кальцием, может быть устранена путем удаления кальцинированного налета. При наличии отека задней части роговицы его устраняют путем закапывания в глаза раствора глюкозы.
Климатическая форма заболевания может потребовать смены места жительства. Существуют специальные очки, которые рекомендуют носить для уменьшения распространения процесса.
Наиболее эффективными методами является пересадка и протезирование роговицы, сейчас он считается более надежным способом. Пластика, то есть протезирование, может быть сквозной или послойной.
Часто в начале появления признаков заболевания применяемые меры направлены на то, чтобы остановить процесс, для чего могут быть использованы средства народной медицины.

Применение народной медицины при кератопатии
Вот некоторые рецепты, которые, по словам травников, могут помочь остановить процесс:
Делают компрессы на глаза из травы донник, которую необходимо поварить в течение 15 минут на слабом огне. Держать компресс необходимо 30 минут, закрепляя на глазу на это время при помощи лейкопластыря. Очанка применяется при многих патологиях глаз, в том числе и при этой. Необходимо заварить траву кипятком в термосе, настоять, после чего полученным отваром можно промывать глаза или делать компрессы. Допустимо даже закапывание отвара в глаза по 3-4 капле в глаз. Живица сибирской пихты помогает, если ее закапывать в глаза по 1 капле на глаз.
Использование народной медицины допустимо после консультации врача. Изменения, происходящие с глазами, приводят к серьезным последствиям, и никогда нельзя знать наверняка, что может усугубить состояние пациента.
Кератопатия глаза — заболевание, связанное с отклонениями в роговице и нарушением обмена веществ в ней. Такой процесс обычно развивается в более старшем возрасте на фоне общего старения организма, когда наблюдаются нарушения процессов регенерации.

Виды кератопатии
В медицинской практике различают следующие виды рассматриваемого заболевания:
буллезная кератопатия, когда на роговице появляются пузырьки, наполненные прозрачной жидкостью; липоидная — характеризуется наличием жировых отложений на роговице; лентовидная, при которой на слоях мембраны скапливаются соли кальция; климатическая — развивается у людей, живущих в северных районах.
Выделяют также поверхностную точечную кератопатию, которая проявляется в светобоязни, покраснении глаз, боли и снижении остроты зрения.
Кроме того, кератопатия имеет две формы: первичную и вторичную. Обе формы различаются причинами происхождения и симптомами.
Первичная — считается генетическим заболеванием с прогрессирующим течением, обычно поражает одновременно оба глаза и начинает медленно развиваться в детском возрасте, постоянно прогрессируя. Прозрачность роговицы нарушается и вскоре ухудшается зрение. Вторичная — проявляется как осложнение после операции на глазах, а также после травм, ожогов. В этом случае кератопатия развивается только на одном глазу, а вовремя проведенное качественное лечение приводит к полному выздоровлению. 
Симптомы проявления
Проявление заболевания видно невооруженным глазом — это его помутнение, но такой симптом не единственный. Что же еще указывает на развитие кератопатии?
Патология сопровождается болями разной интенсивности, причем они не связаны с физической деятельностью, положением тела и временем суток. В глазах чувствуется присутствие инородного тела, часто пациенты жалуются на ощущение песка. Нарушается зрение вплоть до слепоты. При точечной кератопатии обнаруживаются дефекты эпителиальной ткани размером с булавочную головку, а боли уменьшаются после закапывания анестетического средства.
Для постановки правильного диагноза какие-либо специальные средства не требуются: данное заболевание устанавливается на основании биомикроскопии и обычного осмотра глаза.
Причины
Заболевание вызывается рядом причин, рассмотрим их подробнее.

Лечение
Терапевтическое воздействие подразумевает устранение симптомов заболевания:
применение фармакологических средств для устранения болезненного мучительного синдрома, ощущения инородного тела и сухости глаза, постановка контактных линз, которые пропускают кислород, протезирование клеток роговицы, лазерное воздействие, кератопластика роговицы, пересадка хрусталика (его части).
Все указанные консервативные способы лечения кератопатии в большинстве случаев малоэффективны. На сегодняшний день самый эффективный способ лечения кератопатии — пересадка роговицы донора или протезирование.
Народные средства
Народные рецепты без врачебной медицины от кератопатии не избавят, но они могут быть использованы в качестве дополнительного средства, но перед применением таких препаратов нужно обязательно проконсультироваться с врачом.
Рассмотрим приготовление нескольких народных лекарств.
Взять 20 г цветков донника, насыпать в кастрюльку и залить 12 стакана воды, кипятить минут 10-15. Остудить и процедить, а затем взять марлевую повязку, сочить в растворе и приложить к глазу, закрепив пластырем. Компресс держать 25-30 минут, повторяя процедуру 3 раза в день. Трава очанка хорошо восстанавливает зрение, очень помогает при кератопатии. Для приготовления раствора 200 гр кипятка вливают в емкость с 1 ст. ложкой сушеной очанки. Вскипятить и снять с огня, укутать на 40 минут. Процеженным и теплым отваром можно промывать глаза, делать компрессы и закапывать перед сном в каждый глаз по 3 капли. Помутнение роговицы лечат при помощи сибирской пихты, закапывая по 1 капле живицы в каждый глаз перед сном.
Профилактика заболевания
Профилактические мероприятия по предупреждению кератопатии направлены на устранение причин помутнения роговицы.
Кератопатия — заболевание довольно опасное, которое может лишить человека зрительной функции навсегда, поэтому при первых симптомах: помутнении, болях, ухудшении зрения рекомендуется обратиться к врачу как можно быстрее.
Видео операции
Читайте также:


