Укажите суставы наиболее часто поражаемые при остеоартрозе
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
а) стафилококком;
б) β-гемолитическим стрептококком группы С;
в) пневмококком;
г) β-гемолитическим стрептококком группы А;
д) возбудитель неизвестен.
а) 1–2 года;
б) 2–3 нед.;
в) 4 дня;
г) 5 мес.;
д) 6 нед.
а) стойкая деформация суставов;
б) нестойкая деформация суставов;
в) поражение крупных и средних суставов;
г) летучесть болей;
д) исчезновение боли после приема НПВП.
а) позвоночника;
б) коленные;
в) проксимальные межфаланговые;
г) крестцово-подвздошное сочленение;
д) дистальные межфаланговые.
а) синдром Хаммена–Рича;
б) перикардит;
в) амилоидоз;
г) дигитальный ангиит.
а) повышение уровня СРБ;
б) ускорение СОЭ;
в) повышение уровня ЛДГ;
г) лейкоцитоз;
д) титр АСЛ-О.
а) агрессивная грануляционная ткань;
б) утренняя скованность больше 1 ч;
в) повышение АЛТ;
г) узелок Гебердена;
д) высокий титр АСЛ-О.
а) ускорение СОЭ;
б) утренняя скованность больше 1 ч;
в) повышение АЛТ;
г) узелки Гебердена;
д) высокий титр АСЛ-О.
а) активности;
б) покоя.
а) радиальные девиации;
б) ульнарные девиации.
а) верхняя часть шейного отдела позвоночника;
б) нижняя часть шейного отдела позвоночника;
в) шейный отдел никогда не поражается.
а) ревматоидный фактор;
б) повышение СОЭ;
в) обнаружение хламидий в соскобе из уретры;
г) протеинурия;
д) анемия.
а) дистальных межфаланговых суставов;
б) проксимальных межфаланговых суставов;
в) лучезапястных суставов;
г) коленных суставов.
а) механические боли;
б) хруст в суставе;
в) повышение кожной температуры над суставом;
г) припухлость сустава;
д) гиперпигментация кожи над пораженным суставом.
а) дисплазия суставов;
б) эндокринные нарушения;
в) функциональная перегрузка с микротравматизацией;
г) наследственное снижение резистентности хряща к обычным нагрузкам;
д) частое или хроническое воспаление сустава.
а) дистальные межфаланговые;
б) проксимальные межфаланговые;
в) I запястно-пястные;
г) тазобедренные;
д) локтевые;
е) коленные;
ж) пястно-фаланговые;
з) позвоночника;
и) крестцово-подвздошные сочленения;
к) голеностопные.
а) крепитация при движениях;
б) утренняя скованность менее 30 мин;
в) утренняя скованность не менее 1 ч;
г) энтезопатии;
д) деформации суставов;
е) ограничение подвижности в суставах.
1 – г. 2 – а, б, в. 3 – б. 4 – в, г, д. 5 – в. 6 – в. 7 – а, б. 8 – а. 9 – а, б. 10 – б. 11 – б. 12 – а. 13 – б, в. 14 – в. 15 – а, б. 16 – а, б, в, г, д. 17 – а, г, е, з. 18 – а, б, г. 19 – а, в. 20 – а, б, д, е.
Больная Е., 31 год, почтальон.
Жалобы при поступлении: на выраженные боли и припухание суставов кистей, лучезапястных, локтевых, плечевых и коленных суставов, на боли при жевании, на утреннюю скованность в пораженных суставах, длящуюся до 14–15 ч дня, на субфебрилитет, потерю веса на 6 кг за последние 4 мес., выраженную общую слабость.
Из анамнеза: около 7 мес. назад впервые в жизни возникли ноющие боли в суставах кистей, лучезапястных, а затем коленных суставах, общая слабость. К врачам не обращалась, старалась больше отдыхать, нерегулярно принимала метамизол натрий без существенного эффекта. Состояние ухудшилось в последние 4 мес. (скованность, субфебрилитет, похудание), значительно усилились боли в суставах, в процесс вовлеклись локтевые, плечевые и височно-нижнечелюстные суставы. По совету соседки принимала ацетилсалициловую кислоту, индометацин с незначительным положительным эффектом, однако на фоне приема этих препаратов возникли боли в эпигастрии, изжога.
При осмотре: состояние средней тяжести. Температура тела – 37,4ºС. Кожные покровы и видимые слизистые бледные, в области левого локтевого сустава 2 подкожных плотных узелковых образования размером 0,5х0,5 см. Отмечаются припухлость и гиперемия пястно-фаланговых, лучезапястных и локтевых суставов, ограничение объема активных и пассивных движений в суставах кистей, локтевых, плечевых суставах из-за болей. Определяется западение межкостных промежутков на обеих кистях. Коленные суставы дефигурированы, увеличены в объеме, определяются гипертермия кожи при пальпации, баллотирование надколенников. В легких дыхание с жестким оттенком, хрипов нет. ЧД – 17/мин. Тоны сердца несколько приглушены, шумов нет, ритм правильный. ЧСС – 78/мин. АД – 132 и 80 мм рт. ст. Живот при пальпации мягкий, умеренно болезненный в эпигастрии и пилородуоденальной зоне. Печень и селезенка не увеличены.
В анализах крови: гемоглобин – 99,4 г/л, лейкоциты – 9,1 тыс., тромбоциты – 519 тыс., СОЭ – 46 мл/ч. Электрофорез белков: альбумины – 43,7%, глобулины:
α1 – 4,9%, α2 – 12,8%, β – 12,4%, γ – 26,2%. С-реактивный белок +++, фибриноген – 4,38 мг/дл, реакция Ваалера – Роуза – 1:1028. Железо – 152 мг/дл.
Рентгенография кистей: околосуставной остеопороз и единичные кисты в эпифизах II–III пястных костей справа, сужение рентгеновских суставных щелей обоих лучезапястных суставов, II–IV слева и II–III пястно-фаланговых суставов справа.
Эзофагогастродуоденоскопия: яркая гиперемия слизистой антрального отдела желудка, складки слизистой утолщены. Эрозий и язв не выявлено.
Дайте ответы на следующие вопросы:
1. Сформулируйте клинический диагноз.
2. Назначьте лечение и обоснуйте его.
Больная Д., 18 лет, студентка.
При осмотре: температура тела 38,3°С. Кожные покровы бледные, капилляриты ладоней, лимфаденопатия, увеличение в объеме и гипертермия левого коленного сустава. На коже щек и спинки носа яркая эритема. В легких дыхание везикулярное, хрипы не выслушиваются. ЧД – 17/мин. Перкуторно границы сердца не расширены. Тоны сердца приглушены, выслушивается ритм галопа, слабый систолический шум на верхушке. Пульс – 100 уд./мин, ритмичный. АД – 120 и 70 мм рт. ст. Печень выступает на 2,5 см из-под края правой реберной дуги, при пальпации мягко-эластичная, безболезненная. Пальпируется нижний полюс селезенки. Симптом поколачивания по поясничной области отрицательный с обеих сторон.
В анализах крови: гемоглобин – 66 г/л, гематокрит – 33%, ЦП – 0,80, лейкоциты – 2,9 тыс., тромбоциты – 112 тыс., СОЭ – 59 мм/ч. Общий белок – 7,2 г/дл, альбумин – 2,9 г/дл, креатинин – 1,4 мг/дл. IgM – 140 мг%, IgA – 225 мг%, IgG – 1800 мг%, комплемент – 0. Титр АСЛ-О – ниже 250 ед. Латекс-тест – отрицательно, реакция Ваалера – Роуза – отрицательно, антинуклеарные антитела – 1:160, LE-клетки – найдены.
В анализах мочи: уд. вес – 1010, рН – 5, белок – 1,75‰, сахара нет, лейкоциты – 4–6 в поле зрения, эритроциты – 7–10 в поле зрения, цилиндры гиалиновые – 3–4 в поле зрения, цилиндры зернистые – 1–2 в поле зрения.
ЭКГ: синусовая тахикардия, отриц. зубцы Т в I, III, aVF, V3–V5 отведениях.
Рентгенография органов грудной клетки: умеренное усиление легочного рисунка, утолщение и уплотнение междолевой плевры.
УЗИ брюшной полости и почек: печень и селезенка несколько увеличены, нормальной эхогенности. Почки не изменены.
Дайте ответы на следующие вопросы:
1. Сформулируйте клинический диагноз.
2. Назначьте лечение и обоснуйте его.
При осмотре: температура тела 36,7°С. Симметричное увеличение в объеме всех пястно-фаланговых и проксимальных межфаланговых суставов 2–3 пальцев обеих кистей, боли при пассивных движениях в пястно-фаланговых и проксимальных межфаланговых суставах, положительный симптом сжатия стопы, побеление дистальных фаланг пальцев кистей на холоде, сменяющееся их посинением в тепле. В легких дыхание везикулярное, хрипов нет. ЧД 16 уд./мин. ЧСС 76/мин. АД 115 и 75 мм рт. ст. Тоны сердца ясные, ритм правильный, шумов нет. Живот при пальпации мягкий, безболезненный. Печень и селезенка не увеличены.
В анализах крови: гемоглобин – 14,7 мг/дл, лейкоциты – 6,2 тыс., тромбоциты – 210 тыс., СОЭ – 29 мм/час. Креатинин – 1,0 мг/дл, глюкоза – 101 мг/дл, АСТ – 18 ед./л, АЛТ – 20 ед./л. С-реактивный белок – 1,5 мг/дл. АНФ – отрицательно. РФ в реакции Ваалера – Роуза – 1:160.
Дайте ответы на следующие вопросы:
1. Сформулируйте клинический диагноз.
2. Назначьте лечение и обоснуйте его.
Эталон решения задачи № 1
Клинический диагноз: ревматоидный артрит:
серопозитивный полиартрит II рентгенологической стадии, III степени активности с системными проявлениями (ревматоидные узелки), функциональная недостаточность II ст. НПВП-ассоциированная гастропатия.
План лечения: учитывая высокую активность процесса и наличие системных проявлений, целесообразно назначить преднизолон 10 мг/сут внутрь и метотрексат 10 мг/нед. в/м. Учитывая наличие гастропатии, в качестве НПВП следует предпочесть селективные ингибиторы ЦОГ-2: мелоксикам, нимесулид или целекоксиб в комбинации с ингибитором протонной помпы омепразолом в дозе 20–40 мг/сут.
Эталон решения задачи № 2
План лечения: больной показана терапия преднизолоном перорально в дозе 60 мг/сут. Учитывая наличие люпус-нефрита, а также острое течение заболевания, к терапии целесообразно добавить цитостатические иммуносупрессанты – азатиоприн 100 мг/сут.
Эталон решения задачи № 3
Клинический диагноз: ревматоидный артрит: серопозитивный полиартрит (?) рентгенологической стадии, II степени активности, функциональная недостаточность I ст. Синдром Рейно.
План лечения: учитывая умеренную активность процесса, целесообразно назначить метотрексат 10 мг/нед. в/м под контролем уровня лейкоцитов и тромбоцитов. Для лечения проявлений синдрома Рейно необходимо использовать ангиопротекторы с курсовым приемом, курсы гипербарической оксигенации.
Только для зарегистрированных пользователей
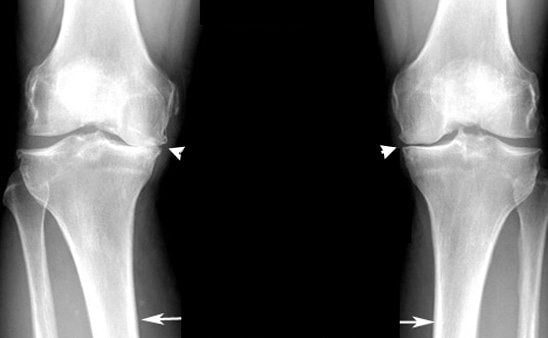
С возрастом заболеваемость остеоартрозом суставов резко увеличиваются. Он диагностируется примерно у 30% пациентов после 60 лет. Клинически патология проявляется болями в суставах, усиливающимися при сгибании или разгибании, утренней припухлостью, скованностью движений. При остеоартрозе 1-2 степени тяжести пациентам показан прием препаратов, проведение физиотерапевтических, массажных процедур. А сильное повреждение хрящевых и костных элементов сустава требует хирургического лечения.
Общее описание болезни
Важно знать! Врачи в шоке: "Эффективное и доступное средство от АРТРОЗА существует. " Читать далее.
Остеоартроз — дегенеративно-дистрофическая патология, чаще поражающая крупные суставы (тазобедренные, коленные, локтевые). Вначале начинает разрушаться хрящ. Из-за его уплотнения и истончения повышаются нагрузки на костные поверхности. Они с трудом смещаются относительно друг друга, что становится причиной их деформации.

Ситуацию усугубляет образование остеофитов — единичных или множественных костных наростов. При смещении они травмируют мягкие ткани, ущемляют нервные окончания, кровеносные сосуды.
Стадии заболевания
В ортопедии и травматологии остеоартроз классифицируют в зависимости от степени изменения хрящевых и костных структур, определяемой с помощью рентгенографии. Для каждой из них характерна своя клиническая картина.
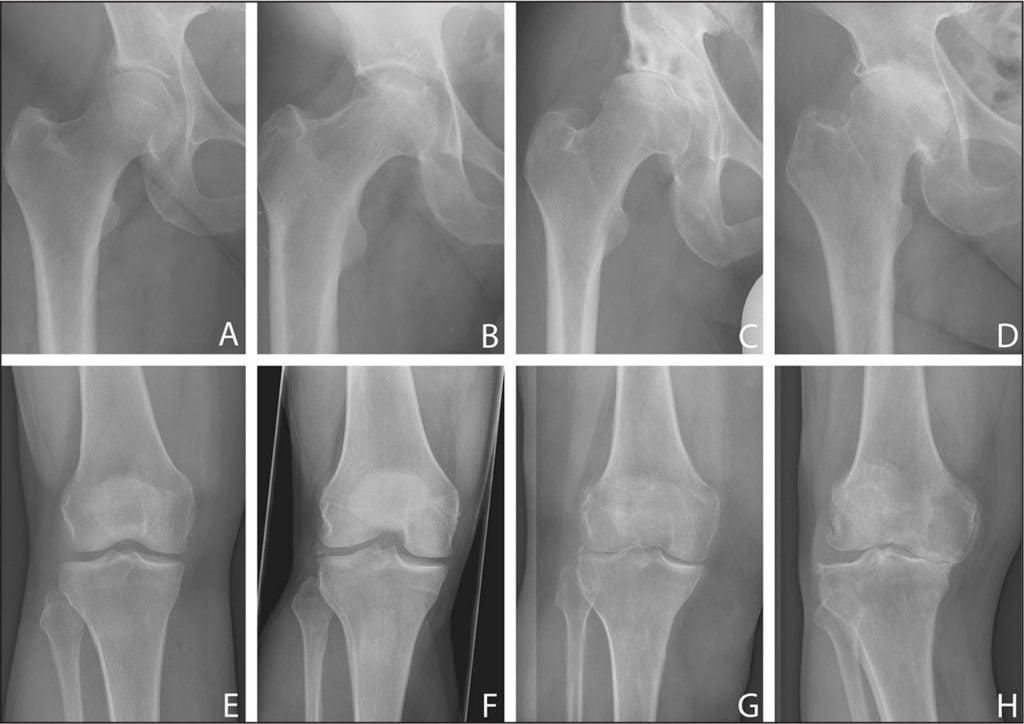
Причины развития
Первичный остеоартроз, то есть развивающийся при изначально здоровом хряще, возникает из-за естественного старения, повышенных физических нагрузок, наследственной предрасположенности, врожденной дисплазии суставов. Причинами вторичного поражения хряща становятся уже присутствующие в организме заболевания:
- остеопороз;
- системная красная волчанка, склеродермия, ревматоидный артрит;
- метаболические нарушения;
- эндокринные патологии, в том числе сахарный диабет, гипотиреоз;
- приобретенная дисплазия.
К развитию остеоартроза предрасполагают инфекционные поражения, травмы, хирургические вмешательства, низкая двигательная активность, дефицит в организме витаминов и микроэлементов.
Симптоматика патологии
Остеоартроз 1 степени тяжести протекает бессимптомно. По мере разрушения хрящевой прокладки сустава появляются первые болезненные ощущения. Колени и тазобедренные суставы болят после продолжительной ходьбы, подъема по лестнице, а локти и плечи — после выполнения монотонных, частых движений.
Вскоре появляется хруст, щелчки при сгибании или разгибании сустава. Утром возникают отечность, тугоподвижность. На конечном этапе развития остеоартроза боли становятся постоянными. Они не четко локализуются, а распространяются на соседние участки тела.
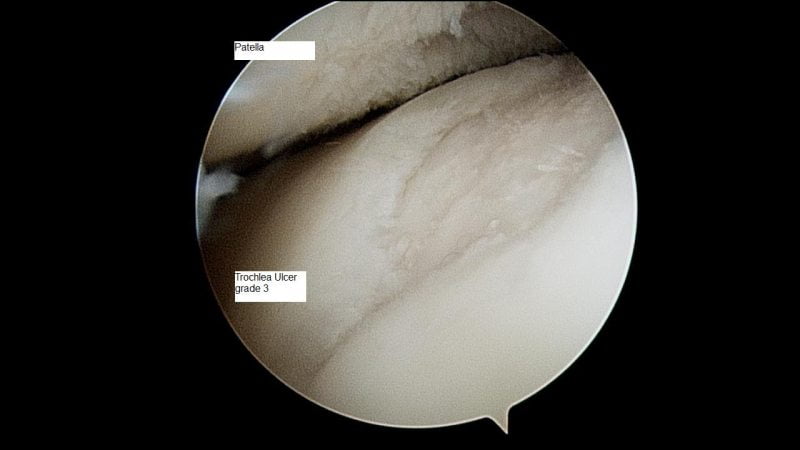
Методы диагностики
Диагноз может быть выставлен на первом приеме у ортопеда на основании внешнего осмотра, описания пациентов характерных признаков остеоартроза, данных анамнеза. Для его подтверждения и исключения заболеваний со сходной симптоматикой проводятся инструментальные исследования:
- рентгенография;
- МРТ или КТ;
- ультразвуковое исследование.
По показаниям выполняется артроскопия — обследование внутренней поверхности сустава с помощью артроскопических инструментов. При необходимости производится забор биоптатов синовиальной оболочки, суставной жидкости для дальнейшего изучения.
Как лечить остеоартроз суставов
Терапия остеоартроза направлена на устранение болей, отечности, скованности движений, профилактике распространения деструктивно-дегенеративной патологии на здоровые элементы сустава. Пациентам рекомендуется снизить двигательную активность, избегать нагрузок на сустав. При ходьбе нужно использовать трость, а при тяжелом течении остеоартроза — костыли. Стабилизировать сустав помогает и ношение ортопедических приспособлений: жестких и полужестких ортезов, эластичных бандажей (для коленных, плечевых и др.), в том числе согревающих.
Чтобы не чувствовать боль во время ходьбы, сгибания или разгибания сустава, человек намеренно ограничивает подвижность при остеоартрозе. Это приводит к мышечной атрофии и еще более быстрому прогрессированию заболевания. Поэтому одной из основных задач лечебной физкультуры становится укрепление мышечного каркаса для стабилизации всех поврежденных элементов.
Первые занятия обязательно проводятся под руководством врача ЛФК. Он показывает больным, как правильно распределять нагрузки, чтобы укрепить мышцы и избежать дальнейшего разрушения хрящей и костей.
Для устранения болей при остеоартрозе используются нестероидные противовоспалительные средства в форме инъекций, таблеток, гелей. Наиболее эффективны Диклофенак, Кетопрофен, Нимесулид, Мелоксикам, Кеторолак, Индометацин. От острых, пронизывающих болей помогают избавиться медикаментозные блокады с глюкокортикостероидами Триамцинолоном, Дипроспаном и анестетиками Новокаином, Лидокаином.
В лечение остеоартроза также применяются средства для улучшения кровообращения, хондропротекторы, миорелаксанты. Используются препараты с витаминами группы B, согревающие мази, сбалансированные комплексы витаминов и микроэлементов.
Даже "запущенный" АРТРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
Внутрисуставная оксигенотерапия, или насыщение сустава кислородом, обычно применяется одновременно с сеансами гипербарической оксигенации. После проведения нескольких процедур отмечается улучшение метаболизма, преобладание восстановительных реакций над процессами разрушения. Внутрисуставная оксигенотерапия также показана пациентам для укрепления костей, их минерализации, улучшения регионарного кровообращения.
Это физиотерапевтический метод лечения остеоартроза, основанный на применении излучения оптического диапазона с фиксированной длины волны, которое генерирует лазер. Лазеротерапия используется для подавления воспаления в мягких структурах, снижения выраженности болей, ускорения регенерации тканей. Физиопроцедуры часто назначаются пациентам для профилактики нежелательных последствий применения глюкокортикостероидов.
Для снижения повышенного давления внутри костей при коксартрозе (остеоартрозе тазобедренного сочленения) проводится декомпрессия зоны метаэпифиза бедра. Процедура также применятся в качестве профилактики ишемии тканей — стойкого расстройства кровообращения, провоцирующего быструю гибель клеток. Наиболее востребован в ортопедии метод туннелизации зоны метаэпифиза с декомпрессией кости и проведением внутрикостных блокад.
Электромиостимуляция — стимуляция мышц электрическим током, вызывающим их сокращение. Физиопроцедура проводится при расстройствах чувствительности, проявляющихся в онемении, покалывании, ползании мурашек. После нескольких сеансов мышечный каркас пораженного остеоартрозом сочленения укрепляется, повышается объем движений.
Это радикальный и часто единственный способ вернуться к активному образу жизни. Производится однополюсная или двухполюсная замена деформированных костных структур искусственным имплантатом. После непродолжительной реабилитации подвижность конечности полностью восстанавливается. Нередко снимается группа инвалидности, так как человек возвращается на место службы, вновь приступает к спортивным тренировкам.
Пациентам с лишним весом врачи рекомендуют похудеть для снижения нагрузки на больной сустав. Следует ограничить, а лучше полностью исключить употребление полуфабрикатов, колбас, кондитерских изделий, в том числе выпечки. В рационе должны преобладать свежие овощи, фрукты, жирная рыба, злаковые каши, кисломолочные продукты.
Из биоактивных добавок наиболее полезны те, в состав которых входит глюкозамин, хондроитин, коллаген, гиалуроновая кислота, витамины, минералы.
Санаторно-курортное лечение — неотъемлемая часть комплексной реабилитации пациентов с остеоартрозом. Его основными задачами становятся улучшение самочувствие пациента, профилактика обострений, укрепление защитных сил организма. В санаториях для этого используются минеральные воды, лечебные грязи, различные виды массажа, сауны, физиопроцедуры, ЛФК.

При тяжелом поражении коленных, тазобедренных сочленений проводится эндопротезирование. В остальных случаях пациентам показана артропластика — иссечение остеофитов, реконструкция костных поверхностей. Если сустав сильно деформирован, то выполняется артродез. Так называется его полное обездвиживание в функционально выгодном положении. Один из инновационных методов лечения заболевания — использование стволовых клеток, которые замещают поврежденные клетки хрящевых тканей.
Осложнения
Если больной не обращается за медицинской помощью, то на конечном этапе развития остеоартроза возникает анкилоз — полное или частичное обездвиживание сустава. Нередко течение патологии осложняется реактивным синовитом, кровоизлияниями в полость сустава, остеонекрозом мыщелка бедра, наружными подвывихами наколенника.
Прогноз специалистов
Прогноз зависит от формы и локализации остеоартроза, возраста и общего состояния здоровья пациента. Это заболевание пока не удается вылечить полностью. Но при его раннем обнаружении, проведении грамотного лечения удается устранить все симптомы, предупредить повреждение здоровых суставных элементов.
Меры профилактики
Первичная профилактика заболевания заключается в своевременном лечении травм, инфекционных, воспалительных патологий. Необходимо также корректировать плоскостопие, исправлять деформации стоп, коленных суставов, избавиться от врожденного вывиха бедра. Врачи рекомендуют 1-2 раза в год проходить полный медицинский осмотр, включая рентгенографическое обследование, МРТ или КТ.
К развитию заболевания приводят как избыточные физические нагрузки, так и малоподвижный образ жизни. Поэтому следует придерживаться умеренной двигательной активности для сохранения подвижности сочленений, укрепления мышц, связочно-сухожильного аппарата. В качестве профилактики отлично подойдет плавание, аквааэробика, пилатес, фитнес, езда на велосипеде, скандинавская ходьба.
Лишний вес — один из основных факторов, провоцирующих развитие остеоартроза голеностопа, коленных, тазобедренных сочленений. При снижении массы тела на 1 кг нагрузка на суставы ног уменьшается сразу на 4 кг. Для похудения применяются не только низкокалорийные диеты, но и ежедневные занятия лечебной физкультурой, в том числе аэробные тренировки.
Если дисплазия тазобедренного сустава вовремя не устранена, то во взрослом возрасте велика вероятность развития коксартроза. Избежать этого позволит исключение повышенных нагрузок, контроль веса, регулярное выполнение упражнений лечебной физкультуры. Ортопеды не рекомендуют при дисплазии заниматься бегом, прыжками, поднимать тяжести.
Как забыть о болях в суставах и артрозе?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от АРТРОЗА существует! Читать далее >>>
Остеоартроз – относится к группе дегенеративных заболеваний суставных хрящей (поражаются в первую очередь), поверхностей суставов, а также, околосуставных тканей (сухожилий, связок, мышц, сосудов и нервов). По распространенности, остеоартроз – одна из наиболее часто встречаемых суставных патологий, по различным данным им страдают до 20% населения земного шара и 80% всех ревматологических больных. Начальные признаки артроза обнаруживаются на рентгенограммах у более чем 60% людей в возрасте старше 40 лет. Заболевание имеет хроническое течение, с постепенным нарастанием тяжести клинических проявлений.
Причины остеоартроза
Для начала, надо вспомнить, как устроен сустав. Сустав - это замечательное приспособление полученное животными и человеком в процессе эволюции – шарнир, сложно устроенный механизм, позволяющий нам передвигаться, ходить, бегать, жевать, говорить, обеспечивающий сложные движения кисти. Сочленяющие кости, образующие сустав, в местах соприкосновения образуют утолщения, площадки, повторяющие контуры друг друга – суставные поверхности. Суставные поверхности весьма разнообразны по форме, в зависимости от того, какое движение требуется от сустава. Они покрыты гиалиновым хрящом – это уникальный материал, обеспечивающий скольжение суставных поверхностей и выдерживающий огромные нагрузки в течение всей жизни человека. Снаружи сустав окружен капсулой, изолирующей сустав от внешних воздействий, изнутри капсула выстлана синовиальной оболочкой. Синовиоциты (клетки синовиальной оболочки), обеспечивают питание сустава, и выделяют жидкость обеспечивающую смазку сустава. Естественно сустав укреплен связками, окружен сухожилиями мышц, обеспечивающих движение конечности, многочисленными сосудами и нервами.
При длительном воздействии ряда факторов, к которым относятся чрезмерная физическая нагрузка, хроническая микротравматизация, неравномерное распределение нагрузки по поверхности сустава возникают нарушения обменных процессов в суставном хряще. Происходит гибель хондроцитов, снижается содержание протеогликанов и коллагеновых волокон. Изменения структуры суставного хряща приводят к нарушению процессов диффузии, снижению его прочности и эластичности. Появляются микротрещины, куда проникают протеолитические ферменты синовиальной жидкости, усугубляющее его растрескивание. Указанные процессы начинаются, прежде всего, в опорных суставах, в местах наибольшего давления и соприкосновения суставных поверхностей. При остеоартрозе хрящ становится менее эластичным и менее гладким, плохо защищает кости от нагрузки. Поэтому в прилегающих отделах костей появляются участки компенсаторной костной ткани, по краям сустава появляются костные разрастания – остеофиты, обуславливающие деформацию сустава. Прогрессирующая деструкция суставного хряща вызывает реакцию воспаления синовиальной оболочки – синовит. Вторичный синовит ухудшает ситуацию в суставе, т.к. нарушается процесс синтеза нормальной синовиальной жидкости. Она становится более жидкой, хуже обеспечивающей скольжение суставных поверхностей, в ней становится меньше питательных веществ и больше ферментов, что усугубляет разрушение суставного хряща. Часто бесполезной синовиальной жидкости выделяется так много, что это является доминирующим симптомом артроза на ранней стадии заболевания. Накапливаясь в суставе, она вызывает его отек, растягивает суставную капсулу, что вызывает боли и ограничение движений в суставе. В этом случае приходится прибегать к хирургической манипуляции – пункции сустава и удалять избыточную жидкость.
Риск возникновения остеоартроза особенно велик при наличии врожденной патологии суставов, после травм, артроскопических операций на мениске, на фоне ожирения, эндокринной патологии, гемофилии и сепсисе.
Симптомы остеоартроза
Со временем клиническая картина остеоартроза нарастает, появляется нарушение контуров сустава, его деформация, боли и хруст, крепитация при движении. Возникают варусные и вальгусные деформации, подвывихи суставов. В прилежащих мышцах образуются болезненные мелкие узелки миофиброза.
Диагностика
Рентгенограмма сустава, несмотря на кажущуюся простоту, является диагностически значимым обследованием при остеоартрозе. Даже, при мало выраженных клинических проявлениях остеоартроза, заметны изменения суставных поверхностях на рентгенограммах. Такие современные методы обследования как УЗИ, КТ и МРТ сустава (иногда проводятся контрастная артрография, ангиография, артропневмография) дополняют диагностическую картину, позволяют более точно определить степень деструкции суставного хряща и избежать диагностических ошибок при других заболеваниях суставов, последствий травм, энтезопатиях, особенно у молодых пациентов. В сложных случаях применяется артроскопия с прицельной биопсией и последующим гистологическим исследованием.
Раннее начало лечения обеспечивает эффективный результат и позволяет остановить процесс дегенерации на ранней стадии. Лечение сустава должно быть комплексным. Прежде всего, нужно выяснить причину появления артроза, подумать о рациональной организации своего двигательного режима. Нужно, по возможности, снизить ударную и статическую нагрузку - избегать длительного нахождения в одной позе, поднятия и переноса тяжестей. Также следует обратить внимание на обувь, желательны каблук 5 см и мягкая эластичная подошва. Необходимо отказаться от вредных привычек, избавиться от лишнего веса, заняться физкультурой. В то же время, избыточные физические нагрузки – бег, прыжки, игровые виды спорта, также негативно влияют на суставной хрящ. В этом случае, надо изменить вид физической активности, полезны плавание, езда на велосипеде, пешие прогулки на небольшие расстояния. . Специальную диету при остеоартрозе не назначают, рекомендовано сбалансированное питание, употребление продуктов богатых кальцием, ограничение сахара, животных жиров для нормализации веса.
При наличии болей необходимо использовать противовоспалительные препараты, которые не только снимают боль, но и уменьшают отечность, внутрисуставной выпот. Широкое распространение при лечении болевого синдрома при артрозе получила физиотерапия. Хороший результат дает магнито – лазерная терапия, высокочастотная электротерапия, электро- фонофорез с лекарственными препаратами. Вне обострения проводят тепловые процедуры, бальнеотерапию – аппликации парафина, озокерита, сероводородные и радоновые ванны.
Большой вклад в лечение остеоартроза внесли препараты восстанавливающие и питающие суставной хрящ – хондропротекторы. Препараты этой группы представляют собой комплекс глюкозаминогликанов, действующий на патологическое звено остеоартроза – суставной гиалиновый хрящ. При длительном и систематическом приеме хондропротекторов улучшается структура суставного хряща, уменьшаются или полностью исчезают очаги деструкции суставного хряща. Отдельно в этой группе надо выделить препараты для внутрисуставного введения, так называемые эндопротезы синовиальной жидкости. Это искусственно созданная синовиальная жидкость, которая при внутрисуставном введении не только питает суставной хрящ и снимает воспаление, но и обеспечивает механическую защиту суставных поверхностей, т.к. является прекрасной смазкой для сустава.
Эта акция - для наших друзей в Фейсбуке, Твиттере, ВКонтакте, Ютуб и Инстаграм! Если вы являетесь другом или подписчиком страницы клиники.
Первая квалификационная категория
Вторая квалификационная категория
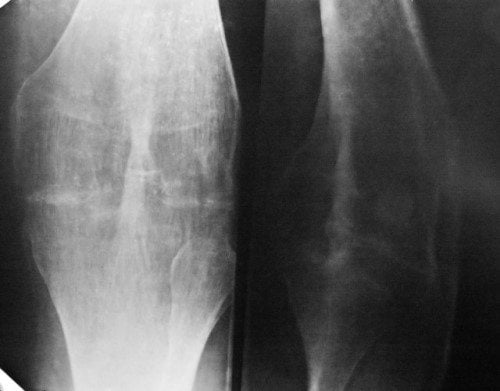
Остеоартроз - заболевание суставов, наиболее часто встречающееся у людей пожилого возраста. Как правило, недуг поражает суставы кистей рук, тазобедренные и коленные суставы, а также поясничный и шейный отдел позвоночника.
Нередко патология фиксируется у людей определенной профессии. Так, для футболистов и хоккеистов характерен остеоартроз коленного сустава, для журналистов и секретарей - остеоартроз пальцев рук, для балерин - воспаление стоп, для штукатуров, каменщиков и маляров - поражение суставов плеча.

Рентген шейного отдела позвоночника
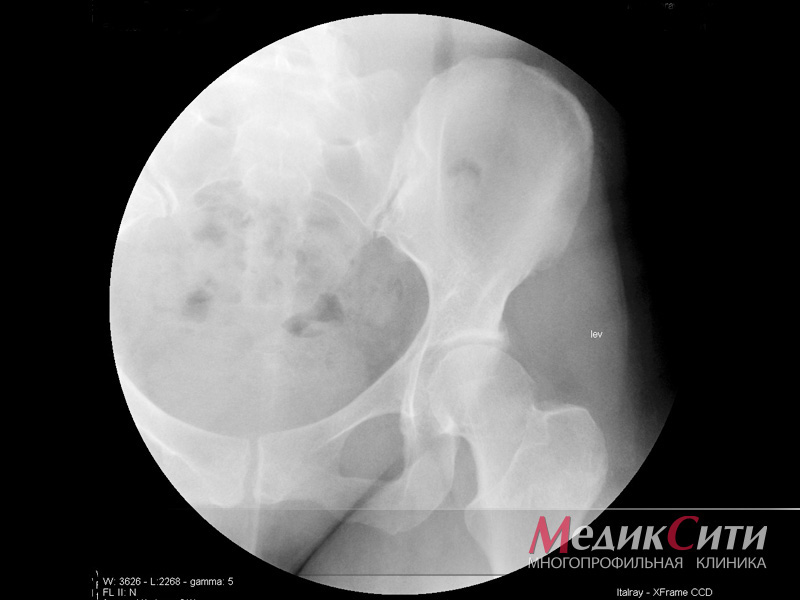
Рентген тазобедренных суставов

Виды остеоартроза
В зависимости от причины возникновения заболевания выделяют первичный и вторичный остеоартроз.
Первичный остеоартроз появляется по невыясненной причине, а вторичная патология суставов может возникнуть после травм, воспалительных процессов (ревматоидный остеоартроз, гнойное воспаление сустава, артрит при системной красной волчанке и т.д.), при эндокринных заболеваниях и нарушении метаболизма.
- генерализованный остеоартроз - воспаление всех суставов организма;
- остеоартроз позвоночника может охватывать также шейный и поясничный отделы. При данной патологии человек чувствует боль, как при движении, так и при длительном стоянии и сидении;
- остеоартроз тазобедреннорого сустава характеризуется болью в области бедра, ягодиц и паха. Пациент хромает, ему трудно передвигаться. В запущенных случаях атрофируются мышцы бедра, начинает разрушаться костная ткань;
- остеоартроз коленного сустава возникает при травме колена. При движении человек чувствует боль, ограничение в движении, что в дальнейшем приводит к деформации сустава;
- остеоартроз локтевого сустава - проблема со сгибанием руки, в пораженном суставе чувствуется покалывание;
- остеоартроз плечевого сустава характеризуется невозможностью поднять руку наверх, в дальнейшем плечо становится полностью неподвижным;
- остеоартроз кистей рук появляется у женщин в период менопаузы, симптомы заболевания - опухшие суставы и скованность движений в утренние часы.
Не стоить недооценивать остеоартроз! Запущенное заболевание может привести к нарушению подвижности и деформации суставов. а также к полной потере трудоспособности!
Только своевременное квалифицированное лечение поможет вашим суставам!
Симптомы остеоартроза
Остеоартроз может развиваться в течение длительного времени, порой незаметно. Обратите внимание на следующие признаки патологии суставов:
- локализованная периодическая боль в суставе, которая появляется при нагрузке и вновь затихает в состоянии покоя;
- утренняя скованность в суставах;
- появление воспалений в суставных тканях;
- возникновение отека в суставе, треск при движении;
- уменьшение объема движений в суставе;
- потеря подвижности и деформация сустава.
Остеоартроз 1 степени. Боль при нагрузке и в состоянии покоя, подвижность сустава немного ограничена.
Остеоартроз 2 степени. Боль усиливается, при движении суставов слышится хруст. Ограничение подвижности в суставах, появление ограничения в амплитуде движений. Лечение консервативное, без операций.
Остеоартроз 3 степени. Постоянная боль в суставах, которая усиливается при движении, стойкие контрактуры. Значительное ограничение подвижности в суставах. При поражении ног человек может передвигаться только с помощью трости, костылей, ходунков.
Общий анализ крови
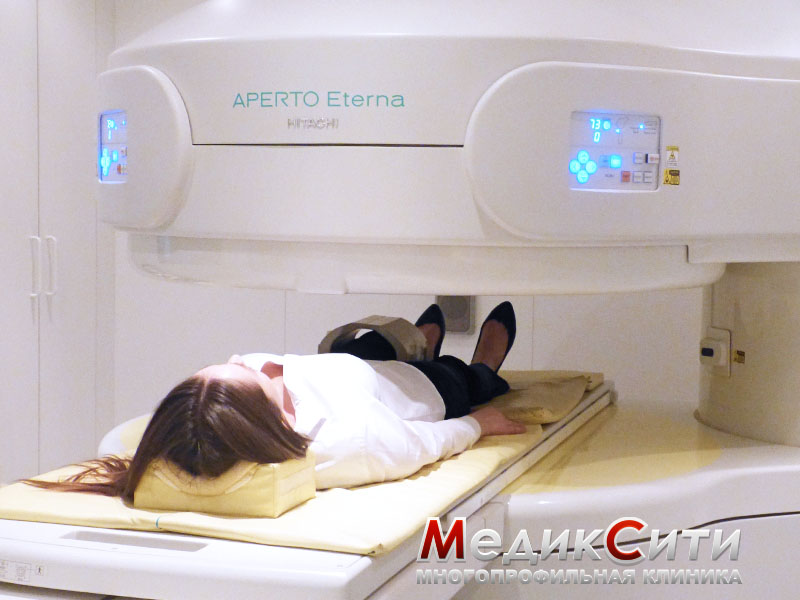
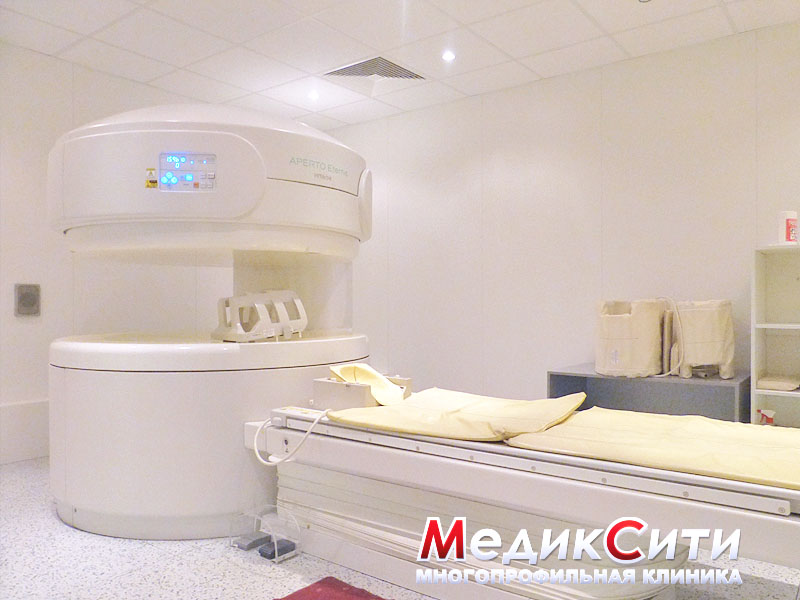
Причины заболевания
Появлению заболевания может способствовать ряд причин:
- травма или перенапряжение суставов в связи с усиленной физической нагрузкой;
- снижение количества эстрогенов у женщин в период менопаузы;
- пожилой возраст;
- операция на суставах;
- избыточная масса тела;
- наследственная предрасположенность;
- нарушение деятельности эндокринных органов;
- остеопороз и т.д.
Диагностика остеоартроза
Остеоартроз суставов выявляют с помощью следующих исследований:
- рентген-диагностика;
- УЗИ суставов;
- МРТ суставов;
- анализы крови: общий и биохимический;
- диагностика синовиальной жидкости.
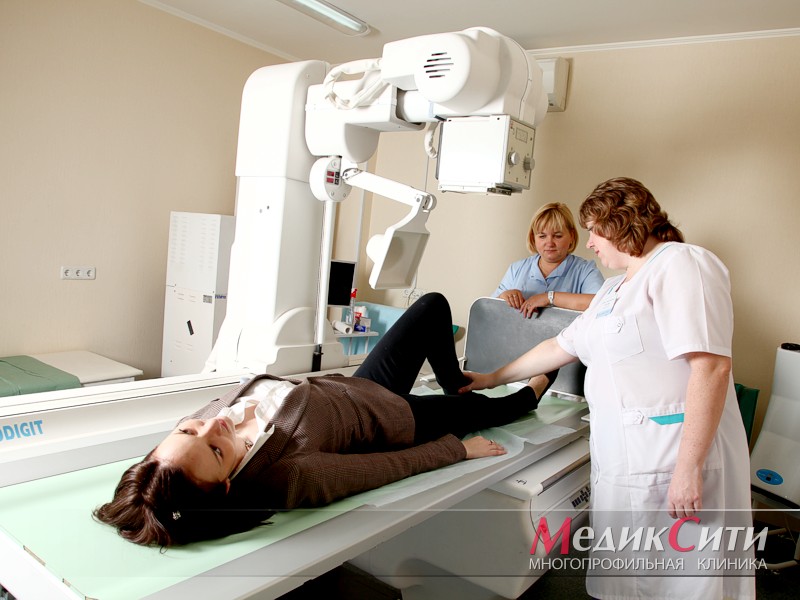

Лечение остеоартроза
Лечение остеоартроза - долгий по времени процесс, в течение которого необходимо выполнять все рекомендации врача-ортопеда и ревматолога.
При терапии деформирующего остеоартроза применяются анальгетики и нестероидные противовоспалительные препараты, снимающие боль и улучшающие работу больного сустава.
Для уменьшения воспаления синовиальной оболочки сустава и купирования острой боли врач может прописать инъекции кортикостероидных гормональных препаратов, которые делаются внутрь сустава.
Для предупреждения разрушения суставной ткани назначаются хондопротекторы.
В случае необходимости могут применяться хирургические манипуляции, которые включают в себя извлечение пораженных частей сустава и эндопротезирование. Одним из оптимальных методов лечения является артроскопия.
Артроскопия - малоинвазивная хирургическая процедура, применяющаяся для диагностики и лечения пораженной части сустава.
На сегодняшний день артроскопическую хирургию считают одним из лучших видов хирургического лечения, с помощью которого можно не только заменять и удалять поврежденные ткани, но и восстанавливать сам сустав. А также проводить анализ состояния различных костей.
- Артроскопия коленного сустава(или мениска). При разрыве мениска, задней и передней крестообразных связок могут применяться искусственные трансплантаты или взятые из собственных связок пациента.
- Артроскопия плечевого сустава. Незаменима для профилактики и лечения поражений сустава плеча. У спортсменов часто встречается разрыв вращательной манжеты, у остальных пациентов - нестабильность суставов, вывих плеча.
- Артроскопия тазобедренного сустава. Применяется для оценки состояния бедренной кости и других суставных элементов и соответствующего лечения. Эта манипуляция проводится намного реже и лишь специалистами с большим опытом.
- Артроскопия локтевого сустава, назначается в качестве диагностики при болях в руке и любых проблемах со сгибанием-разгибанием конечностей. При артритах возможен хирургический вид данной методики.
- Артроскопия голеностопного сустава. Патология голеностопного сустава характеризуется достаточно большим количеством показаний для проведения операции. Через месяц после артроскопии пациент может спокойно передвигаться, опираясь на палку.
Артроскопическая методика универсальна и применяется как для диагностики, так и для хирургического лечения.
Показания для артроскопической диагностики:
- нестабильность суставов;
- различные вывихи и подвывихи;
- появление хронических воспалений в костной ткани;
- киста мениска,
- травма мениска и хрящей в коленном суставе;
- разрывы связок в колене;
- удаление из суставной полости инородных тел, а также наростов, спаек;
- промывание суставов и удаление лишней жидкости;
- артрозы и артриты.
Артроскопия может проводиться как под общей, так и под местной анестезией. Обычно достаточно местного обезболивания. Продолжительность манипуляции - от получаса до часа (зависит от вида проблемы и необходимого хирургического вмешательства).
Артроскопия коленных суставов выполняется через небольшие разрезы в области колена. Полость колена промывают специальным раствором, это делается для улучшения видимости суставных поверхностей и удаления патологической жидкости из сустава.
При диагностической артроскопии в полость коленного сустава вставляется артроскоп, который передает на монитор точную картинку состояния сустава.
Если требуется оперативное лечение, то через другие надрезы в суставе врач вводит необходимые хирургические инструменты. После манипуляции накладываются швы и стерильные пластыри, затем сустав забинтовывается. При соблюдении всех предписаний врача, через 1,5-2 месяца пациент может вернуться к обычной жизни.
Читайте также:


