Устранение инфекции из отделения
В статье рассмотрим кратко профилактику ВБИ в ЛПУ. Что означают данные понятия?
Любое, распознаваемое клинически заболевание, отличающееся микробным происхождением у пациента или медицинского сотрудника, может быть связано с его пребыванием, терапией, обращением за медпомощью или обследованием в лечебном учреждении. Такой недуг считается внутрибольничной инфекцией (то есть сокращенно ВБИ). В ЛПУ профилактика таких болезней должна проводиться в обязательном порядке.
Выявление возбудителей внутрибольничных инфекций проводится с помощью методов лабораторной диагностики (микроскопических, микробиологических, серологических, молекулярно-биологических). При лечении используются антибиотики, антисептики, иммуностимуляторы, физиотерапия, экстракорпоральная гемокоррекция и т. д.
Описание
Одной из важнейших, а вместе с тем и остроактуальных задач выступает проведение профилактики ВБИ в ЛПУ.
Для развития инфекционной патологии необходимо присутствие трех звеньев:
- Источник инфекции, то есть биологический объект, в организме которого возбудители заболевания живут, размножаются и выделяются в окружающую среду. Источником заражения выступает больной или бактерионоситель.
- Фактор передачи возбудителя от инфицированного пациента здоровому.
- Восприимчивый организм.
Комплексные мероприятия, связанные с профилактикой внутрибольничной инфекции, разделены на две группы:
- Неспецифические, которые направлены на ликвидацию или санацию источников заражения, факторов и путей передачи возбудителя.
- Специфические, которые направлены на увеличение устойчивости организма больных и персонала к возбудителям ВБИ.
Требования
В рамках проведения неспецифической профилактики должны выполняться три важных требования:
- Сведение до минимума возможностей заноса патогенных возбудителей в стационар.
- Максимальное понижение рисков внутрибольничного заражения.
- Исключение выноса возбудителя за пределы ЛПУ.
Специфическая направленность профилактики госпитальной инфекции включает мероприятия по обнаружению иммунодефицитного состояния наряду с проведением их адекватной корректировки, а также применением в профилактических целях специфической сыворотки, бактериофагов и анатоксинов.
Приказ о профилактике ВБИ в ЛПУ
Основные мероприятия
Основные меры профилактики ВБИ в ЛПУ предполагают неспецифические мероприятия. Они включают следующие четыре группы:
- Проведение архитектурных планировочных действий.
- Выполнение санитарно-технических мероприятий.
- Осуществление санитарно-противоэпидемических действий.
- Дезинфекционные стерилизационные мероприятия.
Далее рассмотрим их более подробно.
Архитектурные планировочные действия
Такие мероприятия по профилактике ВБИ в ЛПУ направлены на предупреждение последующего распространения возбудителя путем дистанцирования или так называемого черно-белого деления планировочных секторов стационаров.
Принцип дистанцирования реализуют посредством функционального зонирования как стационара в целом, так и всех его подразделений с обособлением той или иной зоны разной степени чистоты. В связи с этим инфекционный, акушерский, детский стационар и различные отделения должны обязательно быть размещены в отдельных зданиях. Имеются соответствующие требования касательно функционального зонирования таких подразделений и отделений стационаров. Например, крайне важно обособленное расположение операционного блока, инфекционного, детского, родильного отделения, секторов для лечения пациентов с иммунодефицитом, ожогами и так далее.

Эффективность зонирования
В данном случае положительный результат тесно связан с фактором присутствия необходимого набора кабинетов определенного подразделения, например, палат для размещения пациентов и вспомогательных медицинских комнат. Площадь любого помещения должна быть достаточной и соответствовать установленным нормативам. Комплекс требований к планировке и организации больничной площади изложен в санитарных эпидемиологических требованиях к организациям, которые осуществляют медицинскую деятельность.
Санитарные технические мероприятия
Такие мероприятия профилактики ВБИ в ЛПУ включают в себя рациональное устройство системы вентиляции. Организация должного воздухообмена здания имеет большое значение. Выделяют следующие важные составляющие в комплексе эффективных методов профилактики внутрибольничной инфекции:
- Поддержание оптимального воздушного баланса с учетом соблюдения режима чистоты помещения.
- Кондиционирование микроклимата.
- Проведение очистки воздуха, который подается в операционные и прочие, приравненные к таковым, помещения в медицинских корпусах.
- Применение ламинарной установки для создания стерильной зоны.
Кроме этого, эпидемиологическое благополучие в рамках стационара возможно только при условии бесперебойной работы канализационной и водопроводной систем, а также организации энергоснабжения и параметров освещения. Не менее важно надлежащее состояние строительных конструкций.
Санитарные противоэпидемические мероприятия
Эти методы включают в себя поддержку должного санитарного состояния наряду с соблюдением противоэпидемического режима во всех помещениях медицинского стационара и контролем над правильностью их выполнения. Помимо всего прочего, данные меры профилактики предполагают следующее:

- Выявление возбудителей и носителей инфекции среди персонала (например, во время приема на работу, проведения периодического профилактического осмотра и по соответствующим эпидемическим показаниям).
- Проведение санации.
- Выявление носителей заболевания и больных среди пациентов во время их поступления в стационар и в периоды пребывания в отделении.
Большое значение в рамках мер профилактики ВБИ в ЛПУ имеет контроль над бактериальной обсемененностью больничной среды. При этом внимание уделяется воздуху и рабочим поверхностям помещений, материалам, приборам, инструментам.
Просветительная работа
Одним из аспектов санитарных противоэпидемических мероприятий выступает систематическое осуществление просветительной работы для персонала. В этой связи проводятся инструктажи по правилам приема пациентов, заполнения лечебных палат, уборки помещения, применения дезинфицирующих препаратов, использования бактерицидной лампы, соблюдению правил личной гигиены и обработке рук и так далее. Стоит отметить, что за обеспечение санитарного эпидемиологического режима в больничном учреждении несут ответственность, прежде всего, руководители.
Дезинфекционные и стерилизационные мероприятия
Данные методы профилактики ВБИ направляются на уничтожение возбудителей в пределах внутрибольничной среды. Дезинфекция уничтожает множество патогенных микроскопических организмов на различных поверхностях (полах, стенах, дверных ручках, выключателях, подоконниках и так далее). Очистке подвергается жесткая мебель, поверхности всевозможных приборов, аппаратов и оборудования.
Очень важно поддерживать свежий воздух в помещении, очищать посуду наряду с бельем, изделиями медицинского назначения и предметами ухода за пациентами. Дезинфекции также подлежит санитарное техническое оборудование, поверхность операционного поля и руки персонала. Таким образом, стерилизация является уничтожением всех видов микроскопических организмов, спор, в том числе на изделиях медицинского назначения.
Дезинфекционные стерилизационные меры профилактики ВБИ осуществляют с применением механической обработки (речь идет о мытье, влажной уборке, стирке, обработке пылесосом, вентиляции, проветривании). Инструментами служат химические средства и физические методики, которые обладают бактерицидным воздействием (к примеру, высокие температуры наряду с водяным паром под избыточным давлением, ультрафиолетовым облучением, ультразвуком, СВЧ-полем) и их сочетания (проведение влажной уборки с последующим дезинфекционным облучением).
Стоит отметить, что изделия медицинского назначения, которые используются для манипуляций и инвазивных процедур, при которых есть риск повреждения слизистых оболочек, после каждого использования подвергают трехстадийной обработке: дезинфекция, предстерилизационная подготовка (очистка) и стерилизация, причем два последних действия проводятся в стерилизационном отделении каждой больницы.
Проведение специфической профилактики ВБИ для пациента
Такая профилактика наряду с иммунизацией направлена на увеличение устойчивости организма пациентов и клинического персонала к внутрибольничной инфекции. Ее, как правило, разделяют на две формы: плановую и экстренную.

Плановый тип мероприятий по профилактике ВБИ или вакцинация (активная иммунизация) проводится, начиная с рождения. При этом здоровым новорожденным делаются прививки против гепатита В и туберкулеза, а затем, по достижению определенного возраста, детей вакцинируют в поликлинике от таких недугов как полиомиелит, коклюш, дифтерия, корь и другие инфекции согласно прививочному календарю.
Таким образом, у подрастающего поколения вырабатывается стойкий пожизненный иммунитет против данных заболеваний. В целях предупреждения внутрибольничных заражений медицинского персонала проводится плановая вакцинация против гепатита В и дифтерии.
Экстренная профилактика, как правило, включает в себя мероприятия, которые направлены на предотвращение развития патологии у людей в случае заражения. Целью при этом является создание невосприимчивости индивида в течение инкубационного периода заболевания.

Мы рассмотрели кратко профилактику ВБИ в ЛПУ.
Особенности санэпидрежима в инфекционных стационарах
Дезинфекции в ЛПУ подлежат такие объекты:
- Поверхности помещений;
- Медицинские оборудование и приборы;
- Предметы ухода за больным;
- Посуда больных;
- Нательное и постельное белье;
- Санитарный транспорт.
Во всех помещениях инфекционного стационара ежедневно проводят влажную уборку с дезсредствами. Так, в приемном отделении уборку осуществляют после каждого приема пациента. Ветошью, смоченной в растворе дезсредства протирают поверхности мебели, двери с дверными ручками, пол — все, с чем контактировал больной. На входе и выходе из смотрового кабинета кладут коврик, пропитанный дезсредством. После приема пациента с капельными инфекциями также стоит обеззараживать воздух с помощью бактерицидных ламп.
В остальных помещениях инфекционного стационара (коридорах, манипуляционных кабинетах, палатах больных, ординаторских и сестринских, санитарных комнатах) влажная уборка проводится с дезсредствами дважды в сутки. Во время уборки ветошью, смоченной в раствор дезсредства протирают стены, двери с ручками, подоконники, батареи, перила, поверхности мебели. В окончании уборки моют полы.
Сантехническое оборудование моют с дезсредствами щеточками. Также во время уборки санитарных комнат обязательно обеззараживают сливные кнопки и сиденья унитазов, дверные ручки, выключатели света.
Один раз в 7 дней в помещениях проводится генеральная уборка. Во время генеральной уборки обеззараживают все поверхности помещений, в частности те, которые остаются незатронутыми при проведении текущих уборок. При генеральной уборке мытью полежат потолки с люстрами, стены во всю высоту, пространства за батареями и мебелью и прочие труднодоступные места.

После проведения уборки использованный уборочный инвентарь обеззараживают путем погружения в раствор дезсредства, например Септолит ДХЦ. После окончания дезинфекционной выдержки инвентарь ополаскивают водой и высушивают в специально отведенном для этого месте.
Дезинфекция белья
Если при поступлении больного в приемное отделение инфекционного стационара, у него было выявлено высоко контагиозное заболевание, тогда необходимо дезинфицировать его личную одежду. Для этого в приемном отделении личную одежду, в том числе верхнюю одежду и обувь собирают в пакеты и отправляют на обеззараживание в дезкамеру. Пациенту выдают больничное нательное белье.
Кроме того, в распоряжение пациента выдают постельное белье и полотенца, которые меняют каждые 7 дней, при загрязнении — чаще. Грязное белье собирают из палат, а дальше дезинфицируют его путем замачивания в растворе дезсредства. После окончания времени дезинфекционной выдержки белье достают из раствора и стирают с порошком в машинках.
После выписки больного его постельные принадлежности собирают в мешки и отправляют на камерную дезинфекцию. Тем временем ветошью, смоченной в дезсредство протирают корпус кровати. Кровать застилают бельем уже непосредственно перед поступлением в палату следующего пациента.
В смотровых кабинетах после осмотра пациента дезинфекции подвергают все медицинские приборы, с которыми он соприкасался. Так, шпатели для осмотра зева и термометры дезинфицируют путем погружения в емкости, наполненные раствором дезсредства.
Горшки и подкладные судна освобождают от физиологических выделений и погружают в раствор дезсредства. Дезинфекцию подкладных клеенок и клеенчатых чехлов на матрацы осуществляют путем протирания ветошью, смоченной в раствор дезсредства.
Дезинфекцию медицинских приборов и аппаратов проводят путем двукратного протирания ветошью, смоченной в раствор дезсредства.
Согласно санитарным требованиям с целью предотвращения распространения капельных инфекций пациентам следует принимать пищу в палатах. В отделении кишечной инфекции пациенты, общее состояние которых оценено как удовлетворительное, могут питаться в столовой. При этом после окончания приема пищи медперсонал проводит влажную уборку в столовой: моют с дезсредствами столы, дверные ручки, пол.
Посуду обеззараживают по такому алгоритму:
- Посуду очищают от остатков пищи;
- Моют щетками в первой ванной, наполненной горячей водой с моющим средством;
- Замачивают во второй ванной, наполненной раствором дезсредства, на время экспозиции, указанное в инструкции к дезсредству;
- Вымывают от остатков дезсредств проточной водой в третьей ванной.
Ветошь и щетки, используемые для мытья посуды следует обеззараживать после каждого применения.
Остатки пищи собирают в бак и затем дезинфицируют, смешивая с раствором Септолит-Тетра в пропорции 1:1. После окончания дезинфекции остатки пищи утилизируют.
Лекция №2
Хирургическая инфекция – внедрение и размножение в организме человека болезнетворных микробов, вызывающих гнойно-воспалительные процессы, требующие хирургического лечения.
Хирургическая инфекция возникает вследствие проникновения в рану гноеродных микробов – аэробов и анаэробов. Аэробы живут и размножаются при доступе кислорода, анаэробы – в бескислородных условиях.
Основные источники инфекции- места обитания, развития и размножения микробов – больной человек, бациллоноситель, животные. Именно от них патогенные микроорганизмы с гноем, слюной, слизью и другими выделениями попадают во внешнюю среду (воздух, окружающие предметы, руки персонала и др.). Затем эта экзогенная (из внешней среды) инфекция может проникнуть в рану пациента разными путями: воздушным, капельным, контактным, имплантационным.
Источником эндогенной инфекции являются гнойно-воспалительные процессы в организме самого человека вне зоны операции (кариозные зубы, тонзиллит, гайморит), а также микробы сапрофиты полости рта, кишечника, дыхательных и мочевыводящих путей.
Причиной гнойно-воспалительных заболеваний чаще бывают стафилококки, стрептококки, бактерии группы протея, синегнойная и кишечная палочки. Наиболее частым возбудителем гнойных заболеваний является стафилококк.
Общими признаками различных возбудителей являются:
§ Высокая адаптационная способность микроорганизмов к среде обитания благодаря своей быстрой изменчивости;
§ Способность вырабатывать экзотоксины различной активности, облегчающие проникновение микробов в макроорганизм и определяющие инвазивность;
§ Патогенность – способность вызывать развитие нагноительных процессов в организме.
Для борьбы с экзогенной инфекцией используются методы асептики, а эндогенную инфекцию уничтожают методами антисептики. Комбинация этих методов позволяет успешно вести борьбу с микробами на всех этапах: источник инфекции → пути её передачи → макроорганизм (восприимчивый организм человека).
Зная возбудителей хирургической инфекции, пути их проникновения в организм человека, медицинская сестра должна уметь заподозрить признаки воспаления по местным и общим симптомам.
К местным симптомам относятся:
ü местное повышение температуры;
ü нарушение функций.
К общим симптомам относятся:
ü головная боль;
ü повышение температуры тела;
ü тошнота, рвота;
ü изменение в анализе крови (ускоренная СОЭ, лейкоцитоз).
Профилактика внутрибольничной инфекции в хирургических отделениях предусматривает комплекс мероприятий, направленных на:
ü соблюдение санитарно-гигиенического режима;
ü соблюдение правил сбора, хранения и удаления отходов в ЛПУ;
ü уничтожение патогенных и условно-патогенных микроорганизмов на объектах, окружающих пациента, и предметах медицинского назначения путём их дезинфекции;
ü устранение возбудителей инфекции путём обследования пациентов и медицинского персонала, рационального назначения антибиотиков, смены антисептических средств;
ü прерывание путей передачи при строгом соблюдении асептики;
ü осуществление эффективного контроля стерилизации и дезинфекции;
ü повышение устойчивости организма человека.
Для предупреждения проникновения микроорганизмов в рану из окружающего воздуха используются, прежде всего организационные мероприятия, обусловленные спецификой работы хирургических отделений и стационара в целом.
Основные структурные подразделения хирургического стационара:
приемное отделение — осуществляет прием, регистрацию, обследование и санитарную обработку больных, их транспортировку в лечебно-диагностические отделения хирургического профиля (хирургические отделения);
Операционный блок — предназначен для выполнения хирургических вмешательств, располагается изолированно от отделения, лучше в специальных пристройках. Это самое чистое место хирургического стационара, где строго соблюдаются правила асептики и принципы зональности:
первая зона — абсолютной стерильности — включает: операционную — для проведения операций; предоперационную — для надевания бахил, масок, хирургической антисептики рук перед операцией; стерилизационную — для стерилизации дополнительных инструментов, необходимых по ходу операции;
вторая зона — строгого режима (относительной стерильности) — включает: санпропускники; раздевалки для персонала; душевые установки; комнаты для надевания спецодежды (халаты или костюмы из легкой ткани, сменная обувь, колпак); помещения для хранения наркозной аппаратуры, обработки инструментов после операции;
третья зона — ограниченного режима (техническая) — включает помещения для хранения: крови и ее препаратов, переносной аппаратуры, инструментария, медикаментов, чистого операционного белья; комнаты для хирургов, анестезиологов, медицинских сестер (операционных, анестезисток);
четвертая зона — общего режима — включает кабинеты заведующего, старшей медицинской сестры, помещения для грязного белья, отходов.
централизованное стерилизационное отделение (ЦСО)
обеспечивает стерилизацию операционного белья, перевязочного материала, перчаток, хирургического инструмента;
отделение переливания крови (ОПК) или трансфузионный кабинет обеспечивает заготовку и хранение крови, ее препаратов; производит индивидуальный подбор крови, ее препаратов для трансфузий.
Во всех подразделениях хирургического стационара полы и стены должны иметь покрытия, выдерживающие многократную влажную уборку с применением антисептиков (линолеум, кафельная и керамическая плитка, масляная краска). В операционной и перевязочной аналогичные требования предъявляются к потолкам.
Оборудование хирургического стационара изготовляется из металла, пластмассы, имеет простые конфигурации, легко передвигается (имеет колесики) и дезинфицируется.
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
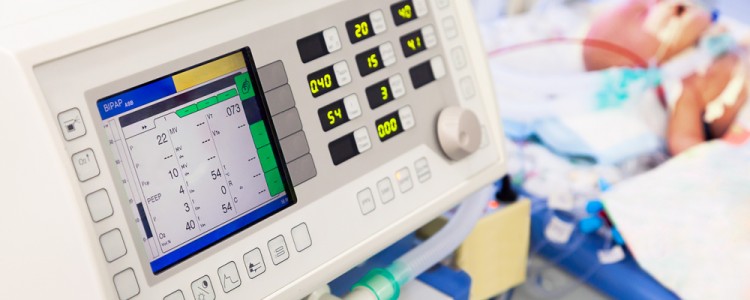
Известно, что отделения реанимации и интенсивной терапии характеризуются чрезвычайно высоким риском возникновения внутрибольничных инфекций (ВБИ), которые являются одной из самых актуальных проблем в современной медицине.

Основными причинами высокой заболеваемости ВБИ в отделениях реанимации являются следующие:
- Высокая восприимчивость пациентов. Пациентами отделений реанимации являются люди, ослабленные основным заболеванием, тяжесть которого делает невозможным жизнь пациента без применения искусственной вентиляции легких, парентерального питания и пр. Применение антибиотиков широкого спектра, которое в большинстве случаев начинается сразу после поступления больного в отделение, повышает риск колонизации пациентов антибиотикорезистентными штаммами микроорганизмов.
- Высокая концентрация медицинского персонала и тесный контакт медицинских работников с пациентами. Пациенты здесь нуждаются в более интенсивном и квалифицированном уходе, чем пациенты других отделений, что определяет интенсивность контактов.
- Высокая частота использования инвазивных лечебно-диагностических манипуляций и процедур. Для лечения и диагностики в отделениях реанимации используются методы, являющиеся факторами риска возникновения госпитальных инфекций. Искусственная вентиляция легких, частая санация трахеобронхиального дерева предопределяют возможность колонизации дыхательных путей условно-патогенными микроорганизмами с последующим развитием поствентиляционных трахеобронхитов и пневмоний, которые являются ведущей формой госпитальных инфекций в отделениях реанимации. С массивной инфузионной терапией и длительной катетеризацией центральных вен и артерий часто связано возникновение бактериемий. С частой и длительной катетеризацией мочевого пузыря связано возникновение мочевой инфекции.
В нашем отделении предусмотрена возможность непрерывного наблюдения за каждым больным с поста медицинской сестры, свободного доступа к койке каждого больного со всех сторон, возможность проведения тщательной уборки и дезинфекции.
В отделениях интенсивной терапии и реанимации используется компактное, удобное в обращении и отвечающее повышенным требованиям гигиены, современное оборудование. Мебель изготовлена из материалов, легко поддающихся дезинфекции. Для стен и пола используются легко моющиеся покрытия из специальных облицовочных материалов.
Отделения реанимации, при необходимости, может быть разделено на 2 сектора — для больных с уже имеющейся инфекцией и для “чистых” больных.
Предусмотрена возможность проведения изоляционно-ограничительных мероприятий в отношении пациентов с манифестной формой ВБИ, а также пациентов — носителей эпидемически опасных штаммов, которые наиболее часто вызывают вспышки ВБИ в отделениях реанимации, а также антибиотикорезистентных штаммов любых условно-патогенных микроорганизмов.
Помимо внутрибольничных инфекций, вызванных возбудителями, которые были переданы пациентам в стационаре (экзогенные инфекции), существует большая группа так называемых эндогенных инфекций, т.е. инфекций, вызванных собственной флорой пациента (условно-патогенными микроорганизмами, вегетирующими на кожных покровах и слизистых и в пищеварительном тракте) или микроорганизмами, колонизирующими пациента. Чем тяжелее состояние больного, тем больше микроорганизмов поселяется на кожных покровах и слизистых. В связи с этим тщательный уход за тяжелыми больными реанимационных отделений имеет чрезвычайно важное значение.
Уход за кожей. Наружные покровы служат средой обитания множества микроорганизмов, которые в обычных условиях из-за мощных барьерных функций кожи редко вызывают патологию. Опасность постоянных обитателей кожи проявляется при нарушении целостности кожных покровов, а также при трофических изменениях кожи, наблюдающихся у тяжелых больных. В связи с этим, каждому тяжелому больному ежедневно проводится обтирание тела теплой водой, в которую добавляют спирт, уксус. Под больного подкладывают клеенку или специальную гигиеническую подкладную. Больным с непроизвольным мочеиспусканием и дефекацией обтирание производят после каждого загрязнения кожи. Несвоевременная смена постельного белья приводит к образованию пролежней, их инфицированию и таким образом способствует присоединению еще более серьезных госпитальных инфекций, утяжеляющих состояние больных; для профилактики возникновения опрелостей тело обрабатывается 3% камфарным спиртом или 3% уксусной кислотой.
Уход за полостью рта, промывание глаз. Эти меры являются средством профилактики стоматитов, гнойных конъюнктивитов, паротитов. Глаза промываются теплым раствором фурациллина; в порядке профилактики используют раствор альбуцида.
Для лечения пациентов отделений реанимации и интенсивной терапии требуется массивная инфузионная терапия, при которой незаменимы внутрисосудистые катетеры. Они используются для внутривенного введения жидкостей, лекарственных средств, производных крови, парентеральных питательных растворов, а также для наблюдения за состоянием гемодинамики у больных в критическом состоянии. Однако, использование внутрисосудистых катетеров часто осложняется развитием местных или системных инфекций, включая септические тромбофлебиты, эндокардиты, инфекции крови, метастатические инфекции, развивающиеся в результате переноса инфекции гематогенным путем от места установки катетера к другим участкам тела и местные воспалительные изменения (нагноения в месте катетера). Инфекции, связанные с катетеризацией, в особенности, инфекции кровотока, повышают заболеваемость и смертность на 10-20%, удлиняют сроки госпитализации (в среднем на 7 дней) и увеличивают затраты на лечение.
При инфекциях, связанных с катетеризацией, наиболее частыми возбудителями являются коагулазонегативные стафилококки, в основном, Staphylococcus epidermidis, St. aureus, грибы рода Candida, а также грамотрицательные микроорганизмы, такие как Enterobacter, Acinetobakter, Serratia marcescens.
Факторы риска развития сепсиса, связанного с катетерами, могут быть обусловлены следующими обстоятельствами:
1. Материал, из которого изготовлен катетер: предпочтительным материалом является полиуретан.
2. Размер катетера: центральные катетеры с тремя отверстиями несут больший риск, по сравнению с одинарными.
3. Использование сосудов нижних конечностей опаснее из-за повышенного риска инфекции.
4. Техника введения катетеров: постановка катетеров должна проводиться в асептических условиях. Нарушение техники асептики при постановке катетера — неадекватная обработка рук, использование нестерильных перчаток, неправильная обработка кожи больного в месте катетеризации и др. — приводит к возникновению гнойных осложнений.
5. Длительность нахождения катетера в месте введения: чем дольше катетер находится в сосуде, тем вероятнее развитие инфузионных флебитов и других осложнений.
6. Состав вводимых жидкостей.
7. Частота смены перевязочного материала.
8. Опыт персонала, устанавливавшего катетер.
9. Подготовка кожи.
10. Индивидуальные особенности больного.
Факторы заражения внутрисосудистых устройств:
- руки медицинского персонала,
- микрофлора кожи больного,
- инфицирование поршня,
- обсеменение при введении катетера,
- обсеменение жидкостей.
Основным средством профилактики осложнений, связанных с катетеризацией, является ограничение использования внутрисосудистых катетеров: установку катетера следует назначать только в случае необходимости.
Показаниями для катетеризации центральных вен являются:
- отсутствие выраженных периферических вен;
- необходимость массивной инфузионной терапии;
- измерение центрально-венозного давления;
- проведение гемодиализа, гемосорбции, плазмофереза;
- внутрисердечное введение электродов.
Правила работы с подключичными катетерами.
- Соблюдение асептики при постановке катетера. Барьерные меры предосторожности (стерильный халат, перчатки, индивидуальный стерильный набор для подключичного катетера);
- Адекватная обработка кожи в месте установки катетера, использование кожных антисептиков (раствор АХД-2000, 70% спирт, иодонат);
- Ограничение манипуляций с катетером;
- Ежедневная смена лейкопластырной наклейки по специальному образцу;
- Ежедневная обработка кожи вокруг катетера 70% раствором спирта, водными или спиртовыми растворами хлоргексидина. Перед началом работы с катетером и по ее окончании производится промывание его просвета физиологическим раствором с гепарином; в катетере не должно быть крови. Раствор — гепариновый замок лучше вводить через прокол резиновой заглушки тонкой иглой. Катетер не должен перегибаться и скручиваться. Смена катетера производится 1 раз в 10 дней при отсутствии инфекции крови;
- При появлении признаков воспаления или инфекции крови катетер должен быть удален. При удалении катетера место пункции прижать шариком со спиртом и удерживать 10 минут, затем накладывается асептическая повязка. При замене катетера — смена места катетеризации.
- Обязательное микробиологическое исследование отделяемого из места воспаления;
- При отсутствии центральных венозных катетеров вливание растворов в периферические вены не должно производиться более 12 часов в связи с возможным развитием флебитов.
Особое внимание уделяется инфузионным растворам, при этом стерильные растворы должны быть фабричного изготовления или изготовлены в аптеке с соблюдением правил асептики. Для вскрытия флаконов с жидкостями необходимо использовать стерильный инструментарий. Флаконы с растворами используются строго индивидуально на каждое вливание, расфасовка растворов в аптеках больниц должна соответствовать количеству переливаемого раствора. Срок стерильности растворов, завальцованных в больничных аптеках, не более 30 дней.
Читайте также:


