Увеличение лимфоузлов при цитомегаловирусной инфекции
Цитомегалия – это инфекционное заболевание вирусного генеза, передающееся половым, трансплацентарным, бытовым, гемотрансфузионным путем. Симптоматически протекает в форме упорной простуды. Отмечается слабость, недомогание, головные и суставные боли, насморк, увеличение и воспаление слюнных желез, обильное слюноотделение. Часто протекает бессимптомно. Опасна цитомегалия беременных: она может вызывать самопроизвольный выкидыш, врожденные пороки развития, внутриутробную гибель плода, врожденную цитомегалию. Диагностика осуществляется лабораторными методами (ИФА, ПЦР). Лечение включает противовирусную и симптоматическую терапию.
МКБ-10
Общие сведения
Другие названия цитомегалии, встречающиеся в медицинских источниках, - цитомегаловирусная инфекция (ЦМВ), инклюзионная цитомегалия, вирусная болезнь слюнных желез, болезнь с включениями. Цитомегалия является широко распространенной инфекцией, и многие люди, являясь носителями цитомегаловируса, даже не подозревают об этом. Наличие антител к цитомегаловирусу выявляется у 10—15% населения в подростковом возрасте и у 50% взрослых людей. По некоторым источникам, носительство цитомегаловируса определяется у 80% женщин детородного периода. В первую очередь это относится к бессимптомному и малосимптомному течению цитомегаловирусной инфекции.

Причины
- воздушно-капельным: при чихании, кашле, разговоре, поцелуях и т.д.;
- половым путем: при сексуальных контактах через сперму, влагалищную и шеечную слизь;
- гемотрансфузионным: при переливании крови, лейкоцитарной массы, иногда - при пересадке органов и тканей;
- трансплацентарным: во время беременности от матери плоду.
Нередко цитомегаловирус находится в организме многие годы и может ни разу не проявить себя и не нанести вреда человеку. Проявление скрытой инфекции происходит, как правило, при ослаблении иммунитета. Угрожающую по своим последствиям опасность цитомегаловирус представляет у лиц со сниженным иммунитетом (ВИЧ-инфицированных, перенесших трансплантацию костного мозга или внутренних органов, принимающих иммунодепрессанты), при врожденной форме цитомегалии, у беременных.
Патогенез
Попадая в кровь, цитомегаловирус вызывает выраженную иммунную реакцию, проявляющуюся в выработке защитных белковых антител – иммуноглобулинов М и G (IgM и IgG) и противовирусной клеточной реакцией - образованием лимфоцитов CD 4 и CD 8. Угнетение клеточного иммунитета при ВИЧ-инфекции приводит к активному развитию цитомегаловируса и вызываемой им инфекции.
Даже при бессимптомном течении инфекции носитель цитомегаловируса является потенциально заразным для неинфицированных лиц. Исключение составляет внутриутробный путь передачи цитомегаловируса от беременной женщины плоду, который происходит в основном при активном течении процесса, и лишь в 5% случаев вызывает врожденную цитомегалию, в остальных же носит бессимптомный характер.
Симптомы цитомегалии
В 95% случаев внутриутробное инфицирование плода цитомегаловирусом не вызывает развития заболевания, а протекает бессимптомно. Врожденная цитомегаловирусная инфекция развивается у новорожденных, матери которых перенесли первичную цитомегалию. Врожденная цитомегалия может проявляться у новорожденных в различных формах:
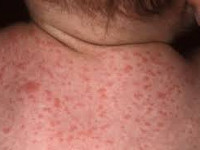
- петехиальная сыпь – мелкие кожные кровоизлияния - встречается у 60-80% новорожденных;
- недоношенность и задержка внутриутробного развития плода - встречается у 30% новорожденных;
- желтуха;
- хориоретинит – острый воспалительный процесс в сетчатке глаза, часто вызывающий снижение и полную потерю зрения.
Летальность при внутриутробном инфицировании цитомегаловирусом достигает 20-30%. Из выживших детей большая часть имеет отставание в умственном развитии или инвалидность по слуху и зрению.
При инфицировании цитомегаловирусом в процессе родов (при прохождении плода по родовым путям) или в послеродовом периоде (при бытовом контакте с инфицированной матерью или грудном вскармливании) в большинстве случаев развивается бессимптомное течение цитомегаловирусной инфекции. Однако у недоношенных младенцев цитомегаловирус может вызывать затяжную пневмонию, к которой часто присоединяется сопутствующая бактериальная инфекция. Часто при поражении цитомегаловирусом у детей отмечается замедление в физическом развитии, увеличение лимфоузлов, гепатит, сыпь.
У лиц, вышедших из периода новорожденности и имеющих нормальный иммунитет, цитомегаловирус может вызывать развитие мононуклеозоподобного синдрома. Течение мононуклеазоподобного синдрома по клинике не отличается от инфекционного мононуклеоза, вызываемого другой разновидностью герпесвируса – вирусом Эбштейна-Барр. Течение мононуклеозоподобного синдрома напоминает упорную простудную инфекцию. При этом отмечается:
- длительная (до 1 месяца и более) лихорадка с высокой температурой тела и ознобами;
- ломота в суставах и мышцах, головная боль;
- выраженные слабость, недомогание, утомляемость;
- боли в горле;
- увеличение лимфоузлов и слюнных желез;
- кожные высыпания, напоминающие сыпь при краснухе (обычно встречается при лечении ампициллином).
В отдельных случаях мононуклеозоподобный синдром сопровождается развитием гепатита – желтухой и повышением в крови печеночных ферментов. Еще реже (до 6% случаев) осложнением мононуклеозоподобного синдрома служит пневмония. Однако у лиц с нормальной иммунной реактивностью она протекает без клинических проявлений, выявляясь лишь при проведении рентгенографии легких.
Длительность течения мононуклеозоподобного синдрома составляет от 9 до 60 дней. Затем обычно наступает полное выздоровление, хотя на протяжении нескольких месяцев могут сохраняться остаточные явления в виде недомогания, слабости, увеличенных лимфоузлов. В редких случаях активизация цитомегаловируса вызывает рецидивы инфекции с лихорадкой, потливостью, приливами и недомоганием.
Ослабление иммунитета наблюдается у лиц, страдающих синдромом врожденного и приобретенного (СПИД) иммунодефицита, а также у пациентов, перенесших пересадку внутренних органов и тканей: сердца, легкого, почки, печени, костного мозга. После пересадки органов пациенты вынуждены постоянно принимать иммунодепрессанты, ведущие к выраженному подавлению иммунных реакций, что вызывает активность цитомегаловируса в организме.
У пациентов, перенесших трансплантацию органов, цитомегаловирус вызывает поражение донорских тканей и органов (гепатит – при пересадке печени, пневмонию при пересадке легкого и т. д.). После трансплантации костного мозга у 15-20% пациентов цитомегаловирус может привести к развитию пневмонии с высокой летальностью (84-88%). Наибольшую опасность представляет ситуация, когда инфицированный цитомегаловирусом донорский материал пересажен неинфицированному реципиенту.
Цитомегаловирус поражает практически всех ВИЧ-инфицированных. В начале заболевания отмечаются недомогание, суставные и мышечные боли, лихорадка, ночная потливость. В дальнейшем к этим признакам могут присоединяться поражения цитомегаловирусом легких (пневмония), печени (гепатит), мозга (энцефалит), сетчатки глаза (ретинит), язвенные поражения и желудочно-кишечные кровотечения.
У мужчин цитомегаловирусом могут поражаться яички, простата, у женщин – шейка матки, внутренний слой матки, влагалище, яичники. Осложнениями цитомегаловирусной инфекции у ВИЧ-инфицированных могут стать внутренние кровотечения из пораженных органов, потеря зрения. Множественное поражение органов цитомегаловирусом может привести к их дисфункции и гибели пациента.
Диагностика
С целью диагностики цитомегаловирусной инфекции проводится лабораторное обследование. Постановка диагноза цитомегаловирусной инфекции основана на выделении цитомегаловируса в клиническом материале или при четырехкратном повышении титра антител.
- ИФА-диагностика. Включает определение в крови специфических антител к цитомегаловирусу - иммуноглобулинов М и G. Наличие иммуноглобулинов М может свидетельствовать о первичном заражении цитомегаловирусом либо о реактивации хронической ЦМВИ. Определение высоких титров IgМ у беременных может угрожать инфицированию плода. Повышение IgМ выявляется в крови спустя 4-7 недель после заражения цитомегаловирусом и наблюдается на протяжении 16-20 недель. Повышение иммуноглобулинов G развивается в период затухания активности цитомегаловирусной инфекции. Их наличие в крови говорит о присутствии цитомегаловируса в организме, но не отражает активности инфекционного процесса.
- ПЦР-диагностика. Для определения ДНК цитомегаловируса в клетках крови и слизистых (в материалах соскобов из уретры и цервикального канала, в мокроте, слюне и т. д.) используется метод ПЦР-диагностики (полимеразной цепной реакции). Особенно информативно проведение количественной ПЦР, дающей представление об активности цитомегаловируса и вызываемого им инфекционного процесса.
В зависимости от того, какой орган поражен цитомегаловирусной инфекцией, пациент нуждается в консультации гинеколога, андролога, гастроэнтеролога или других специалистов. Дополнительно по показаниям проводится УЗИ органов брюшной полости, кольпоскопия, гастроскопия, МРТ головного мозга и другие обследования.
Лечение цитомегаловирусной инфекции
Неосложненные формы мононуклеазоподобного синдрома не требует специфической терапии. Обычно проводятся мероприятия, идентичные лечению обычного простудного заболевания. Для снятия симптомов интоксикации, вызываемой цитомегаловирусом, рекомендуется пить достаточное количество жидкости.
Лечение цитомегаловирусной инфекции у лиц, входящих в группу риска, проводится противовирусным препаратом ганцикловиром. В случаях тяжелого течения цитомегалии ганцикловир вводится внутривенно, т. к. таблетированные формы препарата обладают лишь профилактическим эффектом в отношении цитомегаловируса. Поскольку ганцикловир обладает выраженными побочными эффектами (вызывает угнетение кроветворения - анемию, нейтропению, тромбоцитопению, кожные реакции, желудочно-кишечные расстройства, повышение температуры и ознобы и др.), его применение ограничено у беременных, детей и у людей, страдающих почечной недостаточностью (только по жизненным показаниям), он не используется у пациентов без нарушения иммунитета.
Для лечения цитомегаловируса у ВИЧ-инфицированных наиболее эффективен препарат фоскарнет, также обладающий рядом побочных эффектов. Фоскарнет может вызывать нарушение электролитного обмена (снижение в плазме крови магния и калия), изъязвление половых органов, нарушение мочеиспускания, тошноту, поражение почек. Данные побочные реакции требуют осторожного применения и своевременной корректировки дозы препарата.
Прогноз
Особую опасность цитомегаловирус представляет при беременности, так как может провоцировать выкидыш, мертворождение или вызывать тяжелые врожденные уродства у ребенка. Поэтому цитомегаловирус, наряду с герпесом, токсоплазмозом и краснухой, относится к числу тех инфекций, обследоваться на которые женщины должны профилактически, еще на этапе планирования беременности.
Профилактика
Особенно остро вопрос профилактики цитомегаловирусной инфекции стоит у лиц, входящих в группу риска. Наиболее подвержены инфицированию цитомегаловирусом и развитию заболевания ВИЧ-инфицированные (особенно больные СПИДом), пациенты после трансплантации органов и лица с иммунодефицитом иного генеза.
Неспецифические методы профилактики (например, соблюдение личной гигиены) неэффективны в отношении цитомегаловируса, так как заражение им возможно даже воздушно-капельным путем. Специфическая профилактика цитомегаловирусной инфекции проводится ганцикловиром, ацикловиром, фоскарнетом среди пациентов, входящих в группы риска. Также для исключения возможности инфицирования цитомегаловирусом реципиентов при пересадке органов и тканей необходим тщательный подбор доноров и контроль донорского материала на наличие цитомегаловирусной инфекции.
[youtube.player]Цитомегаловирусная инфекция – это заболевание, возбудителем которого является цитомегаловирус – вирус из подсемейства герпесвирусов, к которому также относятся вирусы простого герпеса 1 и 2, вирус ветряной оспы и опоясывающего лишая, вирус Эпштейна-Барр и герпесвирусы человека типов 6,7 и 8.
Распространенность цитомегаловирусной инфекции крайне высока. Однажды проникнув в организм, вирус не покидает его – чаще всего он существует в латентном виде и проявляется только при снижении иммунитета как у детей, так и у взрослых.
Жертвами цитомегаловирусной инфекции часто становятся ВИЧ-инфицированные, а также люди, перенесшие трансплантацию внутренних органов или костного мозга и принимающие препараты, подавляющие иммунный ответ.
Однако при первичном заражении может возникнуть острое инфекционное заболевание. Часто заражение происходит после рождения и в раннем детстве, особенно часто это встречается в странах с низким социальным и экономическим развитием, где распространенность цитомегаловирусной инфекции среди молодых людей значительно выше, чем в развитых странах.
 |
| Наиболее опасно развитие цитомегаловирусной инфекции во время беременности |
Наиболее опасна внутриутробная форма цитомегаловирусной инфекции, которая характерна для детей, матери которых во время беременности перенесли первичную цитомегаловирусную инфекцию. Врожденная цитомегалия часто приводит к задержке умственного развития и к многочисленным другим неблагоприятным последствиям.
Цитомегаловирусная инфекция не очень заразна. Для ее передачи требуется длительное тесное общение или многократные контакты.
- Воздушно-капельный путь: при разговоре, кашле, чихании, поцелуях и т.д.
- Половой путь: при половых контактах риск передачи вируса весьма велик, поскольку вирус выделяется со спермой, влагалищной и шеечной слизью.
- При переливании крови и ее компонентов, содержащих лейкоциты.
- От матери плоду – чаще всего при первичной цитомегаловирусной инфекции или реактивации латентной инфекции во время беременности.
 |
| У многих людей вирус всю жизнь присутствует в латентном состоянии |
Вирус попадает в кровь здорового человека и вызывает выраженный иммунный ответ, который заключается в образовании антител – специфических защитных белков – иммуноглобулинов М ( Anti - CMV - IgM ).
Лимфоциты CD 4 и CD 8 обладают мощной активностью против цитомегаловирусов. Поэтому при угнетении клеточного иммунного ответа, например при нарушении образования лимфоцитов CD 4 при СПИДе, цитомегаловирусная инфекция активно развивается и приводит к реактивации ранее латентной инфекции.
Иммуноглобулины М против цитомегаловируса образуются примерно через 4-7 недель после заражения и находятся в крови на протяжении 16-20 недель. Обнаружение их в крови в эти сроки может быть свидетельством первичной цитомегаловирусной инфекции. Затем иммуноглобулины М заменяются на иммуноглобулины G ( Anti - CMV - IgG ), которые присутствуют в крови в той или иной степени на протяжении всей последующей жизни.
В большинстве случаев при нормальном иммунитете цитомегаловирусная инфекция протекает бессимптомно, хоть и остается в организме надолго в виде латентной инфекции. Где именно хранится вирус неизвестно, предполагается его наличие во многих органах и тканях.
Даже бессимптомные носители способны передавать вирус неинфицированным лицам. Исключение представляет передача вируса от матери плоду, которая осуществляется в основном только при активном инфекционном процессе, но только в 5% случаев приводит к врожденной цитомегалии, у остальных новорожденных цитомегаловирусная инфекция также протекает бессимптомно.
Мононуклеозоподобный синдром – это самая частая форма цитомегаловирусной инфекции у лиц с нормальным иммунитетом, вышедших из периода новорожденности. По клиническим проявлениям его нельзя отличить от инфекционного мононуклеоза, причиной которого является другой герпесвирус – вирус Эпштейна-Барр.
Инкубационный период составляет 20-60 суток. Синдром протекает в виде гриппоподобного заболевания:
- Длительная высокая лихорадка, иногда с ознобами;
- выраженная утомляемость, недомогание;
- боли в мышцах, суставах, головная боль;
- боли в горле;
- увеличение лимфоузлов;
- кожная сыпь, похожая на сыпь при краснухе, встречается редко, чаще при лечении ампициллином.
Иногда первичная цитомегаловирусная инфекция сопровождается признаками гепатита – желтуха встречается редко, однако повышение печеночных ферментов в крови нередко имеет место.
Редко (в 0-6% случаев) мононуклеозоподобный синдром осложняется пневмонией. Однако у иммунологически здоровых людей она протекает бессимптомно и выявляется только при рентгенографии грудной клетки.
Заболевание продолжается в течение 9-60 дней. Большинство больных выздоравливают полностью, хотя остаточные явления в виде слабости и недомогания, иногда увеличения лимфоузлов, сохраняются в течение нескольких месяцев. Рецидивы инфекции, сопровождающиеся лихорадкой, недомоганием, приливами, потливостью и возникают редко.
Внутриутробное заражение плода далеко не всегда является причиной врожденной цитомегалии, в большинстве случаев оно протекает бессимптомно и только у 5% новорожденных приводит к развитию заболевания. Врожденная цитомегалия встречается у новорожденных, матери которых перенесли первичную цитомегаловирусную инфекцию.
Проявления врожденной цитомегалии варьируются в широких пределах:
- Петехии – кожные высыпания, представляющие собой мелкие кровоизлияния, встречаются в 60-80% случаев;
- желтуха;
- внутриутробная задержка развития, недоношенность встречается в 30-50% случаев;
- хориоретинит – воспаление сетчатки глаза, что часто приводит к снижению и потере зрения;
Летальность при врожденной цитомегаловирусной инфекции составляет 20-30%. Большинство выживших детей отстают в умственном развитии или плохо слышат.
 |
| Цитомегаловирусная инфекция у новорожденных может протекать в виде кожных высыпаний |
При заражении цитомегаловирусом во время родов (при прохождении родовых путей) или после рождения (при грудном вскармливании или обычном контакте) в большинстве случаев инфекция остается бессимптомной.
Однако у некоторых, особенно у недоношенных и маловесных младенцев цитомегаловирусная инфекция проявляется развитием затяжной пневмонии, которая часто сопровождается присоединением бактериальной инфекции.
Кроме того, возможно замедление физического развития, сыпь, увеличение лимфоузлов, гепатит.
К лицам с ослабленным иммунитетом относятся люда:
- С различными вариантами врожденного иммунодефицита;
- с синдромом приобретенного иммунодефицита (спид);
- перенесшие трансплантацию внутренних органов: почки, сердца, печени, легких, а также костного мозга.
Тяжесть клинических проявлений зависит от степени подавления иммунитета, однако постоянный прием иммунодепрессантов приводит к более тяжелым проявлениям.
- Особенно часто цитомегаловирус поражает сами трансплантированные органы, вызывая гепатит трансплантированной печени, пневмонию трансплантированных легких и т.д.
- После пересадки костного мозга у 15-20% больных развивается цитомегаловирусная пневмония, от которой погибают 84-88% больных.
- Наибольший риск развития цитомегаловирусной инфекции имеется в том случае, если донор инфицирован, а реципиент – нет.
Цитомегаловирусной инфекцией страдают практически все больные СПИДом, характерны следующие симптомы:
- Начало инфекции обычно подострое: развивается лихорадка, недомогание, потливость по ночам, боли в мышцах и суставах.
- Пневмония – к начальным признакам заболевания присоединяются кашель, учащение дыхания.
- Язвы пищевода, желудка, кишечника, которые могут приводить к кровотечению и разрыву стенки.
- Гепатит.
- Энцефалит – воспаление вещества мозга. Может проявляться СПИД-дементным синдромом или поражением черепных нервов, сонливостью, дезориентацией, нистагмом (ритмичные движения глазных яблок).
- Ритинит – воспаление сетчатки глаза – распространенная причина потери зрения у больных со сниженным иммунитетом.
- Полиорганное поражение – поражение вирусом практически всех органов, приводящее к их дисфункции. Часто является причиной смерти от цитомегаловирусной инфекции.
Профилактику цитомегаловирусной инфекции целесообразно проводить у людей, относящихся к группе риска. К ним относятся ВИЧ-инфицированные лица, особенно со СПИДом; лица, перенесшие трансплантацию внутренних органов; лица, страдающие иммунодефицитом в результате других причин.
Для снижения вероятности возникновения цитомегаловирусной инфекции среди реципиентов внутренних органов и костного мозга рекомендуется тщательный подбор доноров с учетом их инфицированности цитомегаловирусной инфекцией.
Лабораторная диагностика цитомегаловирусной инфекции основана на серологических обследованиях – определении в крови специфических для цитомегаловируса антител.
- Иммуноглобулины М - Anti - CMV - IgM;
Являются маркерами острой инфекции: первичной цитомегаловирусной инфекции или реактивации хронической инфекции. При обнаружении высоких титров антител у беременных имеется риск заражения плода. Повышаются только через 4-7 недель после заражения и остаются повышенными в течение 16-20 недель.
- Иммуноглобулины G - Anti - CMV - IgG;
Титр этого вида иммуноглобулинов повышается уже в период снижения активности инфекционного процесс. Наличие в крови Anti - CMV - IgG свидетельствует лишь о наличии в организме цитомегаловируса, но никак не отражает его активность.
ПЦР основана на определении ДНК вируса в крови или в клетках слизистой (в соскобе с уретрального, цервикального каналов, а также в слюне, мокроте и т.д.). Рекомендуется выполнение количественной ПЦР-реакции, которая позволяет судить о степени воспроизводства вируса, а значит, об активности воспалительного процесса.
Мононуклеозоподобный синдром при неосложненном течении специального лечения не требует. Достаточно традиционного лечения, как при обычной простуде. Главное, не забывать пить побольше жидкости.
- Угнетение образования клеток крови (нейтропения, анемия, тромбоцитопения). Развивается в 40% случаев.
- Понос (44%), рвота, потеря аппетита.
- Повышение температуры (48% больных), сопровождается ознобом, потливостью.
- Кожный зуд.
- Электролитные нарушения: снижение в крови калия и магния.
- Язвы половых органов.
- Расстройства мочеиспускания (болезненное мочеиспускание).
- Тошнота.
- Поражение почек: препарат нефротоксичен, поэтому в случае почечной недостаточности необходимо осторожное применение и коррекция дозы препарата.
В разделе гинекологии вы найдете информацию про вирсуные инфекции.
[youtube.player]Страшный нестрашный цитомегаловирус
Цитомегаловирусная инфекция - коротко
Цитомегаловирус (ЦМВ) очень распространен, заразиться им может любой человек. Большая часть людей переносит ЦМВ инфекцию бессимптомно, даже на зная о ней. Цитомегловирс опасен для беременных и для больных с ослабленной иммунной системой.
После эпизода заражения ЦМВ вирус остается в организме пожизненно. Цитомегаловирус распространяется с биологическими жидкостями: с кровью, слюной, мочой, спермой и грудным молоком.
Если ЦМВ инфекцией заражается беременная, до того не болевшая ЦМВ, то вирус может вызвать проблемы у нерожденного ребенка.
ЦМВ невозможно полностью устранить из организма, однако с помощью современных противовирусных антибиотиков возможно облегчить протекание инфекции.
Симптомы цитомегаловирусной инфекции
Большая часть людей с нормальной иммунной системой переносят ЦМВ инфекцию легко, либо вообще без симптомов. В некоторых случаях после первого контакта с ЦМВ у взрослых развивается заболевание, напоминающее мононуклеоз со следующими симптомами:
- слабость и упадок сил
- ночные поты
- подъем температуры
- увеличение лимфоузлов
- боль в горле
- потеря аппетита
- боли в суставах и мышцах
Диагноз часто трудно поставить, руководствуясь одними симптомами, т.к. они быстро исчезают (к счастью) и довольно неспецифичны (т.е. встречаются и при других заболеваниех, не только при ЦМВ инфекции).
У взрослых больных с ослабленной иммунной системой ЦМВ может особенно тяжело поражать некоторые органы:
- глаза (нарушение зрения и слепота)
- легкие
- желудочно-кишечный тракт (диаррея и внутренние кровотечения)
- печень (гепатит)
- мозг (энцефалит, нарушение поведения, судороги и кома)
Если ЦМВ впервые заболевает беременная, инфекция может поразить и нерожденного ребенка, т.к. ЦМВ проходит через плаценту. К счастью симптомы ЦМВ инфекции проявляются только у 1% зараженных детей при рождении, но если уж симптомы есть, обычно болезнь протекает тяжело и могут привести к инвалидизации.
Часто ЦМВ инфекция не проявляется не при рождении, а спустя несколько месяцев после, чаще всего — глухотой. В небольшом проценте случаев возникает слепота.
В целом, у большинства младенцев с врожденной ЦМВ инфекцией никаких симптомов не возникает.
Симптомы ЦМВ инфекции, проявляющиеся сразу после рождения:
- желтуха
- сыпь на коже
- низкий вес
- увеличение селезенки
- увеличение печени, дисфункция печени
- пневмония
- судороги
Осложнения врожденной ЦМВ инфекции:
- глухота
- проблемы со зрением (потеря центрального зрения, рубцы на сетчатке, увеит)
- нарушения психики
- синдром дефицита внимания
- аутизм
- нарушения координации
- малая окружность головы
- судорожный синдром
Когда обращаться к врачу
Лицам с иммунодефицитом (рак, СПИД, принимающим иммуносупрессанты и кортикостероиды) и беременным при появлении симптомов, напоминающих мононуклеоз (см. список симптомов выше) нужно обратиться к врачу.
Во время ведения беременности акушеры гинекологи проверяют иммунный статус беременной — есть ли у нее иммунитет против цитомегаловируса или нет (есть ли в крови anti-CMV IgG).
Цитомегаловирусная инфекция - подробнее
Заражение может происходить следующими путями:
при касании глаз или слизистой оболочки носа или рта рукой, если на кожу пальцев попали частички зараженной биологической жидкости (отсюда важность тщательного мытья рук!).
- при половом контакте
- мать может передать ребенку инфекцию через грудное молоко.
- через переливание крови или пересадку органов
- заражение плода при заболевании матери
Распространенность цитомегаловируса
ЦМВ широко распространен. К возрасту 40 лет 50-80% населения уже заражены ЦМВ.
Осложнения цитомегаловирусной инфекции
Иногда ЦМВ инфекция вызывает серьезные осложнения даже у человека с нормальной иммунной системой:
- ЦМВ мононуклеоз. Картина заболевания напоминает классический мононуклеоз, который вызываер вирус Эпштейна-Барра (ВЭБ).
- Кишечные осложнения: диаррея, боль в животе, воспаление кишечника, кровь в стуле
- Печеночные осложнения. Гепатит, повышение ферментов печени (АЛТ и АСТ), повышение температуры.
- Неврологические осложнения. Встречаются они относительно редко, но спектр их очень разнообразен. Главное неврологические осложенение — воспаление мозга (энцефалит).
- Легочные осложнения. Пневмонит.
Диагностика ЦМВ
Симптомы ЦМВ инфекции не очень специфичны, поэтому требуется лабораторное подтверждение.
Самый распространенный анализ — антитела к ЦМВ.
Наличие антител класса М (IgM, anti-CMV IgM) говорит об острой инфекции.
Если IgM антител нет, а есть только IgG антитела, то это говорит о перенесенной в прошлом ЦМВ инфекции и о наличии иммунитета к ней.
Во время обострения цитомегаловирус также можно обнаружить в биологических жидкостях с помощью полимеразной цепной реакции (ПЦР) — очень точного и чувствительного анализа.
Про тестирование беременных на ЦМВ я уже написал выше.
Лечение цитомегаловирусной инфекции
Совсем устранить ЦМВ из организма невозможно, да — в случае людей с нормальной иммунной системой — и не нужно.
Новорожденным с ЦМВ и больным с ослабленным иммунитетом вводят специальные противовирусные антибиотики
- ганцикловир
- фоскарнет
- ацикловир
- цидофовир (cidofovir)
Профилактика ЦМВ
Профилактика ЦМВ инфекции особенно важна для беременных, не имеющих противоЦМВ иммунитета и для больных с ослабленной иммунной системой.
- тщательное мыть рук с мылом. Мыть руки надо миниму 15-20 секунд, особенно если у вас был контакт с биологическими жидкостями.
- избегайте контакта со слюной. Например, когда целуете ребенка, не целуйте его в губы, а в щеку.
- не используйте общую посуду, посуда у вас должна быть отдельная!
- помните также и о половом пути передачи вируса!
- больным с тяжелым иммунодефицитом может быть показан профилактический прием противовирусных препаратов.
[youtube.player]
Читайте также:


