Узи диагностика аппендицита и абдоминальной грыжи
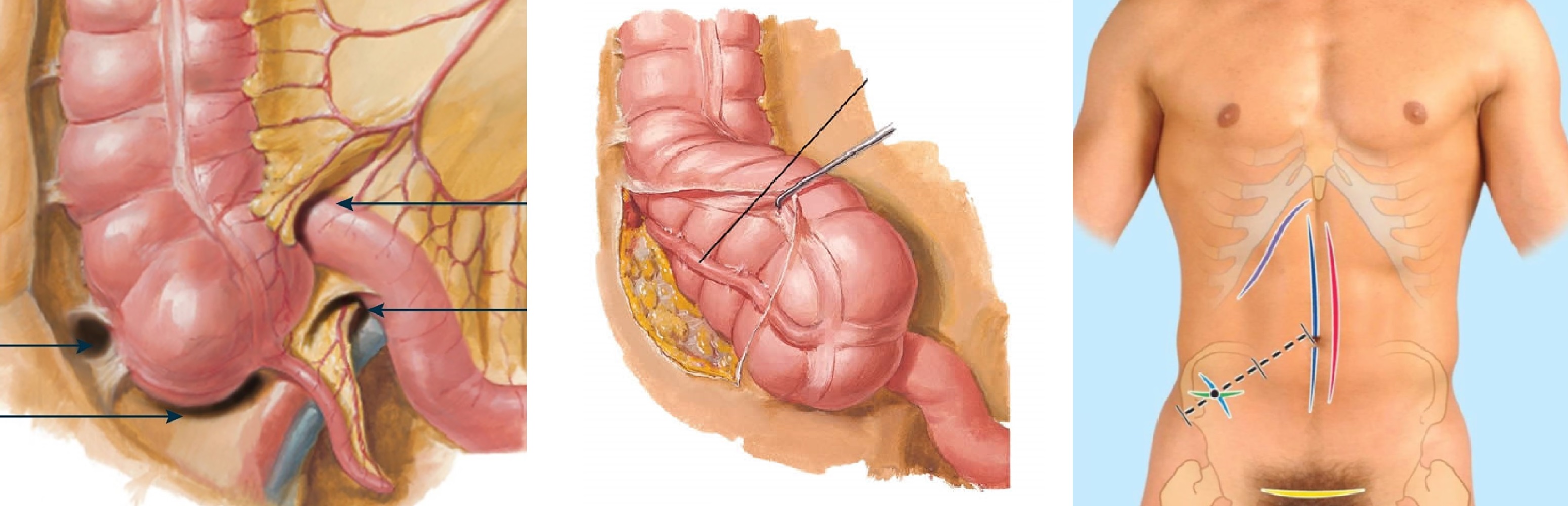
Аппендикс — выпячивание из купола слепой кишки; толщина до 6 мм, длина 2-20 см; редко бывает отростков больше или меньше одного.
В отростке выделяют основание, тело и конец; покрыт брюшиной со всех сторон; очень подвижный благодаря хорошо развитой брыжейке.
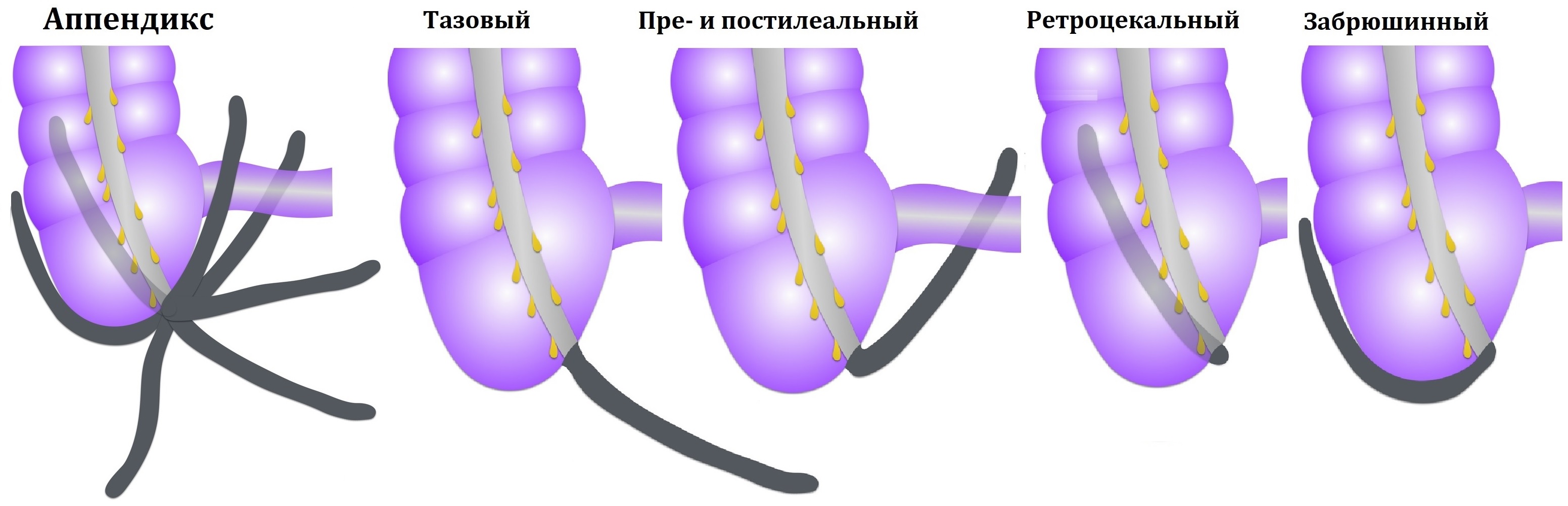
Основание отростка в точке Мак-Бурнея; конец гуляет в малый таз, пре- и постилеально, ретроцекально, иногда расположен забрюшинно.
Тазовый аппендицит образует спайки с прямой кишкой, мочевым пузырем, маткой, придатками; болит низ живота, нарушен стул и мочеиспускание.
Пре- и постилеальный отросток между петель подвздошной кишки; аппендицит болит в правом нижнем квадранте живота, имеется напряжение мышц.
Ретроцекальный отросток в ретроцекальном кармане; аппендицит болит в правом нижнем квадранте живота, напряжение мышц неясное.
Забрюшинный отросток кнаружи от слепой кишки, не задевает органы брюшной полости; аппендицит болит в пояснице как почечная колика.
При незавершенном повороте слепая кишка размещается атипично — в правом боковом кармане, под печенью, с левой стороны живота.
Подпеченочный аппендицит срастается с капсулой печени; боль и напряжение мышц в правом подреберье как при остром холецистите.
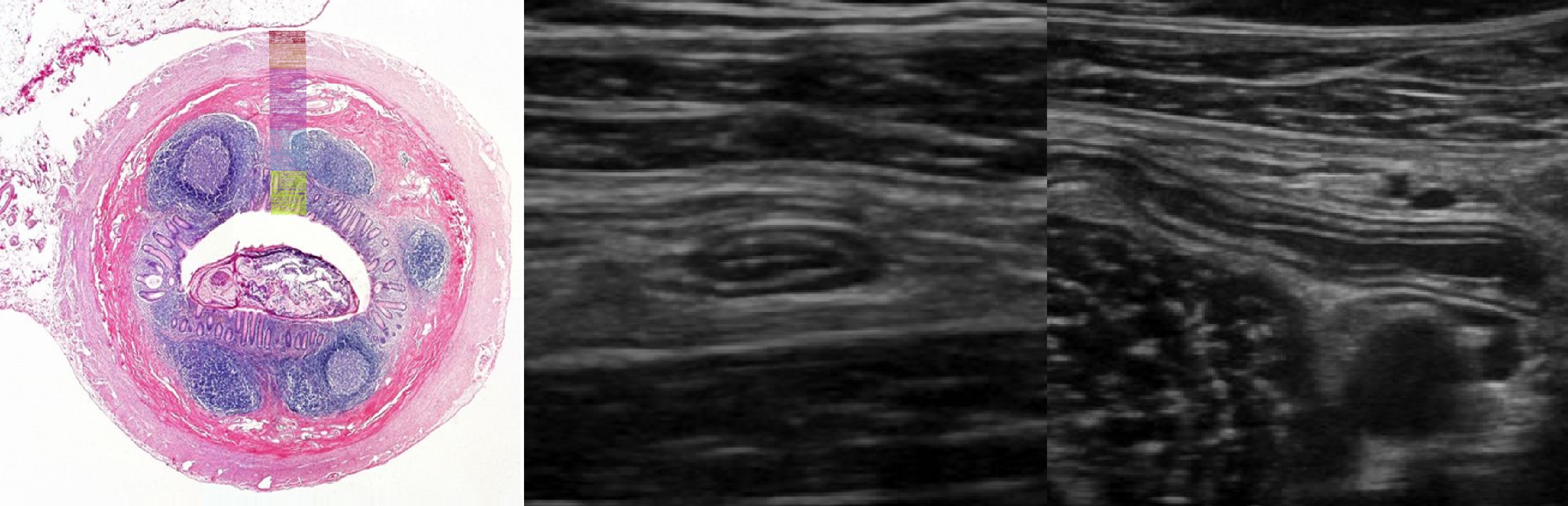
Стенку отростка составляют слизистая, лимфоидные фолликулы, подслизистая, мышцы продольные и циркулярные, серозная оболочка.
На УЗИ гиперэхогенные слизистая, подслизистая, серозная оболочка и жир снаружи; гипоэхогенные лимфоидные фолликулы и мышцы.
В здоровом отростке передне-задний размер (ПЗР) меньше 6 мм, толщина стенки и подслизисто-мышечного слоя (ПМС) меньше 3 и 1,7 мм.
В просвете отростка анэхогенная жидкость, гипоэхогенный кал, гиперэхогенный газ; иногда противные слизистые смыкаются в единую линию.
Задача. На УЗИ здоровый аппендикс: подвижная трубчатая структура слепо заканчивается; просвет смыкается, ПЗР 5 мм; стенка пятислойная, ПМС 1 мм; окружающие ткани не изменены.
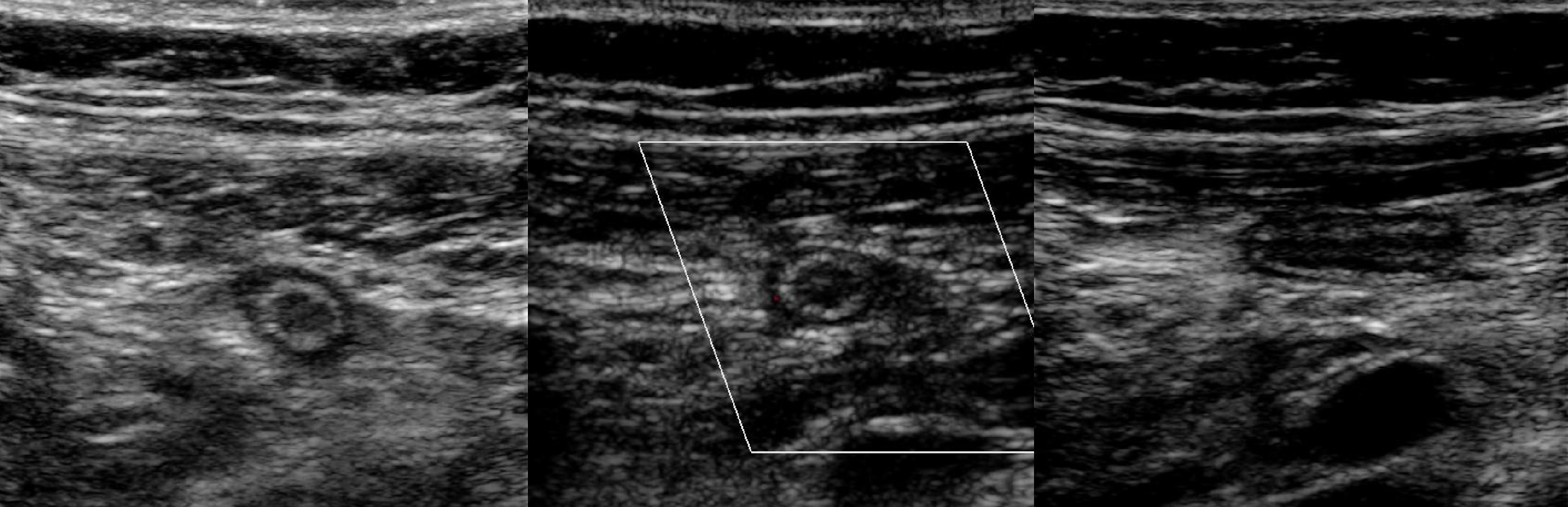
Задача. На УЗИ аппендикс перерастянут калом: ПЗР 8,5 мм, просвет расширен гипоэхогенной массой, акустическая тень; стенка слоистая, толщина меньше 1 мм; окружающие ткани не изменены.
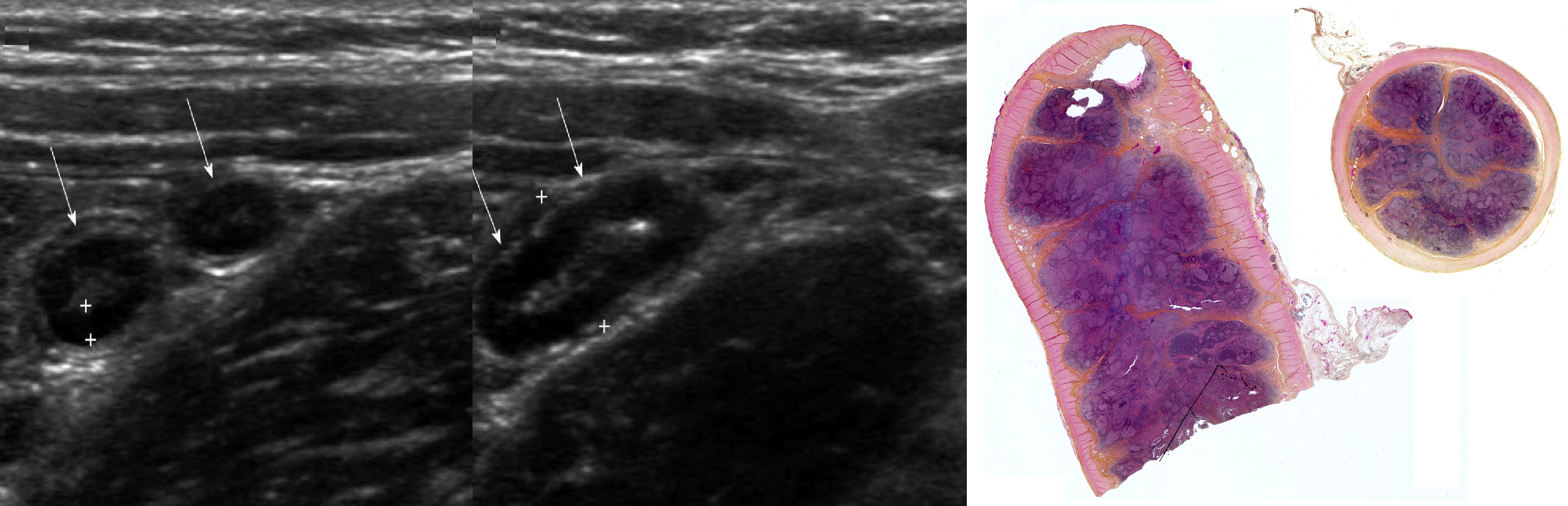
Непроходимость предваряет аппендицит; каловые камни, лимфоидная гиперплазия и др. нарушают отток, высокое давление в просвете вызывает ишемию стенки.
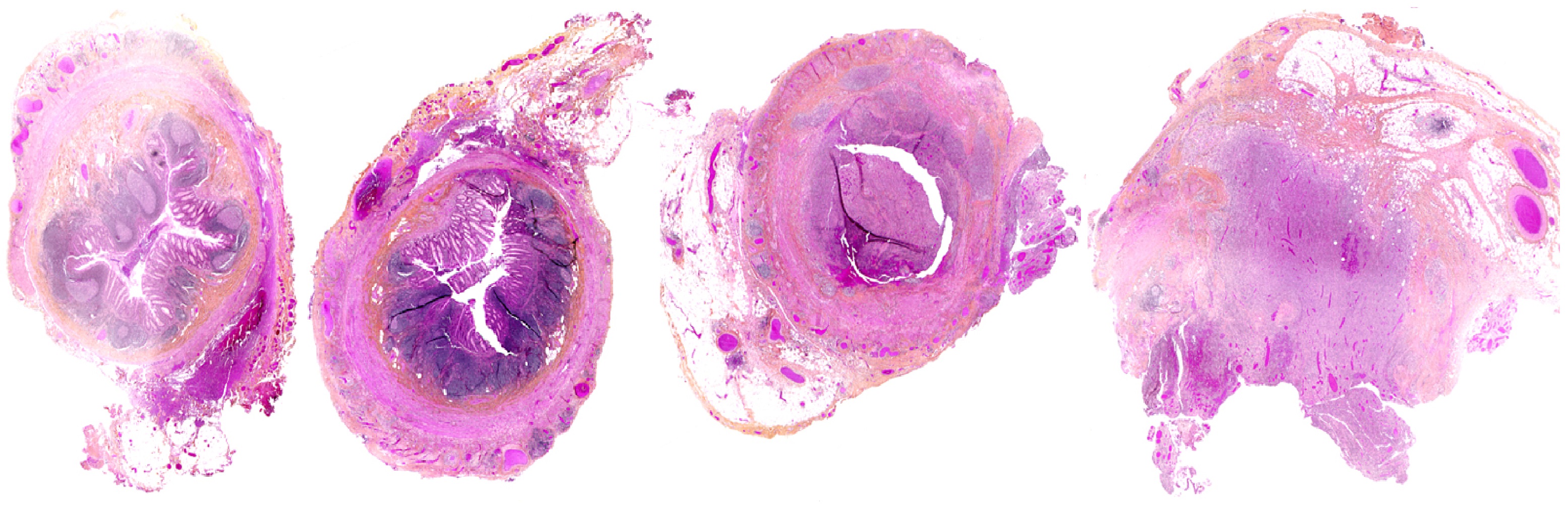
При катаральном аппендиците в слизистой и серозной оболочке скудные нейтрофильные инфильтраты, редкие сосуды расширены; самоизлечение вероятно.
При флегмонозном аппендиците стенка остается слоистой; нейтрофильная инфильтрация и полнокровие всех слоев, эрозия слизистой; самоизлечение нечасто.
При гангренозном аппендиците стенка теряет слоистость; в очагах некроза ткань замещает бессвязная масса мертвых клеток; самоизлечение невероятно.
Перфорация стенки приближается при некрозе мышечного слоя; анатомию отростка искажает абсцесс и беспорядочно скученные пограничные органы.
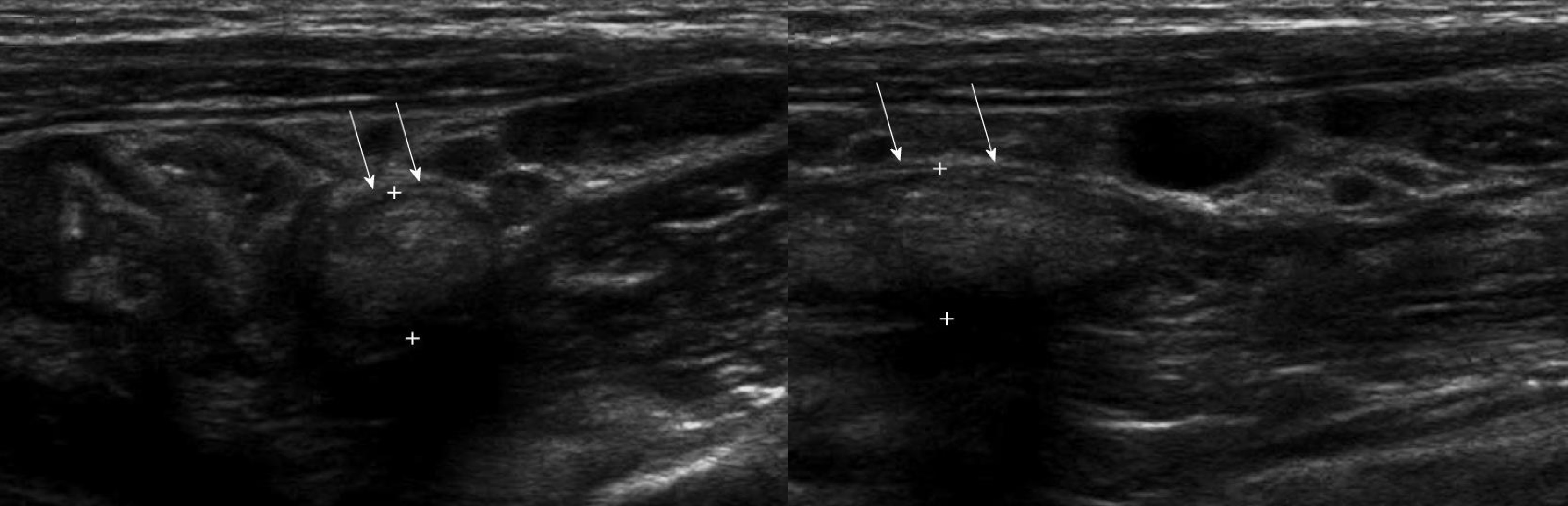
Аппендицит на УЗИ
Аппендицит должно исключать у всех пациентов с болью в животе, которая неясная, постоянная, нарастающая, усиливается при движении.
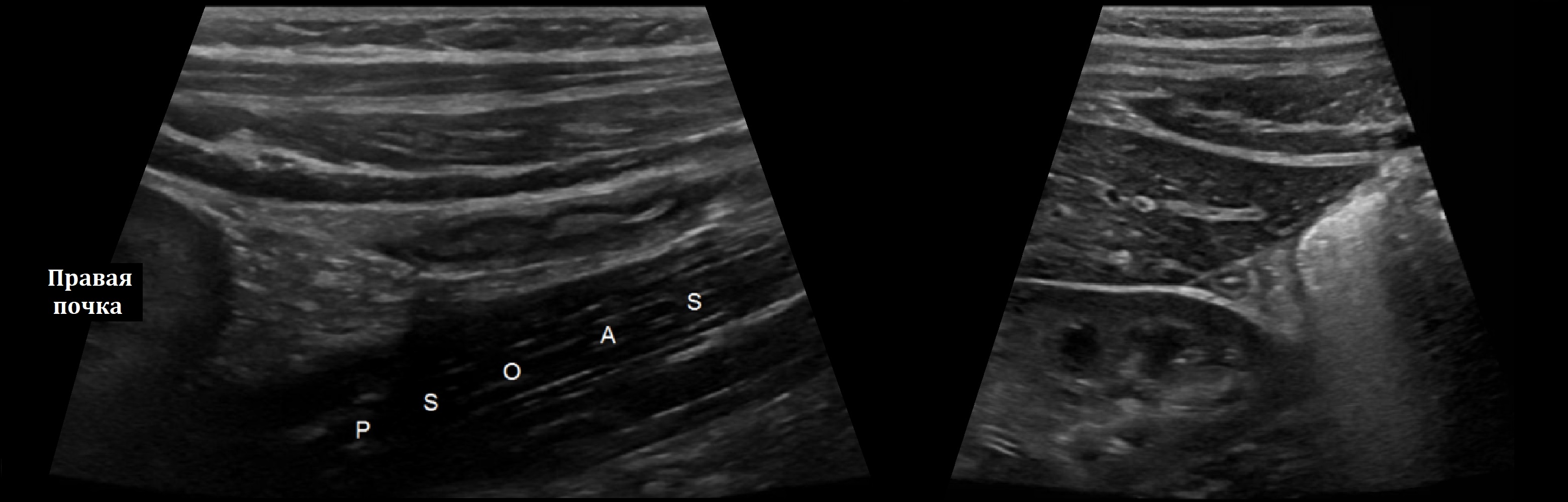
Используют линейный датчик 7-18 МГц, для упитанных — конвексный датчик 3-5 МГц, при тазовом аппендиксе — ректо-вагинальные датчики.
Применяйте технику ступенчатого сжатия: под давлением датчика оттесняют газ, раздвигают петли кишечника, погружаются шаг за шагом.
Спускайтесь по ободочной кишке до перехода подвздошной кишки в слепую, отросток вырастает из купола слепой кишки, заканчивается слепо.
На продольном срезе оцените всю длину отростка, иначе упускают аппендицит конца.
- ПЗР>6 мм, ТС>3 мм, ПМС>1,7 мм;
- Поперечное сечение отростка округлое, не сжимается;
- Слоистость стенки сохраняется при флегмонозном и нарушена при гангренозном аппендиците;
- Кровоток в стенке усилен при флегмонозном и фрагментарный при гангренозном аппендиците;
- Анэхогенный ободок снаружи — реактивный экссудат;
- Гиперэхогенный жир с усиленным кровотоком вокруг;
- При сомнительных результатах рекомендовано МСКТ.
Таблица. Эхопризнаки непроходимости, флегмонозного и гангренозного аппендицита, перфорации
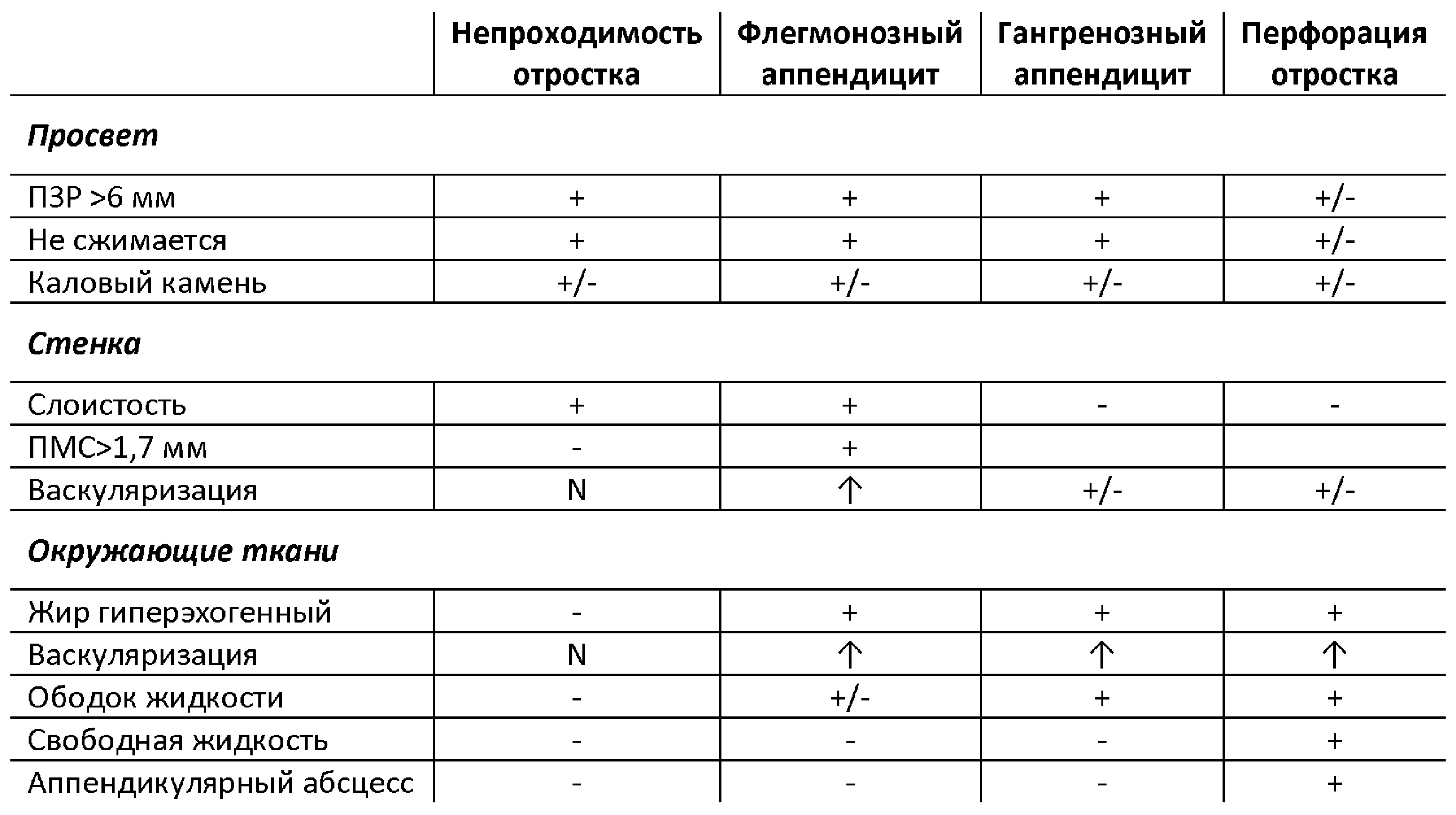
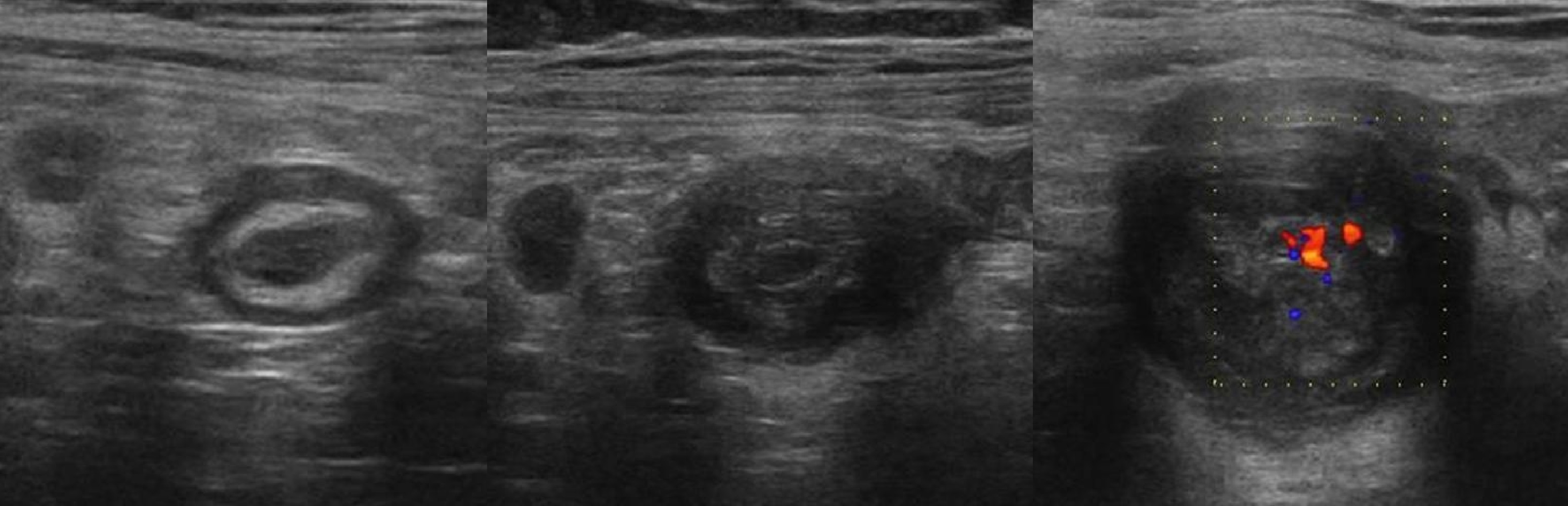
Задача. На УЗИ аппендикс: ПЗР 8 мм, не сжимается, перистальтика отсутствует; стенка слоистая, подчеркнутый подслизистый слой, ПМС 3 мм, гиперемия; вокруг гиперэхогенный жир, гиперемия. Заключение: Аппендицит флегмонозный.
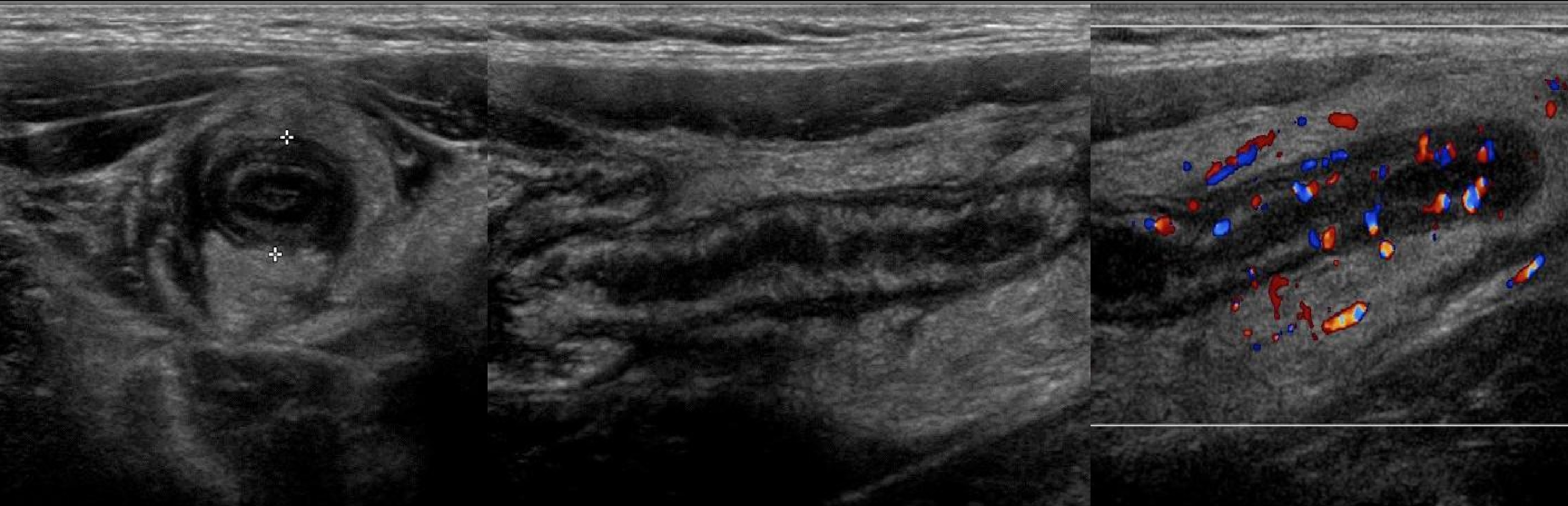
Задача. Основание и тело аппендикса — ПЗР 5 мм, сжимается, стенка дифференцирована на слои, ПМС 1 мм; конец — ПЗР 8 мм, не сжимается, дифференцировка на слои сохранена, ПМС 2 мм. Заключение: Аппендицит флегмонозный.

Задача. ТВ УЗИ: справа трубчатая структура слепо заканчивается, не сообщается с яичником; в просвете жидкость, кровоток в стенке усилен; окружающий жир гиперэхогенный, жидкость в малом тазу. Заключение: Аппендицит флегмонозный.
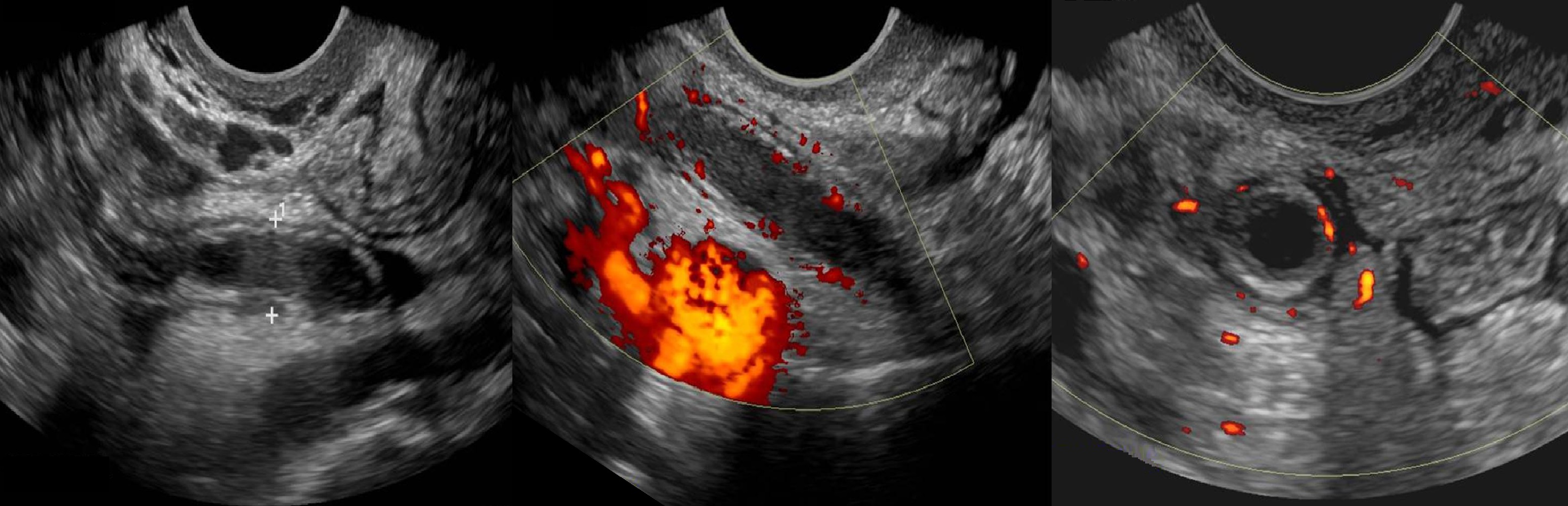
Аппендицит отграничивают петли соседних кишок, сальник, пограничные органы; не дают развиваться перитониту при перфорации.
На УЗИ аппендикулярный абсцесс — неоднородная бездвижная масса, включает фрагменты аппендикса, сальник, близкие органы.
Аппендикулярный абсцесс часто содержит уровень жидкости, каловый камень, газ; иногда вскрывается в петли соседних кишок.
Сформировавшийся абсцесс дренирую через кожу, при тазовом положении — через стенку прямую кишку или свод влагалища.
Вытекание гноя внутрибрюшинно вызывает перитонит с парезом кишечника, обильным выпотом, абсцессами печени и т.д.
Задача. На УЗИ аппендикс: ПЗР 10 мм, в просвете гиперэхогенный очаг с акустической тенью; стенка пятислойная, ПМС 2,5 мм, слизистая прерывистая; вокруг гиперэхогенный жир, свободная жидкость. Заключение: Аппендицит с перфорацией, формирующийся абсцесс.
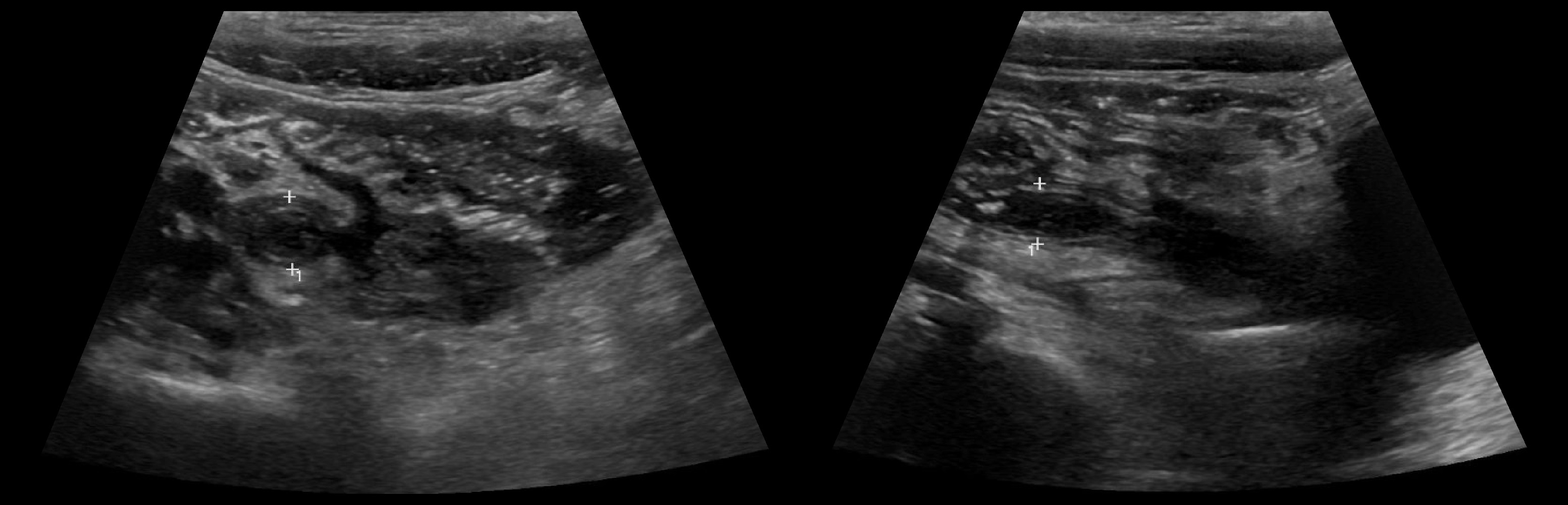
Задача. На УЗИ аппендикс: ПЗР 12 мм, в просвете каловый камень; слоистость стенки смазанная и прерывистая, ПМС 2,5 мм, кровоток заметно усилен; вокруг гиперэхогенный жир, свободная жидкость. Заключение: Аппендицит с перфорацией, формирующийся абсцесс.
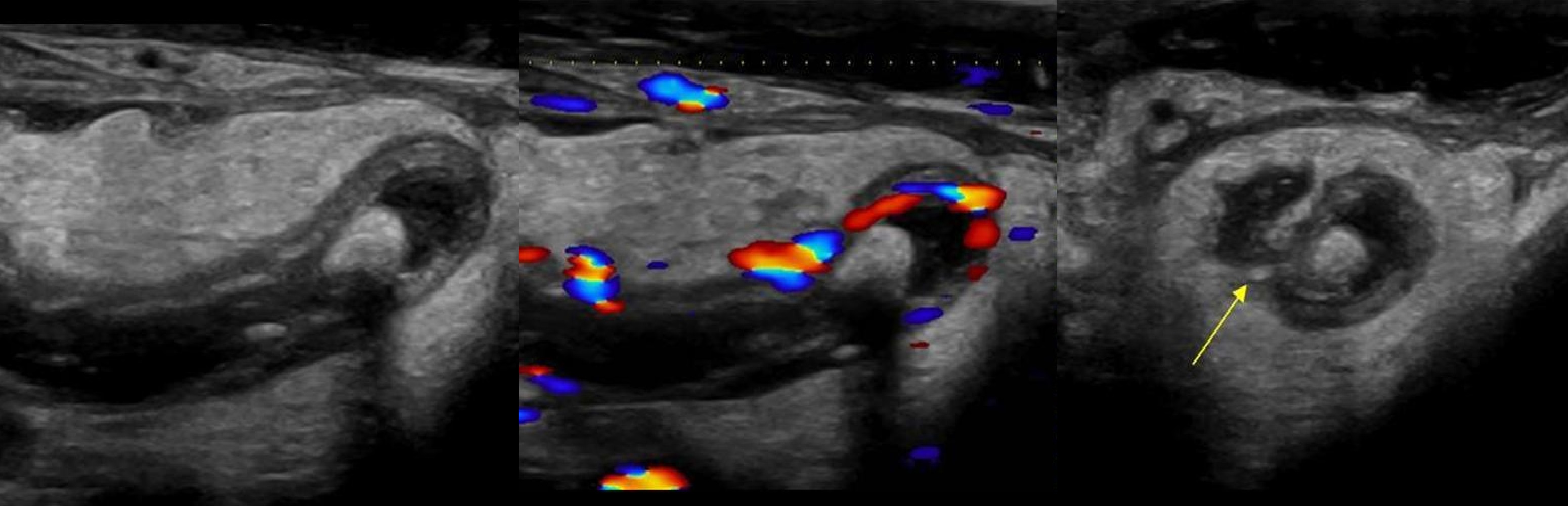
Задача. На УЗИ аппендикс: ПЗР 13 мм; слоистость стенки нарушена; вокруг гиперэхогенный жир, большое ограниченное образование с уровнем и газом; брыжеечные лимфоузлы увеличены. Заключение: Аппендицит с перфорацией, аппендикулярный абсцесс.
Задача. На УЗИ аппендикс: ПЗР 11 мм, в просвете каловый камень; слоистость стенки нарушена, васкуляризация фрагментарная; вокруг гиперэхогенный жир, петли кишки, свободная жидкость. Заключение: Аппендицит с перфорацией, аппендикулярный абсцесс.
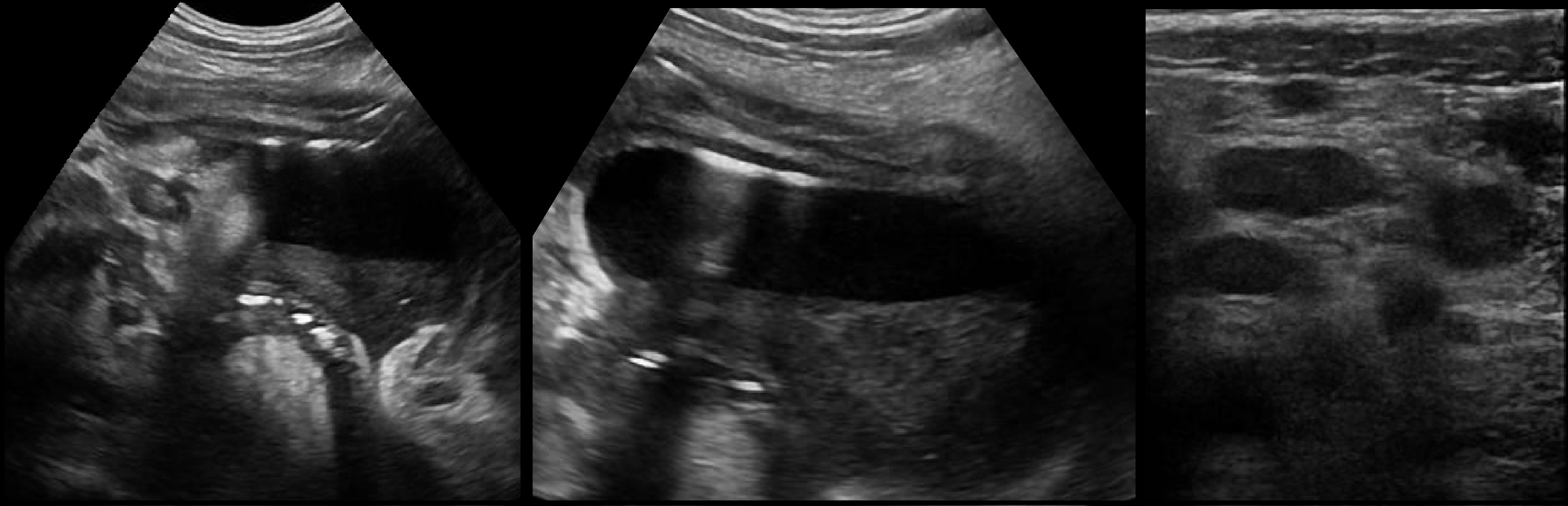
Дифференциальная диагностика аппендицита на УЗИ
Мезаденит — воспаление брыжеечных лимфатических узлов; у детей с острой болью в животе часто ошибочно диагностируют аппендицит.
Мезаденит — доброкачественное состояние, не требует медицинского и хирургического лечения; в остром периоде детей наблюдают.
Инвагинация кишечника — внедрение кишки в просвет примыкающего участка; появляется плотная опухоль и приступообразная боль в животе.
Инвагинация кишечника встречается преимущественно у детей до 10 лет; в 90% случаев слепая и подвздошная заходят в ободочную кишку.
Прободная язва насквозь проходит стенку кишки или желудка; чаще располагается не дальше 2 см по обе стороны от привратника.
Энтероколит — воспаление слизисто-подслизистого слоя тонкой и толстой кишки; частые причины кампилобактер, сальмонеллы, иерсинии и др.
Когда энтероколит ограничивается илеоцекальной зоной, болит внизу живота, диарея не выраженная; ошибочно диагностируют аппендицит.
При инфекционном энтероколите слоистое строение стенки сохраняется: слизисто-подслизистый слой утолщены, мышечный и серозный слои интактны.
При инфекционном энтероколите сальник и брыжейка никогда не вовлекаются, нет признаков кишечной непроходимости, абсцессов и свищей.
Задача. На УЗИ аппендикс не изменен; в подвздошной и толстой кишке утолщен слизисто-подслизистый слой, интактный мышечный слой. Заключение: Эхопризнаки энтероколита.

Болезнь Крона в илеоцекальной зоне может имитировать аппендицит.
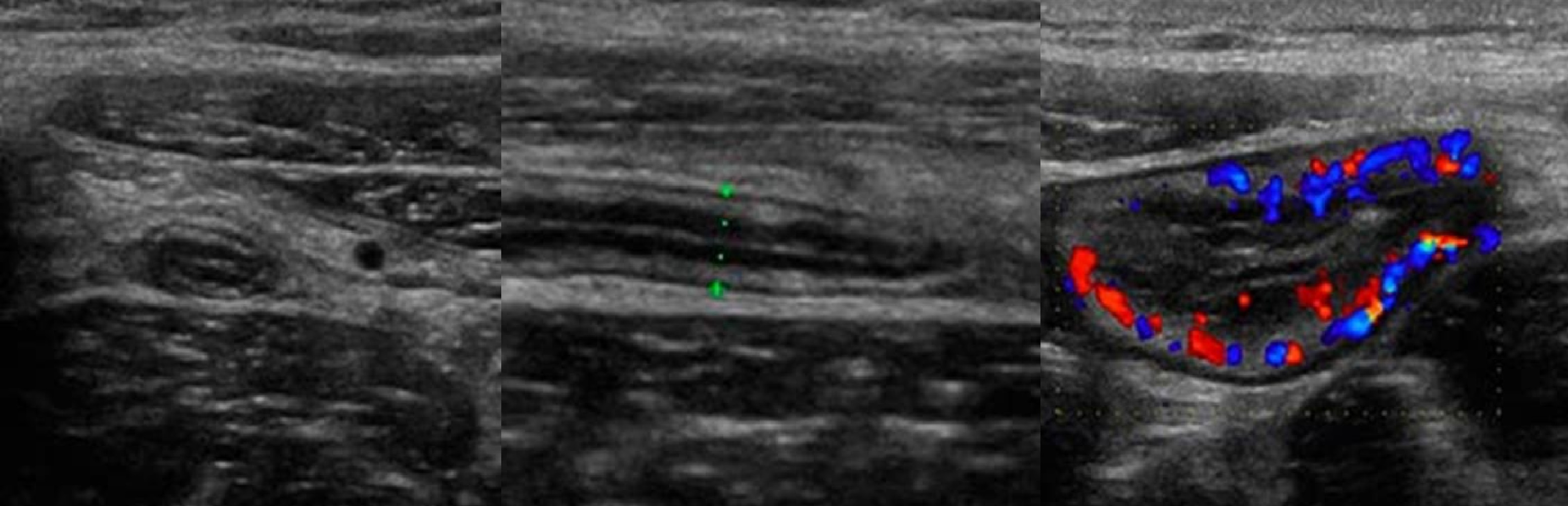
На УЗИ стенка аппендикса, слепой и конечного отдела подвздошной кишки утолщена, васкуляризация усилена; жир вокруг гиперэхогенный.
Прерывистый внутренний контур указывает на близкую перфорацию; жидкость и газ за пределами кишки, значит перфорация состоялась.
Задача. На УЗИ аппендикс не изменен; стенка конечного отдела подвздошной кишки утолщена, васкуляризация усилена. Заключение: Эхопризнаки терминального илеита.
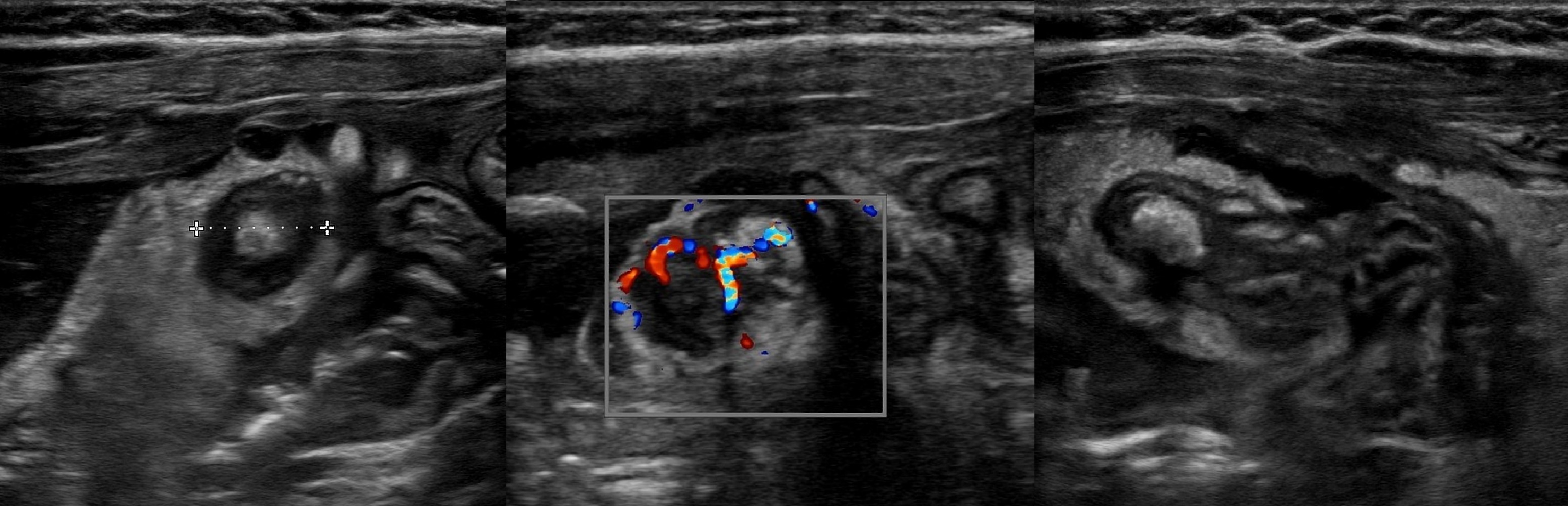
Задача. Пациент с болезнью Крона. На УЗИ стенка конечного отдела подвздошной кишки и аппендикса утолщена за счет слизисто-подслизистого слоя, васкуляризация усилена.

Дивертикул – выпячивание стенки кишки, чаще восходящей ободочной и сигмовидной; имеет узкую шейку и расширенное тело.
Половина пожилых людей имеют дивертикулы и не подозревают об этом, пока не наступает воспаление, перфорация, абсцесс.
Мукоцеле отростка образуется при нарушении оттока, содержит слизистый секрет; может перерождаться в злокачественную псевдомиксому.
При мукоцеле отросток сильно увеличен, но стенка тонкая и нет воспаления; заполнен густой слизеподобной массой или шариками (миксоглобулез).

На УЗИ вблизи слепой кишки несжимаемая округлая структура; содержит гиперэхогенную неоднородность; позади акустическое усиление.
При мукоцеле стенка отростка тонкая, без признаков воспаления; часто имеется гиперплазия слизистой, которая имитирует опухоль.
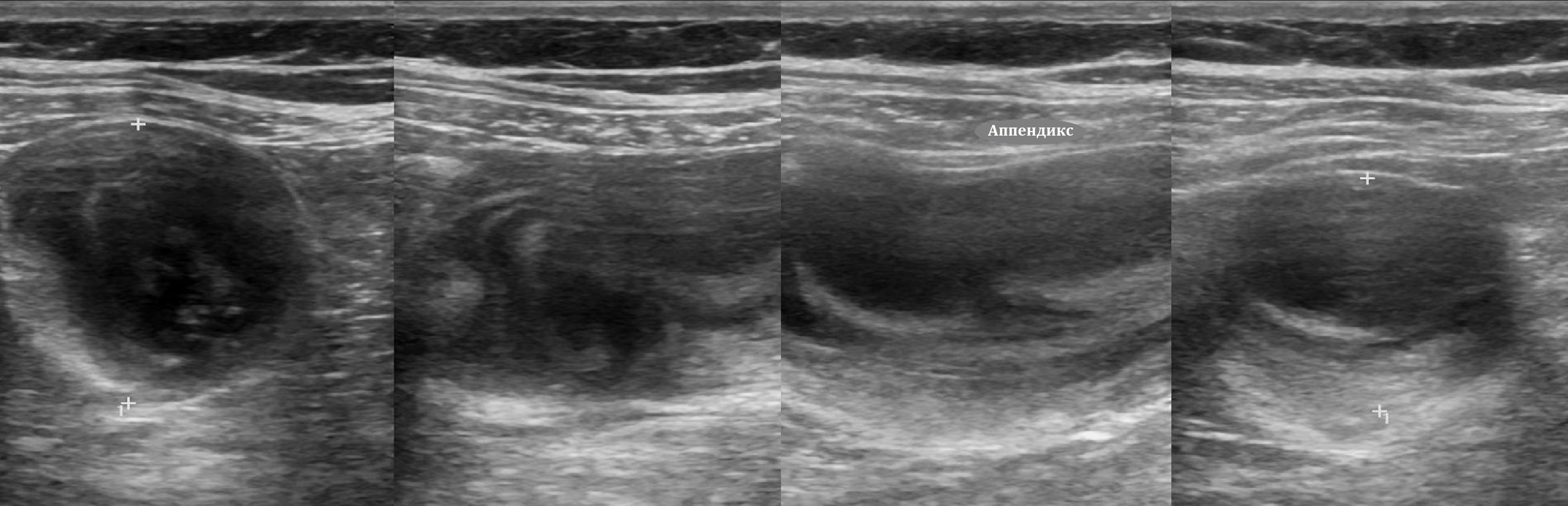
Задача. На УЗИ аппендикс у основания не изменен; в теле стенка утолщена; конец сильно расширен, в просвете кровоток. Результаты гистологии: Мукоцеле аппендикса, гиперплазия слизистой.
Опухоли в основании отростка нарушают отток и вызывают мукоцеле; таких пациентов часто наблюдают с диагнозом аппендикулярный абсцесс.
Задача. На УЗИ в стенке слепой кишки гипоэхогенная масса, просвет сужен; отросток расширен, стенка тонкая; вокруг гиперэхогенный жир. Результаты гистологии: Карцинома слепой кишки, мукоцеле отростка.
Берегите себя, Ваш Диагностер!
Есть несколько причин, по которым может сильно болеть живот. Одна из них – воспаление придатка слепой кишки. Если подозревается такой диагноз, врач назначает УЗИ аппендицита. Это востребованный диагностический метод, который предоставляет врачу и пациенту исчерпывающую информацию о состоянии тканей и внутренних органов.

Своевременная диагностика иногда может стать вопросом жизни или смерти.
Когда назначают?
Для воспаления аппендикса типичными считаются некоторые симптомы. Половина пациентов, обращающихся к врачу с острой болью в животе, подозревают у себя аппендицит, и находят симптомы, характерные для данного заболевания. Остальные же говорят об иных симптомах, которые вполне могут быть проявлениями других болезней. Случается, и наоборот, – при проявлениях казалось бы, типичного аппендицита, а в конечном диагнозе отражено неблагополучие другого органа.
Нетипично болезнь протекает у следующих категорий пациентов:
- пожилые люди;
- больные со сниженным иммунитетом;
- беременные и кормящие женщины;
- дети.

Рекомендуют делать УЗИ отростка в следующих случаях:
- При атипичной локализации аппендикса. Это приводит к смене симптомов и без обследования ультразвуком поставить верный диагноз становится проблематично.
- Если болезнь протекает нестандартно.
- Если аппендицит осложнён и требует немедленного оперативного вмешательства. В этом случае применяют УЗИ, как наиболее точный и быстрый способ узнать всю необходимую информацию.
- Если врач подозревает воспаление аппендикса, но симптомы выражены слабо, ультразвук поможет быстро поставить диагноз.
- Если анализ крови демонстрирует сдвиг формулы с увеличением числа лейкоцитов.
- Если нужно исключить, что отросток слепой кишки воспален на фоне неявных, размытых симптомов заболевания.
Что покажет исследование?
Первоначально, специалист проводит поиск червеобразного отростка, после чего его проверяют на наличие воспалительного процесса. В ходе такой проверки ставят целью определить:
- размеры аппендикса и его расположение;
- наличие содержимого, его характер и объем;
- толщину стенок отростка;
- расположение аппендикса и состояние прилежащих тканей;
- состояние близлежащих органов.
Ультразвуковое обследование аппендикса у взрослых и детей включает в себя несколько этапов:
- осмотр верхнего отдела прямой кишки;
- поиск подвздошных сосудов;
- осмотр подвздошной мышцы, а также пространства за подвздошной кишкой;
- осмотр области, расположенной за слепой кишкой;
- осмотр малого таза, прямокишечно-маточного углубления и правого яичника.
Диагностика у женщин
Физиология женского организма не всегда дает возможность понять настоящую причину болей в животе.
Аппендицит встречается чаще у представительниц прекрасного пола, и виной этому физиологические различия мужского и женского организмов. Причина в том, что женские половые органы почти прилегают к органам желудочно-кишечного тракта.
Обычно УЗИ червеобразного отростка проводится сквозь брюшную стенку, но случается, что женщинам проводят обследование при помощи трансвагинального датчика. Таким способом исследование лучше показывает аппендикс.

Во время беременности червеобразный отросток подвергается обязательному обследованию. Бытует мнение, что гестация может стать толчком к развитию аппендицита.
Если аппендикс придавлен, его кровообращение оказывается нарушенным и возрастает риск воспаления. Статистика гласит – чаще всего воспаленный аппендикс удаляют беременным, особенно велик риск воспаления на поздних сроках гестации.
Исследование у детей
Диагностика аппендицита у детей осложнена тем, что маленькие пациенты не всегда могут точно описать характер боли и её расположение. Они просто плачут и нередко принимают “позу эмбриона”, зачастую не давая нормально пальпировать болезненную область.
Регистрируется много случаев воспаления аппендикса у школьников.
Это может повлечь за собой опасное осложнение – аппендикулярный перитонит, то есть воспаление брюшной полости. Причиной патологического процесса может стать:
- перенесенная инфекционная или вирусная болезнь;
- присутствие кала или инородного тела в аппендиксе;
- наследственность.
Болезнь протекает у детей тяжелее, чем у взрослых. Толчком к развитию воспалительного процесса у малышей может стать банальная простуда, болезни желудочно-кишечного тракта, корь или ангина. Если вовремя не начать необходимое лечение и запустить процесс, то воспаление быстро развивается и промедление тут недопустимо.
Что будет видно на исследовании? УЗИ даст возможность оценить состояние червеобразного отростка, поможет выяснить причину воспаления и покажет функционирование других органов для дальнейшего комплексного лечения.

Подготовка
При аппендиците специальной подготовки от больного не требуется. К тому же обычно УЗИ выполняется в экстренном порядке. Когда у пациента, поступившего в больницу, наблюдается острая фаза аппендицита, и быстро уточнить диагноз можно только с помощью ультразвука.
На плановом обследовании больной должен придерживаться нескольких простых правил:
- не переедать;
- не употреблять продукты, вызывающие метеоризм;
- не приходить на процедуру голодным.
Нормы и расшифровка результатов
Состояние червеобразного отростка оценивается по результатам ультразвукового обследования.
Нормальный аппендикс должен иметь следующие признаки:
- изогнутую форму и трубчатую структуру, состоящую из нескольких слоев ткани;
- круглое сечение;
- слепое окончание;
- отсутствие сокращений стенок и содержимого;
- диаметр стенок – до 6 мм, толщина – до 3 мм.
Воспалённый отросток на УЗИ проявляет себя следующим образом:
- трубчатая структура, оканчивающаяся вслепую;
- поперечное сечение, схожее с мишенью;
- невозможность сдавления;
- увеличенная толщина стенок и их диаметр;
- в просвете отростка возможно обнаружение калового камня, диаметром не боле 1 см.

На УЗИ могут быть выявлены признаки нарушения целостности аппендикса:
- отрывистая и слоистая структура неравномерных стенок отростка;
- повышение плотности и эхогенности сальника за счет его воспаления;
- выпот в брюшине и в области локализации аппендикса;
- абсцессы кишечных петель.
Случается, что выявить аппендикс в ходе обследования не удается и признаки воспаления не видны – это значит, что речь идёт об отрицательном результате. Визуализация аппендикса без признаков воспаления говорит об истинно-отрицательном результате. Если же червеобразный отросток находится, но симптомы воспаления смазаны или их выявлено мало, то считается, что результат обследования сомнителен.
Если врач ставит диагноз “острый аппендицит”, чтобы его подтвердить в дополнение к УЗИ могут быть назначены следующие обследования:
- клинические анализы мочи и крови;
- лапароскопия
- рентгеновское исследование;
- компьютерная томография.
Как делают?
Ультразвуковое изучение червеобразного отростка будет информативным независимо от того, пустой кишечник или нет. Пациенту нет необходимости голодать перед процедурой или использовать очистительную клизму, что очень важно при интенсивной боли.
В ходе УЗИ аппендикс изучается посредством высокочастотного датчика, который прижимают к коже живота и перемещают для того, чтобы визуализировать органы. В первую очередь, устанавливают расположение аппендикса, а затем ищут в нем признаки воспаления. Все манипуляции могут занять несколько минут, а могут и полчаса – в зависимости от опыта врача и расположения отростка.
Трудности в обнаружении аппендикса могут возникнуть:
- у беременных женщин;
- у полных людей, масса тела которых значительно превышает норму;
- у пациентов, страдающих метеоризмом.
Плюсы и минусы
Ультразвуковое исследование обладает высокой точностью: с его помощью врач может определить заболевание с вероятностью в 90%.
У методики есть ещё целый ряд преимуществ перед рентгенологическим исследованием:
- Пациент не испытывает лучевой нагрузки.
- Диагностика доступна, как докторам, так и больным.
- Обследование не доставляет дискомфорта пациенту.
- Есть шанс обнаружить все причины болей в изучаемой области.
- Высокая скорость получения информации.
- Относительно низкая стоимость процедуры.
На УЗИ брюшной полости видно ту область, которая является источником боли. Это важный нюанс при изучении аномально расположенного отростка и обнаружении сопутствующих патологий.
Где сделать и сколько стоит?
Обследовать червеобразный отросток при помощи УЗИ можно в любой бюджетной поликлинике. Кроме того, качественные медицинские услуги доступны в частных диагностических центрах. Средняя цена УЗИ аппендикса составляет около 800 р.
Заключение

Как быстро и безболезненно узнать, воспалён аппендикс или нет, а также выяснить причины болей в животе?
Конечно, пройти ультразвуковое исследование. С этой процедурой медлить ни в коем случае нельзя при наличии значительного дискомфорта.
Несмотря на то, что нормальный аппендикс сложно разглядеть на экране УЗ-аппарата, такой диагностический метод как УЗИ является самым информативным при выявлении болезней отростка.
Положительный результат визуализации – это повод для немедленного хирургического вмешательства. Сомнительный результат означает рекомендацию дополнительных исследований.
Ультразвуковая диагностика относится к информативным методам скорого определения острого воспаления аппендикса, имеет особое значение в дифференциальной диагностике. УЗИ назначается при атипичном течении аппендицита, например, при хронизации воспаления, аномальном расположении червеобразного отростка, при подозрении на обострение заболеваний органов брюшины и мочеполовой системы у женщин. Благодаря доступности и быстроте выполнения процедуры, своевременно и быстро решают вопрос о проведении хирургического лечения острого аппендицита.
- Преимущества и недостатки УЗИ диагностики аппендикса
- Что может показать УЗИ аппендикса
- Признаки аппендицита на УЗИ
- Покажет ли острый аппендицит
- Как проводится диагностика
- Требования к подготовке
- Особенности диагностики у женщин
- Исследование беременных
- У детей
- Мнение врача
- Заключение
Преимущества и недостатки УЗИ диагностики аппендикса

Виден ли на узи? Проблема ранней диагностики аппендицита заключается в первичной локализации болей в области эпигастрия с последующей ее иррадиацией и блужданием. Только спустя несколько часов можно с высокой вероятностью определить острое воспаление аппендикса по жалобам, характеру боли, вынужденной зародышевой позе больного.
Именно при сомнительных болях назначают комплексное исследование, включая ультразвуковой мониторинг. Преимуществом узи при аппендиците являются:
- доступность и срочность выполнения манипуляции;
- абсолютная безвредность и неинвазивность;
- возможность дифференцировать от патологий репродуктивной и половой системы у женщин, включая беременных.
Можно ли на УЗИ увидеть аппендицит? Да, можно. УЗИ аппендицита проводят в стационаре перед срочной операцией, если же врач-диагност обнаружил признаки острого аппендицита вне стен хирургического стационара (частные кабинеты узи, поликлинические условия), то необходимо вызвать скорую помощь и госпитализировать пациента.
Обратите внимание! Узи определяет картину аппендицита почти во всех случаях. При сомнениях требуются дополнительные методы исследования, включая компьютерную томографию, рентгенконтрастные методы лечения.
Что может показать УЗИ аппендикса
Можно ли определить аппендицит с помощью узи? Ответ на этот вопрос до сих пор открыт, так как иногда патология не визуализируется, а клинические проявления четко указывают на воспалительный процесс.
Узи аппендикса при воспалении определяет анатомию и расположение червеобразного отростка, изменения тканей и стенок кишечника, но иногда воспалительный процесс остается незримым.
Ультразвук отлично распознает структурные аномалии паренхиматозной и соединительной ткани, воспаление на ранней стадии не всегда поддается визуализации.
Результаты могут искажаться при атипичном течении аппендицита, например, когда явные указывающие симптомы отсутствуют или указывают на иную локализацию патологического процесса.

В норме здоровый аппендикс отличается многослойностью, по строению напоминает трубку диаметром до 5-6 мм, с толщей стенок — до 3 мм. При визуализации стенки червеобразного отростка не спазмируются, подвижность умеренная, совпадает с перистальтикой слепой и толстой кишки.
При воспалении на узи появляются типичные для воспаления признаки:
- неоднородность и бугристость стенок придатка;
- утолщение;
- скопление экссудативной жидкости;
- усиление спазмов стенок аппендикса;
- резкое увеличение полости отростка.
Повлиять на точность диагностики могут ожирение, патологии кишечника любого другого генеза, беременность у женщин (поздние сроки), заболевания половой и мочеполовой системы в анамнезе.
УЗИ покажет аппендицит в запущенной стадии. Острый аппендицит и есть активный воспалительный процесс, сопровождаемый яркой клинической симптоматикой. Атипичное течение аппендицита встречается намного реже, всего в 3-5% случаях, однако и тогда симптомы явно указывают на патологию. Острый аппендицит визуализируется на узи по следующим критериям:
- развитие абсцессов органов брюшины;
- резкое и неравномерное увеличение размеров червеобразного отростка;
- воспаление сальника;
- появление свободной жидкости;
- нарушение нормальной структуры аппендикса.
Основным показанием к ультразвуковому исследованию считается развитие болевого синдрома ноющего характера и неясного генеза, неспецифичные для аппендицита клинические симптомы. Целью исследования является не только подтверждение воспалительного процесса, но и исключение других патологий органов брюшины, половой, репродуктивной и мочеполовой систем.
Как проводится диагностика

Диагностика аппендицита по результатам узи аппендикса — простая, рутинная и информативная процедура, которая позволяет уточнить расположение и изменения структуры аппендикса, другие возможные патологии органов или тканей брюшной и тазовой локализации. Больного укладывают на кушетку, просят обнажить область живота и малого таза. После врач-диагност аккуратно помещает датчик на область боли и проводят исследование этой зоны.
Если внутренние признаки аппендицита по узи отсутствуют, исследуют органы брюшины, малого таза, половой системы. У женщин осуществляют исследование вагинально и через брюшину для точности визуализации. Длительность процедуры едва превышает 5-7 минут. При необходимости назначают альтернативные методы исследования.
Требования к подготовке
Учитывая в большинстве случаев срочность проведения аппендэктомии, подготовительные мероприятия к узи игнорируются. Зачастую больные поступают к врачу с острой болью внизу живота справа уже на запущенной стадии, когда лечение незамедлительное, срочное. Ультразвуковое исследование червеобразного отростка не имеет особой подготовки, орган не меняется во время приема пищи, а воспаление либо присутствует, либо отсутствует.

Диагностика аппендицита у женщин может быть затруднена по причине схожести некоторых симптомов с прочими причинами. Цель исследования у женщин предполагает проведение дифференциальной диагностики. Аппендицит верифицируют от эндометриоза, внематочной беременности, острого воспаления мочевого пузыря, венерических заболеваний, абсцесса или поликистоза яичников.
Обязательно обращают на внешние проявления, расположение аппендикса относительно нормы и топографии кишечных петель, сопутствующий анамнез, историю болезни. Иногда ноющую боль в аппендиксе вызывает начало менструации или ранние сроки беременности. Здесь следует исключить различные патологии по поводу расположения и развития плодного яйца, перегиба аппендикса в результате смещения органа маткой.
УЗИ по поводу аппендицита у беременных назначается коллегиально с врачом-акушером-гинекологом, хирургом. На воспаление аппендикса указывает не только картина на мониторе компьютера, но и другие клинические проявления:
- потливость;
- слабость;
- гипертермия;
- интоксикация (рвота, понос, обезвоживание);
- блуждающая болезненность в области брюшины и малого таза.
Воспаление аппендикса представляет опасность для женщины и плода ввиду тесного расположения органов. Риски неблагоприятного исхода сохраняются и после аппендэктомии, которые выражаются в прерывании беременности на поздних сроках, инфицировании, отслойке плаценты, маловодии и гипоксии.
Сложность диагностики аппендицита у детей заключается в невозможности описать точную или приблизительную локализацию боли и страх перед медицинскими манипуляциями. Дети раннего возраста в большинстве случаев предпочтут героическое молчание и терпение.
Обычно обращение к врачу наступает, когда воспалительный процесс невозможно перетерпеть, а симптомы вынуждают остро реагировать на боль. При появлении острой боли в животе у детей первым делом назначают узи органов брюшной полости ввиду скорости развития серьезных осложнений.
Важно! Спровоцировать острую боль могут прочие заболевание органов ЖКТ, печени и гепатобилиарной системы. Хирург может принять решение о медикаментозном лечении аппендицита, особенно если обращение было своевременным.
Мнение врача
Заключение
Учитывая, что аппендицит у детей и взрослых может маскироваться под различные заболевания, важно проведение дифференциальной диагностики. УЗИ при подозрении на аппендицит может оказаться оправданной мерой, особенно при нетипичных симптомах, сопутствующих заболеваниях и состояниях, при беременности, у детей раннего возраста. УЗИ носит вспомогательный характер, если диагноз практически верифицирован.
При подготовке статьи использовались следующие материалы:
Информация на нашем сайте предоставлена квалифицированными врачами и носит исключительно ознакомительный характер. Не занимайтесь самолечением! Обязательно обратитесь к специалисту!

Гастроэнтеролог, профессор, доктор медицинских наук. Назначает диагностику и проводит лечение. Эксперт группы по изучению воспалительных заболеваний. Автор более 300 научных работ.
Читайте также:



