Варфарин и ревматический порок сердца
В число лекарственных средств, воздействующих на факторы свертывания крови, входят перорально принимаемые антикоагулянты, гепарин, дефибринирующие ферменты из змеиного яда, плазмозаменители; лекарственные вещества, поражающие печень; лекарственные вещества, стимулирующие увеличение количества плазменных факторов свертывания крови.
Передозировки и отравления вследствие применения или неправильного употребления этих химических препаратов ограничиваются главным образом проглатыванием антикоагулянтов, предназначенных для человека и родентицидов, а также парентеральным введением гепарина.
Рекомендации по антитромботической терапии: краткий справочник
I. Варфарин:
Пероральный антикоагулянт
Быстро абсорбируется из желудочно-кишечного тракта
Период полужизни 36—42 ч
Ингибирует витамин К-зависимые факторы свертывания крови (II, VII, IX, X)
II. Нефракционированный гепарин:
Антикоагулянт
Ускоряет ингибирующее взаимодействие между антитромбином III и коагуляционными белками (особенно тромбином и фактором Ха)
Внутривенное или подкожное введение
III. Фракционированный гепарин:
Антикоагулянт
Низкая молекулярная масса
Прогнозируемая биодоступность (период полужизни)
Ингибирует фактор Ха>Иа
Внутривенное или подкожное введение
IV. Аспирин:
Ингибирует агрегацию тромбоцитов (циклооксигеназа)
Ингибирует сосудистый простациклин
Быстро начинает действовать (30—40 мин)
Длительный эффект
V. Тиклопидин:
Ингибирует обусловленную аденозиндифосфатом агрегацию тромбоцитов
Замедленное начало действия (24—48 ч)
Наиболее тяжелая отрицательная реакция — нейтропения
VI. Антитромбоцитные средства:
— Аспирин оказывает благоприятное действие в следующих случаях:
— Предупреждение сердечных приступов у мужчин и женщин в возрасте старше 50 лет
— Устойчивая стенокардия
— Инфаркт миокарда
— Приступ транзиторной ишемии и незавершившийся инсульт
— Коронарная ангиопластика
— Шунтирование коронарной артерии
— Механические сердечные клапаны (в сочетании с варфарином)
— Искусственные клапаны сердца у пациентов с повышенным риском (в сочетании с варфарином)
— Фибрилляция предсердий (менее благоприятна, чем варфарин)
— Тиклопидин оказывает благоприятное действие в следующих случаях:
— Неустойчивая стенокардия
— Шунтирование коронарной артерии
— Приступ транзиторной ишемии и незавершившийся инсульт
— Завершившийся инсульт
VII. Предупреждение венозного тромбоза:
— Пациенты с повышенным риском:
Регулируемая доза гепарина или
Гепарин с низкой молекулярной массой или
Низкая доза варфарина (МНС, 2,0—3,0; начиная со дня операции)
— Пациенты с умеренным риском:
Стандартная низкая доза гепарина (5000 ЕД п/к, начать через 2 ч после начала операции)
Наружное пневматическое надавливание (при наличии противопоказаний к применению антикоагулянтов)
VIII. Лечение венозной тромбоэмболии:
Внутривенное вливание гепарина (болюс 5000 ЕД) с последующей непрерывной инфузией или дважды в день проводимым инъецированием (17 500 ЕД) до установления АПТВ, в 1,5—2,5 раза превышающего контрольное время
В большинстве случаев введение гепарина и варфарина можно начать одновременно, чередуя в течение 3—5 сут
Введение варфарина следует продолжать в течение по меньшей мере 3 мес
Если лечение антикоагулянтами противопоказано, следует прервать введение препаратов в полую вену
IX. Фибрилляция предсердий:
Следующие сопутствующие факторы повышают риск инсульта:
Старение
Дисфункция левого желудочка
Принадлежность к женскому полу
Гипертензия
Порок клапана сердца
Тромбоэмболия в анамнезе
Показано введение варфарина, особенно пациентам из групп повышенного риска, если нет противопоказаний к его применению
Аспирин следует назначать пациентам из групп пониженного риска
X. Порок клапана сердца:
Ревматический порок митрального клапана Системная эмболия или фибрилляция предсердий: варфарин (МНС, 2,0—3,0)
Порок клапана аорты Системная эмболия или фибрилляция предсердий: варфарин (МНС, 2,0—3,0)
Пролапс митрального клапана Приступ транзиторной ишемии (аспирин, 325 мг/сут)
Приступ транзиторной ишемии в период приема аспирина, системная эмболия или фибрилляция предсердий; варфарин (МНС, 2,0—3,0)
Приступ транзиторной ишемии (противопоказания к применению варфарина): тиклопидин (250 мг 2 раза в сутки)
Кольцевидный кальциноз митрального клапана
Системная эмболия или фибрилляция предсердий: варфарин (МНС, 2,0—3,0)
XI. Искусственные клапаны сердца:
— Механические искусственные клапаны: варфарин (МНС, 2,5—3,5)
(Сочетанное применение варфарина и аспирина должно быть предусмотрено только для пациентов из групп повышенного риска)
— Механический искусственный клапан с системной эмболией:
варфарин плюс аспирин (100—160 мг/сут)
или
Варфарин плюс дипиридамол (400 мг/сут)
— Механический искусственный клапан при повышенном риске кровотечения: варфарин (МНС, 2,0—3.0) с аспирином или без аспирина (100—160 мг/сут)
— Механический искусственный клапан и эндокардит: непрерывное введение варфарина (МНС, 2,5—3,5)
— Биопротезные клапаны сердца Биопротез в митральном положении: варфарин в течение 3 мес (МНС, 2,0—3,0)
— Биопротез в аортальном положении: аспирин (325 мг/сут) Биопротез и фибрилляция предсердий, системная эмболия или атриальный тромб (пациенты из группы высокого риска): варфарин (МНС, 2,0—3,0) плюс аспирин (100 мг/сут)
XII. Острый инфаркт миокарда:
— Противотромбоцитная терапия:
Всем пациентам, у которых подозревают инфаркт миокарда, следует принимать не покрытые энтеросолюбильной оболочкой таблетки аспирина (160—325 мг/сут)
— Аспирин (160—325 мг/сут) следует давать всем пациентам в течение неопределенного промежутка времени (если только при этом не применяют варфарин)
— Гепарин:
Все пациенты с инфарктом миокарда — независимо от того, проводится или не проводится тромболитическая терапия — должны получать гепарин
Пациентам с высоким риском пристеночного тромбоза и системной эмболии следует вводить гепарин
— Варфарин:
Пациентам с высоким риском пристеночного тромбоза и системной эмболии следует вводить варфарин в течение 1—3 мес (МНС, 2,0—3,0)
Комбинированная терапия Безопасность и эффективность комбинированной терапии находится в стадии исследования
XIII. Трансплантация с коронарным шунтированием:
Дипиридамол перед операцией не обязателен Через 6 ч после операции рекомендуется начать лечение одним аспирином (325 мг/сут)
Тиклопидин (250 мг 2 раза в сутки) показан пациентам с аллергией или непереносимостью аспирина
— Коронарная ангиопластика:
Лечение аспирином (325 мг/сут) следует начать по меньшей мере за 24 ч до начала процедуры и продолжать неопределенное время
Тиклопидин (250 мг 2 раза в сутки) показан пациентам с аллергией или непереносимостью аспирина
Дипиридамол не обязателен
Во время процедуры следует обеспечить введение гепарина в таких дозах, чтобы активированное время свертывания крови было больше 300 с
Введение гепарина следует продолжать в течение 12—24 ч после завершения процедуры (благоприятное действие варфарина неизвестно)
XIV. Болезнь периферических сосудов и хирургические операции:
Аспирин (325 мг/сут) следует давать (начиная с предоперационного периода) пациентам, подвергающимся бедренно-подколенному протезированию
Аспирин (160—325 мг/сут) следует назначать всем пациентам с заболеванием периферических сосудов в связи с повышенным риском инфаркта миокарда и инсульта
Аспирин (325—650 мг 2 раза в сутки) следует назначать пациентам, подвергающимся эндартерэктомии сонной артерии (до операции и после операции в течение 30 сут); спустя 30 сут дозу можно уменьшить до 160—325 мг/сут
XV. Сердечно-сосудистые болезни:
Бессимптомный шум над сонной артерией: аспирин 325 мг/сут)
Симптоматический стеноз сонной артерии: аспирин (325 мг/ сут) (эндартерэктомия должна предусматриваться только при стенозе >70 %)
Приступ транзиторной ишемии (325—975 мг/сут); при аллергии на аспирин назначают тиклопидин (250 мг 2 раза в сутки)
Завершившийся инсульт: аспирин (325—975 мг/сут); при аллергии на аспирин назначают тиклопидин (250 мг 2 раза в сутки) (по некоторым данным, тиклопидин предпочтительнее для пациентов с завершившимся инсультом)
Острый кардиоэмболический инсульт:
(1) от слабого до умеренного, без признаков кровотечения при исследовании методами компьютерной томографии или ядерно-магнитного резонанса, выполняемом спустя > 48 ч: внутривенное введение гепарина с последующим введением варфарина МНС. 2,0—3.0.
(2) сильный или при наличии плохо контролируемой гипертензии: замедление антикоагуляции в течение 5—14 сут

Ревматический порок сердца – это группа приобретенных хронических дегенеративных заболеваний сердечных клапанов, характеризующаяся прогрессирующим поствоспалительным фиброзом и разрушением клапанных створок.
Болезнь развивается в течение 1-3 лет с момента перенесения острой ревматической лихорадки. Частота встречаемости – 2 случая на 100 000 населения.
Что это такое?
В первую очередь ревматические пороки сердца сопровождаются гемодинамическими значимыми нарушениями сердечных клапанов — аортального, митрального или трикуспидального. Вторичным признаком считаются изменения в камерах сердца. Аутоиммунные антитела — причина нарушения соединительной ткани створок в клапанах.
После такой дезорганизации створки клапана уже не в состоянии закрыть клапанное отверстие. Усиленный ток крови в систолу увеличивает левое предсердие, что приводит к застою крови сначала в малом, далее в большом круге кровообращения.
Среди взрослых такие пороки распространены у женщин 40–60 лет, чуть меньший показатель заболеваемости у мужчин того же возраста. Чаще же ревматизм проявляется у детей от 6 до 16 лет.
Здесь большое значение имеет наследственная и конституциональная предрасположенность к заболеванию. Ревматизм у детей имеет инфекционно-аллергическую природу, он невозможен без предшествующей стрептококковой инфекции (фарингита, скарлатины, ангины).
Больше полезного о ревматическом пороке сердца узнайте из видео Елены Малышевой:
Осложнением каких заболеваний выступает ревматизм, провоцирующий пороки сердца?
Ревматизм — это осложнение острых инфекционных заболеваний горла, кожи, почек и других органов, вызываемых бета-гемолитическим стрептококком группы А.
| Причинное заболевание | Частота, % |
| Тонзиллит (ангина) | 33 |
| Острый гломерулонефрит | 23 |
| Рожистое воспаление кожи | 7 |
| Стрептодермия | 7 |
| Фарингит | 5.2 |
| Скарлатина | 3.3 |
| Менингит | 2.1 |
| Эндокардит | 1.3 |
| Пневмония | 1.2 |
К развитию пороков сердца при ревматизме приводят:
- Ревматический миокардит — воспаление мышечной оболочки сердца, чаще всего не приносящее серьезных осложнений.
- Ревматический эндокардит — воспалению подверглась внутренняя оболочка. Часто является причиной недостаточности митрального клапана.
- Ревматический перикардит — воспаляется внешняя оболочка. Характерен для тяжелого течения ревмокардита.
- Панкардит — наиболее сложный случай, при котором воспалены все слои сердца, и оно не в состоянии нормально сокращаться. Является причиной серьезных осложнения и нарушений кровообращения, а также может привести к остановке сердца.
Классификация, клиника и осложнения
Коды по МКБ-10
- I05.0 — стеноз;
- I05.1 — недостаточность;
- I05.2 — сочетанное поражение.
- I06.0 — стеноз;
- I06.1 — недостаточность;
- I06.2 — сочетанное поражение.
- I07.0 – стеноз;
- I07.1 — недостаточность;
- I07.2 — сочетанное поражение.
- I08.0 – аортально-митральный;
- I08.1 — митрально-трикуспидальный;
- I08.2 – аортально-трикуспидальный;
- I08.3 – аортально-митрально-трикуспидальный.
- I09.8 — поражение легочного клапана.
Частота встречаемостиу
| Митральный | 48.3% (70-85% больных — женщины) |
| Аортальный | 32.3% (60-75% больных — мужчины) |
| Трикуспидальный | 14.7% |
| Сочетанные пороки | 4.1% |
| Комбинированные | 2.8 % |
Преобладающее поражение митрального клапана связано с особенностями его анатомического строения. Клапан состоит из двух створок, поддерживаемых тонкими и растяжимыми волокнами (хордами). В момент сокращения желудочка кровь оказывает на хорды выраженное давление, что приводит к прогибанию створок (пролапсу).
Пролапс в большинстве случаев не имеет клинических проявлений, но является фактором задержки в этой области аутоиммунных комплексов, образующихся при ревматизме, что и вызывает более частое поражение митрального клапана.
Средний возраст развития патологии – 35-45 лет. При естественном течении болезни пятилетняя выживаемость составляет 50%.
Данное заболевание является приобретенным (полученным в течение жизни). У плода вследствие генетических мутаций могут развиться только врожденные аномалии, в образовании которых ревматизм принимает косвенное участие (если обнаруживается у беременной).
У плода ревматизм развиться не может благодаря наличию плацентарного барьера и отсутствию антител против стрептококка.
Методы диагностики
Как выявляются ревматические пороки сердца? Подтвердить ревматическую природу болезни позволяют:
- Опрос и изучение медицинской документации (наличие стрептококковой инфекции в анамнезе);
- Определение уровня антистрептолизина-О в крови (уровень АСЛ-О повышен);
- Выделение стрептококка из зева (мазок);
- Биопсия с последующей гистологией (в микропрепарате сердца выявляют иммунные комплексы).
Cначала врач проводит осмотр и опрос пациента. Обращают внимание на неестественную бледность кожи, доходящую в некоторых местах на лице до синюшности, одышку и отеки. Прослушивание сердца проводится для выявления аритмии и посторонних шумов, природу которых определяют дальнейшие исследования.
Опрос нужен для обозначения возможных причин ревматизма и следующих за ним пороков, больной рассказывает врачу о перенесенных инфекционных заболеваниях и болезнях близких родственников.
При подозрении на ревматические пороки врачи берут у пациента кровь на общий, биохимический и иммунологический анализ. Эти исследования информируют о наличии воспаления и инфекций в организме.
Среди инструментальных исследований самым простым является электрокардиограмма (ЭКГ), которая проверяет ритм сердца и выявляет вид аритмии, блокады, признаки ишемии. С помощью фонокардиографии (ФКГ) определяется наличие шумов в сердце и их отношение к порокам. Размеры сердца проверяют с помощью рентгена грудной клетки.

Главным обследованием, благодаря которому зачастую подтверждается или опровергается гипотеза о наличии порока, является эхокардиограмма (ЭхоКГ, по-другому — УЗИ сердца).
С помощью него диагностируют понижение сократительной способности сердца и нарушения в его структуре.
Большинство методов диагностики могут проводиться на первичном осмотре, когда диагноз еще не подтвержден, или же в диспансерных группах при уже обнаруженном ревматическом пороке.
Применяемые схемы лечения
Консервативное (нехирургическое) лечение направлено на снижение риска осложнений ревматизма, а также на коррекцию сердечного ритма и профилактику недостаточности. Принимать меры рекомендуется сразу же после обнаружения ревматизма. В лихорадочный период больной лечится стационарно, необходим строгий постельный режим.
Прописываются антибактериальные и противовоспалительные препараты. После последней ревматической атаки проводится обязательная профилактика рецидивов в течение следующих пяти лет.
Все пациенты с приобретенными пороками направляются на прием к кардиохирургу, который определяет актуальные сроки для хирургического вмешательства.
Больным со стенозом делается комиссуротомия, сопровождающаяся разъединением створок клапана — это обеспечивает нормальный ток крови. При недостаточности операция сводится к протезированию пораженных клапанов. Сочетанный порок лечится заменой поврежденного клапана на искусственный, изредка вместо этого делают протезирование вместе с комиссуротомией.
Знание причин развития гранулематоза Вегенера — опасного и трудноизлечимого васкулита — поможет предохранить себя от факторов риска.
Последствия
- Мерцательная аритмия;
- Трепетание и фибрилляция желудочков;
- Острая лево- или правожелудочковая недостаточность;
- Хроническая сердечная недостаточность;
- Отек легких.
Меры первичной и вторичной профилактики при стрептококковых заболеваниях
Своевременные профилактические мероприятия позволяют предупредить развитие ревматизма и поражение сердца.
- Гигиена и закаливание;
- Санация очагов инфекции (лечение ангины, рожистого воспаления и других стрептококковых инфекций) препаратами пенициллинов, макролидов;
- Ежегодные врачебные осмотры со взятием мазком на определение стрептококка.
Вторичная профилактика показана людям с перенесенной инфекцией и проводится с помощью антибиотиков пенициллинового ряда (бициллинопрофилактика):
- Экстенциллин 2,4 млн ЕД внутримышечно;
- Бензатин-бензилпенициллин – 0.6-2.4 млн ЕД внутримышечно.
Незначительные преобразования в клапанном аппарате без нарушений в миокарде поначалу остаются в фазе компенсации и не отражаются на трудоспособности больного. Переход в фазу декомпенсации и прогнозы определяются многими обстоятельствами: инфекциями, перенапряжением, повторными атаками, беременностью и родами. Усиливающиеся поражения клапанов — причина развития недостаточности, а наиболее острая декомпенсация часто приводит к летальному исходу.
Условно положительный прогноз в большинстве случаев возможен только при условии качественного хирургического лечения. При этом нередко полностью излечиваются изменения гемодинамики.
При ревматических пороках рекомендуется отказаться от вредных привычек и стараться уменьшить физическую активность, соблюдать особую диету, заниматься лечебной физкультурой и проходить курсы лечения на кардиологических курортах.
Сердце — один из главных органов человека, и даже небольшие нарушения его работы приводят к серьезным последствиям. Ревматизм и сопровождающие его пороки сердца могут развиться неожиданно, после перенесенных инфекционных заболеваний, но в наибольшей группе риска — люди, расположенные к кардиологическим заболеваниям генетически.
Чтобы избежать осложнений, нужно своевременно обратиться к врачу при первых подозрениях. Современные методы диагностики и лечения позволяют частично или полностью избавиться от приобретенного ревматического порока.

Варфарин, когда то использовавшийся как крысиный яд, спасает.
Прикрытие гепарином при плановой хирургической операции
1% риск тромбоэмболических осложнений.
Если Вы принимаете варфарин, а Вам назначили лечение от сопу.
- Полипэктомия или эндоскопическая резекция
- Коагуляция или иное тепловое воздействие на ткань
- Эндоскопическая сфинктеротомия
- Дилатация (расширение) стриктур (сужений)
- Эндоскопическая гастростомия
- Эндоскопическая биопсия паренхиматозных органов
- Диагностические гастродуаденоскопия, рекотороманоскопия, колоноскопия (с биопсией или без)
- Ретроградная холангиопанкреатография (ЭРХПГ)
- Стентирование желчных путей без сфинктеротомии
- Фибрилляция предсердий, связанная с пороком сердца (в том числе после протезирования митрального клапана)
- Фибрилляция предсердий, связанная с застойной сердечной недостаточностью или фракцией выброса левого желудочка 75 лет
- Механические клапаны в митральной позиции
- Механические клапаны у пациентов, с тромбоэмболическими событиями в анамнезе
- Коронарное стентирование в течение одного года
- Острый коронарный синдром
- Чрезкожное вмешательство на коронарных артериях без стентирования (баллонная ангиопластика)
- Тромбоз глубоких вен
- Хроническая или пароксизмальная форма фибрилляции предсердий, которая не связана с пороком сердца
- Биопротезы клапанов
- Механические клапаны в аортальной позиции
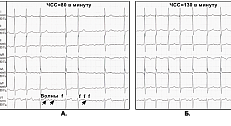
Мерцательная аритмия. Клиника, диагностика, лечение, класс.
Читайте также




мион (myonum, LNH; греч. mys, myos мышца) - поперечнополосатое мышечное волокно в совокупности с его базальной оболочкой, кровеносными и лимфатическими капиллярами и нервным аппаратом. [[Категория:Нек.
магнитная запись - фиксирование на ферромагнитном материале последовательности электрических сигналов с целью их последующего воспроизведения; широко применяется для накопления диагностической.
лихорадка денге классическая (f. dengue classica; син.: лихорадка "жирафов", лихорадка костоломная, лихорадка суставная) - клиническая форма лихорадка денге, характеризующаяся двухфазной лих.
История создания Варфарина
Удача улыбнулась Карлу Линку, в 1936 году он открыл дикумарол – продукт окисления кумарина.
Но отравляющие свойства нового вещества не подтвердились, а исследования в пятидесятых годах ХХ века пробудили к препарату интерес клиницистов. С тех пор Варфарин спас не одну тысячу жизней.
Одним из первых известных лиц, получавших Варфарин, был президент США Дуайт Эйзенхауэр.
Как Варфарин спасает жизнь
Варфарин – антикоагулянт, т.е. нарушает способность крови к свертыванию ингибируя (угнетая) синтез витамина К в печени. Эта способность препарата позволяет предотвратить образование тромбов при некоторых состояниях и заболеваниях.

Показания к назначению Варфарина
Способность крови свертываться – защитная реакция организма, позволяющая нам не истечь кровью при порезах и травмах.
Но в некоторых случаях защита может покалечить или даже убить.
Вот некоторые из таких случаев:
- Механические протезы клапанов сердца – даже самые лучшие клапаны сильно отличаются от тканей организма, и, для того, чтобы предотвратить формирование тромбов на клапанах необходимо подавить свертывающую способность крови.
- Мерцательная аритмия (фибрилляция и трепетание предсердий) – дезорганизованное сокращение мышечных волокон предсердий увеличивает риск тромбообразования в ушке левого предсердия.
- Венозные тромбозы – воспалительные или не воспалительные, повышают риск тромбоэмболических осложнений, в том числе и самого грозного из них – тромбоэмболии легочной артерии
- Тромбофилии – заболевания, характеризующиеся повышенным тромбообразованием.
Подбор дозы Варфарина и режим приема
До начала приема Ваш врач предложит Вам определить МНО (Международное Нормализованное Отношение). Норма для здорового человека 0,8 – 1,3.
Вам следует запомнить этот термин, контроль дозы Варфарина производится именно по результатам этого лабораторного показателя.
Начинают, обычно, с минимальных доз препарата увеличивая дозировку по мере необходимости. Мера необходимости определяется уровнем МНО.
Целевой уровень МНО зависит от состояния, которое привело к необходимости назначения Варфарина. Например, при фибрилляции предсердий целевой диапазон МНО находится в пределах 2,0 – 3,0.

Для эффективного лечения Варфарином требуется постоянный контроль МНО и прием правильной дозы. Правильная доза определяется путем измерения времени, необходимого для свертывания крови (МНО).
МНО со значением 1 означает нормальный уровень, обнаруживаемый у людей, не принимающих Варфарин;
- МНО со значением 2 означает, что время свертывания крови в два раза превышает норму;
- МНО со значением 3 означает, что время свертывания крови в три раза превышает норму.
- Оптимальное значение МНО зависит от вашего состояния: при мерцательной аритмии оно составляет от 2 до 3.
После достижения целевого уровня МНО контролируют этот показатель один раз в месяц, если нет необходимости делать это чаще.
Имеет смысл проводить внеплановый контроль МНО, если Вы купили препарат другого производителя.
Контроль МНО
Для контроля МНО необходимо обратиться в лабораторию, способную провести данное исследование.
Можно рассматривать как вариант приобретение аппарата CoaguChek XS (коагучек) или qLabs® ElectroMeter. Это удобно, аппараты просты в использовании.
Однако, при цене в 30 – 40 тысяч рублей за прибор, и при цене тест-полоски сопоставимой с ценой исследования в лаборатории, приобретение аппарата экономически не целесообразно. Вам следует выбирать между удобством и экономией.
Что необходимо знать пациентам, принимающим Варфарин
Варфарин взаимодействует как с пищей, так и с лекарственными препаратами, результатом этого взаимодействия является снижение или увеличение свертывающей способности крови. И то и другое является нежелательным, т.к. снижение свертывающей способности это риск кровотечения, а увеличение – риск тромбообразования.
Как было указано выше, Варфарин ингибирует синтез витамина К в печени, соответственно продукты содержащие в себе высокие дозы витамина К снижают эффективность Варфарина.
Ваша цель - съедать примерно одинаковое количество витамина К в день. Сделать это можно, употребляя то же количество продуктов с высоким и средним уровнем витамина K.
Больше всего витамина К содержится в зеленых овощах: зелень амаранта, авокадо, капусту брокколи, брюссельскую капусту, кочанную капусту, масло канолы, лист шайо, лук, кориандр (кинза), огуречную кожуру, цикорий, плоды киви, салат-латук, мяту, зеленую горчицу, оливковое масло, петрушку, горох, фисташки, красные морские водоросли, зелень шпината, весенний лук, соевые бобы, листья чая (но не чай-напиток), зелень репы, кресс-салат. Таблица "Содержание витамина К в продуктах".
Вам нельзя резко менять рацион питания, а если это все же произошло, то необходимо обсудить с лечащим врачом необходимость внеочередного контроля МНО.
Витамины, травы, или другие добавки могут содержать витамин К и, соответственно, снижать эффект Варфарина.
Всегда показывайте врачу этикетку всех витаминов, трав или других добавок, которые вы принимаете.
Влияние некоторых лекарственных средств на эффект Варфарина
Запомните важное правило: если Вам назначают лекарственные препараты, которые Вы не принимали, то Вам обязательно необходимо поинтересоваться взаимодействием этого препарата с Варфарином и проконсультироваться с лечащим врачом.
Не рекомендуется начинать или прекращать прием лекарств, а также изменять дозы принимаемых препаратов без консультации с лечащим врачом.
Взаимодействие лекарственных средств не является показанием или противопоказанием к их назначению. Эта информация важна для оценки частоты контроля МНО при назначении врачом сопутствующего лечения.
Риск развития тяжелых кровотечений повышается при одновременном приеме Варфарина с препаратами, влияющими на уровень тромбоцитов и первичный гемостаз: ацетилсалициловая кислота, клопидогрел, тиклопидин, дипиридамол, большинство НПВС (за исключением ингибиторов ЦОГ-2), антибиотики группы пенициллина в больших дозах.
Эффект Варфарина может усиливаться при одновременном приеме со следующими лекарственными препаратами: ацетилсалициловая кислота, аллопуринол, амиодарон, азапропазон, азитромицин, альфа- и бета-интерферон, амитриптилин, безафибрат, витамин А, витамин Е, глибенкламид, глюкагон, гемфиброзил, гепарин, грепафлоксацин, даназол, декстропропоксифен, диазоксид, дигоксин, дизопирамид, дисульфирам, зафирлукаст, индометацин, ифосфамид, итраконазол, кетоконазол, кларитромицин, клофибрат, кодеин, левамизол, ловастатин, метолазон, метотрексат, метронидазол, миконазол (в т.ч. в форме геля для полости рта), налидиксовая кислота, норфлоксацин, офлоксацин, омепразол, оксифенбутазон, парацетамол (особенно после 1–2 нед постоянного приема), пароксетин, пироксикам, прогуанил, пропафенон, пропранолол, противогриппозная вакцина, рокситромицин, сертралин, симвастатин, сульфафуразол, сульфаметизол, сульфаметоксазол-триметоприм, сульфафеназол, сульфинпиразон, сулиндак, стероидные гормоны (анаболические и/или андрогенные), тамоксифен, тегафур, тестостерон, тетрациклины, тиениловая кислота, толметин, трастузумаб, троглитазон, фенитоин, фенилбутазон, фенофибрат, фепразон, флуконазол, флуоксетин, фторурацил, флувастатин, флувоксамин, флутамид, хинин, хинидин, хлоралгидрат, хлорамфеникол, целекоксиб, цефамандол, цефалексин, цефменоксим, цефметазол, цефоперазон, цефуроксим, циметидин, ципрофлоксацин, циклофосфамид, эритромицин, этопозид, этанол.
Препараты некоторых лекарственных растений (официальных или неофициальных) также могут как усиливать эффект Варфарина: например гинкго (Ginkgo biloba), чеснок (Allium sativum), дягиль лекарственный (Angelica sinensis), папайя (Carica papaya), шалфей (Salvia miltiorrhiza); так и уменьшать: например женьшень (Panax ginseng), зверобой (Hypericum perforatum).
Нельзя одновременно принимать Варфарин и любые препараты зверобоя, при этом следует учитывать, что эффект индуцирования действия Варфарина может сохраняться в течение еще 2нед после прекращения приема препаратов зверобоя.
В том случае, если пациент принимает препараты зверобоя, следует измерить MHO и прекратить прием. Мониторирование MHO должно быть тщательным, т.к. его уровень может повыситься при отмене зверобоя. После этого можно назначать Варфарин.
Эффект Варфарина может ослабляться при одновременном приеме со следующими лекарственными препаратами: азатиоприном, аминоглутетимидом барбитуратами, вальпроевой кислотой, витамином С, витамином К, глутетимидом, гризеофульвином, диклоксациллином, дизопирамидом, карбамазепином, колестирамином, коэнзимом Q10, меркаптопурином, месалазином, миансерином, митотаном, нафциллином, примидоном, ретиноидами, ритонавиром, рифампицином, рофекоксибом, спиронолактоном, сукральфатом, тразодоном, феназоном, хлордиазепоксидом, хлорталидоном, циклоспорином.
Прием диуретиков в случае выраженного гиповолемического действия может привести к увеличению концентрации факторов свертываемости, что уменьшает действие антикоагулянтов.
В случае сочетанного применения Варфарина с другими препаратами, указанными в приведенном выше списке, необходимо проводить контроль MHO в начале и в конце лечения, и, по возможности, через 2–3нед от начала терапии.
Прочие предосторожности
Вы должны понимать, что Вам противопоказано заниматься травмоопасными видами спорта. Так же следует избегать внутримышечных инъекций (если их можно избежать).
Вы должны знать, что Вы принимаете препарат, который спасает Вам жизнь и сохраняет здоровье, и эффективность Варфарина зависит, в том числе, от Вас.
Не забудьте взять с собой достаточный запас Варфарина и перед выездом проверить МНО. Не забывайте про диету — в путешествиях питание часто существенно отличается от обычного, а это может сказаться на показателях МНО.
Алкоголь, влияя на печень, усиливает действие Варфарина. Кроме того, даже незначительные дозы алкоголя нарушают координацию движений и повышают риск случайной травмы, которая у человека, принимающего Варфарин, может быть угрожающей жизни.
Не менее важно понимать, что прием Варфарина требует более тщательного отношения к планированию беременности, в случае незапланированной беременности обсудить с врачом переход на использование низкомолекулярных гепаринов.
Варфарин чрезвычайно вреден для плода, поэтому если вы планируете беременность, обсудите это с врачом.
Взаимодействие с врачом
Запомните важное правило: при обращении к врачу любой специальности, сообщайте ему, что Вы принимаете Варфарин.
Учитывая, что Варфарин влияет на свертываемость крови, Вы должны знать, в каких случаях Вам следует обращаться к врачу:
- Падения с высоты
- Удары по голове
- Кровянистые выделения из влагалища или обильные месячные
- Черный стул
- Темная или красная моча
- Кровотечения из десен
- Сыпь или беспричинные синяки на коже
- Диарея
- Головные боли или боли в груди
- Кашель, кровохарканье
Женщинам следует регулярно контролировать уровень гемоглобина, т.к. Варфарин может увеличить кровопотерю при менструальных кровотечениях
В каждом из этих случаев не забудьте сообщить врачу о том, что вы принимаете Варфарин, и назовите свой последний показатель МНО.
Передозировка Варфарина
Передозировка Варфарина (МНО более 3,5-4,0) – это всегда риск кровотечений, поэтому, необходимо не откладывая обратиться к врачу.
Варфарин и хирургические вмешательства
То, благодаря чему Варфарин спасает жизнь и сохраняет здоровье, является и его недостатком.
Снижая свертываемость крови, Варфарин увеличивает риск кровотечений не только от бытовых травм, но и от хирургических вмешательств, которые, возможно, могут понадобиться пациентам, принимающим Варфарин.
Но, на самом деле, все не так страшно, как может показаться на первый взгляд.
Для того, что минимизировать как риск кровотечений, так и риск тромбоэмболий, перед некоторыми оперативными вмешательствами пациенты переводятся с удобного для приема, но плохо управляемого Варфарина на неудобный (потому как инъекционный), но хорошо управляемый гепарин.
После отмены Варфарина МНО приходит в норму за 3-6 дней.
- Определить MHO за неделю до назначенной операции.
- Прекратить прием Варфарина за 1–5 дней до операции.
- В случае высокого риска тромбоза пациенту для профилактикип/квводят низкомолекулярный гепарин (в зависимости от вмешательства и от вида, гепарин отменяется за 6-12-24 часов до операции).
- Длительность паузы в приеме Варфарина зависит от MHO. Прием Варфарина прекращают:
- за 5 дней до операции, если MHO >4;
- за 3 дня до операции, если MHO от 3 до 4;
- за 2 дня до операции, если MHO от 2 до 3.
- Продолжитьп/квведение низкомолекулярного гепарина в течение 5–7 дней после операции с сопутствующим восстановленным приемом Варфарина.
- Продолжить прием Варфарина:
- с обычной поддерживающей дозы в тот же день вечером после небольших операций и в день,
- после крупных операций, когда пациент начинает получать энтеральное питание.
- По достижении целевого МНО гепарин отменяется.
Данное вмешательство не требует какой-либо подготовки. Отмена Варфарина не требуется.
Необходимо убедиться в том, что значение МНО не превышает терапевтический диапазон.
В случае кровоточивости можно использовать 5% водный раствор аминокапроновой кислоты для полоскания полости рта до 4 раз в день в течение одного-двух дней.
Следует избегать приема аспирина, других нестероидных противовоспалительных средств и ингибиторов ЦОГ-2.
Отмена Варфарина без прикрытия гепарином для удаления зуба влечет за собой
1% риск тромбоэмболических осложнений.
При предполагаемом эндоскопическом вмешательстве врач оценивает два параметра: риск кровотечений от процедуры и риск тромбоэмболических осложнений, в связи с которыми пациент принимает Варфарин.
Примеры процедур высокого риска кровотечений:
- Полипэктомия или эндоскопическая резекция
- Коагуляция или иное тепловое воздействие на ткань
- Эндоскопическая сфинктеротомия
- Дилатация (расширение) стриктур (сужений)
- Эндоскопическая гастростомия
- Эндоскопическая биопсия паренхиматозных органов
Примеры процедур низкого риска кровотечений:
- Диагностические гастродуаденоскопия, рекотороманоскопия, колоноскопия (с биопсией или без)
- Ретроградная холангиопанкреатография (ЭРХПГ)
- Стентирование желчных путей без сфинктеротомии
Состояния и заболевания с высоким риском тромбоэмболий:
- Фибрилляция предсердий, связанная с пороком сердца (в том числе после протезирования митрального клапана)
- Фибрилляция предсердий, связанная с застойной сердечной недостаточностью или фракцией выброса левого желудочка 75 лет
- Механические клапаны в митральной позиции
- Механические клапаны у пациентов, с тромбоэмболическими событиями в анамнезе
- Коронарное стентирование в течение одного года
- Острый коронарный синдром
- Чрезкожное вмешательство на коронарных артериях без стентирования (баллонная ангиопластика)
Состояния и заболевания с низким риском тромбоэмболий:
- Тромбоз глубоких вен
- Хроническая или пароксизмальная форма фибрилляции предсердий, которая не связана с пороком сердца
- Биопротезы клапанов
- Механические клапаны в аортальной позиции
Соотнося риск кровотечений от процедуры и риск тромбоэмболических осложнений у конкретного пациента, врач порекомендует соответствующую тактику действий.
Если процедура соотносится с низким риском кровотечений, то отмены Варфарина она не требуется.
При высоком риске кровотечений, подготовка проводится под прикрытием гепарина.
Если у пациента возникла ситуация, требующая экстренного хирургического вмешательства, то основная задача врачей - нейтрализовать действие Варфарина.
Для этого используются препараты витамина К (в РФ не зарегистрированы препараты витамина К, использование провитамина К, викасола, для данных целей не оправдано) и свежезамороженная плазма.
После нейтрализации Варфарина проводится экстренное хирургическое вмешательство.
Альтернатива Варфарину
Одно из больших ограничений широкого использования данных препаратов в клинической практике это их цена.
Читайте также:


