Васкулитов и окклюзии сосудов
Острая окклюзия мезентериальных сосудов – острое нарушение кровообращения в брыжеечных сосудах, приводящее к ишемии кишечника. Заболевание проявляется резкой, нестерпимой болью в животе, рвотой и поносом с примесью крови, шоковым состоянием. Диагноз острой окклюзии мезентериальных сосудов определяют на основании клинической картины, данных селективной ангиографии, рентгенографии брюшной полости, лапароскопии. Острая окклюзия мезентериальных сосудов требует экстренного оперативного вмешательства (эмбол- или тромбэндартериоэктомии, резекции пораженных отделов кишечника), профилактики перитонита и повторных окклюзий.
Острая окклюзия мезентериальных сосудов — неотложная патология в гастроэнтерологии, возникающая вследствие тромбоза или эмболии сосудов брыжейки. Острая окклюзия мезентериальных сосудов проявляется резким нарушением кровообращения в сосудистых участках проксимальнее и дистальнее места обструкции, сопровождается выраженным ангиоспазмом и дополнительным тромбообразованием, в результате чего возникает острое нарушение питания и ишемическое поражение стенки кишечника. В дальнейшем начинают развиваться необратимые деструктивные изменения, формируется анемический и геморрагический инфаркт (некроз) кишечника. Острая окклюзия мезентериальных сосудов характеризуется крайне тяжелым течением и высокой летальностью.
Локализация и протяженность ишемического поражения кишечника при острой окклюзии мезентериальных сосудов зависит от вида и уровня обструкции, наличия коллатеральных путей компенсации кровотока. В 90% случаев наблюдается окклюзия основного ствола или одной из ветвей верхней брыжеечной артерии, в большей степени обеспечивающей кровоснабжение пищеварительного тракта. Нижняя брыжеечная артерия имеет хорошие коллатеральные связи, поэтому при ее окклюзии редко возникают серьезные нарушения мезентериального кровообращения. Окклюзия брыжеечных вен встречается реже; возможно также смешанное поражение брыжеечных артерий и вен, при котором острой окклюзии одного из сосудов предшествует хроническая обструкция другого.
Острая окклюзия мезентериальных сосудов встречается преимущественно у лиц мужского пола в возрасте старше 50-60 лет.
Острая окклюзия мезентериальных сосудов развивается как осложнение различных сердечно-сосудистых заболеваний (атеросклероза, пороков сердца, системных аллергических васкулитов, ревматизма, гипертонической болезни, аневризмы брюшной аорты, аритмии), предшествующих операций на сердце и аорте, злокачественных опухолей, травм.
Непосредственной причиной острой окклюзии мезентериальных сосудов являются тромбоз и эмболия. При тромбозе просвет сосудов брыжейки перекрывается тромбом, образовавшимся вследствие изменения сосудистых стенок на фоне повышенной свертываемости крови и замедленного кровотока (патогенетическая триада Вихрова). При эмболии наблюдается обструкция брыжеечных сосудов частицей тканью опухоли, инородным телом или пузырьком воздуха, мигрировавшими от первичного источника поражения с током крови.
Острая окклюзия мезентериальных сосудов может протекать с компенсацией, субкомпенсацией и декомпенсацией мезентериального кровотока. При компенсации мезентериального кровотока (спонтанно или под воздействием консервативной терапии) все функции кишечника восстанавливаются полностью. Субкомпенсация мезентериального кровотока ввиду недостаточного кровоснабжения может приводить к ряду заболеваний кишечника: брюшной жабе, язвенным энтеритам и колитам и др. Декомпенсация мезентериального кровообращения вызывает распространенный гнойный перитонит и развитие тяжелого абдоминального сепсиса.
Наблюдается резкая бледность кожных покровов, цианоз, шоковое состояние, повышение артериального давления на 60-80 единиц (симптом Блинова), брадикардия. Для острой окклюзии мезентериальных сосудов характерно несоответствие между тяжестью состояния больного и данными его осмотра: в первые часы живот остается мягким, брюшная стенка участвует в дыхании, отмечается незначительная болезненность без симптомов раздражения брюшины.
В стадии инфаркта (через 6-12 часов от начала острой окклюзии мезентериальных сосудов) болевые ощущения немного уменьшаются, но нарастает локальная (в зоне поражения кишки) болезненность при пальпации, между пупком и лобком может прощупываться тестовидная припухлость (симптом Мондора), ухудшается состояние больного. Эвакуаторная функция кишечника сохраняется, артериальное давление нормализуется, пульс учащается.
Стадия перитонита начинается через 18-36 часов от момента острой окклюзии мезентральных сосудов, характеризуется резким ухудшением состояния: усилением болей (особенно при движении), выраженной интоксикацией, признаками перитонита, паралитической кишечной непроходимостью.
Распознавание острой окклюзии мезентериальных сосудов опирается на анализ клинической картины заболевания: острый болевой абдоминальный синдром, поражение сердца и сосудов в анамнезе. Важное диагностическое значение имеет исследование коагулограммы, определение количества тромбоцитов, холестерина крови.
При обзорной рентгенографии брюшной полости определяется пневматизация кишечника, наличие горизонтальных уровней жидкости в брюшной полости. Специфическим методом диагностики острой окклюзии мезентериальных сосудов является селективная мезентерикография, которая уже на ранней стадии заболевания может выявить отсутствие кровотока в стволе и ветвях брыжеечной артерии. При наличии технической возможности выполняется магнитно-резонансная ангиография мезентериальных сосудов.
Диагностическая лапароскопия позволяет обнаружить изменения кишечника и брюшной полости, наличие признаков анемического и геморрагического инфаркта кишки. Острую окклюзию мезентериальных сосудов дифференцируют от прободной язвы желудка и двенадцатиперстной кишки, острого аппендицита, кишечной непроходимости, острого панкреатита и острого холецистита.
При острой окклюзии мезентериальных сосудов показано экстренное хирургическое вмешательство, целью которого служит ревизия кишечника с оценкой его жизнеспособности, ревизия основных брыжеечных сосудов, устранение причины сосудистой непроходимости и восстановление мезентериального кровотока, резекция некротизированных отделов кишечника, профилактика перитонита.
Реваскуляризация кишечника выполняется путем непрямой эмбол- или тромбэндартериоэктомии, в трудных случаях проводится реконструктивное обходное шунтирование с использованием сосудистых протезов (протезирование верхней брыжеечной артерии).
При некрозе кишечника реваскуляризация дополняется частичной или обширной резекцией пораженных участков кишечника и активным назоинтестинальным дренированием для лечения послеоперационного пареза кишечника. Через 24-48 часов возможно выполнение релапаротомии с целью контроля состояния брюшной полости или наложения отсроченного анастомоза.
Пред- и послеоперационное ведение больного с острой окклюзией мезентериальных сосудов включает назначение антитромботических препаратов для профилактики повторной эмболии и ретромбоза; мероприятия интенсивной терапии с целью восстановления ОЦК, устранения интоксикации, улучшения кровотока и тканевого метаболизма, стабилизации сердечной деятельности. Проводится антибактериальная терапия, дренирование и санация брюшной полости для предупреждения гангрены и перитонита.
Профилактика острой окклюзии мезентериальных сосудов заключается в своевременном устранении потенциального источника тромбоэмболии, т. е. первичного заболевания (атеросклероза, мерцательной аритмии, ревматического порока сердца, аневризм и др.).
Общие сведения
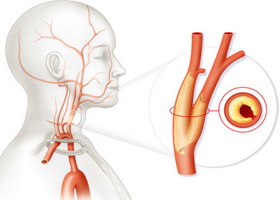
Окклюзия сосудов это закупорка (чаще артерий, чем вен), для которой характерно выраженное снижение скорости и качества кровотока. Окклюзия может стать причиной некроза ткани, и как следствие, привести к летальному исходу. Патология встречается довольно часто и может поражать органы зрительного восприятия, центральную нервную систему, конечности и магистральные сосуды.
В результате поражения мезентериальных сосудов развивается сепсис и перитонит. Абдоминальный ишемический синдром развивается на фоне отсутствия адекватного кровообращения органов пищеварительного тракта. Патология связана с окклюзией непарных висцеральных ветвей брюшной аорты – чревного ствола и брыжеечных артерий (верхняя, нижняя). Брюшная жаба может развиваться под воздействием как внутренних (тромбоз), так и внешних факторов (травматическая окклюзия).
Данный метод герметизации очага применяется при ранениях, которые требуют сохранения стерильных условий и защиты от воздействия внешней среды.
Наложение окклюзионной повязки на коленный сустав требует определенных навыков и соблюдения техники:
- перекрыть раневую поверхность стерильной марлей;
- верхушку косынки расположить на области бедра, обернуть вокруг талии;
- согнуть повязку у основания на 2 см;
- скрестить концы под бедром, завязать узлы на бедре;
- через образовавшийся узел перебросить верх, а затем продеть под узел.
Патогенез
При сгущении крови отмечается скопление фибрина в её составе, что приводит к тромбообразованию. Для венозных образований характерно постоянство – они находятся на одном участке и закупоривают сосуды конечностей, приводя к некрозу и гангрене. Для артериальных образований характерна миграция, они часто отрываются от первоисточника и нарушают кровоснабжение крупных органов, провоцируя развитие инсульта, инфаркта и других опасных состояний.
Классификация, виды окклюзии
Принято выделять артериальную и венозную окклюзию.
Виды окклюзии по локализации:
- Окклюзия мезентериальных сосудов. Характеризуется острым нарушением кровообращения в брыжеечных сосудах, что неизбежно ведёт к ишемии кишечника. В результате тромбоза нарушается трофика (питание) стенок кишечника, развивается острый воспалительный процесс вплоть до перитонита.
- Окклюзия сосудов головного мозга. Постепенный рост холестериновых бляшек в объёме может привести к полной закупорке сосудов, кровоснабжающих головной мозг. Сосуды теряют свою эластичность и на месте прикрепления холестериновой бляшки образуется тромб в результате прилипания тромбоцитов на повреждённую сосудистую стенку.
- Окклюзия артерий нижних конечностей. В этом случае характерно резкое перекрытие просвета периферической артерии и развитие острой формы ишемического синдрома. Такие изменения приводят к нарушению трофики и питания нижних конечностей, параличу и даже гангрене. При окклюзии бедренной артерии развивается обширное нарушение кровообращения не только в нижних конечностях, но и в органах малого таза, что может представлять реальную угрозу для жизни и здоровья пациента. Поражаться может как поверхностная (ПБА), так и глубокая бедренная артерия.
- Окклюзия сосудов сердца. Поражение коронарных артерий встречается очень часто. При полной закупорке питающего сосуда развиваются необратимые последствия в виде некроза – инфаркта миокарда. При неполном перекрытии сосуда развивается ишемия, которая проявляется признаками стенокардии. Закупорка может произойти из-за тромба или атеросклеротической бляшки. При длительно протекающей, хронической окклюзии формируются обходные пути – коллатерали, по которым поступают питательные вещества. В 98% случаев коронарные артерии поражаются при атеросклерозе.
- Окклюзия подключичной артерии. В результате закупорки формируется ишемия не только верхних конечностей, но и головного мозга. Появляется головокружение, слабость в руках, проблемы с речью и зрительным восприятием. Последствия окклюзии подключичной артерий носят тяжёлый характер.
- Окклюзия сонной артерии. Встречается как полная, так и частичная закупорка сосудов, которые кровоснабжают головной мозг. Редко встречается окклюзия внутренней сонной артерии, которая питает и кровоснабжает головной мозг, отвечает за интракраниальное кровообращение. Поражение общей сонной артерии может привести к проблемам со зрительным восприятием.
- Окклюзия подвздошной артерии. Первым проявлением поражения является онемение ног, быстрая утомляемость, ишемия ног, появление болей при ходьбе. Постепенно поражения проявляется и в работе органов малого таза, развивается импотенция, нарушается работы органов брюшной полости.
- Окклюзия глаза или окклюзия артерии сетчатки глаза. Встречается крайне редко. Характеризуется совершенно бессимптомным течением и внезапным ухудшением зрения вплоть до полной слепоты.
В стоматологии окклюзия это смыкание, т.е. наиболее полное и плотное примыкание жевательных поверхностей друг к другу. Простыми словами окклюзия зубов это соотношение челюстей относительно друг друга.
Окклюзионная поверхность зуба это та часть поверхности зуба, которая располагается от самого глубокого участка центральной фиссуры до вершины бугорков.
6 ключей окклюзии по Эндрюсу
- Ключ 1 – соотношение маляров;
- Ключ 2 –мезиодистальный тип (ангуляция коронок);
- Ключ 3 – торк и наклон коронок зуба;
- Ключ 4 – ротация;
- Ключ 5 – контактная точка;
- Ключ 6 – кривая Шпее.
Определение включает в себя и другие названия:
- межбугорковый контакт;
- максимальное смыкание зубов;
- межбугорковое контактное положение;
- интеркуспидация.
Центральная окклюзия определяет положение нижней челюсти, которое характеризуется:
- равномерным, симметричным сокращением мышц, которые поднимают нижнюю челюсть;
- центральным положением головок височно-нижнечелюстного сустава в суставных ямках;
- максимальными фиссуро-бугорковыми контактами зубных рядом.
Зубные признаки центральной окклюзии:
- Между зубами нижней и верхней челюсти есть максимально плотный бугорково-фиссурный контакт.
- Каждый зуб смыкается с двумя антагонистами. Исключениями являются только центральные нижние резцы и верхние третьи маляры.
- Средние линии между центральными нижними и верхними резцами располагаются в одной сагиттальной плоскости.
- Нижние зубы перекрываются верхними не более трети длины коронки во фронтальном отделе.
- Режущий край у нижних резцов контактирует с нёбными бугорками на верхних резцах.
- Первый верхний моляр смыкается с 2 нижними молярами, покрывая две трети первого моляра и треть второго.
- Щечные бугры нижних зубов перекрываются щёчными буграми верхних зубов в поперечном направлении.
Причины
Чаще всего окклюзия развивается в результате эмболии, закупорки кровеносного сосуда плотным образованием. Такой процесс может развиться в результате:
- Инфекционного заболевания. В этом случае кровоток перекрывается воспалительно-гнойными тромбами или скоплением большого количества патогенных микроорганизмов.
- Воздушной эмболии. Развивается в результате попадания воздушного пузыря в системный кровоток. Определяется после травматического повреждения сосуда либо после неправильно выполненной инъекции.
- Жировой эмболии. В результате нарушения метаболизма происходит скопление жировых частичек и формирование жирового тромба из них.
- Артериальной эмболии. Тромбы образуются на клапанном аппарате сердца и характеризуются нестабильностью и подвижностью, что может привести к отрыву тромботических масс и закупорке.
Окклюзия сосудов шеи и коронарных артерий формируется в области их разветвления или сужения.
- злокачественные новообразования;
- атеросклероз;
- травматические повреждения;
- аневризмы;
- тромбоэмболия.
В результате травматического повреждения мышечной ткани и костной системы происходит сдавливание и перекрытие кровотока.
Симптомы
На фоне поражения брахиоцефальных сосудов отмечается снижение работоспособности, слабость и головокружение. Брахиоцефальный ствол отвечает за кровоснабжение мягких тканей головы и головной мозг. Если дополнительно в патологический процесс задействована левая артерия, то клиническая картина значительно ухудшается. Основные проявления:
- бледность кожных покровов;
- тошнота;
- головные боли;
- болезненные ощущения при физической активности;
- спутанность сознания;
- паралич нижних конечностей;
- отёчность и развитие некроза;
- чувство жжения или онемения;
- ухудшение зрительного восприятия;
- галлюцинации;
- затруднение дыхания, глотания;
- нарушения речи;
- учащённое сердцебиение;
- отсутствие пульса в зоне поражения.
При появлении любого из вышеперечисленных симптомов необходимо провести тщательный анализ и диагностику для выявления истинной причины и последующего предотвращения развития тяжелейших осложнений.
Анализы и диагностика
Обращаться к врачу рекомендуется при первых же проявлениях заболевания. После осмотра, сбора анамнеза и оценки проявлений клинической симптоматики приступают к диагностике, которая включает:
- КТ-артериография;
- УЗДГ;
- церебральная ангиография;
- МР-ангиография;
- коагулограмма;
- МРТ головного мозга.
Только после комплексного обследования назначается соответствующее лечение, которое для каждого пациента подбирается индивидуально.
Лечение
Терапию начинают с консервативных методов, направленных на устранение причины, вызвавшей соответствующие патологические процессы. Назначаются медикаменты, проводятся физиотерапевтические процедуры. При их неэффективности прибегают к оперативному вмешательству.
а) Терминология:
1. Синонимы:
• Воспалительная васкулопатия (более общий термин, указывающий на любую воспалительную патологию сосудов)
• Артериит (воспаление артерий)
• Ангиит (воспаление артерий или вен)
2. Определение:
• Гетерогенная группа патологии ЦНС, характеризующаяся неатероматозным воспалением и некрозом стенок кровеносных сосудов
• Возможно поражение либо артерий, либо вен
б) Визуализация:
1. Общие характеристики вторичного васкулита ЦНС:
• Лучший диагностический критерий:
о Неравномерность просветов, стенозы и окклюзии сосудов, имеющие паттерн, нетипичный для атеросклеротического поражения
о При визуализации изменений может быть; необходима корреляция с клиническими/лабораторными данными
• Локализация:
о Поражение артерий и вен; внутричерепных сосудов любого калибра
• Размеры:
о Степень сужения просвета сосудов может варьировать от его отсутствия/минимально выраженного стеноза до полной окклюзии
• Морфология:
о Классическая картина: мультифокальный равномерный или слегка неравномерный стеноз, чередующийся с участками дилатации сосудов
о Характерно разнообразие ангиографических признаков, зависящих от этиологии, включая неравномерность просвета сосудов, стенозы, аневризмы и окклюзии
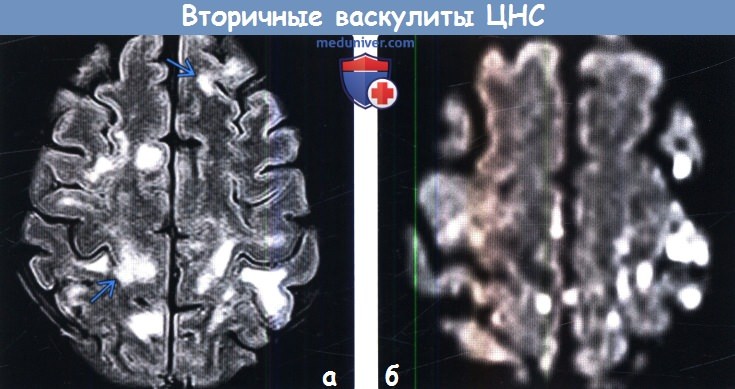
(а) МРТ, FLAIR, аксиальный срез: у пациента с узелковым полиартериитом, спутанностью сознания и последующим оглушением в структуре обоих полушарий определяются мультифокальные кортикальные и субкортикальные гиперинтенсивные очаги.
(б) МРТ, ДВИ: у этого же пациента в области коры и субкортикального белого вещества определяются множественные мелкие очаги ограничения диффузии.
2. МРТ при вторичном васкулите головного мозга:
• Т1-ВИ:
о На ранних стадиях изменений может не выявляться; ± множественные гипоинтенсивные очаги кортикальной/субкортикальной локализации
• Т2-ВИ:
о Множественные гиперинтенсивные очаги
• FLAIR:
о Гиперинтенсивные очаги в базальных ганглиях, подкорковой локализации
• Т2* GRE:
о Возможно вывление кровоизлияний
• ДВИ:
о В острой стадии возможна визуализация ограничения диффузии
• Постконтрастные Т1-ВИ:
о Возможна визуализация фрагментарного контрастирования паренхимы мозга
о Высокоразрешающая MPT (ЗТ, тонкосрезовая) с получением постконтрастных Т1-ВИ: возможна визуализация контрастирования стенок сосудов:
- Равномерное, концентрическое
- На большом протяжении
- Вовлечение дистальных отделов сосудов (например, ветви М2, М3, М4 сегментов > внутричерепные отделы ВСА или ОА)
- Как правило, множественное поражение сосудов
• МР-ангиография:
о При вовлечении в процесс крупных сосудов/их окклюзии возможна визуализация признаков, характерных для традиционной ангиографии; возможно отсутствие изменений
3. Ангиография при вторичном васкулите головного мозга:
• Традиционная ангиография:
о Чередование стеноза и дилатации артерий, преимущественно ветвей второго и третьего порядка
о Менее часто: стенозы сосудов на большом протяжении, псевдоаневризмы
4. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о Высокоразрешающая МРТ с контрастным усилением и применением последовательностей, обеспечивающих визуализацию стенок сосудов
о ЦСА при отрицательных результатах МРТ/МР-ангиографии
• Советы по протоколу исследования:
о ЦСА при положительных лабораторных данных и отрицательных данных МРТ/МР-ангиографии
о КТ-/МР-ангиография являются полезными скрининговыми методиками; однако их пространственное разрешение может быть недостаточным для должной визуализации мелкой патологии
в) Дифференциальная диагностика вторичного васкулита ЦНС:
1. Атеросклероз внутричерепных артерий:
• Пациенты пожилого возраста
• Типичная локализация (сифон внутренней сонной артерии, проксимальные отделы внутричерепных сосудов); экстракраниальные проявления заболевания
2. Артериальный вазоспазм:
• Временная связь с субарахноидальным кровоизлиянием (САК)
• Вовлекаются проксимальные сосудистые структуры
3. Синдром обратимой церебральной вазоконстрикции:
• Громоподобная головная боль ± субарахноидальное кровоизлияние
• Может имитировать васкулит при ангиографии
• Устраняется при инфузии верапамила
г) Патология:
2. Макроскопические и хирургические особенности:
• Характеризуются участками ишемических поражений и мелкими очагами петехиальных кровоизлияний
• Поражаться могут сосуды любого калибра
• Возможно выявление венулита с паренхимальными кровоизлияниями
3. Микроскопия:
• Воспаление и некроз стенок кровеносных сосудов
д) Клиническая картина вторичного васкулита головного мозга:
1. Проявления:
• Наиболее частые признаки/симптомы
о Инсульт как манифестация поражения сосудистых структур (стеноз, окклюзия, аневризма)
о Пациентам с симптомами, свидетельствующими о васкулите, необходимы нейровизуализация, исследование головного мозга, а также люмбальная пункция и ангиография; при этом постановка точного диагноза возможна только при биопсии
2. Демография:
• Эпидемиология:
о Атеросклероз, безоговорочно, является наиболее частой причиной васкулитоподобного паттерна поражения сосудов у взрослых при ангиографии
о Васкулит ЦНС встречается при различных клинических ситуациях, в которых может проявляться как явная возрастная принадлежность, так и определенный тканевой тропизм
3. Течение и прогноз:
• Варьирует в зависимости от этиологии; как правило имеет прогрессирующее течение при отсутствии лечения
4. Лечение:
• Большинство пациентов с васкулитом ЦНС получают агрессивное лечение с комбинацией стероидов и иммуносупрессивных препаратов
е) Диагностическая памятка. Обратите внимание:
• Диагноз часто ставится на основании клинических данных, МРТ головного мозга и церебральной ангиографии без патоморфологического подтверждения
ж) Список литературы:
- Guellec D et al: ANCA-associated vasculitis in patients with primary Sjogren's syndrome: Detailed analysis of 7 new cases and systematic literature review. Autoimmun Rev. ePub, 2015
- Powers WJ: Primary Angiitis of the Central Nervous System: Diagnostic Criteria. Neurol Clin. 33(2):515-526, 2015
- Rodriguez-Pla A et al: Primary angiitis of the central nervous system in adults and children. Rheum Dis Clin North Am. 41(1):47—62, viii, 2015
- Abdel Razek AA et al: Imaging spectrum of CNS vasculitis. Radiographics. 34(4):873-94, 2014
- Chiang F et al: Varicella zoster CNS vascular complications. A report of four cases and literature review. Neuroradiol J. 27(3):327—33, 2014
- John S et al: CNS vasculitis. Semin Neurol. 34(4):405—12, 2014
- Lariviere D et al: Extra- and intracranial cerebral vasculitis in giant cell arteritis: an observational study. Medicine (Baltimore). 93(28): e265, 2014
- Obusez EC et al: High-resolution MRI vessel wall imaging: spatial and temporal patterns of reversible cerebral vasoconstriction syndrome and central nervous system vasculitis. AJNR Am J Neuroradiol. 35(8): 1527-32, 2014
Редактор: Искандер Милевски. Дата публикации: 17.3.2019
Н арушения трофики нижних конечностей встречается в практике флебологов и сосудистых хирургов часто. Согласно статистическим оценкам.
На долю этой категории расстройств приходится порядка 25% всех случаев обращения к докторам, речь идет о тяжелых патологических процессах, а не о хронических нарушениях. В большинстве случаев пациенты поступают по скорой помощи в профильный стационар, требуется проведение неотложных мероприятий.
Окклюзия — это закупорка артерий, реже вен, которая сопровождается выраженным падением качества и скорости кровотока, со стремительным развитием некроза, возможен и даже вероятен летальный исход.
Чем именно перекрыт просвет кровоснабжающих структур — зависит от ситуации. Как правило, говорят об окклюзии сосудов, имеют в виду нарушение проходимости артерии из-за тромба, сгустка крови.
Причин расстройства множество, факторы провокаторы выявляют в обязательном порядке. Только распознав их можно назначать эффективное лечение.
Терапия в основном хирургическая. При вялотекущих, потенциально малоопасных формах патологического процесса есть шансы восстановить исходное состояние медикаментозным способом.
Механизм развития и виды окклюзии
В основе критического расстройства лежит группа факторов. В каком сочетании они присутствуют у конкретного пациента — нужно разбираться. Окклюзия формируется как итог группы нарушений.
- Отклонение со стороны реологических свойств крови. Речь идет о ее сгущении.
Почему так происходит — вопрос другой. Обычно это итог сочетания моментов, вроде воспалительного процесса, застойных явлений, проблем с метаболизмом и прочее.
При изменении текучести жидкой соединительной ткани, она начинает сворачиваться прямо внутри сосудов, в структуре обнаруживается большое количество особого вещества — фибрина.
Он является связующим звеном, составляет основу тромба, соединяя форменные клетки крови.
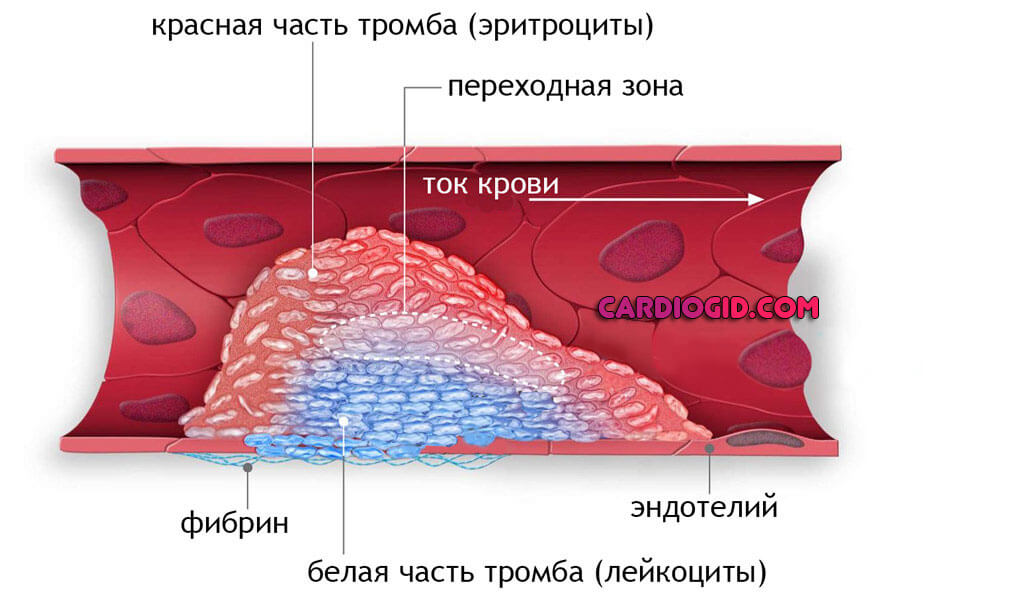
- Второй весомый фактор — застойные явления в сосудах. Обычно на фоне варикозного расширения вен нижних конечностей, также изменения анатомии кровоснабжающих структур головного мозга.
Результатом оказывается падение скорости движения соединительной ткани, рано или поздно это приведет к формированию тромбов.
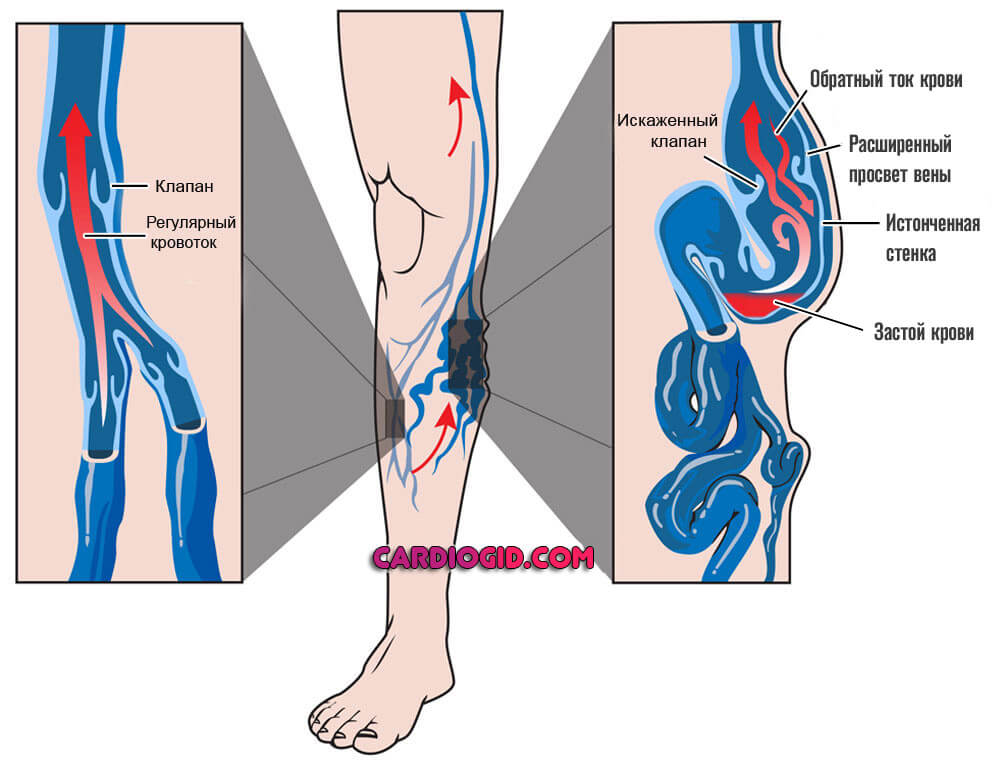
- Третий фактор — воспалительные процессы, травмы. Все состояния, которые приводят к нарушению нормальной работы вен и артерий.
Начинаются дегенеративные, дистрофические процессы, которые ухудшают и без того скудный кровоток. С течением времени подобная проблема приведет к неотложным состояниям.
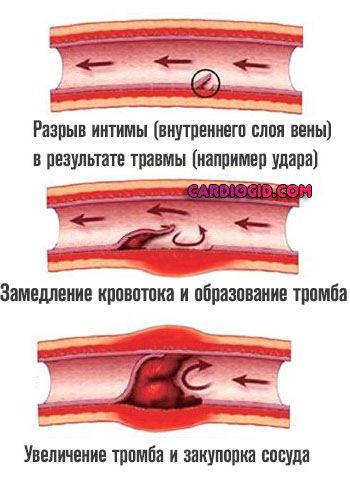
Три указанных момента играют ключевую роль, часто они встречаются в системе, обуславливают одно другое. Возможно изолированное существование, по отдельности.
Альтернативное название окклюзии — тромбоз. В медицинской практике оба понятия используются как взаимозаменяемые.
В дальнейшем механизм всегда одинаков. Наблюдается сгущение крови, скопление в ее составе фибрина, который связывает клетки жидкой ткани и вызывает формирование особых структур — тромбов.
Венозные образования склонны находиться на одном месте, они закупоривают сосуды конечностей, вызывают некроз, гангрену.
Артериальные мигрируют, отрываются от источника и часто поражают крупные кровоснабжающие структуры, провоцируют инфаркт, инсульт, гибель больного от прочих опасных состояний.
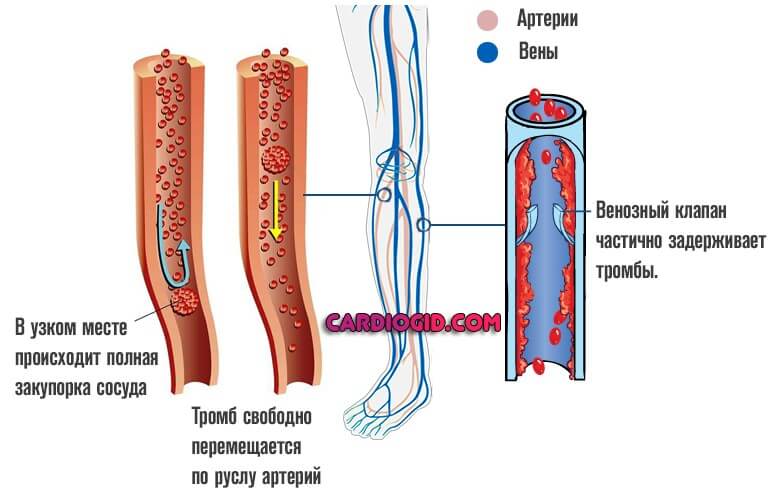
Симптомы закупорки сосудов
Клиническая картина зависит от локализации патологического процесса. Комплекс признаков оценивается в обязательном порядке, при развитии критического положения, объективные моменты и жалобы больного — практически единственное, на что можно опереться врачам.
Встречается часто. Но по распространенности эта разновидность далеко не первая. Согласно статистическим оценкам, на долю поражения приходится до четверти всех клинических случаев.
Симптоматика зависит от того, какие именно сосуды окклюзированы. Обычно в процесс вовлекаются вены, глубокие или наружные (поверхностные).
Для второй названной формы поражения типична группа признаков:
- Болевой синдром незначительной интенсивности в области вовлечения. Распирающий, тюкающий и пульсирующий. Зависит от ситуации. Возможно ощущение жжения, зуда кожи. Это результат нарушения трофики и раздражения нервных окончаний. Купирование дискомфорта возможно с помощью анальгетиков.
- Незначительное снижение двигательной активности. Способность ходить на прежнем уровне, однако пациент испытывает болевой синдром, тяжесть при попытках опереться на ногу. На фоне этого типа нарушения симптом заметен в малой степени.
- Покраснение области над местом поражения. Конечность становится розовой или насыщенно малиновой. Возможна неравномерная пигментация дермального покрова.
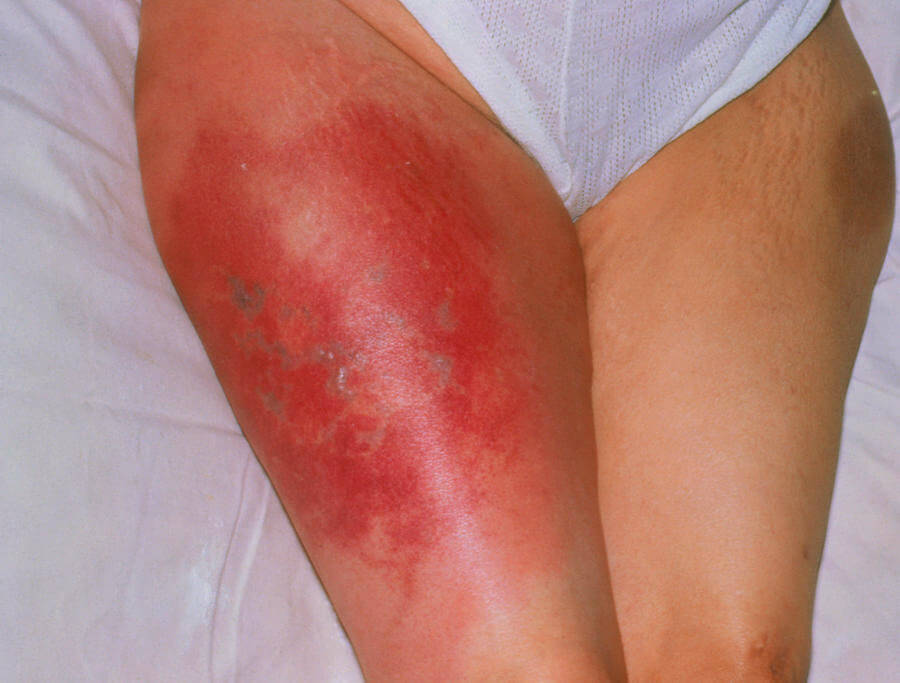
- Отечность ноги. Незначительная. Обнаруживается при пальпации и визуальной оценке.
- Рост местной температуры тела. Достаточно прикоснуться к коже, чтобы понять.
Поражение наружных сосудов не представляет критической опасности для здоровья и жизни, не считая некоторых случаев.
Но и медлить с лечением нельзя. Окклюзия не склонна к спонтанному регрессу. Потому требуется проведение терапии.
Поражение артерий залегающих глубоко, сопровождается опасными проявлениями:
- Выраженный болевой синдром в области ноги. Сила столь велика, что пациент старается не двигаться. Это верно и с точки зрения анатомии. Чрезмерная физическая активность при тромбозе спровоцирует отрыв образования и его миграцию по организму. Характер дискомфорта — пульсирующий, стреляющий, жгучий.
- Тяжесть в ноге. Больной не способен ходить, старается занять определенное положение, в котором чувствует себя лучше. Это также часть верной тактики доврачебной помощи, пациенты действуют рефлекторно, как подсказывает организм.
- Синеватый оттенок кожи, цианоз. Указывает на критическое нарушение питания тканей на местном уровне. Симптом характерен именно для вовлечения в процесс глубоких вен.
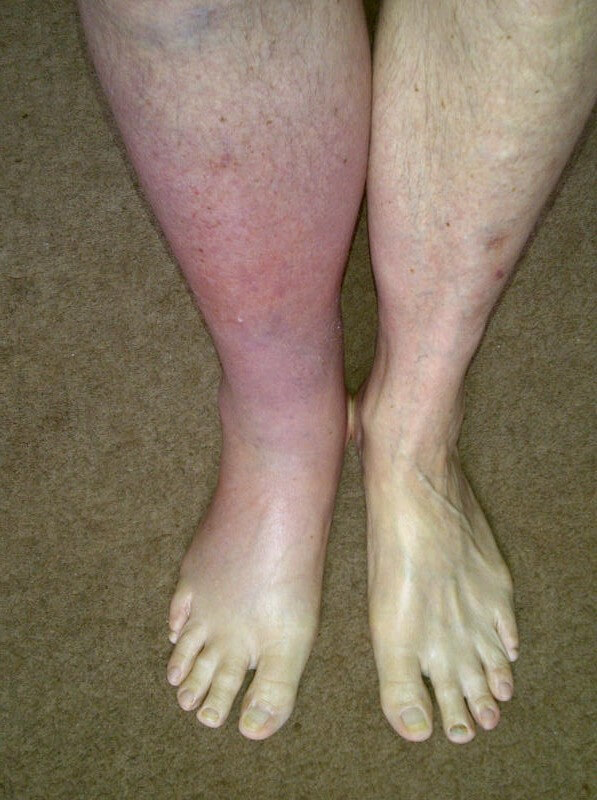
- Рост общей температуры тела. До субфебрильных отметок или чуть выше. Около 37-38 градусов. Показательно, но конечность испытывает гипотермию. Показатели ниже средних по организму на 1-2 градуса.
- Изменение общего состояния пациента. Как правило, речь идет о проявлениях вроде головной боли, слабости, вялости, сонливости, тошноты и некоторых других. Это тревожные моменты.
Окклюзия артерий нижних конечностей при поражении глубоких вен несет большую опасность, несмотря на отсутствие склонности к отрыву тромба. Сгусток крови остается на месте, закупоривает структуры и провоцирует выраженную ишемию тканей.
Если срочно не начать лечение, начнется некроз (гангрена) ноги. Потребуется калечащая операция.
Поражение сосудов нижних конечностей различается по локализации. Обычно страдают голени, подколенные области. Отдельно называют окклюзию ПБА (бедренный участок).

Нарушения данного типа встречаются регулярно, находятся на втором месте по распространенности.
Сопровождаются окклюзия критическими расстройствами со стороны церебральных структур. Нередко поражение артерий и вен в этой области заканчивается смертью или, как минимум, инвалидностью.
Клиническая картина поражения церебральных структур и шеи (сонных и позвоночных артерий) сопровождается проявлениями неврологического характера.
Если состояние прогрессирует, не избежать развития инсульта с типичными для него очаговыми явлениями.
О симптомах предынсультного состояния читайте в этой статье . Алгоритм первой помощи описан здесь .
Окклюзия позвоночной артерии (ПА), что питает затылочную долю головного мозга и экстрапирамидную систему (мозжечок в частности) в течение считанных минут оборачивается некрозом церебральных тканей.
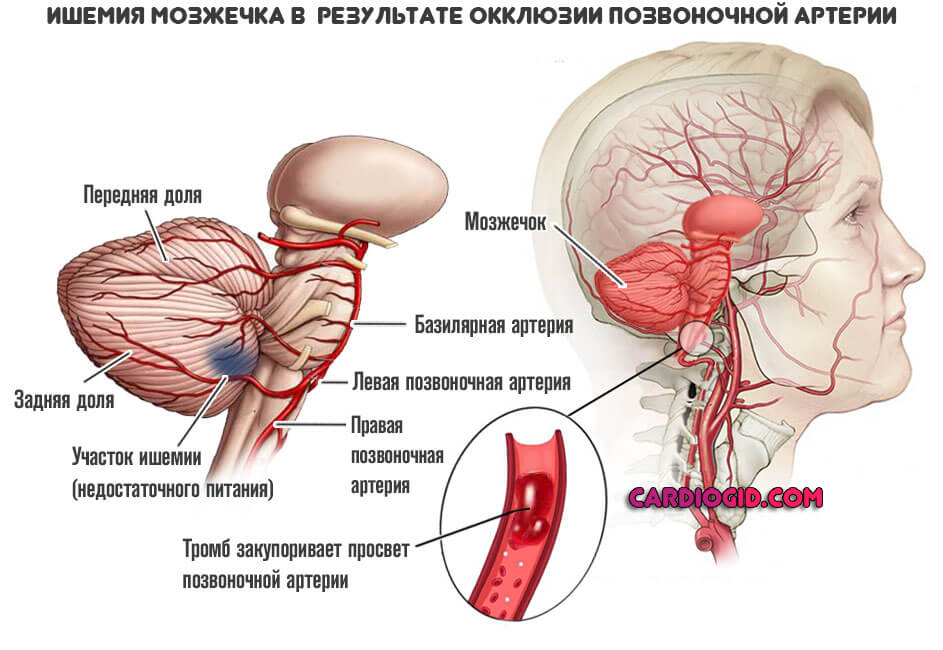
Это критически опасно. Смертью оно заканчивается сравнительно редко, зато почти в 80% случаев наблюдаются необратимые нарушения зрения, вплоть до двусторонней слепоты.
В рамках помощи показано срочное перемещение больного в стационар, интенсивные мероприятия по восстановлению кровотока и устранению тромба.
Поражение кардиальных структур относительно частое явление. На его долю приходится около 15% от общего количества зафиксированных ситуаций по всему миру.
Клиника типична, но отличить ее от острой коронарной недостаточности трудно, потому во всех случаях показана транспортировка человека в профильное отделение.
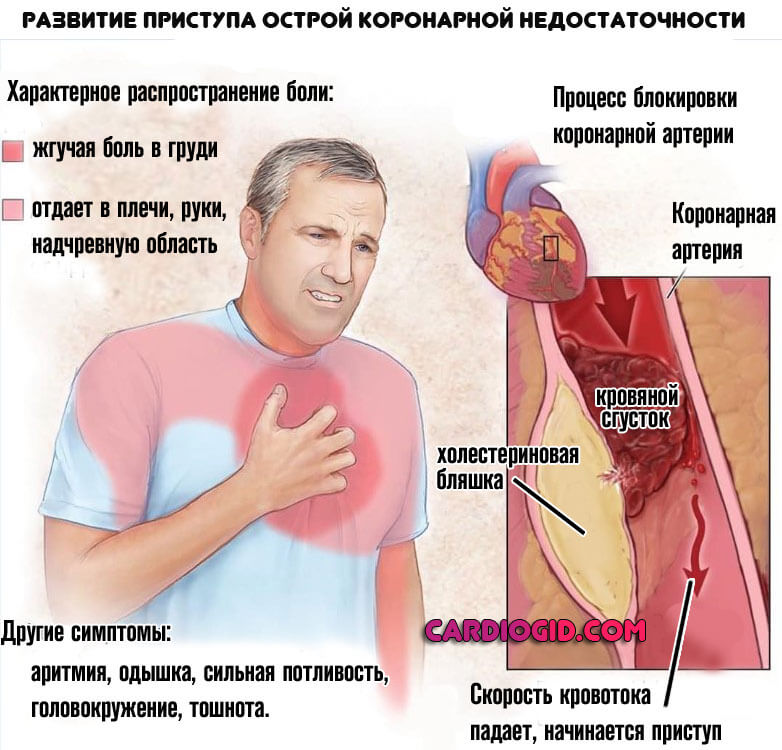
- Сильные боли в грудной клетке. Распирающие, давящие или жгучие. Иные мало характерны для патологий сердечнососудистой системы. Не реагируют на вдох, при физической активности и ускорении сокращений усиливаются.
- Нарушения ритма. Обычно по типу тахикардии, роста количества ударов. Сопровождает пациента постоянно, не проходит практически ни на минуту, пока наблюдается окклюзия коронарных артерий. Возможно параллельное течение иных разновидностей ( экстрасистолии и прочих), что ухудшает прогноз.
- Одышка. Даже вне механической активности. В покое. Симптом говорит о нарушении газообмена, гипоксии тканей. Такое состояние должно быть устранено срочно, потому как в перспективе нескольких часов начнут развиваться необратимые структурные отклонения в органах и тканях. Пострадает и само сердце.
- Нарушения сознания. Только при критическом падении сократительной способности миокарда. Подобное явление наступает спустя 10-30 минут от начала окклюзии коронарных артерий. Случается, что быстрее.
- Непереносимость физической активности. Возникает тахикардия, растет количество дыхательных движений.
- Вероятно развитие панической атаки или, как минимум, сильной тревоги.
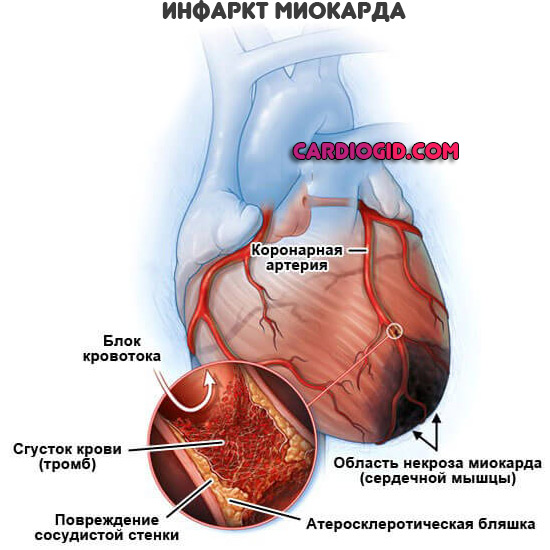
Поражение сердца напоминает стенокардию или острый инфаркт . Закупорка артерий, питающих мышечный орган, зачастую заканчивается гибелью больного. Без медицинской помощи шансов нет вообще. Медлить нельзя.
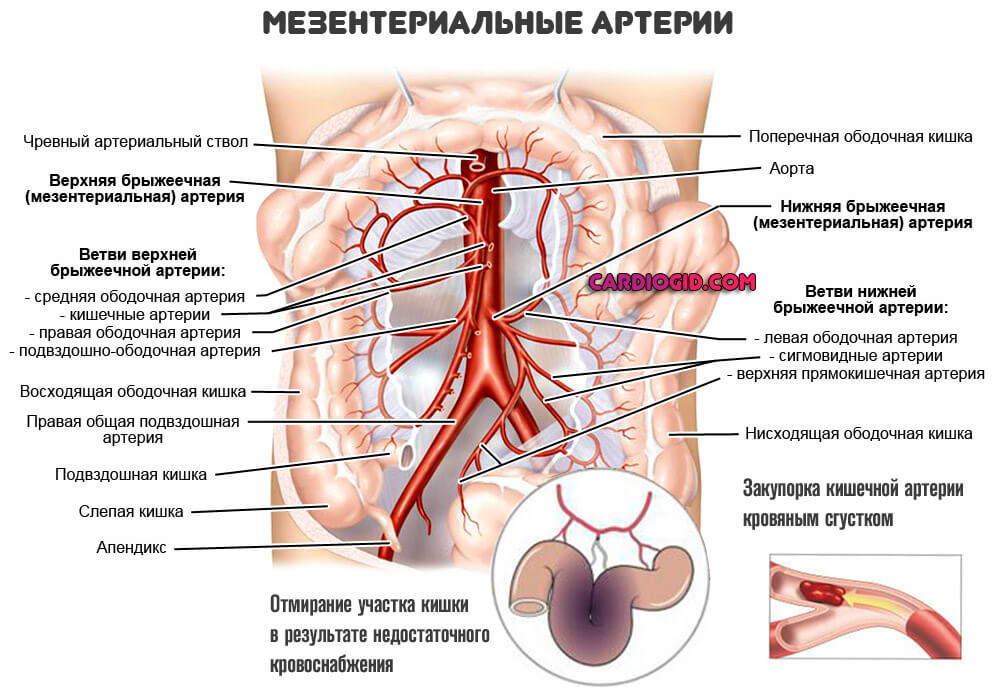
Локализуются в брюшной полости, отвечают за питание структур пищеварительного тракта. Кишечника. Летальность без срочного вмешательства составляет порядка 70%.
Типична клиника острого живота:
- Невыносимые боли, особенно на выраженных стадиях патологического процесса. Тупые, стреляющие. Возможно развитие шока. Купирование дискомфорта проводится по показаниям.
- Тошнота, неукротимая частая рвота.
- Диарея. Нарушения стула. Понос сменяется запором по мере прогрессирования состояния и его усугубления.
- Тахикардия. Рост артериального давления.
- Нарушения сознания.
- Напряжение мускулатуры брюшины. Типичный признак. Обнаруживается при пальпации.
- Проблемы с дыхательной деятельностью.
Поражение мезентеральных артерий находится на первом месте по частоте окклюзивного процесса: около 50% от всего количества случаев.
Клиническая картина оценивается обязательно, всегда, когда это можно сделать. Симптомы позволяют определиться с характером нарушения.
Диагностика
Обследование больных обычно проводится в срочном порядке. Потому как речь идет об остром состоянии. Профильные специалисты — флеболог и сосудистый хирург.
- Пальпация пораженных областей. Особенно актуально при оценке брюшной полости.
- Допплерография и дуплексное сканирование сосудов, где предполагается нарушение проводимости. Головного мозга, шеи, нижних конечностей и т.д. Срочно, в обязательном порядке. Без исследования скорости кровотока и качества трофики (питания) сказать что-либо конкретное врачи не смогут.
- Ангиография. Если есть возможность и позволяет время.
- То же самое касается МРТ-диагностики. Без контрастного усиления. Предоставляет данные по анатомическому, структурному состоянию сосудов. Используется для планирования хирургического лечения.
Проблема заключается в отсутствии времени для обследования. Врачам приходится опираться на минимальные данные и тщательно распределять собственные усилия.
Уже по окончании терапевтических мероприятий можно приступить к углубленной оценке причин, происхождения процесса. Обязательно проводится коагулограмма, анализы крови на гормоны.
Выявление глубинных провоцирующих факторов играет ключевую роль в деле предотвращения рецидивов.
Лечение
Терапия, преимущественно, хирургическая. Специалисты прибегают к нескольким основным методикам.
Физическое удаление тромба. Открытым или, чаще, эндоваскулярным доступом. Заключается в устранении сгустка. Используется наиболее часто.
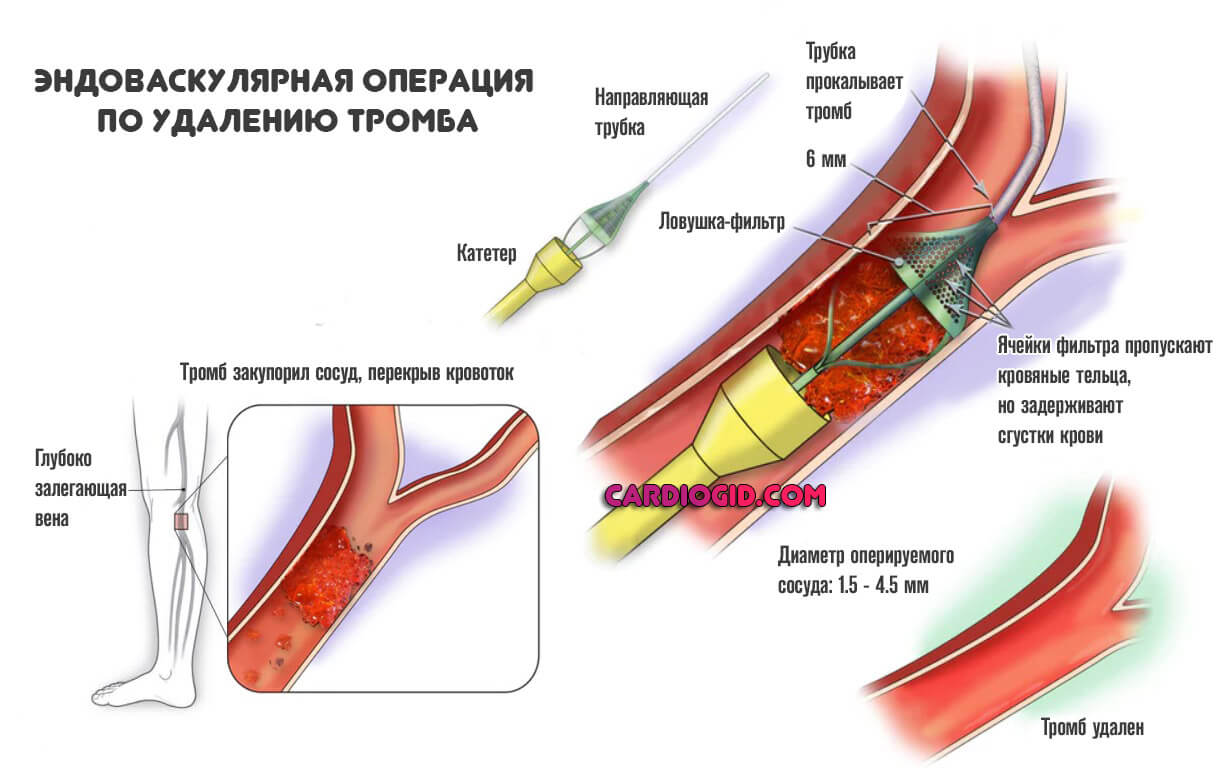
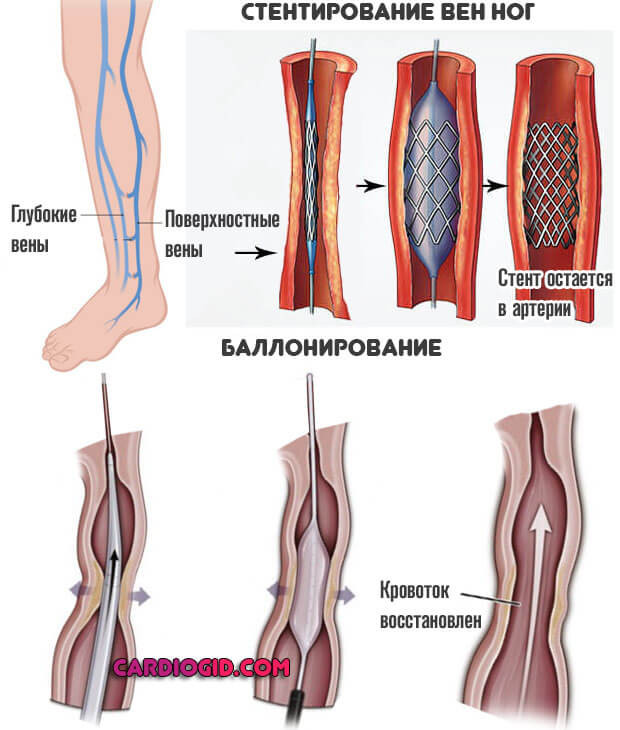
Механическое расширение просвета артерии или вены. Баллонирование, стентирование. Зависит от ситуации.
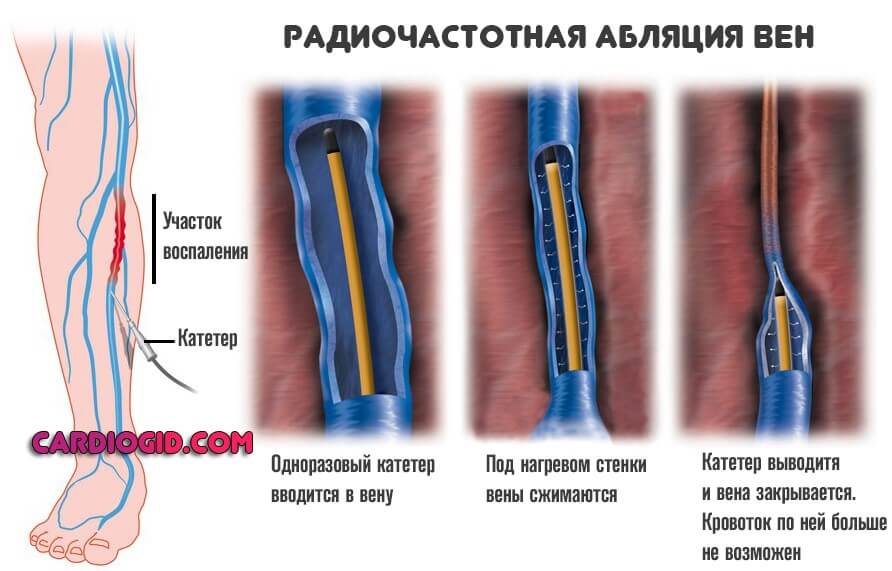
Иссечение или склерозирование кровоснабжающих структур. Приводит к удалению таковых. Это крайняя мера, если нет смысла в проведении пластики.
Шунтирование. Создание дополнительного, обходного пути для тока крови.
Помимо собственно хирургического лечения требуется и применение медикаментов. Это может быть основной или вспомогательной методикой.
Назначаются средства ряда групп:
- Антиагреганты . Чтобы предотвратить сгущение жидкой ткани. Наименования на основе ацетилсалициловой кислоты. Для длительного использования, вроде Тромбо асс и аналогов.
- Фибринолитики. В острый период. Чтобы растворить образование. Стрептокиназа и прочие.
- Витаминно-минеральные комплексы. В рамках поддерживающей терапии.
По мере необходимости некоторые другие препараты. Вопрос решается на усмотрение лечащего специалиста.
Прогнозы
Зависят от множества факторов. Локализации окклюзии, степени закупорки, момента начала терапии. Ее характера и верности избранной тактики, возраста больного.
Поражения головного мозга, мезентеральных артерий, также и кардиальных структур изначально имеют худшие перспективы. Вероятность полного восстановления составляет не более 25%.
При качественной своевременной помощи — 65-70%. Летальность варьируется от 20 до 80-90%.
Вовлечение в патологический процесс сосудов нижних конечностей сопровождается смертельным результатом относительно редко, что обусловлено нахождением тромба на одном месте. Зато вероятность гангрены растут пропорционально потерянному времени.
Справедливо сказанное для поражения глубоких вен. Расстройства работы наружных сосудов несут минимальные риски.
Вопрос лучше адресовать лечащему специалисту, который хорошо знает пациента.
В заключение
Окклюзия или закупорка сосудов — это неотложное опасное состояние, которое может привести к инвалидности или гибели больного.
Встречается часто, потому как имеет массу причин и провоцирующих факторов. Тот или иной присутствует у большинства людей.
Во всех случаях требуется срочная госпитализация, проведение минимальной диагностики и оперативного, реже медикаментозного лечения.
Читайте также:


