Вопросы по лихорадке западного нила
Что такое лихорадка Западного Нила? Каковы проблемы ее диагностики и дифференциальной диагностики?
Вирус лихорадки Западного Нила (ЛЗН) впервые выделен в 1937 году в Уганде при массовом обследовании на носительство вируса желтой лихорадки у больной с лихорадочным заболеванием, сопровождавшимся сонливостью. Через три месяца в крови у нее были обнаружены антитела против выделенного вируса.
Вирус ЛЗН (ВЛЗН) относится к роду Flavivirus семейства Flaviviridae (ранее входившему в семейство Togaviridae), содержит однонитевую несегментированную РНК, его репликация происходит в цитоплазме пораженных клеток. ВЛЗН принадлежит к антигенному комплексу японского энцефалита, включающего также возбудителей энцефалита Сент-Луис, желтой лихорадки, денге и др. (более 15 нозоформ).
Заболевания, вызываемые вирусами этого комплекса, характеризуются лихорадкой, геморрагическим синдромом, поражением ЦНС, гепатитом, которые встречаются в различных сочетаниях 2
Вследствие несовершенства механизма передачи наследственной информации ВЛЗН, как и многие другие однонитевые РНК-вирусы, обладает значительной изменчивостью генетической структуры и широким антигенным спектром. Это, по-нашему мнению, может приводить к изменению потенциала вирулентности и характера клинических проявлений болезни. Филогенетические исследования штаммов ВЛЗН, изолированных в 1937-2000 годах в различных регионах мира, показали их широкую вариабельность [16, 17].
Резервуаром вируса являются птицы водно-околоводного комплексов, чем и объясняется широкое распространение вируса в природе. Основными переносчиками ВЛЗН являются орнитофильные комары рода Culex, а также Aedes и др. Вирус адаптируется к местным видам аргасовых и иксодовых клещей, участвующих в сохранении вирусной популяции в межэпизоотический период. В циркуляцию вируса могут включаться дикие и домашние животные, например лошади, у которых болезнь протекает тяжело, с картиной энцефаломиелита [9].
Восприимчивость человека к ВЛЗН высока, хотя, по-видимому, преобладает бессимптомное инфицирование или легкие лихорадочные формы болезни. Так, в Бухаресте в 1996 году число бессимптомных или слабо выраженных случаев было в 140-320 раз больше, чем клинически выраженных [14]. В пользу этого говорит и высокая частота обнаружения антител у населения в высокоэндемичных районах. Однако данных о протективных свойствах антител нет. В этой связи интерес представляет возрастная структура больных. В высокоэндемичных регионах среди больных преобладают дети младшего возраста, в слабоэндемичных регионах болеют, причем тяжело, лица старших возрастных групп. Так, во время наблюдавшейся нами вспышки в Волгограде среди лиц с подтвержденным диагнозом пациенты старше 50 лет составили 51%, дети —16%, 78% умерших были старше 60 лет. Аналогичная ситуация наблюдалась и в Бухаресте в 1996 году, когда заболеваемость среди лиц до 50 лет составила 6 на 100 тыс. населения, а старше 70 лет — 40 на 100 тыс., летальность, соответственно, 0 и 15% [12, 14]. Аналогичный феномен наблюдается и при японском энцефалите и энцефалите Сент-Луис.
Возможно, что в данном случае мы сталкиваемся с феноменом антителозависимого иммунологического усиления, описанным при денге. При первичном заражении вирусом денге развивается доброкачественное заболевание. При повторном заражении другим серотипом вируса возникает тяжелейший синдром шока денге. Суть феномена состоит в фиксации комплекса вирус — антитело на поверхности мембраны клеток, что способствует увеличению числа инфицированных клеток, в частности моноцитов и макрофагов, и развитию генерализованных реакций. При ЛЗН в слабоэндемичных районах возможно повторное инфицирование лиц старших возрастов другим сероваром вируса или модифицированным вирусом. Однако эта гипотеза требует подтверждения.
Другие аспекты патогенеза ЛЗН также изучены мало. Анализ наших собственных наблюдений, патоморфологических и вирусологических данных позволяет предположить, что ВЛЗН распространяется гематогенно, в том числе внутри инфицированных лейкоцитов [1], поражая эндотелий сосудов, ганглиозные клетки коры головного мозга, кардиомиоциты. Ответная реакция проявляется формированием периваскулярных лимфоидных инфильтратов. Поражение нейроцитов сопровождается их дистрофией и некрозом. Повреждение сосудов способствует развитию отека-набухания мозга, возникновению локальных и генерализованных проявлений тромбогеморрагического синдрома.
Инкубационный период обычно составляет 3-8 дней (от 2 дней до 3 недель). Болезнь начинается остро, с озноба и повышения температуры до 38-40 °С. Даже в легких случаях, при которых лихорадочный период составляет 2-3 дня, наблюдается интоксикация, проявляющаяся головной болью, болью в глазных яблоках, миалгией, артралгией и выраженной слабостью, которая сохраняется и после нормализации температуры. Продолжительность лихорадочного периода составляет от 2-3 до 10-12 суток, в среднем 5-7 дней. По данным литературы, наиболее частыми клиническими симптомами болезни являются склерит, конъюнктивит, сыпь, фарингит, полиаденопатия, гепатолиенальный синдром. Часто наблюдаются диспептические расстройства. Поражения нервной системы в виде менингита и энцефалита наблюдались в единичных случаях. Чаще отмечался доброкачественно протекавший серозный менингит, в редких случаях — тяжелый энцефалит. Картина крови мало характерна, чаще имелась тенденция к лейкопении и лимфоцитозу [2-8, 13].
Наблюдавшаяся в 1999 году в Волгограде вспышка ЛЗН существенно отличалась, так же как и другие регистрировавшиеся в последнее время вспышки, от описанных в предшествующие годы. Она по своим масштабам уступала лишь вспышке заболеваний в ЮАР в 1974 году.
Вспышка возникла в июле — сентябре в Волгограде, городе Волжском и близлежащих областях, когда в стационары поступило 739 больных с однотипной картиной (лихорадка, головная боль, боли в мышцах, суставах, резкая слабость, симптомы поражения ЦНС). Следует подчеркнуть, что в 1997 и 1998 годах в Волгограде в летние месяцы наблюдался беспрецедентный для России рост заболеваемости нейроинфекциями. Так, в 1997 году за июль — август заболело серозными и гнойными менингитами и менингоэнцефалитами 135 человек, преимущественно дети от 3 до 9 лет. Течение нейроинфекций было доброкачественным. В 1988 году только за месяц, с 10 августа по 9 сентября, заболело 149 человек, причем преобладали взрослые, в том числе 42% старше 50 лет, 9 больных (6%) умерли. Таким образом, есть основания полагать, что случаи заболевания ЛЗН имели место уже в 1997 году.
Хотя в целом по характеру интоксикационного синдрома течение болезни соответствовало имеющимся в литературе описаниями ЛЗН, имелись и существенные различия: продолжительность лихорадочного периода в среднем составляла более 8 суток, в отдельных случаях до 4 недель. Явления склерита и конъюнктивита отмечены только у 13% больных, сыпь — в единичных случаях, катаральные явления, полиаденопатия, гепатолиенальный синдром не наблюдались. Жидкий стул отмечен у 5% больных.
У всех пациентов доминировали симптомы поражения ЦНС: интенсивная головная боль диффузного характера, сопровождающаяся тошнотой, а у половины больных рвотой центрального характера. Нередко отмечалось головокружение, заторможенность, адинамия, корешковые боли, гиперстезия кожи; у 25% больных — повышение AД, более чем у половины (50%) — менингеальный синдром.
При исследовании цереброспинальной жидкости у 347 больных патологических изменений не выявлено, менингеальный и общемозговой синдромы были кратковременными, температура тела нормализовалась в течение 2-8 суток, то есть наблюдалась лихорадочная (гриппоподобная) форма болезни.
У 308 больных в течение 2-3 суток симптомы поражения ЦНС нарастали. Помимо менингеального синдрома выявлялась общемозговая симптоматика, мышечный тремор, анизорефлексия, нистагм, пирамидные знаки. ЦСЖ при люмбальной пункции вытекала под повышенным давлением, была прозрачной или опалесцирующей. При микроскопии выявлялся плеоцитоз в пределах от 15 до 2000 в 1 мкл, в среднем 200-300 клеток в 1 мкл. Плеоцитоз был лимфоцитарным, с примесью нейтрофилов. В первые трое суток у части больных плеоцитоз был смешанным или нейтрофильным (до 80% нейтрофилов). Количество белка повышалось в пределах 0,45-1,65 г/л. Содержание глюкозы находилось у верхних границ нормы. Течение болезни было относительно тяжелым, но доброкачественным. Температура нормализовалась в пределах 7-12 суток, ЦСЖ — в течение 2-3 недель, однако длительно сохранялась мышечная слабость, утомляемость. Эта форма болезни трактовалась нами как менингеальная.
У 84 больных была менингоэнцефалитическая форма болезни, которая характеризовалась тяжелым, злокачественным течением. Интоксикация и гипертермия были выражены с первых дней. Симптомы поражения ЦНС нарастали. С третьего-четвертого дня болезни на фоне менингеального синдрома начинала превалировать энцефалитическая симптоматика: спутанность сознания, возбуждение, стопор, а в отдельных случаях кома; часто отмечались судороги, мышечный тремор, парезы нижних конечностей, реже — черепных нервов, нистагм, нарушение стволовых функций. 40 больных умерли при явлениях отека мозга и расстройства дыхания. По сравнению с предыдущей группой наблюдалась меньшая выраженность менингеального синдрома, плеоцитоз ЦСЖ находился в пределах 10-300 клеток в 1 мкл, содержание белка повышалось до 0,6-3,0 г/л.
Летальность составила 5,4% общего числа больных, а в группе больных менингоэнцефалитом — 48%. При лихорадочной и менигеальной формах болезни летальных исходов не было.
Эти данные позволяют заключить, что современную ЛЗН следует отнести к группе тяжелых (опасных) вирусных болезней.
Диагноз ЛЗН может быть подтвержден выделением культуры вируса из крови в культуре клеток МК-2 или путем внутримозгового заражения мышей. Возбудитель может быть обнаружен прямым методом флюоресцирующих антител. Эффективны и широко применяются серологические реакции (РТГА, РСК, РН), в последние годы используется метод ИФА. О наличии ВЛЗН свидетельствует нарастание титра антител в четыре раза (на два разведения) при исследовании парных сывороток, взятых с интервалом 7-10 дней, или обнаружение антител класса IgM, поскольку в эндемичных районах антитела класса IgG могут обнаруживаться у значительной части населения. К недостаткам серологических реакций можно отнести значительный процент отрицательных результатов и затруднения при дифференцировке с другими флавирусными инфекциями комплекса японского энцефалита, так как возбудители имеют общие антигены и возможны перекрестные положительные реакции.
Наиболее эффективным и практически доступным методом ранней диагностики (с первого дня болезни) является полимеразная цепная реакция (ПЦР), позволяющая обнаружить специфические фрагменты генома вируса в крови и цереброспинальной жидкости, а также в трупном материале [12, 14-17]. Амплификация при помощи ПЦР генома ВЛЗН из культуры вируса или непосредственно из клинических образцов тканей больного может быть дополнена его детальным филогенетическим анализом.
Так, проведенное нами изучение генетической структуры ВЛЗН, выделенного в Волгограде, показало наличие в его геноме отличий от классического вируса и близость к вирусу, выделенному в Нью-Йорке [12, 16, 17]. Возможно, что особенности клинической картины болезни, наблюдавшиеся нами во время вспышки в Волгограде, связаны с изменением антигенных свойств вируса и резким возрастанием потенциала его вирулентности.
Изменения вирулентности вируса и, соответственно, распространение болезни в человеческой популяции известны и в отношении других флавирусов. Так, в 1945-1949 годы на территории Омской области и в прилегающих регионах отмечалась интенсивная вспышка флавирусной Омской геморрагической лихорадки. Заболеваемость достигла 4 тыс. на 100 тыс. населения, затем она снизилась до единичных случаев, хотя циркуляция вируса в этом регионе продолжается [1].
Дифференциальный диагноз при ЛЗН проводится в зависимости от клинической формы с широким кругом заболеваний. Важно учитывать эпидемиологические особенности ЛЗН: сезонность, ограниченную периодом активности комара — переносчика инфекции в данной местности, единичные случаи болезни в очаге, отсутствие контагиозности, связь заболевания с употреблением каких-либо пищевых продуктов или пользованием определенным источником водоснабжения. Гриппоподобную форму болезни приходится дифференцировать с лептоспирозом, гриппом, при наличии катаральных явлений — с другими ОРВИ; при диспептических расстройствах — с энтеровирусной инфекцией; в случаях, протекающих с лимфаденопатией и гепатолиенальным синдромом, — с аденовирусной инфекцией и инфекционным мононуклеозом.
Менингеальную форму болезни необходимо дифференцировать прежде всего с энтеровирусными менингитами, лимфоцитарным хориоменингитом и другими серозными вирусными менингитами.
Тяжелые случаи менингоэнцефалитов дифференцируются с герпетическим энцефалитом, туберкулезным менингитом. Преобладание в первые дни болезни в ЦСЖ нейтрофилов, тяжелая картина болезни, по нашим наблюдениям, нередко приводят к ошибочной диагностике бактериальных гнойных менингитов. Следует иметь в виду, что при гнойных менингитах и менингоэнцефалитах менингеальный синдром развивается на 1-2-й дни болезни, общемозговой синдром и очаговая симптоматика — на 2-4-й дни болезни, плеоцитоз ЦСЖ превышает 1000 в 1 мкл, преобладают сегментоядерные нейтрофилы, содержание глюкозы снижено, в крови — воспалительная реакция. При вирусных менингитах и менингоэнцефалитах ЦСЖ прозрачная, плеоцитоз в ранние сроки, когда возможно преобладание нейтрофилов, не превышает 200 клеток, обычно обнаруживаются молодые формы нейтрофилов, содержание глюкозы у верхних границ нормы или повышено. В крови тенденция к лейкопении и лимфоцитозу.
Этиотропная терапия и иммунотерапия при ЛЗН не разработаны. Госпитализация проводится по клиническим показаниям (гипертермия, выраженный нейротоксикоз, менингеальный синдром, общемозговая и очаговая неврологическая симптоматика). В остальных случаях больные лечатся на дому симптоматическими средствами. В связи с сосудистыми расстройствами следует избегать назначения ацетилсалициловой кислоты.
При менингеальной форме болезни больные нуждаются в умеренной дегидратационной терапии с использованием солюретиков, дезинтоксикации путем инфузии полиионных растворов, поляризующей смеси, применении анальгетиков.
Наиболее сложную задачу представляет лечение больных тяжелой менингоэнцефалитической формой болезни. Важное значение наряду с дегидратацией имеет поддержание нормоволемии, так как избыточная дегидратация приводит к снижению ОЦК, уменьшению мозгового кровотока, усилению гипоксии мозга, являющейся ключевым механизмом развития его отека-набухания. Именно об этом, по нашим наблюдениям, чаще всего забывают практические врачи. С самого начала лечения необходимо проведение оксигенотерапии путем ингаляции кислородно-воздушной смеси. При нарастании признаков отека мозга (развитие комы, судорожного синдрома, появление тахипноэ с резким снижением pCO2 и развитием гипоксемии) необходимо переводить больных на ИВЛ, не дожидаясь возникновения глубоких степеней дыхательных расстройств. С целью снижения проницаемости гематоэнцефалического барьера необходимо назначение дексаметазона в дозе 0,25±0,5 мг/кг в сутки. Показано также применение антиоксидантов, антигипоксантов, ноотропов, противосудорожных средств, коррекция нарушений КЩС и электролитного баланса.
Профилактика ЛЗН направлена на борьбу с комарами, в частности обработку мест их выплода (водоемы, подвалы жилых домов), использование средств защиты от комаров (затягивание окон сеткой, обработка жилых помещений и кожи репелентами). Эффективность этих мер была доказана во время вспышки ЛЗН в Нью-Йорке в 1999 году.
По данным Д. К. Львова, на территории бывшего СССР вирус циркулирует от Белоруссии до Приморского края, в частности в Закавказье, бассейне Каспийского моря, Средней Азии. Регистрировались и единичные заболевания среди людей [1, 9].
С 1996 года ситуация изменилась. В этом году в Бухаресте и прилегающих районах, то есть за пределами тропического и субтропического пояса, возникла крупная вспышка ЛЗН. Заболело не менее 400 человек, летальность составила около 4-6%, было инфицировано около 4% населения города [13, 14]. Летом 1999 года в Нью-Йорке произошла вспышка ЛЗН. Только менингоэнцефалитом заболело 58 человек, 7 из них умерли [15, 16]. Первоначально диагноз трактовался как энцефалит Сент-Луис, поскольку ранее на Американском континенте ЛЗН не регистрировалась. В этом же году в Волгоградской, Астраханской и Краснодарской областях также возникли крупные вспышки ЛЗН [9-12, 17]. Все эти вспышки, в отличие от описанных ранее, характеризовались высокой частотой поражения ЦНС и высокой летальностью. До настоящего времени в районах, вовлеченных в эти вспышки, наблюдаются случаи заболевания людей и инфицирования птиц ЛЗН (Румыния, 1997-1998 [18]), а также выявляются перезимовывающие комары-вирусоносители (Нью-Йорк, 2000, D. Morse, personal communication), то есть циркуляция вируса продолжается.
Таким образом, за последние годы резко расширился ареал ЛЗН, которая приобрела черты тяжелой нейроинфекции. Учитывая широкую циркуляцию вируса на территории России и стран ближнего зарубежья, следует признать, что для российского здравоохранения ЛЗН представляет новую актуальную проблему.
Что такое лихорадка западного Нила?

Лихорадка западного Нила – инфекция, передаваемая человеку при укусе комара. Возбудителем инфекции является вирус западного Нила, относящийся к семейству флавовирусов и родственный вирусу, вызывающего лихорадку Сент-Луис. При заражении этим вирусом у пациента могут возникнуть неспецифические признаки, такие как повышение температуры и головные боли, встречающиеся например, при респираторных вирусных инфекциях. Однако, опасность этого заболевания состоит в том, что у определенной части пациентов после заражения болезнь принимает тяжелое течение с развитием воспаления головного мозга или энцефалита, течение которого может сопровождаться неблагоприятными последствиями и летальным исходом.
Слабо выраженные признаки или симптомы лихорадки западного Нила обычно проходят самостоятельно, но как только у пациента после укуса появляются серьезные симптомы заболевания, такие например, как сильная головная боль, нарушение координации или резкая слабость, пациенты нуждаются в немедленной госпитализации в больницу и динамического наблюдения с проведением поддерживающей терапии.
Пребывание в эндемичном по лихорадке западного Нила регионе (в России это Волгоградская и Астраханская области) и взаимодействие с комарами, существенно увеличивает риск заражения этим заболеванием. Поэтому необходимо обязательно защитить себя от возможных укусов комаров. В этом могут помочь многочисленные защитные мази, крема или аэрозоли, а также одежда, оставляющая минимальное количество открытой кожи.
Какие симптомы характерны для лихорадки западного Нила?
У большинства симптомы отсутствуют
У большинства пациентов (около 80%), зараженных вирусом западного Нила симптомы отсутствуют или имеют невыраженный и неспецифический характер.
Признаки и симптомы инфекции средней степени выраженности
Приблизительно у 20 процентов заболевших пациентов вирус может вызывать развитие признаков, которые существенно отражаются на самочувствии пациента и нередко заставляют его обратиться к врачу. Первым признаком заболевания обычно является беспричинное повышение температуры, сопровождающееся ознобом, почему собственно заболевание и получило название лихорадки. Ниже перечислены наиболее распространенные симптомы лихорадки западного Нила:
- Лихорадка
- Головная боль
- Боли и ломота в теле
- Слабость
- Кожная сыпь (редко)
- Увеличенные лимфоузлы (редко)
- Боль в глазах (редко)
Признаки и симптомы вирусной инфекции тяжелой степени
Меньше чем у 1 процента пациентов, зараженных вирусом лихорадки западного Нила, появляются выраженные неврологические нарушения, связанные с проникновением вируса в центральную нервную систему. В зависимости от распространения вирусной инфекции и соответственно клинических проявлений может развиться либо воспаление головного мозга (энцефалит) или сочетанное воспаление мягкой мозговой оболочки и головного мозга (менингоэнцефалит). Кроме того, инфекция может распространиться на оболочки спинного мозга (менингит) и даже на ткань спинного мозга, вызывая его воспаление (полиомиелит западного Нила) и острый паралич конечностей – внезапное появление выраженной мышечной слабости в руках, ногах или даже дыхательных мышцах. Признаки и симптомы этой формы заболевания зависят от распространенности воспалительного процесса в нервной ткани и включают:
- Высокая температура или лихорадку
- Сильная головная боль
- Ригидность мышц шеи
- Дезориентация или нарушение сознания
- Ступор (оцепенение) или кома
- Тремор или мышечные подергивания
- Нарушение координации
- Судороги
- Боли в теле
- Частичный паралич конечностей или внезапная слабость
Основные симптомы лихорадки западного Нила обычно длятся несколько дней, крайне редко недель, но симптомы, связанные с распространением инфекции и воспалением центральной нервной системы (энцефалита или менингита) могут сохраняться в течение нескольких недель, а некоторые из симптомов могут оказаться необратимыми, например, мышечная слабость или паралич конечностей.
Когда необходимо обратиться к врачу
Умеренно выраженные симптомы лихорадки западного Нила обычно разрешаются самостоятельно во время динамического наблюдения. При появлении более выраженных признаков, таких как сильные головные боли, ригидность мышц шеи или изменение психического состояния, необходимо немедленно обратиться за помощью и такие пациенты обычно нуждаются в госпитализации в стационар.
Каковы причины развития и пути распространения вируса лихорадки западного Нила?
Передача инфекции комарами
Как, правило, вирус западного Нила передается людям и животным через зараженных комаров. Комары являются только переносчиками вируса и становятся зараженными во время укуса птиц, обитающих в болотной местности. Заражение человека можно только после укуса комара и вирус не может быть передан при обычном контакте или поцелуе зараженного человека.
Чаще всего вспышки лихорадки западного Нила возникают в эндемических районах в жаркий период лета (обычно это август и начало сентября), когда популяция комаров становится особенно активными. Инкубационный период – период между укусом комара и появлением первых симптомов – колеблется от 3 до 14 дней.
Наиболее эндемичными районами обитания комаров, переносчиков вируса западного Нила, являются Африка, некоторые области Азии и Ближнего Востока. Последняя самая большая вспышка лихорадки была зарегистрирована в США летом 1999 года и в дальнейшем случаи заболеваемости были зафиксированы еще в 48 государствах.
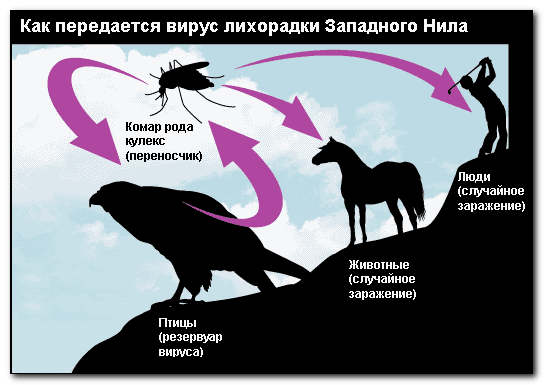
Другие возможные пути передачи
Известно несколько случаев, когда заражение вирусом происходило другими путями, например, через переливание крови или трансплантацию органов. Также ряд исследователей сообщали о возможности передачи вируса западного Нила от матери ребенку в период беременности или кормления грудью, но такие эпизоды встречались очень редко и не имели научного обоснования.
Существуют ли факторы риска, увеличивающие вероятность появления лихорадки западного Нила?
Риск развития лихорадки зависит от нескольких факторов:
- Времени года. В большинстве случаев в вспышки происходят в временном промежутке между июлем и сентябрем.
- Географическая область. Самым эндемичным государством являются США, с наибольшей активностью, заболваемостью и числом вспышек на западе и средней части Северной Америки.
- Времени проведенного в эндемичном районе. Здесь все просто, чем больше человек находится в эндемичном районе или вообще на улице (особенно в болотистой местности), тем выше вероятность быть укушенным комаром и заражения.
Риск развития тяжелой формы инфекции
Даже в случае, если человек был заражен вирусом лихорадки западного Нила, вероятность развития у него тяжелой формы вирусной инфекции невысока и составляет менее 1%. Большинство пациентов выздоравливает без серьезных последствий. А для формирования осложнений, связанных с инфицированием вирусом, необходимо наличие следующих предрасполагающих факторов:
- Возраст. Взрослые старше 50 лет имеют повышенный риск вирусной инфекции.
- Состояние здоровья. У людей с ослабленным иммунитетом, например при ВИЧ, раке, а также получающих подавляющих иммунитет (иммуносупрессивных) препаратов после пересадки органов или при лечении ревматических заболеваний.
Как лучше подготовиться к консультации врача-инфекциониста?
Если пациент обратился к врачу с такими симптомами, как высокая температура, сильная головная боль, ригидность мышц шеи, дезориентация или внезапная мышечная слабость, то такой пациент после консультации специалиста сразу будет госпитализирован в инфекционный стационар для динамического наблюдения и до обследования.
Что можно сделать, чтобы помочь врачу с постановкой верного диагноза
Необходимо составить следующий информационный список, включающий:
Подробное описание всех признаков и ощущений·
- Отчет о пребывании в эндемичном по лихорадке западного Нила районе
- Данные о перенесенных заболеваниях
- Данные о проблемах со здоровьем у родителей или родных братьев и сестер
- Вопросы, которые хотелось бы задать врачу
Какие действия обычно предпринимает врач
В дополнение к сбору анамнеза врач внимательно осмотрит пациента на предмет выявления места укуса. Также врач во внимание примет факт сезонности заболевания и наличие других случаев заражения вирусом западного Нила в регионе в период обращения пациента.
Для точной постановки диагноза врач попросит пациента сдать анализ крови для определения антител к вирусу западного Нила. Оптимальным временем, когда этот анализ обладает максимальной информативностью, это первые 8 дней после укуса насекомого и появления симптомов болезни. Иногда врач может назначить дополнительное обследование и анализы. При легком течении и отсутствии выраженных симптомов пациента могут отпустить домой для динамического наблюдения, а при развитии неврологических симптомов показана экстренная госпитализация и курс симптоматической поддерживающей терапии.
Как проводится диагностика лихорадки западного Нила?
Подтвердить наличие в организме вируса лихорадки западного Нила можно только по анализу крови и спинномозговой жидкости. В случае диагностики тяжелой формы вирусной инфекции, сопровождающейся менингитом или энцефалитом, обязательно выполнение спинальной пункции и анализ состава спинномозговой жидкости.
- Лабораторная диагностика. При заражении в анализе крови могут быть выявлено увеличение уровня антител к вирусу лихорадки. Антитела – белки иммунной системы, которые вырабатывает организм в ответ появление чужеродных субстанций, например вирусов. Для выявления антител к вирусу используется несколько лабораторных серологических тестов: реакция торможения гемагглютинации (РТГА), реакция связывания комплемента (РСК) и реакция нейтрализации (РН) методом парных сывороток. Выявление РНК вируса один из методов подтверждения наличия вируса в организме. В стандартном анализе крови может быть выявлено снижение общего содержания лейкоцитов, как косвенное отображение активности вирусной инфекции.
- Спинальная (спинномозговая) пункция. Это один из наиболее распространенных способов раннего подтверждения лихорадки западного Нила. Суть метода состоит в пункции спинномозгового канала и получении для анализа спинномозговой жидкости и обычно его используют при появлении неврологических симптомов и присоединении симптомов, характерных для воспаления мозга или мозговых оболочек. В анализе спинномозговой жидкости на наличие вируса и воспалительного процесса будет указывать увеличенное количество лейкоцитов и белка, а иммунологический ее анализ позволит выявить антитела к вирусу западного Нила. Кроме, того на начальных стадиях в спинномозговой жидкости можно выявить непосредственно наличие вирусов.
- Исследование головного мозга. В некоторых случаях может потребоваться выполнение электроэнцефалографии (ЭЭГ) – исследования, с помощью которого можно оценить функционирование головного мозга, и магнитно-резонансной томографии (МРТ), с помощью которой можно подтвердить или опровергнуть наличие воспаления головного мозга.
Как лечится вирус лихорадки западного Нила?
Поддерживающая или симптоматическая терапия
Большинство людей выздоравливает без лечения и основным целью является поддержка пациента и посимптомное использование препаратов, например, при головной боли используются обезболивающие препараты, при повышении температуры – жаропонижающие, при мышечных болях – спазмолитики и т.д.
К сожалению, в настоящее время не разработано какого-либо специфического противовирусного лечения лихорадки западного Нила. Появление симптомов энцефалита или менингита требует госпитализации в инфекционный стационар и проведения интенсивной терапии с помощью внутривенной инфузионной терапии и лечения, направленного на профилактику присоединения других инфекций.
Терапия интерфероном
В настоящее время для лечения лихорадки западного Нила стали активно использовать терапию интерфероном и как показали первые результаты, пациенты при использовании этой терапии выздоравливают намного быстрее. Однако для окончательного определения эффективности интерферона и выработки четких рекомендаций необходимо проведение крупных статистических научных исследований, что ограничивает относительная редкость заболевания.
Как проводится профилактика распространения вируса лихорадки западного Нила?
Как это не смешно звучит, но лучшим способом профилактики лихорадки западного Нила и других заболеваний, переносчиком которых является комар, является именно борьба с комарами и устранение источников из размножения и гнездования комаров. Ниже перечислены, основные профилактические мероприятия:
- Устранение во дворе или районе проживания резервуаров с постоянной водой (например, глубоких луж, заброшенных водоемов и т.д.), поскольку комары активно размножаются в них.
- Чистка сточных канав.
- Пустых, не использующихся бассейнов.
- Смена воды водоемах с плавающими птицами, по крайней мере, каждую неделю или создание водоема проточного типа.
- Устранение старых покрышек или любые других неиспользованных емкостей, которые могли бы стать резервуаром для воды и, соответственно, размножения комаров.
Также немаловажным является профилактика возможных комариных укусов:
Читайте также:


