Воспаление мышцы мочевого пузыря
Синдром болезненного мочевого пузыря, или интерстициальный цистит – это хроническое заболевание, при котором пациенты испытывают боль в области мочевого пузыря, в области малого таза, учащенные, сильные позывы к мочеиспусканию (ургентность), ночное мочеиспускание. Интерстициальный цистит (ИЦ) чаще возникает у женщин и приводит к значительному снижению качества жизни.
Симптомы интерстициального цистита
Симптомы и проявления интерстициального циститы сильно варьируют у каждого пациента. Также симптомы могут меняться с течением заболевания, усиливаясь, к примеру, во время менструации, при сидячем положении, во время стресса или полового контакта.
Симптомы включают в себя:
боль в области малого таза или между влагалищем и анусом у женщин и между мошонкой и анусом у мужчин (область промежности);
хроническая тазовая боль;
постоянный, нестерпимый позыв к мочеиспусканию;
учащенное мочеиспускание, часто малыми порциями. Пациенты с выраженными симптомами могут мочиться до 100 раз в день;
боль и дискомфорт во время наполнения мочевого пузыря. Обычно опорожнение мочевого пузыря приносит облегчение;
боль во время полового акта.
Диагностика интерстициального цистита
Анамнез и дневник мочеиспускания. Доктор детально расспросит вас о ваших симптомах, попросит заполнить дневник мочеиспускания – это подробная запись каждого мочеиспускания, количества выпитой жидкости, а также описание симптомов, сопровождающих мочеиспускание в течение минимум 2-3 дней.
Осмотр в гинекологическом кресле. Во время осмотра доктор обследует область наружных гениталий, влагалище, шейку матки, наружное отверстие мочеиспускательного канала, через живот проводится обследование мочевого пузыря и матки. Так же осматривается прямая кишка и анальное отверстие.
Анализ мочи. Исследуется так же бактериологический посев мочи с антибиотикограммой с целью исключения мочевой инфекции.
Тест на чувствительность с раствором Калия. Суть теста заключается во введении в мочевой пузырь обычной воды и раствора Калия друг за другом. Пациента просят оценить по 5-и бальной шкале степень боли и позыва к мочеиспусканию. Если боль возникает на введение раствора Калия – это признак интерстициального цистита. У здоровых людей оба раствора реакции не вызывают.
Цистоскопия — это оптический осмотр мочевого пузыря с помощью специального инструмента цистоскопа, который вводится в мочевой пузырь через мочеиспускательный канал (уретру) под местной или общей анестезией. При введении цистоскопа через уретру может быть произведен и ее осмотр — уретроскопия. Данные инструментальные исследования являются одними из самых важных в урологии и служат для диагностики заболеваний уретры, мочевого пузыря и почек. С помощью уретроскопии можно выявить хронические воспалительные процессы уретры.
Биопсия мочевого пузыря. Проводится во время цистоскопии с анестезией. Доктор производит забор кусочка ткани мочевого пузыря или мочеиспускательного канала для гистологического исследования под микроскопом. Это позволяет исключить рак мочевого пузыря и другие причины боли в мочевом пузыре.
Лечение интерстициального цистита
На сегодняшний день не существует единой принятой схемы лечения интерстициального цистита, подходящей для каждого пациента. Чаще всего лечение комплексное. И может потребоваться время, прежде чем будет подобрана индивидуальная терапия с хорошим эффектом.
Может помочь уменьшить болевой синдром, если он вызван спазмом мышц тазового дна. Проводится на аппарате Уростим – терапия обратной биологической связи с электростимуляцией мышц тазового дна.
Нестероидные противовоспалительные средства, такие как ибупрофен, помогают уменьшить болевой синдром.
Трициклические антидепрессанты, такие как амитриптилин и имипрамин, помогают расслабить мочевой пузырь и снять боль.
Антигистаминные препараты, такие как Кларитин, помогают уменьшить симптомы учащенного мочеиспускания и снять сильные позывы – ургентность.
Пентосан полисульфат (Элмирон) – это препарат, одобренный FDA для лечения интерстициального цистита. Механизм действия препарата не до конца изучен, однако он восстанавливает внутреннюю поверхность мочевого пузыря – уротелий, защищая таким образом мочевой пузырь от токсических раздрожающих веществ, содержащихся в моче. Лечение данным препаратом продолжается обычно в течение 2-4 месяцев прежде, чем наступает улучшение.
Чрескожная нейростимуляция. Выполняется при помощи накожных электродов. Электрические импульсы усиливают кровоток в мочевом пузыре, укрепляют мышцы, что позволяет лучше контролировать свой мочевой пузырь, сдерживать позывы к мочеиспусканию. Электроды устанавливаются либо в области поясницы, либо над лоном – время и продолжительность лечения подбирается индивидуально.
Сакральная нейромодуляция. Крестцовые нервные сплетения осуществляют связь нервов мочевого пузыря с позвоночником. Стимуляция этих нервных сплетений помогает уменьшить ургентные позывы к мочеиспусканию. С этой целью специальное электронное устройство устанавливается вблизи крестцового нервного сплетения, электрические импульсы которого воздействуют на нервы. Если данный вид терапии является эффективным, то это электронное устройство имплантируется в область крестца хирургическим путем и работает в дальнейшем аналогично кардиостимуляторы.
Некоторые пациенты отмечают временный эффект от этой процедуры, суть которой заключается в растяжении мочевого пузыря при введении жидкости под давлением. Процедура выполняется под наркозом и позволяет добиться увеличения емкости мочевого пузыря. Гидродистензию можно повторять многократно при наличие положительного эффекта.
Суть инстилляций заключается в введении лекарственных растворов непосредственно в мочевой пузырь – так называемое местное лечение мочевого пузыря.
К хирургическому лечению интерстициального цистита прибегают крайне редко. Однако оно показано тем пациентам, у которых не эффективны терапевтические методы лечения, болевой синдром приводит к резкому снижению качества жизни.
К хирургическим методам лечения относятся:
Электрокоагуляция или лазерная коагуляция язвы мочевого пузыря (при язвенной форме цистита)
Резекция. Малоинвазивная операция, суть которой в удалении язвы мочевого пузыря.
Аугментационная пластика мочевого пузыря. Замещение мочевого пузыря частью кишки. Однако результат не всегда приводит к избавлению от болей. Часто после этой операции пациенты находятся на самокатетеризации.
Цистит или воспаление мочевого пузыря – это наиболее распространенный недуг мочеполовой сферы. Особенно часто он возникает у женщин. Каковы его основные симптомы, к какому врачу обращаться, и как можно справиться с этим недугом мы расскажем в нашей статье.
Признаки воспаления мочевого пузыря
Основные проявления заболевания связаны с нарушением процесса мочеиспускания. Чаще всего предъявляются жалобы:
- на частые позывы в туалет;
- уменьшение объема мочи;
- рези и жгучие боли в процессе мочеиспускания или сразу после него;
- частое пробуждение ночью из-за позывов в туалет;
- изменение цвета мочи — иногда она содержит примесь крови;
- слабость, раздражительность.
Общее самочувствие ухудшается только при развитии осложнений или при хроническом течении болезни. Обычно состояние оценивается как удовлетворительное.
Цистит у мужчин – редкое явление. Это связано со строением мочеиспускательного канала. И поэтому симптоматика тоже имеет ряд особенностей:
- Встречается преимущественно в зрелом возрасте, после 40 лет.
- Как самостоятельное заболевание практически не диагностируется. В 90% случаях мужской цистит сопровождается другими патологиями мочеполовой системы. Например, сужением уретры или мочекаменной болезнью.
- Наиболее часто его вызывают гонококки и трихомонады, то есть половые инфекции.
- Чаще наблюдается кровь в моче, это признак повреждения сосудов.
Важно! Цистит нередко возникает при опухолях предстательной железы. Поэтому для мужчин обязательна консультация андролога.
Учитывая, что воспаление мочевого пузыря идет совместно с другими заболеваниями, то протекает оно тяжелее. Наблюдается ухудшение общего самочувствия, повышение температуры, озноб.
У детей симптоматика более размытая, чем у взрослых. Часто возникает ночное недержание, даже если раньше оно было не свойственно ребенку. В пожилом возрасте симптомы могут отсутствовать вовсе.
Виды цистита
Выделяют 2 большие группы: хронический и острый. Они различаются по выраженности симптомов и характеру течения.
Может быть поверхностным (катаральным) и геморрагическим. Катаральное воспаление не выходит за пределы слизистой оболочки мочевого пузыря. Считается самой легкой формой. Прогноз благоприятный.
Геморрагический вид характеризуется проникновением инфекции в кровеносные сосуды. Это приводит к появлению крови в моче. Также на стенках органа появляются язвенные поражения. Требует долгого лечения.
Подразделяется на 3 вида – латентный (скрытый), персистирующий (с частыми обострениями, более 2 раз в год) и интерстициальный. Последняя форма характеризуется тяжелым и длительным течением. При этом воспаление локализуется не на слизистой оболочке мочевого пузыря, а распространяется на мышцы и окружающие ткани.
Если недуг возник на фоне аллергии, лучевого или токсического поражения, то ставится диагноз неинфекционный цистит. В случаях бактериального или вирусного заражения – инфекционный.
Отчего возникает воспаление мочевого пузыря у женщин
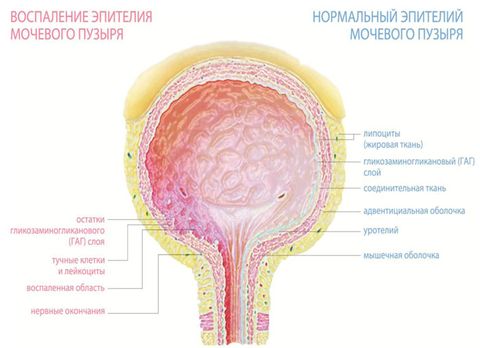
Физиологические особенности строения женского мочеиспускательного канала таковы, что болезнетворные бактерии могут легко попадать внутрь и вызывать воспаление. Это связано с тем, что сам канал короткий и широкий. Также он расположен вблизи влагалища и анального отверстия.
Другие причины переноса бактерий в мочевыводящие пути:
- Неправильная интимная гигиена, а также ее отсутствие. Особенно важно соблюдение гигиены в период менструации.
- Незащищенный секс. При ослабленном иммунитете или нарушении вагинальной флоры способен привести к воспалению.
- Перенос кишечной палочки от анального отверстия при ношении стрингов.
Однако наличие условно-патогенных бактерий в мочеполовой системе не всегда приводит к развитию заболевания. Они могут там находится на протяжении нескольких лет и никак себя не проявлять. Только при снижении защитных сил организма, например, при переохлаждении, микробы начинают атаковать организм, и появляется болезненная симптоматика. Поэтому главные причины возникновения воспаления — бактерии и нарушения иммунитета.
К провоцирующим факторам относятся:
- изменение гормонального фона (менструация, беременность, менопауза);
- травмы промежности или повреждения мочеиспускательного канала;
- частые простудные заболевания, что говорит о проблеме с иммунитетом;
- недостаток витаминов;
- местное переохлаждение (сидение на холодной поверхности или длительное нахождение в прохладной воде);
- гинекологические манипуляции;
- врожденные патологии развития мочеполовой системы, которые влияют на процесс отхождения мочи;
- малоподвижный образ жизни;
- редкие походы в туалет, принудительная задержка процесса мочеиспускания;
- частая смена половых партнеров.
Также цистит часто диагностируют у женщин, которые страдают от других хронических инфекционных заболеваний, а также от ожирения.
Диагностика воспаления мочевого пузыря
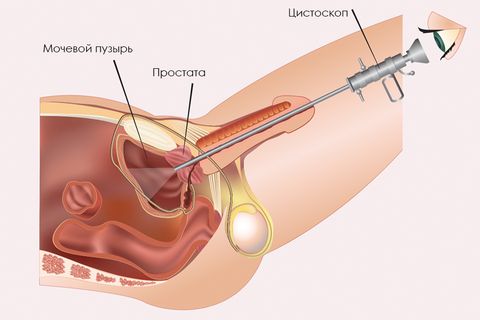
Правильно поставить диагноз может только врач – уролог. От типа возбудителя будет зависеть схема лечения. Если болезнь вызвана не инфекцией, требуются консультации других специалистов.
После изучения анамнеза, врач назначает дополнительные методы исследования (общие анализы крови и мочи). Одновременно делается посев мочи, чтобы выявить тип бактерии и ее чувствительность к антибиотикам. При необходимости проводится УЗИ мочевого пузыря и цистоскопия. Это позволяет исключить различные новообразования.
Хроническое течение цистита требует проведения иммунограммы. Иногда женщин направляют на консультацию к гинекологу.
Лечение
Острый цистит нередко переходит в хроническую затяжную форму из-за самолечения. По телевизору часто рекламируются препараты, которые должны моментально помочь справиться с недугом. А когда человек мучается от режущей боли при каждом походе в туалет, он хватается за любую соломинку. Но самостоятельное назначение себе таких препаратов лишь временно устраняет или уменьшает симптомы. Воспалительный процесс в мочеиспускательном канале остается, и как результат – повторный цистит спустя некоторое время. При этом не проводится лабораторная диагностика, а значит невозможно определить успешность лечения.
Важно! При подозрении на цистит не занимайтесь самолечением, обратитесь к врачу – урологу или терапевту.
Для устранения воспалительного процесса нужно воздействовать на патогенные микроорганизмы, которые его вызвали. Поэтому прием медикаментов – важная и главная часть терапии, так как лекарственные препараты выводятся почками, а значит проходят через мочевыводящие пути. Здесь важно не навредить, поэтому средства подбираются врачом с учетом клинической картины и результатов анализов.
Основную группы при инфекционном недуге составляют антибиотики из разных групп. При отсутствии положительной динамики через 3–4 дня, необходима смена препарата. Также дополнительно выписываются уроантисептики. Это растительные препараты, которые концентрируются только в мочеполовой системе, не всасываются в кровь и оказывают антисептическое действие.
Если возбудителем является грибковая инфекция, то целесообразен прием противогрибковых средств. При подтверждении гормональных нарушений применяются эстрогены.
Важно соблюдение питьевого режима. Особенно эффективен и полезен клюквенный морс. Он оказывает хорошее мочегонное и бактерицидное действие. Большое количество жидкости ускоряет выведение патогенных микроорганизмов, восстанавливает нормальный процесс мочеиспускания. При любом воспалительном процессе противопоказаны специи, острые, копченые и жирные продукты. Временно нужно отказаться от соленьев, майонеза, мясных продуктов. Уксус очень плохо влияет на сосуды, поэтому все соусы и продукты с его содержанием также под запретом.
Нужно снизить количество соли, сахара, дрожжевых продуктов, полностью исключить алкоголь. Приветствуются кефир, творог, молоко, растительная пища, свежие овощи, рыба на пару или отварная, крупы.

Травяные отвары и настои подбираются совместно с врачом. Они лишь дополняют медикаментозную терапию, но их нельзя использовать вместо таблеток. Травы широко используются при легких формах цистита, а также в периоды ремиссии при хроническом недуге. К рекомендуемым травам при цистите можно отнести лист брусники, семена укропа, толокнянку, хвощ полевой.
С осторожностью фитосборы следует принимать при наличии хронических патологий мочеполовой системы. Особенно мочегонные средства запрещены при мочекаменной болезни.
Для уменьшения болезненного синдрома применяется симптоматическая терапия. Это анальгетики, спазмолитики. При запущенной форме с длительным изнуряющим течением рекомендованы успокаивающие средства или антидепрессанты. Они помогают убрать напряжение, страх перед походом в туалет, снизить раздражительность, улучшить качество сна.
Также эффективно проведение промывание мочеиспускательного канала или инстилляции. Эта процедура осуществляется врачом. Для этого используются специальные антисептические растворы. Для лечения мужского цистита промывания используются редко, так как узкое строение уретры усложняет процедуру.
Рекомендации при воспалении мочевого пузыря
Чтобы лечение было эффективным нужно соблюдать ряд правил. При заболевании запрещены все прогревающие процедуры. Это ванна, использование грелки, посещение бани/сауны. Тепло увеличивает приток крови к органам малого таза, а также расширяет сосуды. Это усиливает воспалительный процесс, а также может спровоцировать спазм и приступ боли.
Также противопоказан и холод, так как переохлаждение способствуют снижению иммунитета. По этой же причине воздержитесь от купания в водоеме или бассейне. В острый период запрещены половые контакты, даже с презервативом. Во время менструации желательно пользоваться прокладками, и тщательно соблюдать личную гигиену. От тампонов и менструальных чаш во время обострения лучше отказаться. Также в период терапии нельзя придерживаться строгих диет для похудения.
Если поставлен диагноз цистит, то побыстрее побороть его поможет:
- Ежедневный теплый душ.
- Прием витаминов.
- Отсутствие стрессов.
- Дозированная физическая нагрузка.
- Отдых.
- Отказ от ношения тесного синтетического белья.
Также важно правильно одеваться. Не подвергать область поясницы и таза переохлаждению.
Возможные осложнения и прогноз болезни
При своевременном обращении к урологу или терапевту, и грамотной терапии прогноз благоприятный. В большинстве случаев болезнь требует амбулаторного лечения. Но когда цистит запущен и возникла хроническая форма, то возможно развитие осложнений. Самыми распространенными являются:
- пиелонефрит;
- нефрит;
- уретрит;
- тригонит мочевого пузыря.
Отсутствие лечения приводит к развитию геморрагическому или интерстициальному циститу. Для этих форм характерно тяжелое течение. Возможна госпитализация.
Важно! При наличии условно-патогенных бактерий в мочевом канале риск возникновения цистита достаточно высокий.
Поэтому, если возникли нарушения мочеиспускания или появился дискомфорт при походе в туалет, обратитесь к врачу. Любые прогревания и прием лекарств из рекламы лишь на время скроют проблему. Полностью излечиться можно только под контролем врача-уролога.
Шеечный цистит – это воспаление мочевого пузыря в области перехода тела органа в мочеиспускательный канал. Заболевание встречается достаточно часто, особенно у женщин. Это обусловлено анатомическими отличиями строения женской мочеполовой системы. Мужчины обращаются к урологу с такой проблемой гораздо реже, но им воспаление мочевого пузыря различной локализации доставляет тоже немало хлопот и неприятных минут.
Этиология болезни
Дисбаланс представителей нормальной микрофлоры приводит к заселению и размножению патогенных или условно-патогенных возбудителей и проявлению симптомов дисбактериоза. Проблема характерна не только для кишечника, но и для кожи, влагалища у женщин, ротовой полости. Причинами патологического размножения нехарактерной флоры могут послужить:
- прием антибиотиков при лечении инфекционных заболеваний;
- стрессы;
- неправильное питание;
- прием препаратов, подавляющих иммунитет;
- системные заболевания;
- онкологические патологии;
- ВИЧ-инфекция.
Рост условно-патогенных возбудителей становится главным этиологическим фактором заболевания, именуемого шеечным циститом мочевого пузыря, которое нуждается в лечении, проходящем согласно назначениям врача-уролога и под строгим его наблюдением.

Основная доля воспалительных заболеваний мочевыводящих путей приходится на инфекции, вызванные бактериями. Среди них лидерами являются:
- кишечная палочка и разные представители этого семейства;
- синегнойная бактерия – псевдомона;
- возбудитель туберкулеза – микобактерия;
- микоплазмы и уреаплазмы.
Все представители семейства энтеробактерий, которые обнаруживаются в анализах мочи, – бактерии, проявляющие свои патогенные свойства при накоплении большой численности и благоприятных условия для жизнедеятельности. В здоровом организме такого не происходит, потому что естественные факторы местного, общего иммунитета контролируют механизмы защиты.
Синегнойные палочки могут попасть в мочеиспускательный канал только при проведении медицинских манипуляций некачественно обработанными катетерами, то есть восходящим путем, или при контакте с предметами личной гигиены больного человека. Псевдомона – это возбудитель внутрибольничных инфекций. Часто встречается у больных с хроническими урологическими или гнойными заболеваниями различной локализации, пребывающих в хирургических стационарах по поводу операции другого органа.
Туберкулезный цистит – тяжелейшее проявление диссеминированного туберкулеза. Инфекционный возбудитель разносится из первичного очага с током крови, заселяет шейку мочевого пузыря. 
Так развивается хронический шеечный цистит, имеющий все симптомы туберкулеза мочеполовой системы.
Микоплазмы, уреаплазмы – это микроорганизмы, которые относятся к возбудителям скрытых инфекций. Они очень трудно поддаются обнаружению рутинными микробиологическими методами. Для их выявления приходится применять иммунные и молекулярные методы диагностики: иммунноферментный анализ (ИФА), полимеразную цепную реакцию (ПЦР)
Гораздо реже устанавливается вирусная природа шеечного и пришеечного цистита. Это происходит потому, что вирусологические лаборатории есть далеко не в каждом городе. Сделать анализ соскоба шейного эпителия на их наличие не представляется возможным в обычной практике, поэтому подтвержденный диагноз вирусного цистита встречается крайне редко.
Дополнительным условием для того чтобы возбудитель проявил признаки патологической деятельности в области мочевого пузыря могут стать такие факторы:
- переохлаждение;
- радиологические причины;
- прием медикаментов по поводу других заболеваний, которые выводятся с мочой;
- паразитарные заболевания;
- неврологические симптомы;
- беременность;
- миозит поясничной мышцы;
- аллергическая реакция.

Есть риск получить радиологическое облучение во время лечебных процедур при терапии онкологических патологий. Оно сказывается отрицательно на состоянии микрофлоры мочевого пузыря, Любые антибиотики или цитостатические препараты также оказывают негативное влияние.
Симптомы заболевания
Заподозрить нарушение выделительных функций мочевого пузыря можно при наличии соответствующих жалоб пациента. Есть признаки, общие для разных видов и форм заболевания. Характерными считаются следующие подтверждения воспалительного процесса:
- постоянно появляются позывы на мочеиспускание;
- малые порции выделяющейся мочи;
- частое мочеотделение в ночное время;
- болезненность акта мочеиспускания;
- рези в нижней части живота;
- ухудшение общего самочувствия.
Встречаются острые и рецидивирующие формы заболевания. Острый процесс характеризуется яркими симптомами, есть вероятность подъема температуры тела до субфебрильных значений. Общее состояние пациента средней тяжести, режим лечения может быть выбран стационарный.
Хронический цистит остается как следствие не долеченного, а залеченного острого заболевания. Проявляется каждый раз после охлаждения, купания в бассейне или водоеме, смене режима дня или употребления в пищу соленой, кислой или острой пищевой продукции.
Особенно досаждает больным расслабление сфинктеров мочеиспускательного канала, мочевого пузыря, что приводит к неконтролируемому выделению мочи.
Осложнения при шеечном цистите
Если цистит лечить неправильно или недостаточно, то зачастую развиваются осложнения заболевания. Самым встречаемым среди них является поражение почек: лоханок, клубочков или паренхимы органов (гломерулонефрит, пиелонефрит, пиелит или нефрит). Все эти патологии без должного внимания горзят осложниться почечной недостаточностью. Поэтому шеечный цистит нуждается в полном обследовании, назначении правильного лечения и контроле его врачом. Особое внимание проявлениям патологии должны уделять молодые девушки, поскольку наступление беременности и роды при наличии хронического очага инфекции в непосредственной близости от половых органов может быть под угрозой.
Диагностика
Начинается она с общего анализа мочи. Необходимо обратить внимание на удельный вес. При цистите он значительно ниже нормального. 
В чистой моче не должно быть лейкоцитов (допускается единичное количество), эритроцитов. Характерным признаком является наличие свежих красных кровяных телец, что говорит о локализации процесса.
Бактериальная природа заболевания подтверждается наличием клеток возбудителя или результатами бактериологического посева мочи на стерильность. При затруднении в постановке диагноза, специалист может назначить проведение цистоскопии, урографии или рентгенологического контрастного исследования.
Лечение пришеечного цистита
Принимать любые лекарства нужно только по рекомендации врача. Лечение шеечного цистита у женщин проходит под дополнительным наблюдением гинеколога. Основные направления терапии таковы:
- воздействие на причину заболевания;
- болеутоляющие методы;
- снятие воспаления;
- общеукрепляющие воздействие;
- коррекция образа жизни, питания.
В качестве этиологического лечения применяются антибактериальные, противогрибковые или противовирусные препараты. Обезболивающие средства направлены на облегчение акта мочеиспускания, смягчения болезненности. 
Снять воспаление можно при помощи противовоспалительных нестероидных средств. Также показаны ванночки с марганцовкой, инсталляции с местным введением колларгола.
Лечение народными средствами во время цистита может быть показано, но только после консультации с лечащим врачом.
Диета и профилактика
Острая стадия болезни нуждается в соблюдении щадящего режима питания, исключении из меню острого, соленого, жареного, маринованного продукта. Принимать пищу нужно небольшими порциями, она должна быть калорийной, но содержание белка и жиров необходимо снизить для облегчения работы почек.
Санирующим эффектом обладает клюквенный морс, компот из ягод брусники. Их необходимо включить в рацион. Количество выпиваемой жидкости увеличивается до двух литров за сутки, что компенсирует потерю электролитов. Одновременно полезные напитки вымывает возбудителя из мочевых путей. Больные дают положительные отзывы об их применении в комплексной терапии шеечного цистита.
Воспаление мочевого пузыря (цистит) вызывается бактериями и приводит к расстройству мочеиспускания. В большинстве случаев поражается слизистый, реже подслизистый слой органа. При отсутствии лечения в воспаление вовлекается детрузор – мышца мочевого пузыря. Урологическая болезнь значительно чаще обнаруживается у женщин, что связано особенностями строения органов мочеполовой системы. Проявляется частыми позывами в туалет, неполным опорожнением мочевика, незначительным повышением температуры.
- Причины цистита
- Виды воспалительных процессов
- Симптомы воспаления мочевого пузыря
- Диагностика цистита
- Что делать при воспалении мочевого пузыря
- Медикаменты
- Народные средства
- Возможные осложнения
- Профилактика цистита
Причины цистита
В 80% случаев воспаление в мочевом пузыре вызывается болезнетворными микроорганизмами. При обследовании в очагах поражения чаще всего обнаруживаются:
- клебсиелла;
- протей;
- кишечная палочка;
- стафилококк;
- кандиды;
- стрептококки группы В;
- микобактерия туберкулеза.
В силу анатомических особенностей строения мочевой системы цистит чаще поражает женский организм. Короткий и широкий мочеиспускательный канал расположен близко к анальному отверстию и влагалищу. Это повышает риск проникновения инфекции в мочевик.
В большинстве случаев воспаление вызывает условно-патогенная микрофлора – стафилококки, кишечная палочка, кандиды. Поэтому острый цистит возникает при ослаблении иммунной защиты.

Воспалению органов мочевой системы подвержены люди, страдающие сахарным диабетом и урологическими болезнями – пиелонефритом, уретритом, МКБ.
Специфические факторы, которые вызывают цистит у пациентов разного возраста и пола:
парафимоз (у мальчиков)
вульвовагинит (у девочек)
частое употребление алкоголя
смена половых партнеров
ношение тесного белья
несоблюдение личной гигиены
незрелость иммунной системы
редкая смена подгузников
Вероятность воспаления стенки мочевика возрастает в случае его повреждения. Поэтому цистит нередко становится осложнением инструментального обследования мочевой системы – катетеризации уретры, бужирования, цистоскопии. В половине случаев инфекционное воспаление мочевика у взрослых возникает на фоне болезней, которые передаются половым путем, – хламидиоза, гонореи, генитального туберкулеза, трихомониаза, кандидоза.

В 68% случаев инфекция проникает в мочевик восходящим путем – через уретральный канал.
Виды воспалительных процессов
Воспаление мочевика классифицируют по разным признакам – происхождению, этиологическому фактору, характеру изменений в стенке органа. По течению цистит бывает:
- Острым. Сопровождается выраженной клинической картиной. При остром цистите возникают жалобы на сильные боли в зоне поражения и дизурию – расстройства мочеиспускания.
- Хроническим. Симптоматика стертая – боли отсутствуют или слабо выражены, воспаление усиливается при сильном снижении иммунитета.
По происхождению воспаление в органах мочевой системы делят на 2 типа:
- первичное – возникает самостоятельно из-за локального воспаления стенки мочевика;
- вторичное – провоцируется болезнями, травмами, медицинскими манипуляциями, операциями на мочевых путях и т.д.
В зависимости от этиологического фактора выделяют 2 формы болезни:
- инфекционная – грибковая, вирусная, бактериальная, хламидийная;
- неинфекционная – токсическая, лучевая, медикаментозная, алиментарная, химическая.
В зависимости от возбудителя, инфекционное воспаление мочевика бывает:
- Специфическое – провоцируется патогенными микроорганизмами, которые не являются нормальными представителями микрофлоры мочевой системы. К ним относятся гонококки, хламидии, микобактерия туберкулеза.
- Неспецифическое – вызывается естественными обитателями микрофлоры мочевика. К условно-патогенным микроорганизмам относятся стафилококки, кандиды, стрептококки.

Цистит требует адекватного и своевременного лечения. Он имеет тенденцию к переходу в хроническую форму, которая тяжелее поддается терапии.
В своем течении острый цистит проходит 3 стадии:
- Катаральная – относительно легкое воспаление, которое локализуется только в слизистой пузыря. Сопровождается умеренным отеком и покраснением.
- Геморрагическая – в воспаление вовлекается подслизистый слой вместе с сосудами. Повреждение капилляров ведет к кровоизлияниям, что становится причиной гематурии – крови в моче.
- Язвенная – в зоне поражения появляются изъязвления, вызывающие острые боли. В запущенных случаях требуется оперативное вмешательство.
Воспаление шейки мочевого пузыря (шеечный цистит) чревато отеком слизистой, непроходимостью мочевых путей и острой задержкой мочи. Склеротические изменения в органе ведут к его сморщиванию.
Симптомы воспаления мочевого пузыря
Острое воспаление в органах мочевой системы проявляется внезапным жаром, лихорадочным состоянием и дизурией. При инфекционном поражении мочевика возникают симптомы интоксикации – ломота в теле, снижение аппетита, сонливость, тошнота.
Первичные признаки воспаления мочевого пузыря:
- позывы в туалет каждые 15 минут;
- жжение при мочеиспускании;
- боль в надлобковой зоне;
- помутнение мочи;
- необходимость усилия в начале акта мочеиспускания;
- чувство неполного опорожнения мочевика.
Симптоматика нарастает быстро из-за повышения тонуса детрузора (мышечного слоя), отека слизистой мочевых путей и пузыря. Возникают жалобы на безотлагательные позывы в туалет, боли в промежности.

Шеечный цистит у детей дошкольного возраста сопровождается резями и спазмом мочевых протоков, что опасно острой задержкой мочи.
У мужчин в конце акта мочеиспускания выделяются 1-2 капли крови. Это свидетельствует о переходе болезни в геморрагическую форму. Обязательным признаком поражения мочевых путей и пузыря является лейкоцитурия – лейкоциты в моче. Поэтому урина мутнеет, иногда обнаруживаются белые хлопья.
При переходе воспаления в вялотекущую форму симптомы стихают:
- умеренные боли при опорожнении мочевика;
- удлинение периодов между актами мочеиспускания до 40-50 минут;
- отсутствие повышенной температуры;
- незначительное помутнение урины.
У половины заболевших женщин воспаление мочевого приобретает волнообразное течение. Рецидивы возникают через 6-12 месяцев после первого эпизода заболевания. Во время обострений отмечаются симптомы, присущие острому циститу.
Диагностика цистита
Воспаление мочевика проявляется специфическими симптомами, поэтому диагностируется на основании жалоб пациента. Но для определения стадии болезни и возбудителя инфекции нужно пройти комплексное обследование. Основу диагностики болезней мочевой системы составляют лабораторные тесты:
- Общий анализ мочи. На цистит указывают изменения плотности, прозрачности и цвета мочи. При гематурии выполняется микроскопия осадка жидкости.
- Клинический анализ крови. Увеличение скорости оседания эритроцитов и содержания лейкоцитов свидетельствуют о наличии очагов воспаления в мочевой системе.
- Посев мочи на микрофлору. В ходе исследования определяют возбудителя и его чувствительность к медикаментам.

Плановая диагностика женщин включает консультацию врача-гинеколога и исследование мазка из влагалища на инфекцию.
Чтобы оценить степень повреждения мочевых протоков и пузыря, назначают аппаратное обследование – УЗИ, цистоскопию, урофлоуметрию. При рецидивирующем воспалении обязательно выполняется цистография – рентгенологическое исследование мочевика с контрастным усилением. По данным обследования оценивают степень изменений в мочевом пузыре, локализацию и размеры очагов поражения.
Что делать при воспалении мочевого пузыря
Основная задача лечения – уничтожение болезнетворной флоры в мочевых протоках и пузыре. Как лечить воспаление, определяет врач-уролог на основании результатов диагностики. Неосложненный цистит устраняют медикаментами и физиопроцедурами. Если он осложняется абсцессом, рубцеванием или сморщиванием пузыря, прибегают к хирургическому вмешательству.
Медикаментозное лечение при воспалении мочевого пузыря проводится лекарствами симптоматического и этиотропного действия. Первые купируют проявления болезни, а вторые уничтожают инфекцию.

Схема терапии должна составляться только врачом. Нерациональное использование препаратов чревато лекарственной интоксикацией и ухудшением состояния.
Примеры препаратов для устранения воспаления в мочевой системе:
| Группа | Фармакологическое действие | Примеры лекарств |
| антибиотики из групп фторхинолонов, нитрофуранов, цефалоспоринов | устраняют бактериальную инфекцию, что ведет к уменьшению воспаления в мочевом пузыре | Ютибид, Флапрокс, Нолицин, Офлоксацин, Фурагин, Ципрофлоксацин, Цефиксим |
| противогрибковые | уничтожают грибковую флору, провоцирующую кандидозный цистит | Кетоконазол, Итраконазол, Нистатин, Метрикс, Дифлюкан, Спорагал |
| уросептики | уничтожают болезнетворные бактерии во всех отделах мочевой системы, препятствуя рецидивам воспаления | Монурал, Нифурател, Циноксазин, Ванкомицин, Триметоприм |
| диуретики | стимулируют мочеотведение и вымывание инфекции из мочевых протоков | Гипотиазид, Инспра, Лазикс, Урегит, Арифон |
| ненаркотические анальгетики | купируют боль в надлобковой зоне и при мочеиспускании | Кетанов, Индометацин, Напроксен, Диклофенак |
| спазмолитики | устраняют спазмы и препятствуют непроходимости мочевыводящих путей | Спазган, Пленалгин, Дротаверин, Папаверин, Спазмалгон |
| фитопрепараты | улучшают работу мочевой системы, снимают воспаление, ускоряют заживление слизистых | Фитолизин, Цистон, Уролесан, Журавит, Канефрон Н |
| иммуностимуляторы | стимулируют работу иммунной системы, повышают общий и местный иммунитет | Иммунал, Пирогенал, Аллокин-альфа, Пегасис, Иммодин |
Чтобы быстро снять воспаление, назначают внутрипузырные инстилляции – капельное введение лекарств в мочевой пузырь. В качестве растворов используются Колларгол, Уро-Гиал, Инстилан.
Перед тем как вылечить воспаление мочевика средствами альтернативной медицины, советуются с урологом. Эти рецепты не уничтожают инфекцию, но облегчают состояние – купируют боли, снимают воспаление и отечность.

Педиатры не советуют использовать отвары и настои лекарственных трав при лечении цистита у детей до 12 лет.
Рецепты народной медицины:
- Настой. Семена укропа запаривают кипятком в соотношении 1 ст. л. на 250 мл воды. Оставляют в термосе на 3 часа, после чего процеживают. Выпивают по 100 мл 3-4 раза в день.
- Отвар. 2 ст. л. ромашки варят в ½ л воды 3 минуты. Охлажденный отвар выпивают по 50 мл 4 раза в день.
- Раствор для ванночки. Смешивают по 2 ст. л. зверобоя, календулы и ромашки. Проваривают в 3 л воды 3-4 минуты. Теплый отвар добавляют в таз. Принимают сидячую ванну по 15 минут каждый день.
Народные средства используют до исчезновения признаков дизурии.
Возможные осложнения
Мочевой пузырь соседствуют с другими органами мочеполовой системы – уретрой, простатой, влагалищем, прямой кишкой, почками и т.д. Поэтому неправильное лечение ведет к распространению инфекции. К возможным осложнениям цистита относятся:
- уретрит;
- пиелит;
- простатит;
- проктит;
- пиелонефрит;
- сморщивание мочевика;
- острая задержка мочи;
- парацистит.
Хронический цистит у детей опасен пузырно-мочеточниковым рефлюксом, склерозом шейки мочевика.
Профилактика цистита
В профилактике болезней мочеполовой системы основную роль играет соблюдение санитарно-гигиенических правил и своевременная терапия сопутствующих патологий. Чтобы избежать инфицирования мочевого пузыря, следует:
- использовать гипоаллергенные гигиенические средства;
- вовремя опорожнять мочевик;
- своевременно менять подгузники детям;
- сбалансированно питаться;
- носить свободное нижнее белье;
- избегать переохлаждения;
- заниматься спортом;
- мыть руки после каждого похода в туалет;
- отказаться от случайных половых связей.
Цистит – заболевание преимущественно инфекционного происхождения, которое сопровождается нарушениями мочеиспускания. На начальной стадии не вызывает осложнений и легко устраняется медикаментозными средствами. Терапия острого воспаления занимает не более 7-10 суток. Поэтому при расстройстве мочеиспускания и болях в надлобковой зоне следует обращаться к врачу.
Читайте также:


