Восстановить зрение после инфекции

Зимой воспаление глаз происходит гораздо чаще, чем в другие времена года. Это происходит по нескольким причинам. Во-первых, в зимние месяцы распространены вирусные и бактериальные болезни, которые часто становятся причинами вирусного конъюнктивита и других заболеваний глаз. Во-вторых, в это время у человека ослабевает иммунитет, в результате чего обостряются вирусные заболевания.
Причины вирусного конъюнктивита

Конъюнктивит — это воспалительный процесс, протекающий в слизистой оболочке глаза. Вирусная форма болезни развивается на обоих зрительных органах сразу.
Даже если инфекция попадает в один глаз, то совсем скоро она перейдет на другой. Вирусный конъюнктивит появляется и в качестве самостоятельного заболевания (например, при попадании в организм вирусов герпеса, Коксаки, опоясывающего лишая и т.д.), и как результат вирусной инфекции, такой как краснуха, корь, грипп и ветряная оспа.
При таком заболевании, как вирусный конъюнктивит, воспалению подвергаются не только зрительные органы, но и верхние дыхательные пути.
В большинстве случае спровоцированный вирусами конъюнктивит возникает в качестве госпитальных инфекций. Контагиозность (от лат. заразный) заболевания находится на высочайшем уровне. Оно передается контактным способом, при тесном взаимодействии с больным, через руки и бытовые предметы. При этом стоит отметить, что воздушно-капельным путем таким конъюнктивитом заразиться практически невозможно.
Вирусный конъюнктивит: симптомы
Инкубационный (или другими словами латентный период) заболевания длится от 4 до 12 дней. Это значит, что симптомы развития патологии могут проявиться в течение всего этого времени: отсчет начинается с момента контакта с источником заражения.

Скрытое течение вирусного заболевания завершается возникновением следующих симптомов:
- возникновение на оболочке век фолликулов;
- раздражение нервных окончаний, увеличение сосудов слизистой оболочки, которые провоцирует покраснение тканей и выделение слез;
- появление слизистых выделений на обоих глазах;
- увеличение и болезненные ощущения в районе лимфоузлов, расположенных перед ушами;
- ощущение инородного предмета в глазу, развитие светобоязни;
- помутнение роговицы и связанное с этим снижение остроты зрения, которое нередко задерживается на срок около 2 лет с момента выздоровления от вирусного конъюнктивита.
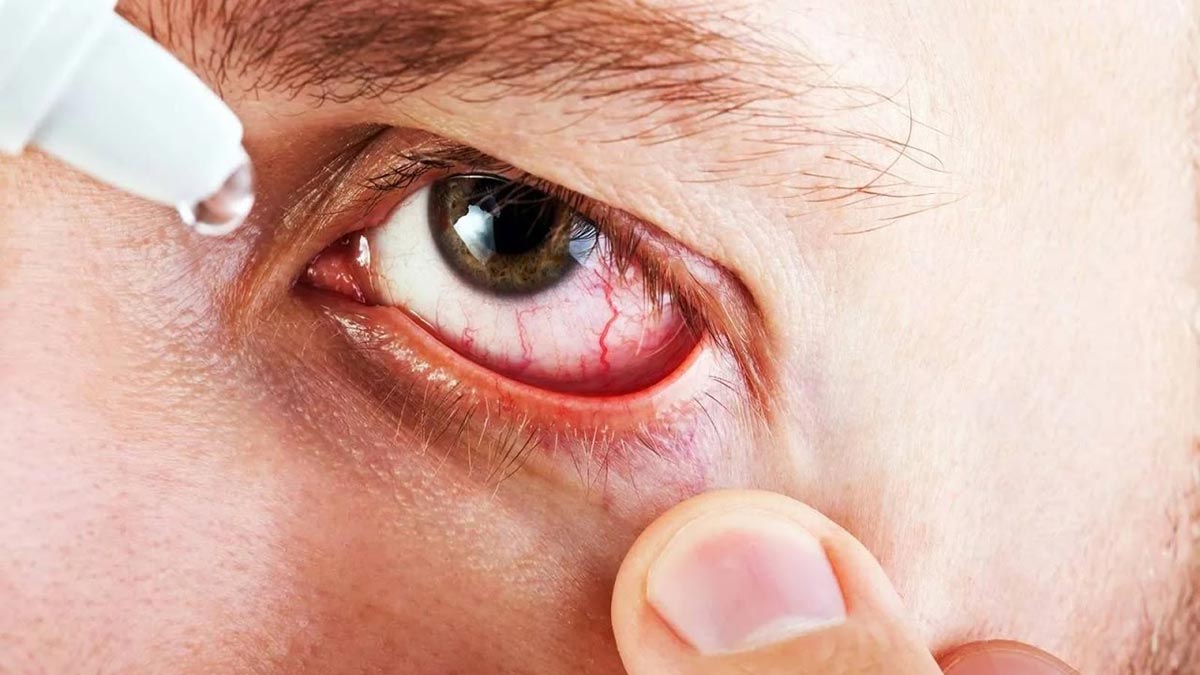
Если причиной развития вирусного конъюнктивита стала инфекция, такая как корь, краснуха или ветрянка, то главные силы стоит бросить на борьбу с данным заболеванием. Симптомы купируют посредством промывания глаз антисептическими травяными настоями и применения глазных капель с интерфероном. При этом признаки проявления конъюнктивита уходят сразу после исчезновения симптомов вирусного заболевания.
Наиболее распространенные формы вирусного конъюнктивита:
1. Герпетический конъюнктивит: данная форма заболевания развивается под воздействием вируса герпеса. Наиболее часто им заболевают дети. Болезнь протекает достаточно вяло. Процесс сопровождается возникновением герпетических пузырьков на веках. Заболевание проходит в нескольких формах:
- катаральная — незначительно выраженные симптомы и легкое течение болезни;
- фолликулярная — на коже образуются пузырьки;
- везикулярно-язвенная — появляются маленькие эрозии и язвочки.
2. Аденовирусный конъюнктивит или фарингоконъюнктивальная лихорадка. Вместе с поражением зрительных органов у пациента развивается фарингит. Заболевание проходит на фоне высокой температуры, клиническая картина дополняется покраснениями и отеками век, из глаз появляются выделения в виде прозрачной слизи. Аденовирусный конъюнктивит также имеет несколько форм, среди которых:
- катаральная — слизи выделяется немного, признаки болезни практически не проявляются;
- пленчатая — на слизистой глаз возникает тонкая пленка, удаление которой провоцирует возникновение кровоточащей поверхности;
- фолликулярная — на поверхности слизистой имеют место пузырьки разных размеров.
3. Эпидемический кератоконъюнктивит — заболевание, которое может поражать большие группы людей. Возбудитель данного заболевания — определенный вид аденовирусов. Передача инфекции происходит посредством использования личных предметов больного. Заражение также может произойти в результате контакта слизистой с немытыми руками. Также в имеют место случаи, когда распространение заболевания происходило посредством офтальмологических инструментов.
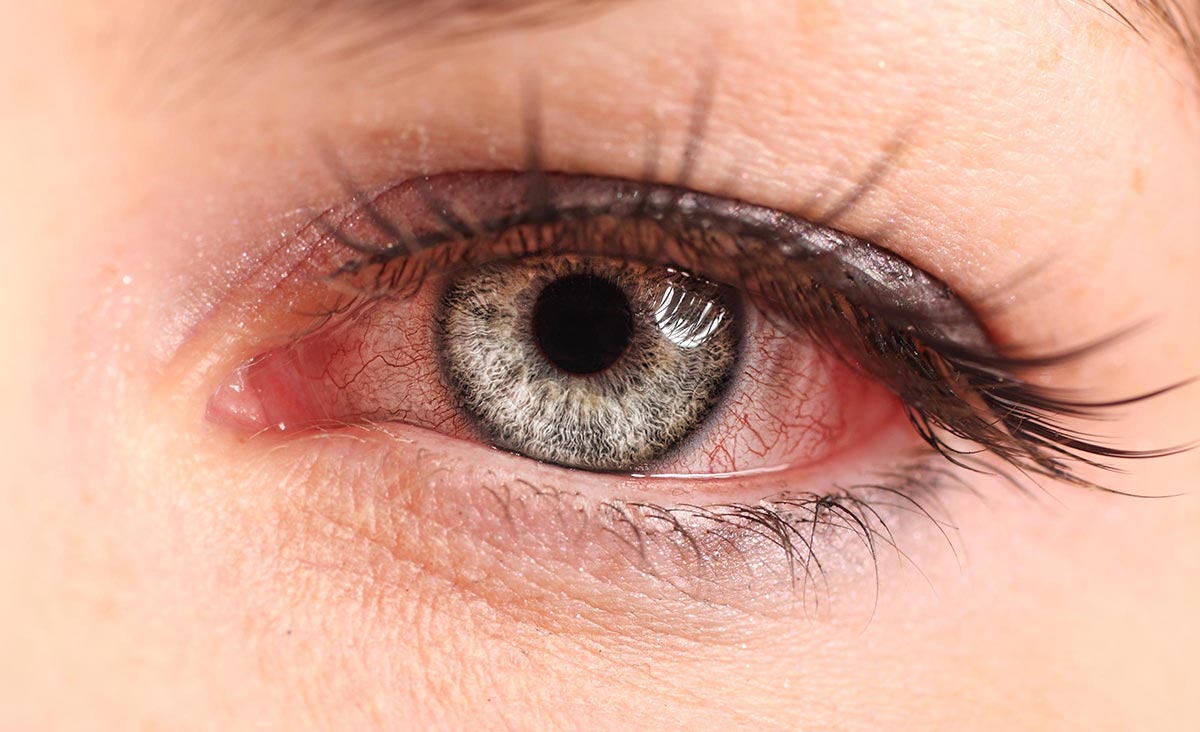
Лечение вирусного конъюнктивита
Аденовирусный конъюнктивит зарождается в течение недели, развитие эпидемического кератоконъюнктивита занимает примерно 8 часов. Схема лечения недугов составляется индивидуально: она зависит от состояния пациента и статуса его иммунной системы. Обычно назначаются противовирусные препараты в форме капель и мазей, дополняется лечение интерфероном. Также прописываются поливитамины и растительные препараты, главная цель которых состоит в стимуляции иммунитета. Данные средства укрепляют защитные силы организма и тем самым ускоряют процесс выздоровления.
Снять неприятные симптомы вирусного конъюнктивита помогут глазные капли и теплые компрессы. Если воспаление носит ярко выраженный характер, можно использовать капли с кортикостероидными гормонами. Если конъюнктивит имеет герпетическую форму, стоит использовать средства, в составе которых есть ацикловир. Если же к заболеванию присоединяется вторичная инфекция, назначаются капли с антибиотиками. При грамотно подобранном лечение, течение заболевания не превышает трех недель.
Осложнения после вирусного конъюнктивита
Регулярные и продолжительные по времени воспаления конъюнктивы могут передаваться на остальные части глаз и становиться факторами риска развития серьезных офтальмологических заболеваний. Среди осложнений, которые влечет за собой вирусный конъюнктивит, — потеря зрения:

- катаракта (двойное или тройное видение, помутнение видимости, боль, снижение цветности зрения);
- глаукома (повышенная светочувствительность, головная боль, покраснение белков глаз, помутнение или потемнение краев поля зрения, проблемы с периферическим зрением и т.д.).
Что делать, если упало зрение после конъюнктивита
Если Вы обнаружили, что после вирусного конъюнктивита ухудшилось зрение, нужно немедленно обратиться к офтальмологу. Даже малейшие симптомы снижения остроты зрения требуют того, чтобы Вы проконсультировались со специалистом.
Офтальмолог должен провести полный осмотр зрительных органов, изучить условия Вашей работы и жизни, узнать о течении болезни. Это поможет установить истинную причину снижения остроты зрения и назначить оптимальный вариант коррекции. Если меры будут приняты своевременно, вполне возможно, что зрение удастся восстановить до значений, предшествующих заболеванию вирусным конъюнктивитом, и избежать его дальнейшей потери.
Если же специалист поймет, что потеря остроты зрения никак не связана с перенесенным конъюнктивитом, он подберет для Вас индивидуальную методику, которая позволит снять напряжение мышц глаз, вернуться к привычной жизни и предотвратить повторное возникновение болезни.

Признаки того, что пора бить тревогу
О том, что вирусный конъюнктивит дал осложнения, говорят следующие признаки:
Как правило, такое возникает, если лечение вирусного конъюнктивита было проигнорировано или подобрано неправильно, а само заболевание наложилось на микротравмы глазной оболочки.
Терапевтические методы восстановления зрения
Если роговица воспалена, проводят местное лечение посредством капель и мазей, в составе которых есть кортикостероиды. Помутнение лучше рассасывается, если применять протеолитические ферменты, которые нужно вводить под конъюнктиву. При терапии могут использоваться инстилляции растворов с рассасывающими средствами либо закладывание специальной мази в конъюнктивальный мешок.
Чтобы смягчить сформировавшиеся в результате вирусного конъюнктивита рубцы, могут назначить электрофорез с применением гидрокортизона или рассасывающих лекарств, а также ультразвуковую терапию. Кроме того, инъекции биогенных стимуляторов. Лекарственные средства и схема лечения могут быть изменены при назначении повторных курсов физиотерапии. Если помутнение возникло именно вследствие вирусного заболевания, то восстановление зрения можно доверить только грамотному специалисту.
В случаях, когда на глазу образовалось грубое бельмо и он плохо видит, лечение медикаментозным способом является неэффективным. В данном случае врач может порекомендовать провести операцию, в ходе которой вероятна полная пересадка донорской роговицы со слоем эндотелия. В последнем случае часть роговицы пациента удаляется сквозным способом. Также на роговице может быть произведена более щадящая операция, подразумевающая замену внутреннего слоя с эндотелием.
Чтобы не допустить снижения остроты зрения в результате вирусного конъюнктивита, нужно защищать глаза от травматических повреждений, соблюдать правила гигиены (в том числе при ношении контактных линз) и обращаться к специалисту при первых же симптомах возникновения вирусного заболевания.
Внимательное отношение к здоровью зрительных органов позволит предотвратить помутнение роговицы глаза и ухудшение зрения после вирусного конъюнктивита и любого другого заболевания.
Что лучше: выбросить линзы, налечь на морковку или купить очки с дырками? Поговорим о заблуждениях, которые мешают вылечить глаза.
Миф 1. Можно восстановить зрение при помощи упражнений
Нет, нельзя. Упражнения помогают, но немного.
Аномалии рефракции (близорукость, дальнозоркость, астигматизм) лишь корректируются при помощи упражнений. У этих заболеваний множество причин, в том числе и генетических. Вылечить такое одними только комплексами невозможно Treating short-sightedness .

Упражнения — хороший способ снять мышечное напряжение и избавиться от головной боли, сухости в глазах и других симптомов переутомления. Упражнения улучшают приток крови к сетчатке и помогают тренировать глазные мышцы.
Чтобы сохранить зрение, действительно нужно заниматься и расслабляться, особенно если вы много работаете за компьютером или с документами. Упражнения подойдут самые простые:
- Посмотреть в окно на предметы, которые расположены далеко.
- Поводить глазами в разные стороны.
- Поморгать.
Такие простые задачи не напрягают, на них не нужно специально выделять время в расписании. Достаточно раз в два часа отдохнуть от напряжённой работы. Но даже это можно не всем.
При отслойке сетчатки или восстановлении после операции на глазах активная стимуляция кровообращения может привести к ухудшению зрения. Кроме того, упражнения не рекомендуется делать при воспалительных заболеваниях глаз, чтобы вместе со слёзной жидкостью и другими выделениями инфекция не попала на здоровые ткани.
Чтобы исправить аномалии рефракции, в комплекте с упражнениями нужно использовать очки, линзы, медикаменты и хирургию.
Миф 2. Очки делают только хуже

Миф происходит от популярной в прежние годы методики неполной коррекции. Раньше офтальмологи считали, что, если носить слабые очки и много времени проводить без них, это поможет тренировать глаза и улучшать зрение.
Из-за этого подхода многие боятся менять очки на более сильные, сажают детей за первую парту, берут очки только для особых случаев, а во всё остальное время предпочитают мучительно напрягать глаза, пытаясь так их натренировать.
Практика показала, что такой подход не только не останавливает прогрессирование близорукости, но даже может его спровоцировать из-за излишнего напряжения глазных мышц.
Если пора корректировать зрение, подберите очки и не усугубляйте состояние.
А солнцезащитные очки полезны даже тем, у кого нет проблем со зрением. Ультрафиолет приводит к развитию катаракты и возрастной макулопатии, поэтому носите очки-фильтры в солнечные дни и летом, и зимой. Очки не обязательно должны быть чёрного цвета. Главное, чтобы они фильтровали излучение УФ-А и УФ-B.
Миф 3. Нужно есть морковь и чернику
Лайфхакер рассказывал, почему морковь не спасёт глаза. Действительно, без витаминов А и С зрение начинает ухудшаться. Поэтому морковь с каротинами (предшественниками витамина А) и витамином С полезна. Но чтобы довести себя до авитаминоза, нужно сильно постараться.
В чернике содержится лютеин и витамины, но никто не скажет с уверенностью, сколько их там и сколько вы сможете усвоить. Та же история с другими продуктами, которые полезны для глаз: зелёными листовыми овощами (там тоже есть лютеин), бобовыми, лососем.
Вообще, рацион влияет на зрение неожиданным образом. Например, ожирение повышает риск развития глаукомы и диабетической ретинопатии (потому что лишний вес связан с диабетом второго типа).
Миф 4. От современных экранов зрение не портится
Хотя сейчас с экранами всё же получше, чем раньше, глаза всё равно страдают. Почему именно — пояснил Владимир Золотарёв: «Принцип работы всех гаджетов, кроме книг с электронными чернилами, следующий: они излучают лучи видимого спектра, благодаря этому мы видим изображение на экране. В этот спектр входят коротковолновые сине-фиолетовые лучи, которые наиболее опасны для глаз. Они рассеиваются в структурах глаза, оказывая тем самым негативное влияние на качество зрения и ухудшая контрастность изображения.
Чтобы сохранить здоровое зрение, надевайте очки с защитными линзами, блокирующими сине-фиолетовый свет.
То есть, как ни крути, даже самые современные экраны нам вредят. У любителей книг (обычных и электронных) проблем меньше. Но и эти люди должны отрываться от чтения, чтобы посмотреть в окно.
Миф 5. Очки с перфорацией помогут восстановить зрение
Если надеть чёрные очки со множеством мелких дырочек, изображение перед глазами будет чётче, то есть временно зрение немного улучшится.
При непосредственном использовании этих очков повышается чёткость зрения из-за того, что через множество отверстий в тёмных пластинах на сетчатку попадают сфокусированные пучки света.
К сожалению, этого недостаточно. Как отмечает Рано Ибрагимова, пока мало убедительных научных данных, позволяющих судить о лечебном эффекте этих очков. Лучше отдавать предпочтение линзам, которые блокируют сине-фиолетовый свет.
Миф 6. Пока я нормально вижу, к доктору не надо
Близорукость и дальнозоркость не самые жуткие нарушения зрения, особенно если они не прогрессируют. Куда опаснее отслойка сетчатки или глаукома — заболевания, которые долго не дают о себе знать или проявляются симптомами, которые не кажутся фатальными.
Например, признаками нарушений могут быть нечёткое зрение, резь в глазах, головная боль и обильное выделение слёз, а также желание сократить привычное расстояние от глаз до книги или монитора.
Эти признаки — повод обратиться к врачу и исследовать зрение. По данным ВОЗ, 80% всех нарушений зрения можно предотвратить. Но для этого нужно регулярно посещать доктора и оценивать своё состояние. Регулярно — это примерно один раз в год.
В общем, уберите от экранов беременных женщин, детей и слабонервных товарищей, которые не могут смотреть в кино, как главный герой режет себе руку бумагой. Если вы едите — перестаньте на секунду. Это пост про то, что бывает, если вовремя не принести пациента в больницу.
К счастью, к нам, равно как и к хирургам, обычно успевают вовремя, потому что характер поражения и симптомы достаточно однозначны. Обычно, но не всегда. Ряд случаев можно предотвратить, зная особенности развития симптоматики, и это полезно, а ряд — просто для того, чтобы вас немного напугать.
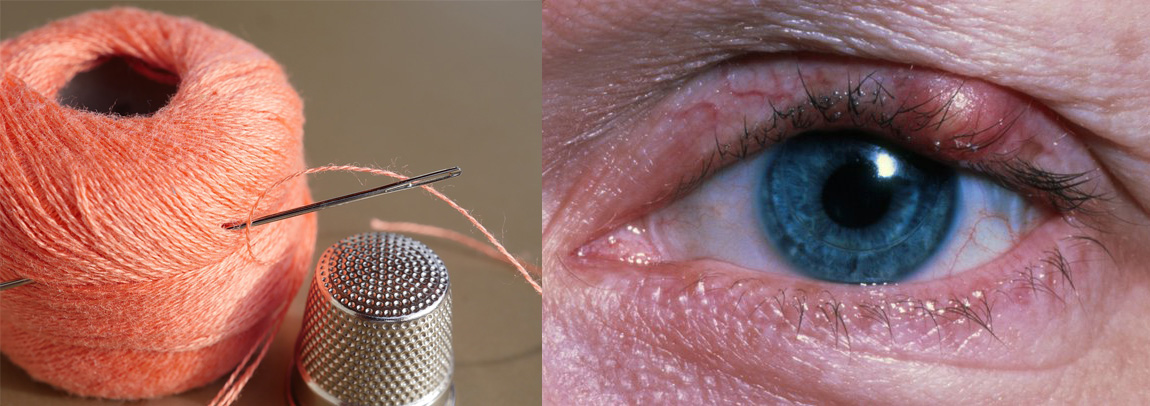
Начнём с ресниц, прорастающих внутрь глаза.
Один из самых частых случаев перехода заболевания в терминальную стадию — это начать с лёгкого блефарита (который лечится двухнедельным промыванием глаз), но потом не идти к врачу, а просто ничего не делать. Так есть шансы поймать уже среднюю стадию с гноем и спецэффектами. Она лечится уже до двух месяцев и дело не ограничивается промываниями. Из средней стадии прямая дорога к тяжёлой. Тяжёлый блефарит — это пожизненное лечение, пожизненная слёзозамещающая терапия и пожизненное увлажнение глаза.

Эта штука на верхнем веке имеет специальное название — халязион. Так же может выглядеть вначале и ячмень, но халязион — хронический. На фотографии стадия не самая тяжёлая. Тяжёлая и терминальная – это когда всё вот это воспаляется и превращается в крупный абсцесс. Крупный — это примерно с веко. Он рано или поздно прорывается гноем сам. Если наружу — очень крупно повезёт. Но может прорваться и в ткани века, и тогда начинается следующее ассоциированное заболевание — флегмона века и орбиты. Это конкретно опасно. Венозные синусы в глазу связаны с лицевой и внутренней яремной венами, а полость орбиты — со средней черепной ямкой. То есть осложнения могут быть самые неприятные: от тромбоза вен и панофтальмита до сепсиса и гнойного менингита. А это уже летально.
У детей до 5 лет это случается чаще, чем у взрослых, но проявляется достаточно ярко, чтобы родители сразу же отвели ребёнка в поликлинику. Дальше хирург всё вычищает. Глаз при своевременном обращении удаётся сохранить, и он даже будет видеть.
Чаще всего к потере функции приводит вирусное и бактериальное воспаление. Наиболее неприятен герпетический кератит — он диагностируется на 1-2 обращении, поскольку имеет достаточно характерный внешний вид и редко бывает изолированным. Ему зачастую предшествует маленькие герпетические высыпания на крылышке носа или краю губ. Он не убиваем в принципе. Он до конца не излечивается, уходит спать в нервные ганглии. Простыли — рецидивирует. При упорном течении вызывает стойкое помутнение, деформацию роговицы и снижение зрения. В запущенных случаях может вызвать увеит, примерно такой:

Это задеты внутренние оболочки, дальше — потеря зрения. Такой панувеит опасен не только выраженным и часто необратимым снижением зрения, но и тем, что иммунная система опознает глаз, как источник смертельной угрозы, и начинает бороться с ним. Заодно поражает и второй, по принципу симпатической офтальмии, для того чтобы такого больше не случилось. Подавление второго глаза будет сопровождаться таким воспалительным процессом, что зрения не останется скорее всего совсем.
Конъюнктивиты могут быть самые неприятные, причём особенно страдают те, кто часто носит контактные линзы. Не устаю повторять: прочитайте чёртову инструкцию. Там каждое слово написано гноем. Даже простой бактериальный конъюнктивит под линзой может перейти довольно быстро в тяжелый кератит и зацвести так, что приведёт к язве и перфорации роговицы. Хламидиозный конъюнктивит— отдельная история. Мойте руки после туалета. Это редко случается в современном городе, но руки мыть надо. Всё это характеризуется выраженной экспрессией, глаз очень красный, всё похоже на аллергический конъюктивит, но там сразу выраженный отек, блефароспазм и фибринозные пленки.
Особенно страдают маленькие дети и новорожденные, потому что был контакт глаза с родовыми путями. Если мама не очень здорова, то все венерические заболевания в глазах ребёнка — это ад офтальмолога. В тяжелых случаях хламидийный конъюнктивит может привести к рубцеванию роговицы и стенозу носослезных путей. Но благодаря обширной клинической практике он очень хорошо изучен. Про эти случаи я могу довольно долго и с жаром рассказывать, но вам они полезны не будут.
Изредка приходят пациенты с акантамёбным кератитом. Амёба живёт в воде и очень хорошо цепляется за глаз. Через кран она обычно не проходит, в местах с быстрой проточной водой тоже почти не живёт, поэтому такой кератит ассоциирован с купанием в каком-нибудь пруде на даче, заводи или бассейне без дезинфекции. Амёбе плевать на большинство местных антибиотиков, и она очень быстро копает — за сутки-двое может привести к перфорации роговицы или образованию стойкой язвы. Такие кератиты являются показанием к госпитализации в стационар.
Много аденовирусной инфекции и начинается она, как обычно, с покраснения. Много рекламы интерферона по телевизору, и мои пациенты на участке часто справляются сами и быстро. Однако самостоятельно отличить вирусы от бактерий сложно, и многие не знают, что нельзя просто бездумно применять антибиотики. Следствие — капают антибиотик. А аденовирус передаётся воздушно-капельным путём. То есть через двое суток заболеет вся семья, потом офис, потом нам опять отцеплять полкоридора поликлиники и мыть его с хлоркой. Он стойкий во внешней среде. Плохо то, что устойчив и очень контагиозен.
Не лечитесь без врача! Был случай, когда пациент долго мазался гелями самостоятельно. Он был из другого города и когда к нам пришёл, у него была поражена вся роговица, очень истончена – он почти не видел. Была угроза перфорации. Через несколько дней роговица давления все-таки не выдержала и лопнула. Перфорация — это когда жидкость вытекает из глаза. И всё. Мы пришивали биопокрытие на время.
Когда пациент на спор прыгает в сугроб со второго этажа и напарывается глазом на арматуру — его обычно приносят сразу. Причём часто заранее обезболенного алкоголем (так делать не надо, это затруднит применение антибиотиков). То есть травма обычно приводит к обращению хотя бы в ближайший травмпункт.
Но чего пациенты не знают, так это того, что нельзя ждать, когда пройдёт соринка в глазу. Ощущение соринки бывает при начальных стадиях конъюнктивитов и кератитов, но самой соринки в глазу, по факту, нет. Это — смотрите пункт выше.
Что ещё хуже, бывает, попала окалина, например искра из-под трамвая или электрички, либо в рабочей ситуации. Если с этим долго ходить, то окалина вызывает выраженный отек и помутнение стромы роговицы. А строма регенерирует тяжело, и там может остаться помутнение, хорошо, если небольшое, но даже через 40-50 лет можно будет увидеть его. Вокруг окалины будет отёк и воспаление. Это может приводить к воспалению и других оболочек глаза. Туда сверху ещё хорошо ложатся разные вирусы и бактерии. Поэтому лучше испугаться и прибежать хотя бы в травму, чем ходить пару дней, а потом прийти, когда уже ничего не видно. Раньше обратились — лучше прогноз. При раннем обращении прогноз благоприятный, при позднем — частичная потеря функции.
Невриты тройничного нерва — адские болевые ощущения по всему лицу или половине, иногда только вокруг глаза. Бывает, что вам рвут зубы, а боль аукается в глаз — в принципе, это нормально, но лучше показаться невропатологу (или окулисту, мы проверим свою часть и отведём к невропатологу).
На моём участке самые частые случаи потери функции — при системных патологиях. Если бабушка пришла с тем, что глаза постоянно чешутся и зудят, то надо смотреть её всю. Мы не только проверяем ее на предмет демодекоза или других блефаритов, но и отправляем к эндокринологу проверять сахар, т.к. сухость и зуд век могут быть последствием его повышения. При диабете сосуды становятся ломкими, хрупкими, и растут не там где надо, и часто могут расти из питающих в макулярную зону глаза, где их быть в принципе не должно. Неоваскуляризация (сетчатки или угла передней камеры) ведёт к вторичной слепоте.
Важно! Если есть резкое снижение зрения, плавающие хлопья крупные (тёмно-бордовые и коричневые) — не надо ждать открытия поликлиники, надо доехать до ближайшей травмы и сразу получать рассасывающую терапию (антикоагулянты и прочее), чтобы убрать кровь.
Гемофтальм, если большой (кровь в глазу), то мы стараемся госпитализировать в стационаре. В самых сложных случаях — быстрые операции, чтобы эвакуировать кровь. То же самое может происходить при гипертонии. Сосуды лопаются — это неприятно и опасно, хотя чаще случается, к счастью, что просто глаз краснеет.
При нарушениях функции щитовидной железы может возникнуть воспаление глазных мышц, причины которого до сих пор обсуждаются, не исключен аутоиммунный фактор. Они увеличиваются в 2-3 раза и выдавливают глаз наружу. Процесс долгий, но по фото пациента сейчас и год назад, хорошо заметный. Пациент и сам замечает обычно. Иногда это одностороннее. Это повод отправиться к эндокринологу проверять щитовидку. Следствие — сдавливание сосудов и нервов, возможность неплотно закрывать глаза. А если глаза сохнут — смотри рисунок 1. Лечение здесь не наше, максимум можем чуть помочь. Пока не компенсирован гормональный статус, всё бесполезно.
Особняком стоят неврологические заболевания. Это аутоиммунные болезни типа рассеянного склероза (сейчас его относят к аутоиммунным, да) и невритов. Это могут быть невриты на фоне инфекционных заболеваний, например болезни Лайма или Эпштейна-Барре. Они повреждают зрительные волокна и нервы, а при неправильной диагностике зрение может снижаться резко и необратимо. Если у пациента всё хорошо в самом глазу, ему обязательно надо делать тест поля зрения и вести с ним к неврологу. Очень важно точно и правильно собрать анамнез, поэтому офтальмолог, при отсутствии видимых причин, долго говорит с пациентом. Например, болезнь Лайма — это клещ. Если пациент признался, что снял с себя клеща несколько месяцев назад (8-10 назад), то самого клеща мы уже не найдём, но можем проверить антитела к боррелии. Бывает, что пациенту назначают ПЦР, но этот анализ не всегда получается, т.к. сам агент спрятался в тканях.
А вот антитела продолжают персистировать еще очень долго. Ещё в этой же картине бывают ассоциированные головные и суставные боли. Пациенты жалуются на периодические боли, например, в коленях и слабость, как при простуде или гриппе. Эпштейна-Барр часто находят вместе с рассеянным склерозом. Иммунная система бьёт нервные клетки, чаще всего — головной и спинной мозг. А дальше — снижение зрения, выпадение полей, изменение цветоощущещения (мой пациент одним глазом не отличал розовый и оранжевый со стороны поражения). Мы можем только продиагностировать, дальше лечит невролог — там тяжелые гормональные препараты и различные иммуномодуляторы. Некоторые препараты могут стоить около 40 тысяч рублей в месяц или просто так вообще не продаваться, но можно собрать много бумажек на льготное получение. Уберечься нереально — стопроцентной связи с аутоиммунными процессами нет, а заболевание может быть и на фоне полного здоровья.
По неврологии ещё большее значение имеют опухоли — они могут сдавливать нервы. Вот тут весь конец поста про нервное управление и травмы.
Есть ряд препаратов тяжелых, с побочными эффектами вроде лекарственного кератита: роговица сохнет, воспаляется, появляется жуткий дискомфорт. Дневной свет кажется пациенту слишком ярким, глаза не открывают лишний раз. Тут надо поддерживать увлажнением и мазями, и каплями. Обычно такие препараты назначаются в очень тяжёлых случаях, поэтому их не отменяют. Пока препарат не отменят, глаз будет страдать. Может пострадать и после применения с отсрочкой в недели.
В моей практике был один случай удаления глаза, но там была инвазия опухолевых клеток. На момент обращения надо было уже удалять, чтобы сохранить остальной организм. Раньше, при появлении онкологии внутри глаза, его сразу удаляли. Теперь удаляют не во всех случаях, есть варианты сохранения глаза при небольших опухолях. У детей важно следить за этим. Снижение зрения и изменение цвета зрачка (обычно при свете лампочки он красный, а стал желтоватым) — сразу бегом в больницу. Это может быть врождённая катаракта у самых маленьких, но бывает и неверный рост клеток. Либо это изменение на сетчатке. Можно пролечить вовремя и сохранить глаз. И жизнь. Не факт, что глаз будет хорошо после этого видеть, зато останется.
Бывают пигментные штуки типа родинок в глазу. Поначалу стараются обследовать всего человека, потому что важна системная история. Если это именно родинка, то её надо просто регулярно смотреть у одного доктора, либо фотографировать её на специальном устройстве — если не меняется, то пусть будет. Начала меняться — надо опять обследоваться системно.
Для пожилых характерны свои заболевания — постоянная язвочка, корочка на веке. Здесь надо понять системную историю. Если место не заживает, то там либо злокачественный процесс, либо инфекция с непонятным генезом, скорее всего, из конца справочника. А в конце справочника, кто в курсе, обычно водится такое, что лучше туда не лезть. Участки гиперкератоза удаляются во избежание осложнений. Бывает, фиброзный узелок, то и ладно. А если там другие клетки и волокна, которых быть не должно — повод задуматься. Одного ребёнка спасли исключительно потому, что родители вовремя заметили странную ткань у него под конъюнктивой на веке, похожую на мышцу. Мышцей это и оказалось, правда, совсем недоброй.
В целом — почти всё лечится. Если вовремя обратиться. В выходные стоит бежать в травму или ближайшую коммерческую клинику, в дороге — не стесняться обращаться со страховыми случаями.
В конце концов, хорошо, что у вас нет криптофтальма — это когда внутриутробно веки неправильно формируются и представляют собой сплошной кожный лоскут, а глазное яблоко, как правило, недоразвито. Предположительно, это мутация, вызванная ошибкой трансляции генов. О других редких случаях мутаций, например, о двойном зрачке, я могу рассказать отдельно. Если вы ещё не убежали.
Читайте также:


