Все таблетки от костного заболевания
При выборе самого эффективного лекарства от остеопороза врач учитывает множество факторов: возраст пациентов, результаты лабораторных и инструментальных исследований, наличие хронических патологий в анамнезе. Препараты должны выполнять основные задачи терапии и предупреждать развитие дальнейших деструктивно-дегенеративных изменений в опорно-двигательном аппарате. Правильно назначенное лекарственное средство подавляет усиленную резорбцию, стимулирует сниженное костеобразование, что повышает минеральную плотность кости, улучшает ее состояние, уменьшает вероятность нового перелома.
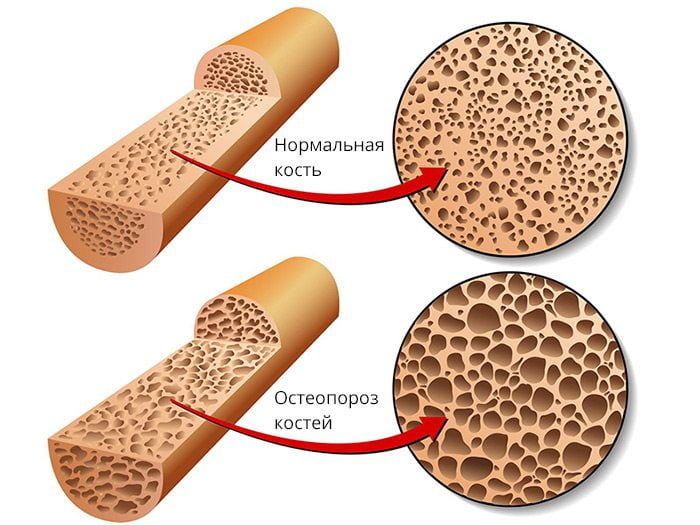
Критерием эффективности препарата становится локализация предупрежденных повреждений и величина снижения их риска. Антиостеопоретическое средство обязательно должно снижать вероятность переломов, локализованных в позвонках и проксимальном отделе бедра. Такие повреждения костей — причина наиболее драматичных медико-социальных последствий, особенно у пожилых пациенток.
Основные принципы терапии
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Консолидация переломов — важнейший физиологический процесс, необходимый для выживания. Несращение кости провоцирует не только резкое снижение функциональной активности опорно-двигательного аппарата, но и значительное ухудшение качества жизни человека. После перелома возникают тяжелые деформации, причинами которых становится неправильное сопоставление костных отломков, приводящее к укорочению или искривлению конечности, выраженному ограничению двигательной активности и передвижения. Лекарство от остеопороза возвращает сломанным костям прежнюю прочность, предупреждает рецидивы хронической патологии.
В последнее десятилетие были синтезированы фармакологические препараты для терапии остеопороза, при использовании которых относительный риск переломов позвонков снизился до 70%, а проксимальных отделов бедер — до 51%.
Тактика и методы лечения остеопороза зависят от степени диагностированных дегенеративных изменений и стадии течения патологии:
- первичное заболевание развивается в период естественной менопаузы на фоне снижения продуцирования в организме женских половых гормонов. Поэтому в терапевтическую схему включаются препараты для гормонозаместительной терапии и наращивания костной массы;
- вторичный остеопороз возникает после приема фармакологических средств, в результате патологий иммунной, эндокринной, сердечно-сосудистой систем, желудочно-кишечного тракта. Лечение хрупкости костных тканей направлено на устранение причины заболевания.
В основной терапии применяются препараты, влияющие на метаболические процессы в костных структурах, улучшающие абсорбцию микроэлемента кальция. Для повышения лечебной эффективности эти средства используются длительно, без каких-либо перерывов. Имеет значение симптоматическая терапия, направленная на облегчение состояния человека. Могут быть использованы НПВП, спазмолитики, миорелаксанты, обезболивающие средства, сбалансированные витаминные комплексы. В лечении остеопороза также применяются лекарства, предупреждающие резорбцию:
Биологически активные соединения
Глюкокортикостероиды в лечении остеопороза применяются в крайних случаях, так как одним из их серьезных побочных эффектов часто становится истончение и хрупкость костных тканей.
Противорезорбтивные
Резорбция кости — это процесс ее разрушения, в котором принимают участие остеокласты. Перспективный класс антиостеопорозных средств — бисфосфонаты. Они сходны по фармакологическому действию с неорганическим пирофосфатом, регулирующим костный обмен веществ. Для бисфосфонатов характерны структурная стабильность и отсутствие метаболизма. Достоинством препаратов становится аффинность (сродство) к фосфату кальция, что необходимо для быстрого введения активных ингредиентов из системного кровотока и включение их в кальцифицированную ткань. Они неравномерно распределяются в костях: наибольшая концентрация действующих веществ обнаруживается на тех участках, где формируются новые клетки. Наибольшей терапевтической эффективностью отличаются следующие растворы и таблетки от остеопороза:
- Алендронат (около 300 руб.);
- Фосаванс, представляющий комбинацию Алендроната с витамином D3 (от 1300 руб.);
- Ибандронат (от 2500 руб.);
- Ризедронат (от 1800 руб.);
- Золедроновая кислота (от 3000 руб.).
Несмотря на низкую степень абсорбции бисфосфанатов, около 10 % лекарственных средств активно предупреждают разряжение костных тканей и прогрессирование остеопороза.
Бисфосфонаты обладают противовоспалительными свойствами, а их курсовое применение становится профилактикой дегенеративных изменений. В ходе клинических исследований была доказана их высокая эффективность и низкая токсичность, разнящиеся у антиостеопорозных средств. Недостатки этой группы медикаментов — неправильное формирование костных тканей, приводящее к их истончению при длительном приеме. Поэтому во время продолжительного ингибирования резорбции проводится регулярный лабораторный контроль крови и мочи пациентов.
Самые мощные по лечебному действию — Алендроновая и Тилудроновая кислоты, для которых характерна сильная антирезорбтивная активность и положительное влияние на процессы формирования костных тканей. Бисфосфонаты не накапливаются в системном кровотоке в значительной концентрации, а сразу проникают в клетки-мишени. Это объясняет небольшое количество побочных эффектов лекарственных средств. Чаще всего диагностируются диспепсические расстройства: нарушение перистальтики, повышенное газообразование, изжога и тошнота. Снижение функциональной активности желудочно-кишечного тракта происходит на начальной стадии терапии и не требует отмены бисфосфонатов.
Выраженные противорезорбтивные свойства проявляет новейшее лекарственное средство Деносумаб (от 14000 руб.). Эта генно-инженерная разработка предупреждает активацию остеокластов, участвующих в разрушении кости. В аптеках он представлен в двух видах:
- Деносумаб, включаемый в терапевтические схемы больных остеопорозом;
- Деносумаб, предупреждающий метастатическое поражение костных структур.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Это лекарственное средство применяется всего лишь два раза в год в виде растворов для подкожных инъекций. Наиболее актуально использование препарата на средней и тяжелой стадии патологии, вызванной гормональными расстройствами в период естественной менопаузы.
Деносумаб не обладает широким перечнем противопоказаний и назначается даже пациентам с хронической почечной недостаточностью.
Препараты, влияющие на костную массу
Препараты для лечения остеопороза, содержащие фтор, применяются для увеличения минеральной плотности костей. К минусам курсового приема относится прирост более хрупких тканей, что сохраняет высокую вероятность внезапных переломов. Если пациенту противопоказаны бисфосфонаты и Деносумаб, то препаратами первого выбора становятся фторсодержащие средства Оссин и Кореберон, используемые для терапии постменопаузального остеопороза.
В состав Терипаратида (около 30000 руб.) входит активный ингредиент, являющийся аналогом паратиреоидного гормона. Его курсовое применение способствует укреплению и минерализации костей, предупреждению дальнейших деструктивно-дегенеративных изменений. Препарат, относящийся к анаболикам, используется в терапии остеопороза независимо от его этиологии и генеза. Терипаратид включается в терапевтические схемы пациентов при малой эффективности бисфосфонатов. Немалую роль в довольно редком назначении анаболик играет и далеко не бюджетная стоимость.

Для восполнения в организме микроэлемента кальция, принимающего участие в формировании костных тканей, пациентам назначаются препараты с витамином D3 в виде активных метаболитов, не трансформирующихся в органах мочевыделительной системы. От наличия этих биологически активных веществ зависит состояние опорно-двигательного аппарата. Только в присутствии витамина D3 происходит усвоение кальция костными тканями. Наибольшая лечебная эффективность характерна для таких средств:
- Кальцитриол (от 600 руб.);
- Альфакальциферол (от 800 руб.);
- Остеогенон (от 550 руб.);
- Бивалос от (от 2300 руб.).
Препараты этой группы рекомендованы при потере костной массы, связанной с длительным приемом глюкокортикостероидов или обострениями хронических патологий. В последнем случае лекарственные средства используются в качестве дополнительной терапии.
Витамин D3 является физиологической формой обычного витамина D, который вырабатывается в организме человека при попадании на кожу прямых солнечных лучей. Но его терапевтическая активность на 25% выраженнее, чем у всех предшественников, включая витамин D2.
Гормонозаместительная терапия
Лекарствами от остеопороза у женщин практически всегда становятся гормональные препараты. Их назначают пациенткам не только в составе этиотропной терапии, но и для профилактики деминерализации костных тканей. Предпосылки для развития патологии устанавливаются при проведении ряда лабораторных исследований и изучении анамнеза. В климактерический период практикуется назначение избирательных модуляторов рецепторов, ответственных за продуцирование эстрогенов. К таким гормональным препаратам относятся:
- Дролоксифен;
- Ралоксифен;
- Эвиста.
Стоимость лекарственных средств зависит от производителя и содержания активных ингредиентов.
Для устранения симптомов климакса (приливов, психоэмоциональной нестабильности, головокружений, повышенного потоотделения) применяются оральные контрацептивы. Гормонозаместительная терапия улучшает качество жизни пациенток, но способна стать причиной формирования в органах репродуктивной системы злокачественных и доброкачественных новообразований. Для профилактики патологических состояний женщинам показан постоянный контроль уровня половых гормонов в системном кровотоке.
Применение модуляторов эстрогеновых рецепторов способствует значительному замедлению или полной остановке потери костной массы. Вероятность переломов у женщин в период естественной менопаузы снижается более чем на 50%.
При лечении остеопороза важен денситометрический и биохимический мониторинг состояния костных тканей. Его проведение позволяет оценить динамику улучшений и эффективность использования препаратов.
На сегодняшний день не теряет своей актуальности приём различных витаминов и других лекарственных препаратов для укрепления костей и суставов. Ряд последних научных исследований показали эффективность комбинированного применения медикаментозной терапии и дозированной физической нагрузки при большинстве болезнях опорно-двигательной системы.
Список названий препаратов, которые можно использовать для укрепления и восстановления суставов и костей:
Перед тем как начать принимать любое лекарственное средство, необходимо пройти консультацию у лечащего врача.
Препараты кальция

Доказано, чтобы иметь здоровые кости и суставы, взрослый человек ежедневно должен употреблять до 1000 мг кальция. Тем не менее для профилактики и лечения остеопороза одной лишь диеты недостаточно, рекомендуется дополнительно принимать медикаментозные препараты:
- Кальция глюконат.
- Кальция лактат.
По сравнению с глюконатом кальция, препарат на основе лактата лучше всасывается, не вызывает раздражения слизистой оболочки желудочно-кишечного тракта и действует эффективнее при приёме внутрь.
Бифосфонаты
Для предотвращения разрушения костной ткани применяют относительно новую лекарственную группу бифосфонаты. В настоящее время бифосфонаты считаются лекарствами первой линии при медикаментозной терапии остеопороза, поскольку способствуют сохранению структуры кости, и значительно снижают риск развития патологических переломов позвонков и шейки бедра. Какие препараты из этой группы назначают чаще всего:
- Клодронат.
- Алендронат.
- Памидронат.
- Ризедренат.
- Ибандронат.
Терапевтический курс бифосфонатами достаточно продолжительный. Кроме того, пациенты должны постоянно находиться под контролем врача. Также стоит отметить, что после приёма таблеток не рекомендуется принимать горизонтальное положение в течение получаса.
Клинический опыт показывает, что Памидронат и Клодронат ко всему прочему существенно уменьшают боли в костях.
Для профилактики и лечения остеопороза нередко назначают некоторые препараты природного происхождения, способствующие укреплению костей и суставов, в частности, остеогенон и остеохин. Принято считать, что принцип действия этих лекарственных средств заключается в одновременном препятствовании разрушению костной ткани и стимулированию процессов её образования.
Хондропротекторы

Доказали свою эффективность в укреплении костей и суставов особая группа препаратов, именуемая хондропротекторы. Положительное воздействие этих лекарств происходит за счёт нормализации обменных процессов в хрящевой и костной тканях, улучшения секреции суставной жидкости, предотвращения повреждения хряща и снижения воспаления. К группе хондропротекторов относят следующие лекарственные средства:
- Структум.
- Румалон.
- Артепарон.
- Мукартрин.
- Глюкозамин.
Витамины
То, что витамины необходимы для оптимального функционирования всех органов и систем – это общеизвестный факт. Но при этом многие забывают о серьёзных последствиях вследствие недостаточности приёма или, наоборот, чрезмерного поступления витаминов. С какой бы целью вы не принимали различные витаминные комплексы, стоит сначала проконсультироваться со специалистом. Рассмотрим конкретный список названий препаратов, применяемых в виде таблеток, драже или раствора для укрепления костей и суставов:
- Витамин D (Эргокальциферол, Вигантол, Холекальциферол).
- Витамин С (Аскорбиновая кислота).
Чтобы предотвратить развития рахита у детей, беременным и кормящим мамам, а также пациентам с остеопорозом, прописывают эргокальциферол или другие аналоги витамина D. Доношенным детям витамин D следует начинать давать в возрасте 3 недель, недоношенным – со 2 недели жизни. Профилактика рахита может продолжаться до 3 лет.
Витамин С обладает выраженными восстановительными свойствами и участвует в большинстве обменных процессов в организме. Без аскорбиновой кислоты невозможно нормальное образование коллагена. Взрослый человек должен употреблять не менее 70 мг этого витамина сутки.
Для укрепления суставов и костей особенно эффективно сочетать приём препаратов кальция и витаминов с умеренными физическими нагрузками.
Суставы имеют свойство снашиваться с возрастом, выдерживать перенагрузки при занятиях спортом, принимать на себя удар при течении какой-то болезни. Из-за этого суставные поверхности требуют дополнительной поддержки извне. Чаще всего в целях восстановления и поддержания деятельности суставов используются лекарственные препараты.
Для восстановления и лечения суставов используются препараты из разных групп. Между собой они отличаются механизмом действия и в целом задачей, которую они выполняют.
Показания к использованию препаратов

Использовать средства для суставов пациенты обычно начинают при появлении симптомов патологических процессов в хрящевых тканях. Основными показаниями к использованию лекарственных препаратов являются:
- Артроз — хроническая болезнь, которая приводит к стачиванию суставных поверхностей и хрящей, в результате чего подвижность в суставе снижается;
- Артрит — воспалительная болезнь суставов, которая, в зависимости от специфики, может иметь разные формы;
- Бурсит — воспаление суставной сумки (бурсы);
- Остеомиелит — воспаление всех костных структур;
- Травмы сустава и растяжение связок — приводят к нарушению целости тканей, воспалений.
Среди других причин артралгий и остальных неприятных симптомов можно выделить грипп и васкулит (воспаление и разрушение сосудистых стенок). Конечно, заниматься подбором медикаментозного комплекса должен исключительно врач. Это может быть ортопед, кардиолог, ревматолог или травматолог.
Нестероидные противовоспалительные средства
НПВС назначают при многих заболеваниях суставов. Чаще всего это артрит (в особенности подагра), остеомиелит, бурсит, артроз, ревматизм. Нестероидные противовоспалительные средства выпускаются в нескольких фармакологических формах:
- Таблетки;
- Уколы;
- Местные средства.
На рынке представлены НПВС с разными действующими компонентами. Это могут быть:
- Диклофенак;
- Индометацин;
- Ацетилсалициловая кислота;
Часто назначение нестероидных противовоспалительных средств обусловлено их широким спектром действия.
Они одновременно оказывают на пораженный сустав сразу несколько эффектов:
- Жаропонижающий;
- Противовоспалительный;
- Обезболивающий.
Противовоспалительный эффект достигается путем блокирования стимуляторов воспалительного процесса. Такими стимуляторами являются простагландины. Из-за устранения воспалительного очага гаснут и все сопутствующие симптомы (отек, скованность в подвижности сустава, локальная гипертермия, болезненность).
Большинство НПВС дают выраженный противовоспалительный эффект, однако препараты на основе ибупрофена по действенности значительно отстают.
Обезболивающий эффект выраженнее и устойчивее всего у лекарств с диклофенаком, кетопрофеном, лорноксикамом. Их действие на сустав сохраняется от 6 до 8 часов и действуют они даже при средне- и высокоинтенсивной боли. В течение 2-3 часов обезболивают средства с аспирином, напроксеном. Они подходят только при легкой боли и дискомфорте.
Эффективнее всего работают нестероидные противовоспалительные средства в уколах. После них идут таблетки, местные мази и гели расположены на последнем месте. Однако стоит отметить, что местные препараты являются самыми безопасными, так как не проникают в кровь.
Основным недостатком данных препаратов в форме таблеток или уколов является большое количество побочных реакций и ограничений по использованию. Использовать НПВС запрещено в случае:
![]()
Эрозивно-язвенных болезнях кишечника;- Патологиях печени и почек;
- Беременности;
- Цитопении;
- Индивидуальной непереносимости составляющих препарата.
Стоит отметить, что препараты на основе индометацина и фенилбутазона могут нарушать способность к концентрации, поэтому их нельзя амбулаторно потреблять пациентам, работающим на потенциально-опасной работе.
Длительное лечение нестероидными противовоспалительными средствами чревато развитием разных осложнений или обострением текущих болезней. Особенно часто наблюдаются негативные реакции со стороны ЖКТ, сердечно-сосудистой системы, почек и печени.
Миорелаксанты
Суть действия миорелаксантов основывается на снятии спазма в поперечнополосатых мышцах, окружающих сустав. Такой эффект достигается за счет угнетения некоторых структур в центральной или периферической нервной системе, отвечающих за тонус в мышечных структурах. За счет снятия спазма сустав и все близлежащие структуры перестают сдавливаться. К ним начинает поступать больше крови, с которой в него приносятся питательные вещества и кислород. К тому же нормализация обменных процессов способствует выведению из сустава минеральных и солевых отложений.
Чаще всего использование миорелаксантов практикуется при артрозе. Эффективность препаратов отмечается даже на 2 и 3 этапах артроза. Такие лекарства редко используются изолированно, чаще всего ими дополняют назначаемый пациенту медикаментозный комплекс.
Для снятия мышечного спазма пациентам назначают лекарства с такими действующими веществами:
-
С действием на центральную нервную систему: толперизон (Мидокалм), лидокаин, хлорзоксазон, тизанидин (Сирдалуд, Тизалуд), баклофен (Лиорезал, Баклосан);
Миорелаксанты способны вызывать привыкание, увеличение массы тела и ряд других побочных эффектов. По этой причине лечение ими никогда не бывает длительным.
Противоревматические лекарства
Используются чаще всего при дегенеративно-дистрофических поражениях суставов. Основные цели таких лекарств:
- Уменьшение воспалительного процесса;
- Снятие болевого симптома;
- Смягчение и торможение патологического процесса (деструкция костей и другие подобные поражения).
Эффективность таких препаратов связывается с их специфической противовоспалительной и иммуносупрессивной активностью. При этом, в сравнении с нестероидными и стероидными противовоспалительными средствами, они не эффективны в борьбе с воспалениями, которые имеют аутоиммунный механизм.
Распространенные антиревматоидные препараты:
-
Иммуносупрессивные: Ремикейд, Арава, Декарис, Пури-Нетол, Сандиммун Неорал;
Недостатком противоревматических средств является длительное получения эффекта. Чтоб они повлияли на сустав, нужно пройти несколько лечебных курса.
Стероидные гормоны

По своему действию препараты со стероидными гормонами частично схожи с НПВС, но они обладают более выраженным и мощным эффектом. Попадая в организм они действуют мгновенно, именно поэтому их используют в тяжелых и шоковых случаях.
Данные лекарственные средства воздействуют на гормональном уровне на надпочечники и стимулируют их вырабатывать больше кортизола.
Кортизол, в свою очередь, запускает ряд биохимических реакций, в результате которых блокируются медиаторы воспалительного процесса.
Во время воспалительного процесса иммунные клетки активно синтезируют антитела против чужеродного агента (а иногда и против собственных клеток организма). Кортикостероиды уменьшают активность иммунной системы, чтоб она не уничтожала дружественные структуры организма. Но когда иммунитет перестает вести себя агрессивно, страдает защитная функция организма.
Гормональные препараты
В аптеках можно приобрести стероидные средства в форме таблеток/капсул и внутрисуставных/внутримышечных инъекций. Наибольшая эффективность достигается при вводе препаратов непосредственно в сустав. Действенность препарата также зависит от вводимой дозы препарата. Необходимая дозировка зависит от стадии болезни, возраста и состояния здоровья больного. Терапия гормональными средствами — это очень серьезное лечебное мероприятие, которое должно проводится только под контролем врача.
Для лечения болезней суставов врачи назначают препараты:
- Преднизолон;
- Кортизон;
- Дексаметазон;
- Флуоциналон;
- Метилпреднизолон;
- Флуметазон.
Использовать стероидные средства нельзя при наличии инфекционных заболеваний, эрозивных поражениях кожи над суставом. Также нежелательно сочетать их с разжижающими кровь средствами. Курс лечения стероидами должен длиться максимум 3 дня (1 укол в день).
Хондропротекторы

Если болезнь суставов протекает длительное время, она почти со 100% вероятностью сопровождается дегенеративно-дистрофическими процессами в хрящевой ткани. Основной целью хондропротекторов является остановки этих патологических процессов и восстановление структуры хрящей. Лекарства выпускаются в нескольких формах:
- Инъекционные растворы;
- Средства для перорального приема;
- Местные препараты (гели, мази).
Эффективность хондропротекторов достигается за счет их действующих веществ — хондроитина и глюкозамина. Суть их действия:
Помимо этого, хондроитин способствует синтезу естественной гиалуроновой кислоты и не дает ей распадаться. Он стимулирует синтез синовиальной жидкости.
- антипротеолитический;
- антиоксидантный;
- противовоспалительный;
- антиэкссудативный.
Эффективнее всего хондропротекторы работают на ранних стадиях болезней, когда суставы не были подвержены масштабному разрушению. Если сустав был значительно съеден, то препараты уже не помогут. Также данные средства хорошо проходят для профилактики суставных патологий.
На современном фармакологическом рынке представлено очень много хондропротекторов и разобраться в ассортименте незнающему человеку будет трудно. Стоимость таких лекарств обычно кусается, поэтому перед их покупкой лучше проконсультироваться с лечащим врачом. Он сможет подсказать, какой именно препарат подойдет конкретному пациенту.
Лечение хондропротекторами обычно начинается с нескольких сеансов внутрисуставных уколов, после чего осуществляется постепенный переход к таблетированным препаратам. Среди представленных на рынке средств можно выделить:
- Артра. Производятся в США и содержат оба стандартных для хондропротектора компонента. Выпускаются упаковки с разным количеством таблеток (от 30 до 100). Стоимость колеблется в пределах 500-2000 рублей.
- Дона. Выпускаются в форме порошка для перорального приема. Делаются в Италии. Цена за пачку с 20 упаковками порошка составляет около 1300 рублей.
- Терафлекс. Еще один американский двухкомпонентный препарат. Представлен в формате крема и таблеток, производитель рекомендует использовать их вместе. Упаковка таблеток Терафлекса стоит от 500 до 2000 рублей.
На рынке также представлены пищевые добавки с глюкозамином и хондроитином. Концентрация действующих веществ в них меньше, но и стоят они дешевле. Подобную пищевую добавку следует использовать только в случае полной уверенности в качестве состава, так как биодобавки не являются лекарствами и не проходят жестких и многоэтапных проверок.
Нюансы лечения
Одним из важнейших аспектов терапии хондропротекторами является длительность лечения. Проходить его нужно повторяющимися с определенным промежутком курсами.
Необходимость регулярности лечения обусловливается тем, что регенерация сустава даже при поддержке извне проходит довольно медленно. Если патологический процесс прогрессирует, то подпитка должна быть постоянной, иначе разрушение сустава будет продолжаться.
В среднем общий курс лечения хондропротекторами составляет 1-1,5 года. В более запущенных случаях терапия может длиться до 3 лет. За такое время достигается устойчивый и пролонгированный эффект от препаратов, симптоматика патологического процесса угасает.
Вымывание кальция из костей, или остеопороз, в России встречается у 34% женщин и 27% мужчин старше 50 лет [1] . В 2000-е годы в стране каждую минуту происходило семь переломов позвонков, каждые пять минут — проксимального отдела бедренной кости [2] . Переломы связаны с хрупкостью костной ткани из-за недостатка в ней кальция. У женщин минеральная плотность ткани с возрастом снижается значительно быстрее, чем у мужчин. Почему так происходит и можно ли что-то предпринять?







Основа основ организма: несколько слов о костной системе
Костная ткань имеет сложную структуру. В ее основе — волокна коллагена, особого белка, который есть почти во всех органах нашего тела. Ему наши кости обязаны упругостью. Коллагеновая основа минерализуется гидроксиапатитом кальция, который придает костям прочность. Кальций — самый распространенный минерал нашего организма, составляет около 2% массы тела человека. При этом 99% всего кальция содержится в костях и зубах, остальное — в сыворотке крови и внутри клеток. Суточная потребность взрослого человека в кальции — 1 грамм, это количество организм может получить, например, из молочных продуктов.
Обмен кальция регулирует витамин D — кальциферол. Он активирует работу гена, обеспечивающего синтез организмом особого белка, который отвечает за всасывание кальция в кишечнике. Этот белок транспортирует кальций в те участки костной матрицы, которые подвергаются ремоделированию. Витамин D может синтезироваться в коже под действием солнечных лучей. Но врачи полагают, что современный образ жизни не позволяет человеку получать достаточно солнца. Поэтому витамин D должен поступать с пищей и, возможно, в виде фармакологических препаратов. Согласно последним клиническим рекомендациям по профилактике недостаточности витамина D, взрослым младше 50 лет его нужно потреблять в количестве 600–800 МЕ (международных единиц, или единиц действия — ЕД), старше 50 лет —800–1000 МЕ. Основные источники витамина D — жирная рыба, яйца, сливочное масло.
Кроме витамина D, для нормального обмена кальция необходим витамин К, о которым говорят гораздо меньше. Именно он нужен для синтеза белка остеокальцина, который связывает воедино гидроксиапатиты и коллаген в костной ткани. Эксперты Американской медицинской ассоциации полагают, что взрослый мужчина должен получать около 120 мг витамина К ежесуточно, женщина — около 90 мг. Основные источники витамина К — шпинат, капуста, петрушка, отруби.
Костная ткань в человеческом организме проходит три стадии развития: примерно до 30 лет — нарастание костной массы, потом — относительно короткий период ее стабилизации, после чего начинается физиологическое уменьшение минерализации костной ткани. Плотность костей падает уже в 35 лет у женщин, в 45 — у мужчин [4] . Поначалу этот процесс идет достаточно медленно — по 0,3–0,5% в год. Но у женщин после наступления менопаузы потеря костной массы ускоряется до 2–3% в год и продолжается в таком темпе до 70 лет. Это вызвано тем, что эстрогены в норме поддерживают баланс между остеобластами и остеокластами и по мере снижения количества женских половых гормонов возрастает активность клеток, разрушающих костную ткань. Кроме того, эстрогены влияют и на обмен витамина D в организме: у 70% женщин в постменопаузе отмечается его дефицит [5] .
Эстрогены также связаны с синтезом коллагена: по мере того, как их количество уменьшается, обновление коллагеновых волокон замедляется. Свидетельство тому — морщины и дряблость кожи, которых невозможно избежать с возрастом. Аналогичный процесс происходит и в костной ткани, что не может не влиять на ее плотность, ведь, как уже упоминалось, волокна коллагена — основа костной структуры.
В итоге уже в 50 лет у среднестатистической женщины риск перелома костей в три раза выше, чем у мужчины того же возраста [6] . Именно низкотравматические переломы, происшедшие при минимальном физическом воздействии, — главный симптом остеопороза, вымывания кальция из костной ткани. Наиболее типичными считаются переломы в области верхней части (проксимального отдела) бедра, лучевых костей, тел позвонков, а также ребер и ключиц [7] .
Опасней при остеопорозе переломы шейки бедра. Если нет возможности сделать пересадку тазобедренного сустава в клинике, такой перелом обрекает человека на полную неподвижность. В пожилом возрасте ограничение подвижности часто приводит к застойным пневмониям и венозным тромбозам. В итоге летальность после подобного перелома в течение первого года составляет примерно от 12% до 40% [8] .
Конечно, укреплять костную ткань можно и нужно. Для предупреждения остеопороза, прежде всего, придется избавиться от вредных привычек. При регулярном употреблении алкоголя костная масса снижается в два раза быстрее нормы. Минеральная плотность костной ткани у курящих женщин в полтора–два раза ниже, чем у некурящих [9] .
Кроме того, крайне важна физическая активность. Но выбрать подходящий вид спорта нужно с умом. Не рекомендуются бег и прыжки. Хороши упражнения на растяжку и тренировку равновесия — помогают снизить частоту падений. Но особенно полезны для профилактики остеопороза упражнения с тяжестями. Это могут быть как традиционные тренажеры, гантели или гири, так и тренировки с собственным весом, популярный в последнее время pole dance или просто ходьба вверх по лестнице (особенно если есть лифт, который отвезет вниз, поскольку спуск сильнее нагружает колени). Дело в том, что мышцы крепятся к костям, и по мере увеличения силы мышц организм вынужден увеличивать минерализацию костной ткани, чтобы крепление было прочным.
К сожалению, не всегда получается сформировать полноценный рацион, особенно в зрелом возрасте, когда появляются ограничения в питании из-за хронических патологий. В таком случае на помощь приходят препараты, содержащие кальций и витамин D.
Но, учитывая, что на фоне сниженного количества эстрогенов в организме женщины нарушается усвоение витамина D и активируются процессы резорбции костей, только кальция и витамина может быть недостаточно. Необходимы и растительные или синтетические аналоги женских половых гормонов. Растительные вещества с эстрогеноподобным действием называются фитоэстрогенами. Из них лучше всего изучены изофлавоны сои (генистеин).
Генистеин действует аналогично природным эстрогенам женского организма. Он активирует синтез коллагена, способствуя укреплению костной ткани. Кроме того, он улучшает усвоение кальция и витамина D. Исследования показали, что при приеме генистеина в дополнение к кальцию и витамину D, плотность костной ткани становится на 15–20% выше, чем при употреблении витамина и минерала без фитоэстрогенов [10] .
Вымывание кальция из костей — проблема, которой особенно подвержены женщины старше 40–50 лет. Это связано, прежде всего, со снижением количества женских половых гормонов — эстрогенов, из-за чего в организме нарушается обмен кальция и витамина D, необходимых для укрепления костей. Замедлить этот процесс помогут правильное питание, дозированные физические нагрузки, а также прием препаратов, содержащих кальций, витамин D и фитоэстрогены — растительные аналоги женских половых гормонов.
Читайте также:



