Введение инфекции в режим
6. Порядок перевода на строгий противоэпидемический
режим медицинской организации (инфекционного профиля)
в случае госпитализации больного с подозрением на особо
6.1. Медицинская организация (инфекционного профиля) переводится на строгий противоэпидемический режим (далее - СПЭР) в случае госпитализации больных чумой, контагиозными геморрагическими лихорадками, оспой, ТОРС, гриппом, вызванным новым высокопатогенным подтипом вируса (далее - Болезнь).
При поступлении больных холерой медицинская организация переводится на режим, предусмотренный действующими нормативными правовыми и методическими документами.
6.2. Лица с подозрением на Болезнь госпитализируются в отдельный бокс инфекционного отделения с автономной вентиляцией. В случае отсутствия автономной вентиляции - вентиляционное окно бокса должно быть герметично закрыто.
6.3. План-схема перевода на СПЭР готовится заранее и утверждается руководителем медицинской организации при согласовании руководителя территориального органа, осуществляющего федеральный государственный санитарно-эпидемиологический надзор.
6.4. При переводе на СПЭР весь персонал инфекционного отделения (или соответствующего отделения инфекционной больницы) всю работу по уходу и лечению больных проводит в защитной одежде - противочумном костюме I типа или промышленных аналогах (типа "Кварц", "Алмаз" и др.). Режим смены и обеззараживания костюмов устанавливается в соответствии с действующими нормативными правовыми и методическими документами и инструкцией по применению (продолжительность непрерывной работы в костюме I типа не должна превышать 4 ч, в жаркое время года сокращается до 2 ч).
6.5. Дезинфекционный режим, нормы расхода дезинфицирующих средств и методы их применения устанавливаются в зависимости от вида возбудителя Болезни и в соответствии с действующими санитарными правилами по безопасности работ с микроорганизмами I - II групп патогенности (опасности), соответствующими инструкциями и методическими указаниями.
При опасных вирусных геморрагических лихорадках используют 3%-й раствор NaOH или 6%-й раствор перекиси водорода с 0,5% моющего средства, или другие дезинфицирующие средства с доказанной противовирусной активностью для этой группы возбудителей в соответствии с инструкцией по применению. При переводе на СПЭР весь персонал медицинской организации должен пройти инструктаж по мерам безопасности при использовании для обеззараживания щелочных растворов с занесением в специальный журнал.
6.6. После доставки больного в стационар транспорт и предметы, использованные при транспортировке, обеззараживают на специально оборудованной площадке силами бригады дезинфекторов. По окончании каждого рейса персонал, сопровождающий больного, обязан продезинфицировать обувь, руки (в перчатках) и полиэтиленовые (клеенчатые) фартуки, дополнительно надеваемые при перевозках больных с подозрением на особо опасные инфекции. Все члены бригады после смены обязаны пройти санитарную обработку.
На территории больницы оборудуют площадку дезинфекции транспорта, используемого для перевозки больных.
6.7. Пищу для больных, находящихся в отделении, переведенном на СПЭР, доставляют в посуде кухни к передаточному пункту, там переливают и перекладывают из посуды кухни в посуду буфетной отделения. В буфетной пищу подогревают, раскладывают в посуду отделения и разносят по палатам.
Посуду, в которой пища поступает в отделение, обеззараживают кипячением в раздаточной комнате, после чего бак с посудой передают в буфетную, где ее моют и хранят до следующей раздачи. Раздаточная должна быть снабжена всем необходимым для обеззараживания остатков пищи.
Посуда больного после применения погружается в емкость с дезинфицирующим средством, расположенную в боксе.
6.8. Больные отделения, переведенного на СПЭР, должны пользоваться туалетами в установленном порядке. Ванные и туалеты должны быть постоянно закрыты на ключ, который хранится у ответственного за соблюдение противоэпидемического режима лица. Туалеты открывают для слива обеззараженных растворов, а ванные - для санобработки выписываемых.
6.9. Перед началом работы в зоне СПЭР сотрудник инфекционного отделения в санитарном пропускнике для медицинского персонала снимает одежду и обувь, оставляет ее на индивидуальной (закрепленной) вешалке в отдельном, специально выделенном помещении, надевает защитную одежду и проверяет ее подгонку перед зеркалом. После окончания работы в зоне строгого режима выход в зону ограничения больницы разрешается только через санитарный пропускник, где персонал проходит полную санитарную обработку, включая обработку защитной одежды дезинфицирующим раствором перед снятием. Снятая защитная одежда подлежит обеззараживанию в этом же помещении.
6.10. Персоналу, работающему в зоне СПЭР, ежедневно перед началом работы проводится измерение температуры тела с занесением результатов в специальный журнал. Лица с повышенной температурой или плохим самочувствием направляются в изолятор для сотрудников больницы (который должен быть организован при переводе на СПЭР), а в местах их пребывания до изоляции проводится заключительная дезинфекция.
6.11. Во время пребывания в инфекционном отделении в зоне СПЭР медицинскому персоналу запрещается:
- работать без защитной одежды;
- принимать пищу, пить воду, курить, пользоваться туалетом;
- выносить из отделений без дезинфекции любые материалы (вещи, предметы ухода, документы и др.);
- выходить из помещений на территорию и в хозяйственные службы в защитной одежде (халатах, пижамах и др.);
- передавать больным продукты питания и другие предметы от посетителей.
6.12. Истории болезни, другие медицинские документы в отделении, переведенном на СПЭР, не ведутся. Все необходимые записи делаются на клеенке простым (химическим) карандашом. Перед выносом указанных записей из зоны строгого противоэпидемического режима инфекционной больницы они обеззараживаются путем помещения на 1 - 2 минуту в дезинфицирующий раствор.
6.13. Горячая пища и другие продукты, медикаменты, хозяйственное имущество доставляются в переведенные на СПЭР отделения через передаточные пункты, которые соответствующим образом оборудуются в отдельных комнатах или снаружи под навесом и находятся между зонами строгого режима и ограничения. В оснащение передаточного пункта входит стол, емкость с дезинфицирующим раствором, ветошь и устройство для подачи сигнала.
6.14. Реконвалесценты выписываются из больницы после клинического выздоровления и отрицательных результатов лабораторных исследований. При выписке проходят полную санитарную обработку и получают продезинфицированную (камерным способом) одежду и личные вещи.
6.15. В случае смерти больного при подтвержденном лабораторно диагнозе контагиозной вирусной геморрагической лихорадки, натуральной оспы, чумы вскрытие не проводится. Труп должен быть обернут тканью с дезраствором, помещен в непромокаемый конверт (специальный пакет для захоронений) и направлен на кремацию или захоронен в соответствии с требованиями по отношению к опасным инфекционным болезням. После перевозки транспорт и сопровождающие должны быть подвергнуты дезинфекционной обработке.
6.16. С момента выписки (смерти) последнего больного за медицинским персоналом учреждения устанавливается медицинское наблюдение сроком на максимальный инкубационный период с ежедневным осмотром и термометрией с занесением в специальный журнал.
Во всех помещениях инфекционной больницы проводится заключительная дезинфекция. Мягкий инвентарь, больничное белье и защитную одежду подвергают камерной дезинфекции.
Комплекс дезинфекционных мероприятий осуществляется специализированной организацией.
После прохождения медицинским и обслуживающим персоналом обсервации с полной санитарной обработкой подразделения инфекционной больницы (медицинской организации) переводятся на обычный режим работы.
При выявлении больного (подозрительного) опасным инфекционным заболеванием (ОИЗ) на амбулаторном приеме осуществляется перевод МПП (омедб) на работу в строгом противоэпидемическом режиме (СПЭР).
Немедленно прекращают дальнейший прием больных. Запрещают вход и выход из медицинского пункта, в соответствии с приказом командира части выставляют вооруженную охрану. Входную дверь закрывают на ключ, при невозможности этого выставляют дежурный пост. Прекращают всякое передвижение больных в пределах медицинского пункта (отделения омедб). Проводят инструктаж и перераспределение функциональных подразделений и медицинского состава в соответствии с заблаговременно разработанным и утвержденным планом перевода МПП (омедб) на СПЭР, объемом и характером проводимых мероприятий в очаге (рис. 11.1.).
Больной (подозрительный) ОИЗ изолируется на месте выявления. В кабинете, где находится больной, закрываются двери, окна, отключается вентиляция, вентиляционные отверстия заклеиваются лейкопластырем (кроме случаев заболевания холерой).
Больных, находящихся на амбулаторном приеме, а также лиц, сопровождающих больного, изолируют в одном из свободных помещений и составляют списки с указанием их воинского звания, фамилии, имени, отчества, номера воинской части, подразделения, времени, степени и обстоятельств контакта с больным.
При подозрении у больного опасной инфекции с воздушно-капельным механизмом передачи (легочной формы чумы и др.) на него надевают маску-респиратор для предотвращения рассеивания инфекции. Медицинский состав до получения защитной одежды также защищает дыхательные пути маской-респиратором или полотенцем.
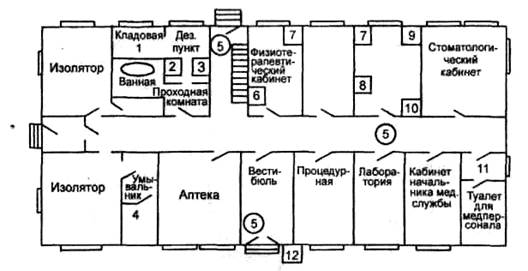
Рис. 11.1. Принципиальная схема перевода МПП части на СПЭР работы
(в стационарных условиях)
1 — место содержания комплекта ПЧО; 2 — место хранения дезсредств и дезаппаратуры; 3 — место приготовления дезрастворов; 4 — туалет для больных (подозрительных) опасной инфекцией; 5 — внутренние посты; 6 — место оказания медицинской помощи лицам, находящимся в медпункте; 7 — место проведения частичной санитарной обработки и выдачи средств экстренной профилактики; 8 — место выявления больного ОИЗ; 9 — место надевания ПЧО; 10 — место забора материала для лабораторного исследования; 11 — место хранения уборочного инвентаря; 12 — передаточный пункт.
Больному (подозрительному) оказывают неотложную медицинскую помощь, производят забор материала для исследования. В кабинете проводят текущую дезинфекцию (обеззараживание выделений, рвотных масс, мокроты больного, предметов ухода и т.д.). Собирают и фиксируют данные эпидемиологического анамнеза с указанием воинского звания, фамилии, имени, отчества, номера воинской части, даты заболевания, жалоб, предполагаемого источника заражения, мест пребывания больного, возможных контактов с больным и т.д.
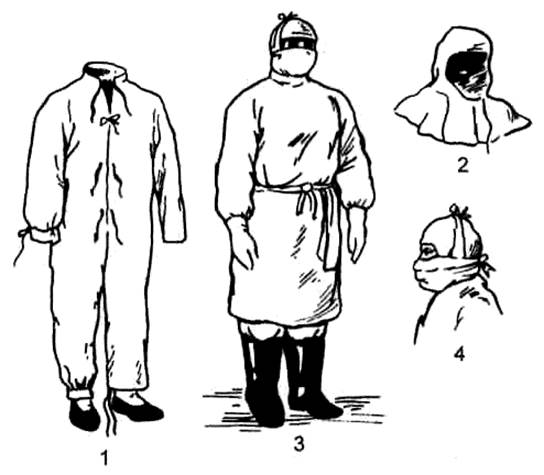
Рис. 11.2. Противочумный костюм
1 — комбинезон; 2 — капюшон; 3 — полный противочумный костюм — тип Г 4 — ватно-марлевая маска.
По прибытии в часть специалистов-консультантов они обследуют больного (подозрительного) ОИЗ в целях уточнения диагноза, забирают необходимый дополнительный материал от больного для исследования, решают вопрос о его госпитализации, изоляции лиц, подвергшихся риску заражения, проведении экстренной профилактики и других мероприятий. После осмотра специалистами организуют эвакуацию больного (подозрительного) ОИЗ в госпиталь, доставку материала в лабораторию и проводят весь необходимый комплекс мероприятий среди лиц, бывших в контакте с больным или зараженными объектами.
После эвакуации больного (подозрительного) в медицинском пункте проводят заключительную дезинфекцию в строгом соответствии с существующими правилами.
Особенности проведения противоэпидемических мероприятий при выявлении больного (подозрительного) опасной инфекцией в лазарете МПП (отделении омедб).Немедленно закрывают входные двери помещения, выставляют внутренние посты между лазаретом и амбулаторией и у палаты больного. Запрещают вход и выход из медицинского пункта (отделения), а также передвижение больных.
Больного (подозрительного) ОИЗ изолируют в своей палате. Остальных больных этой палаты переводят в свободную или предварительно освобожденную от других больных палату. Больные лазарета (отделения) сосредоточиваются по своим палатам, выход из них им не разрешается. Последующие мероприятия проводят в таком же объеме и в такой последовательности, как при выявлении больного опасной инфекцией на амбулаторном приеме.
Обязанности должностных лиц медицинской службы части при проведении мероприятий по локализации очага ОИЗ. Начальник медицинской службы части (медицинского пункта) обязан:
· уточнить клинико-эпидемиологические данные о больном, доложить о случае выявления больного (подозрительного) опасной инфекцией и проводимых мероприятиях командиру части вышестоящему медицинскому начальнику, начальнику санитарно-эпидемиологического учреждения изапросить у них необходимую помощь;
· организовать перевод медицинского пункта части (организации, поликлиники) на строгий противоэпидемический режим работы в соответствии с разработанной документацией, осуществлять методическое руководство установлением карантина в части;
· провести эпидемиологическое обследование очага и выявление лиц, бывших в контакте с больным опасной инфекцией, а также лиц, подвергавшихся риску заражения одновременно с заболевшим;
· провести инструктаж лиц, выделенных для вооруженной охраны медицинского пункта;
· организовать при необходимости проведение экстренной профилактики личному составу части;
· по прибытии специалистов-консультантов в очаг действовать в соответствии с их указаниями.
Дежурный врачмедицинского пункта части (омедб) обязан:
· прекратить дальнейший прием больных, подать команду о выставлении внутренних постов, а также о прекращении передвижения амбулаторных и стационарных больных;
· доложить по телефону или через посыльного, не бывшего в контакте с заболевшим, начальнику медицинской службы части (командиру омедб) о случае заболевания (подозрении на заболевание) опасной инфекцией;
· изолировать больного на месте выявления;
· подать команду о доставке к двери кабинета (палаты) комплектов защитной одежды, укладки для забора материалов, предметов ухода и аптечки специальной обработки;
· дать указания о принятии мер по защите от дальнейшего заражения медицинского персонала, стационарных и амбулаторных больных;
· получив запрошенные комплекты и укладки, надеть защитный костюм соответствующего типа и приступить к оказанию больному неотложной медицинской помощи, забору материала на исследование и подготовке его к транспортированию в лабораторию;
· собрать и записать данные эпидемиологического анамнеза;
· руководить действиями медицинского персонала, выделенного в его распоряжение;
· доложить прибывшим специалистам-консультантам о больном, выполнять их указания о проведении дальнейших мероприятий.
Дежурный фельдшер (санинструктор) медицинского пункта обязан:
· изолировать больного (подозрительного) на месте выявления;
· доложить по телефону или через посыльного, не бывшего в контакте с заболевшим, начальнику медицинской службы части (начальнику медицинского пункта или врачу) о выявлении больного (подозрительного на заболевание)опасной инфекцией (синдромом);
· закрыть все двери и окна в медицинском пункте (отделении омедб), прекратить доступ в него личного состава и выход за его пределы, выставить внутренние посты, не допускать выноса предметов;
· перекрыть сообщение лазарета медицинского пункта с амбулаторией;
· больных, находящихся на лечении в лазарете, сосредоточить в своих палатах, запретить всякое их передвижение;
· разместить всех больных, находившихся на амбулаторном приеме, и лиц, сопровождавших больного, в одном из свободных кабинетов, составить их список;
· по прибытии начальника медицинской службы части (начальника медицинского пункта, врача) действовать в соответствии с его указаниями.
В военное время СПЭР в МПП (омедб)предусматривает осуществление комплекса режимных правил и санитарно-противоэпидемических (профилактических) мероприятий, направленных на предупреждение заноса и распространения ОИЗ среди раненых, больных, пораженных, а также среди медицинского состава данного этапа и предотвращения выноса этих инфекций на последующие этапы медицинской эвакуации, в войска и тыл страны.
СПЭР работы обычно вводит старший начальник медицинской службы или начальник этапа по результатам оценки санитарно-эпидемического состояния части (соединения).
Показаниями к введению СПЭРявляются:
· поступление больного (больных) опасным инфекционным заболеванием (чума, холера, натуральная оспа, лихорадки Ласса, Эбола, Марбург и др.);
· поступление больного (больных), подозрительного на заболевание опасной инфекцией;
· поступление пораженных биологическими агентами из очага биологического заражения;
· поступление раненых и больных из части, находящейся в очаге биологического заражения (находящейся в карантине или обсервации по факту применения БО);
· поступление больных с инфекционным заболеванием (синдромом) неясной этиологии;
· массовое поступление больных известным инфекционным заболеванием.
Сплошная линия — движение раненых и больных, подвергавшихся риску заражения, но без признаков поражения БО; прерывистая линия — движение пораженных БО, а также раненых и больных с подозрением на поражение БО.
Наиболее предпочтительно осуществлять перевод МПП (омедб) на СПЭР работы заблаговременно, при появлении первых сведений об ухудшении санитарно-эпидемиологической обстановки.
Обычно СПЭР в МПП (омедб) вводится на срок максимального инкубационного периода опасного инфекционного заболевания, выявленного на этапе (при чуме — 6 сут, холере — 5 сут, натуральной оспе — 14 сут, лихорадке Ласса — 8 сут, лихорадке Эбола — 10 сут, болезни Марбург — 7 сут).
СПЭР в условиях военного времени и чрезвычайных ситуациях предусматривает:
· развертывание этапа по определенной схеме (рис. 11.3; 11.4), отвечающей требованиям работы в особых условиях с выделением зоны строго режима и зоны ограничений;
· проведение медицинской сортировки всех поступающих раненых и больных на предмет выявления инфекционных больных, лиц, подозрительных на опасное инфекционное заболевание, и лиц, не опасных для окружающих;
· недопущение контакта между инфекционными больными, лицами, подозрительными на опасное инфекционное заболевание с другими ранеными и больными и защиту медицинского состава от заражения;
· развертывание изоляторов для раздельного размещения инфекционных больных и лиц, подозрительных на опасное инфекционное заболевание;
· проведение (продолжение) экстренной профилактики больным (подозрительным) и медицинскому составу;
· снабжение зоны строго режима через передаточные пункты;
· оборудование перегрузочных площадок;
· полную (частичную) санитарную обработку всех раненых и больных, поступающих на этап;
· дезинфекцию санитарного и другого транспорта, доставившего раненых и больных из эпидемического очага (очага биологического заражения);
· запись в первичную карточку о пребывании в эпидемическом очаге, очаге биологического заражения (оставляется черная полоса);
· 

соблюдение медицинским составом установленных мер защиты от заражения, работу в защитной одежде при обследовании раненых и больных, поступающих из эпидемического очага (очага биологического заражения);
· оказание первой врачебной, квалифицированной медицинской помощи инфекционным больным, их временную изоляцию и подготовку к эвакуации по назначению в инфекционный госпиталь (военный полевой инфекционный госпиталь).
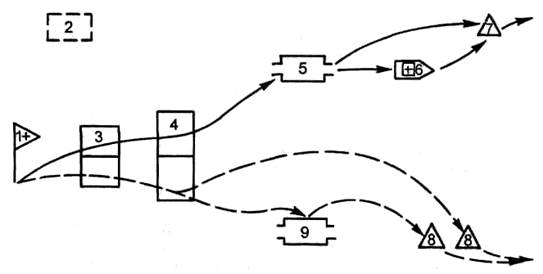
Рис. 11.3. Принципиальная схема развертывания МПП
Не нашли то, что искали? Воспользуйтесь поиском:
УТВЕРЖДАЮ
Министр здравоохранения Российской Федерации
УТВЕРЖДАЮ
Руководитель Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека
М.А. Мурашко
А.Ю. Попова
Временные методические рекомендации
ПРОФИЛАКТИКА, ДИАГНОСТИКА И ЛЕЧЕНИЕ НОВОЙ КОРОНАВИРУСНОЙ ИНФЕКЦИИ (2019-nCoV)
Версия 1 (29.01.2020)
Введение
1. Этиология и патогенез…. . 2
2. Эпидемиологическая характеристика…. 4
3. Диагностика коронавирусной инфекции . 6
3.1. Алгоритм обследования пациента с подозрением на новую
коронавирусную инфекцию, вызванную 2019-nCoV…. 6
3.2. Клинические особенности коронавирусной инфекции . 9
3.3. Лабораторная диагностика коронавирусной инфекции . 10
4. Лечение коронавирусной инфекции . 12
4.1. Этиотропная терапия…. 12
4.2. Патогенетическая терапия…. 14
4.3. Симптоматическая терапия . 17
4.4. Особенности клинических проявлений и лечения заболевания у
детей…. 17
4.4.1. Особенности клинических проявлений…. 17
4.4.2. Особенности лечения…. 20
4.5. Терапия неотложных состояний при коронавирусной инфекции…. 24
4.5.1. Интенсивная терапия острой дыхательной недостаточности….
4.5.1.1 Проведение неинвазивной и искусственной вентиляции легких….
4.5.1.2 Проведение экстракорпоральной мембранной оксигенации….
4.5.2. Лечение пациентов с септическим шоком…. 26
5. Профилактика коронавирусной инфекции…. 27
5.1. Специфическая профилактика коронавирусной инфекции…. 27
5.2. Неспецифическая профилактика коронавирусной инфекции…. 28
5.3. Медикаментозная профилактика коронавирусной инфекции…. 30
6. Маршрутизация пациентов и особенности эвакуационных мероприятий больных или лиц с подозрением на новую коронавирусную инфекцию, вызванную 2019-nCoV…. 30
6.1. Маршрутизация пациентов и лиц с подозрением на новую коронавирусную инфекцию, вызванную 2019-nCoV…. 30
6.2. Особенности эвакуационных мероприятий больных или лиц с подозрением на новой коронавирусную инфекцию, вызванную 2019— nCoV, и общие принципы госпитализации больного, подозрительного на заболевание коронавирусной инфекцией . 34
Приложение 1-4. 44
1
ВВЕДЕНИЕ
Появление в декабре 2019 г. заболеваний, вызванных новым коронавирусом (2019-nCoV), поставило перед специалистами в области охраны здравоохранения и врачами трудные задачи, связанные с быстрой диагностикой и клиническим ведением больных c этой инфекцией. В настоящее время сведения об эпидемиологии, клинических особенностях, профилактике и лечении этого заболевания ограничены. Известно, что наиболее распространенным клиническим проявлением нового варианта коронавирусной инфекции является пневмония, у значительного числа пациентов зарегистрировано развитие острого респираторного дистресс— синдрома (ОРДС).
Рекомендации, представленные в документе, в значительной степени базируются на фактических данных, опубликованных специалистами ВОЗ, китайского и американского центра по контролю за заболеваемостью, а также Европейского Центра по контролю за заболеваемостью в материалах по лечению и профилактике этой инфекции.
Методические рекомендации предназначены для врачей лечебно— профилактических учреждений инфекционного профиля, а также врачей— реаниматологов отделений интенсивной терапии инфекционного стационара.
1. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Коронавирусы (Coronaviridae) – это большое семейство РНК— содержащих вирусов, способных инфицировать человека и некоторых животных. У людей коронавирусы могут вызвать целый ряд заболеваний – от легких форм острой респираторной инфекции до тяжелого острого респираторного синдрома (ТОРС). В настоящее время известно о циркуляции среди населения четырех коронавирусов (HCoV-229E, -OC43, -NL63 и —
HKU1), которые круглогодично присутствуют в структуре ОРВИ, и, как правило, вызывают поражение верхних дыхательных путей легкой и средней тяжести.
По результатам серологического и филогенетического анализа коронавирусы разделяются на три рода: Alphacoronavirus, Betacoronavirus и Gammacoronavirus. Естественными хозяевами большинства из известных в настоящее время коронавирусов являются млекопитающие.
До 2002 года коронавирусы рассматривались в качестве агентов, вызывающих нетяжелые заболевания верхних дыхательных путей (с крайне редкими летальными исходами). В конце 2002 года появился коронавирус (SARS-CoV), возбудитель атипичной пневмонии, который вызывал ТОРС у людей. Данный вирус относится к роду Betacoronavirus. Природным резервуаром SARS-CoV служат летучие мыши, промежуточные хозяева – верблюды и гималайские циветты. Всего за период эпидемии в 37 странах по миру зарегистрировано более 8000 случаев, из них 774 со смертельным исходом. С 2004 года новых случаев атипичной пневмонии, вызванной SARS-CoV, не зарегистрировано.
В 2012 году мир столкнулся с новым коронавирусом MERS (MERS— CoV), возбудителем ближневосточного респираторного синдрома, также принадлежащему к роду Betacoronavirus. Основным природным резервуаром коронавирусов MERS-CoV являются верблюды. С 2012 года зарегистрировано 2494 случая коронавирусной инфекции, вызванной вирусом MERS-CoV, из которых 858 закончились летальным исходом. Все случаи заболевания географически ассоциированы с Аравийским полуостровом (82% случаев зарегистрированы в Саудовской Аравии). В настоящий момент MERS-CoV продолжает циркулировать и вызывать новые случаи заболевания.
Новый коронавирус 2019-nCoV (временное название, присвоенное Всемирной организацией здравоохранения 12 января 2020 года) представляет собой одноцепочечный РНК-содержащий вирус, относится к семейству Coronaviridae, относится к линии Beta-CoV B. Вирус отнесен ко II группе патогенности, как и некоторые другие представители этого семейства (вирус SARS-CoV, MERS-CoV).
Коронавирус 2019-nCoV предположительно является рекомбинантным вирусом между коронавирусом летучих мышей и неизвестным по происхождению коронавирусом. Генетическая последовательность 2019— nCoV сходна с последовательностью SARS-CoV по меньшей мере на 70%.
Патогенез новой коронавирусной инфекции изучен недостаточно. Данные о длительности и напряженности иммунитета в отношении 2019— nCoV в настоящее время отсутствуют. Иммунитет при инфекциях, вызванных другими представителями семейства коронавирусов, не стойкий и возможно повторное заражение.
2. ЭПИДЕМИОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА
Пути передачи инфекции: воздушно-капельный (при кашле, чихании, разговоре), воздушно-пылевой и контактный. Факторы передачи: воздух, пищевые продукты и предметы обихода, контаминированные 2019-nCoV.
Установлена роль инфекции, вызванной2019-nCoV, как инфекции, связанной с оказанием медицинской помощи. По состоянию на 23.01.2020 в одной из больниц г. Ухань выявлено 15 подтвержденных случаев заболевания среди врачей, контактировавших с больными 2019-nCoV.
Стандартное определение случая заболевания новой коронавирусной инфекции 2019-nCoV
Подозрительный на инфекцию, вызванную 2019-nCoV, случай:
— наличие клинических проявлений острой респираторной инфекции, бронхита, пневмонии в сочетании со следующими данными эпидемиологического анамнеза:
— посещение за последние 14 дней до появления симптомов эпидемиологически неблагополучных по 2019-nCoV стран и регионов (главным образом г. Ухань, Китай);
— наличие тесных контактов за последние 14 дней с лицами, находящимися под наблюдением по инфекции, вызванной новым коронавирусом2019-nCoV, которые в последующем заболели;
— наличие тесных контактов за последние 14 дней с лицами, у которых лабораторно подтвержден диагноз 2019-nCoV.
Вероятный случай инфекции, вызванной 2019-nCoV:
— наличие клинических проявлений тяжелой пневмонии, ОРДС, сепсиса в сочетании с данными эпидемиологического анамнеза (см. выше).
Подтвержденный случай инфекции, вызванной 2019-nCoV:
1.Наличие клинических проявлений острой респираторной инфекции, бронхита, пневмонии в сочетании с данными эпидемиологического анамнеза (см. выше).
2. Положительные результаты лабораторных тестов на наличие РНК 2019-nCoV методом ПЦР.
3. ДИАГНОСТИКА КОРОНАВИРУСНОЙ ИНФЕКЦИИ
3.1. АЛГОРИТМ ОБСЛЕДОВАНИЯ ПАЦИЕНТА С ПОДОЗРЕНИЕМ НА НОВУЮ КОРОНАВИРУСНУЮ ИНФЕКЦИЮ, ВЫЗВАННУЮ 2019-NCOV
Диагноз устанавливается на основании клинического обследования,
данных эпидемиологических анамнеза и результатов лабораторных исследований.
1. Подробная оценка всех жалоб, анамнеза заболевания,
эпидемиологического анамнеза. При сборе эпидемиологического анамнеза обращается внимание на посещение в течение 14 дней до первых симптомов, эпидемически неблагополучных по 2019-nCoV стран и регионов (в первую очередь г. Ухань, Китай), наличие тесных контактов за последние 14 дней с лицами, подозрительными на инфицирование2019-nCoV, или лицами, у которых диагноз подтвержден лабораторно.
2. Физикальное обследование, обязательно включающее:
— оценку видимых слизистых оболочек верхних дыхательных путей,
— аускультацию и перкуссию легких,
— пальпацию лимфатических узлов,
— исследование органов брюшной полости с определением размеров печени и селезенки,
— термометрию,
с установлением степени тяжести состояния больного.
3. Лабораторная диагностика общая:
-выполнение общего (клинического) анализа крови с определением уровня эритроцитов, гематокрита, лейкоцитов, тромбоцитов, лейкоцитарной формулы;
-биохимический анализ крови (мочевина, креатинин, электролиты, печеночные ферменты, билирубин, глюкоза, альбумин). Биохимический анализ крови не дает какой-либо специфической информации, но обнаруживаемые отклонения могут указывать на наличие органной дисфункции, декомпенсацию сопутствующих заболеваний и развитие осложнений, имеют определенное прогностическое значение, оказывают влияние на выбор лекарственных средств и/или режим их дозирования;
-исследование уровня С-реактивного белка (СРБ) в сыворотке крови. Уровень СРБ коррелирует с тяжестью течения, распространенностью воспалительной инфильтрации и прогнозом при пневмонии;
— пульсоксиметрия с измерением SpO2 для выявления дыхательной недостаточности и оценки выраженности гипоксемии. Пульсоксиметрия является простым и надежным скрининговым методом, позволяющим выявлять пациентов с гипоксемией, нуждающихся в респираторной поддержке и оценивать ее эффективность;
— пациентам с признаками острой дыхательной недостаточности (ОДН) (SрO2 менее 90% по данным пульсоксиметрии) рекомендуется исследование газов артериальной крови с определением PaO2, PaCO2, pH, бикарбонатов, лактата;
— пациентам с признаками ОДН рекомендуется выполнение коагулограммы с определением протромбинового времени, международного нормализованного отношения и активированного частичного тромбопластинового времени.
4. Лабораторная диагностика специфическая:
4. ЛЕЧЕНИЕ КОРОНАВИРУСНОЙ ИНФЕКЦИИ
Читайте также:


