Взаимодействия инфекций с макроорганизмами
Патогенность – способность инфекционного агента, проникать в организм хозяина и размножаться в нем.
Активное размножение возбудителя в органах-мишенях, сопровождается развитием симптомов, характерных для данной инфекции. В этот же период активизируются реакции специфического иммунитета, проявляются особенности клиники, связанные с развитием этих реакций. По мере накопления в организме продуктов специфических реакций, идет нейтрализация возбудителя и удаление его из организма. Гибель организма в результате размножения возбудителей и разрушения органа-мишени биологически невыгодна возбудителю, так как основная масса новых поколений возбудителя гибнет вместе с хозяином. Поэтому в ходе эволюции формировались группы инфекционных агентов, живущих за счет организма хозяина, но не вызывающие в нем разрушительных изменений. Таким образом, между инфекционными агентами и восприимчивым хозяином сложились 2 типа отношений: паразитизм и мутуализм.
Мутуализм. Нормальная микрофлора организма человека живет за счет его ресурсов и, в свою очередь, оказывает определенное положительное воздействие.
В силу конкуренции с болезнетворными инфекционными агентами она препятствует его проникновению и размножению в организме хозяина. Большинство вирусных и грибковых инфекций дыхательных путей, пищеварительного тракта, мочеполовых путей – развивается исключительно на фоне гибели нормальной микрофлоры.
Нормальная микрофлора кишечника обеспечивает организму усвоение значительной доли поступающих с пищей питательных веществ.
Общее загрязнение среды обитания токсичными веществами, частое использование антибиотиков ведут к гибели нормальной микрофлоры организма человека, что становится причиной заболеваний пищеварительной системы, повышает восприимчивость к вирусным и грибковым инфекциям.
Паразитизм. Организм хозяина как среда обитания инфекционного агента создает, с одной стороны, определенные преимущества, а с другой – трудности.
1. Обилие легко усвояемых питательных компонентов в виде частично переваренной пищи хозяина или его тканей. Это создает предпосылки для быстрого роста и размножения паразитов.
2. Высокая степень защищенности от внешних воздействий, постоянство химического состава, температуры, водного режима.
1. Ограниченность жизненного пространства и времени.
2. Исходя из 1-го, необходим выход новых поколений возбудителя во внешнюю среду для заражения новых организмов. При этом идет массовая гибель возбудителя из-за температурных колебаний, воздействия солнечного света, из-за отсутствия во внешней среде необходимых питательных веществ.
Некоторые бактериальные возбудители приспособились к длительному сохранению во внешней среде. Оказавшись в неблагоприятных условиях, они за счет внутренних резервов создают себе прочную оболочку, а затем полностью прекращают обмен веществ и взаимосвязь с окружающей средой. То есть трансформируются в спору, выдерживающую экстремальные условия.
Эпидемия, или эпизоотия - процесс быстрого распространения инфекционного заболевания среди компактно проживающего населения или (соответственно) в популяции восприимчивых животных.
Вирулентность - степень патогенности возбудителя или степень тяжести заболевания, вызванного размножением возбудителя.
Закономерности развития эпидемического (эпизоотического) процесса являются частным случаем проявления механизмов саморегуляции популяций. На первом этапе эпидемии, или эпизоотии, идет быстрое усиление вирулентности возбудителя. Это объясняется тем, что при быстром распространении инфекции среди неиммунных восприимчивых особей идет естественный отбор наиболее активных, а значит, и более вирулентных инфекционных агентов. На стадии широкого распространения заболевания среди населения или поголовья животных основная масса выделяемого больными во внешнюю среду возбудителя не находит нового, еще не инфицированного и значит восприимчивого "хозяина", и погибает. Множество высоковирулентных возбудителей гибнет вместе с обусловленной заболеванием гибелью "хозяина". В результате на этом этапе эпидемии, или эпизоотии, более приспособленными оказываются слабовирулентные инфекционные агенты, вызывающие вялотекущие или хронические формы, обеспечивающие длительное пребывание в комфортных условиях организма "хозяина". Постепенное снижение вирулентности возбудителя уменьшает тяжесть заболевания, что приводит к быстрому увеличению числа выздоровевших с приобретением иммунитета особей. Преобладание иммунных особей в населении или популяции приводит к затуханию эпидемии (эпизоотии), но не приводит к полному исчезновению возбудителя, так как молодые особи нового поколения, не переболевшие данным заболеванием, восприимчивы к инфекции. Наступает этап относительного равновесия между популяцией "хозяина" и популяцией возбудителя, когда слабовирулентный возбудитель циркулирует среди еще неиммунного меньшинства нового поколения "хозяина". Примером подобного равновесия является циркуляция вируса ветряной оспы в популяциях человека. Однако любое резкое изменение численности популяции "хозяина" ведет к новой вспышке эпидемии (эпизоотии), которая также будет сопровождаться на первых этапах усилением вирулентности. Именно поэтому детям, заболевшим "ветрянкой", не разрешается посещение детских учреждений, так как быстрое распространение инфекции среди неиммунных членов детского коллектива может привести к усилению вирулентности вируса, и легкая форма течения болезни сменится тяжелой. Частые инфекционные заболевания детей приводят в итоге к формированию в организме иммунного фона, общего для всего населения региона и предотвращающего рецидивы эпидемий большинства находящихся в равновесии с населением популяций возбудителей. Но необходимо учитывать то, что высокая плотность населения, особенно в городах, препятствует снижению вирулентности возбудителей, поэтому в борьбе с инфекциями организму ребенка нужна помощь в виде лекарственных препаратов (антибиотиков), подавляющих размножение возбудителя.
Не нашли то, что искали? Воспользуйтесь поиском:
Инфекционный процесс, инфекция (inficio– загрязнять, вносить что-то извне) – это эволюционно сложившиеся взаимодействия восприимчивого человеческого организма и болезнетворного (патогенного) микроорганизма в определенных условиях внешней и социальной среды.
Крайняя степень этого взаимодействия – инфекционная болезнь (совокупность расстройств нормального функционирования организма благодаря биологическим агентам).
Наука инфектология изучает клинические проявления инфекционного процесса.
Эпидемиология изучает проявление инфекции в человеческих коллективах.
Целью эпидемиологии является
· изучение механизма возникновения
· развития эпидемиологического процесса,
· разработка и применение методов предупреждения инфекционных болезней и борьбы с ними.
Характерно для Инфекционных болезней:
· вызываются живыми микроорганизмами
· им свойственна контагиозность (заразность)
· характерен скрытый (инкубационный) – период
· после перенесенной болезни развивается иммунитет (невосприимчивость к повторному заражению тем же возбудителем)
Совместное существование нормальной микрофлоры тела человека и самого человеческого организма никому никакого вреда не приносит.
Многие представители микрофлоры толстого кишечника синтезируют биологически активные вещества, утилизируя питательные субстраты, поступившие в желудочно-кишечный тракт.
Только при паразитизме микроорганизм наносит существенный вред человеческому организму.
Источником инфекции может быть заболевший или инфицированный человек.
Большую роль играет восприимчивость человеческого организма.
Важен механизм передачи возбудителя.
Инфекционные болезни формируют эпидемические очаги.
Эпидемия – это широкое распространение инфекции, значительно превышающее уровень заболеваемости в данной местности.
Пандемия – огромное по уровню и масштабам распространение инфекции.
Любое инфекционное заболевание характеризуется цикличностью течения:
1. Инкубационный период начинается с момента внедрения микроорганизма. В это время происходит адгезия микроорганизма на слизистых оболочках миндалин, дыхательных путей, желудочно-кишечного и мочеполового трактов. В это время больной не представляет опасности для окружающих.
2. В продромальном периоде появляется общая слабость, головная боль, повышение температуры. Происходит колонизация. Возбудитель болезни уже может выделяться во внешнюю среду.
3. В период разгара болезни появляются симптомы, характерные для данной конкретной болезни. Возбудитель интенсивно размножается. Накапливаются токсины и ферменты в большом количестве, поступающие в кровь. Возбудитель активно выделяется из организма больного во внешнюю среду.
4. Период реконвалесценции (выздоровления) – нормализуется функция организма. Прекращается размножение возбудителя. Гибель возбудителя происходит необязательно.
Иногда возбудитель сохраняется в организме, несмотря на клиническое выздоровление. Такое состояние называется микробоносительством.
Заболевание, возникшее после выздоровления вследствие повторного заражения тем же самым возбудителем, называется реинфекцией.
Суперинфекция – заражение происходит в организме до выздоровления.
Рецидив – возврат клинических симптомов болезни без повторного заражения.
Бессимптомная инфекция – инфекция без выраженных симптомов.
При резком снижении защитных сил организма человека (иммунодефицитном состоянии) может развиться эндогенная инфекция, вызываемая нормальной микрофлорой тела человека.
Экзогенная инфекция – проникновение возбудителя в организм человека извне.
Моноинфекция– инфекция, вызванная одним возбудителем.
Микстинфекция– обусловлена несколькими возбудителями.
Патогенность микроорганизма – способность микроорганизмов вызывать инфекционный процесс.
Вирулентность – степень патогенности конкретного штамма возбудителя.
К факторам патогенности бактерий относятся
· Адгезины – микробные белкиповерхностей бактериальной клетки, отвечающие за прилипание (прикреплению) к эпителию слизистых оболочек. Взаимодействие микробов и клеток очень специфично. Одни микроорганизмы колонизируют эпителий желудочно-кишечного тракта, другие – дыхательных путей.
· Капсулы - подавляет начальные этапы защитных реакций организма – распознавание и поглощение.
· Колонизация- способность размножаться на слизистых оболочках ,
· Пенетрация- способность проникать внутрь эпителиальной клетки
· Инвазия – способность возбудителя проникать через слизистые и соединительнотканные барьеры в подлежащие ткани
· Агрессия - способность противостоять механизмам защиты хозяина, подавлять иммунную защиту хозяина.
Токсины (яды) бактерий подразделяют на:
· Экзотоксины – продукты метаболизма грам+ бактерий. Действие экзотоксинов очень специфично. Цитотоксиныблокируют биосинтез белка. Мембранотоксины повышают проницаемость мембраны эритроцитов и лейкоцитов. Эксфолиатины и эритрогенины влияют на процессы взаимодействия клеток между собой и с межклеточным пространством.
· Эндотоксины – метаболиты грам– бактерий. Высвобождаются только после гибели бактериальной клетки. Это липополисахариды. Действие эндотоксинов малоспецифично – интоксикация, слабость, падение артериального давления.
Токсичность (вирулентность) микроорганизмов может быть оценена количественно:
· DLM – dosisletalisminima– минимальное количество микробов или токсина, вызывающее гибель лабораторных животных - 80%
· DCL – dosiscertaletalis – гибель абсолютно всех животных
· LD50 – letalisdosis– гибель 50 % лабораторных животных
· ID – минимальное количество микроорганизмов или токсина, способное вызвать заболевание (например туляремияID – 1-2 КОЕ, брюшной тиф – 10 5 КОЕ, холеры – 10 10 КОЕ
· KOE – колониеобразующая единица ( в 1 мл, 1 гр.), показатель жизнеспособности микроорганизма
Человек имеет обильную микрофлору (биоценоз микроорганизмов) на внешних покровах тела и в полостях.
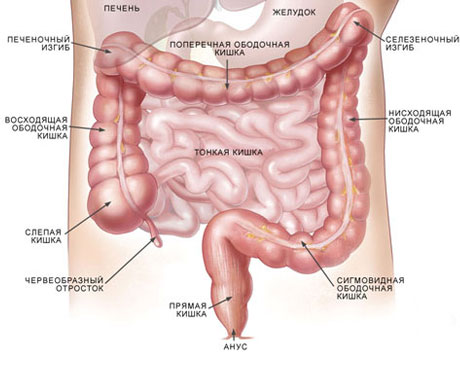
Большая часть микробов концентрируетсяв желудочно-кишечном тракте, особенно в толстом кишечнике.
В ротовой полости обнаружено до 200 микроорганизмов, их концентрация в слюне составляет 5 млрд КОЕ/мл.В зубном налете – в тысячу раз больше.
На небных миндалинах –
Бактерии полости ртаспособствуют разрушению эмали зубов и развитию кариеса.
Микрофлора желудочно-кишечного тракта в разных отделах имеет свои особенности:
· В глотке и пищеводе – микроорганизмы отсутствуют
· Желудок– кислая среда неблагоприятна для размножения микроорганизмов. Здоровый желудок является местом массовой гибели микроорганизмов. Здесь могут существовать вирусы и кислотоустойчивые бактерии ( лактобактерии, энтеровирусы),дрожжи. При пониженной кислотности в желудке развивается богатая микрофлора (сарцины, бациллы, дрожжи, Helicobacterpylori).
· В 12-перстной кишке, где содержимое ощелачивается секретом поджелудочной железы и желчью, среда более благоприятна для жизнедеятельности микроорганизмов.
· Тонкий кишечникв норме содержит скудную и непостоянную микрофлору.
· В толстой кишкесодержится обильнейшая микрофлора. Человек ежедневно выделяет с эксрементами в среднем около 10 12 бактерий – половина сухой массы фекалий.
Микрофлора кишечника
· обеспечивает газовый состав и кинетическую регуляцию его деятельности, водно-солевой обмен
· продуцирует биологически активные соединения
· обладает детоксицирующей активностью
· обеспечивает продукцию витаминов
· защищает кишечник от колонизации патогенными и условно-патогенными бактериями

Кишечная стенка в нормальном состоянии практически непроницаема для микроорганизмов. Нарушение целостности кишечной стенки ведет к вторжению бактерий из кишечника в стерильные внутренние ткани и полости тела, в результате чего развиваются тяжелые заболевания часто с летальным (смертельным) исходом.
Различают 4 стадии дисбактериоза:
1. Уменьшение количества лактобактерий
2. Уменьшение количества бифидобактерий
3. Преобладание гемолитических форм бактерий и дрожжевых грибов
4. Преобладание гемолитических форм бактерий и дрожжевых грибов с повышенным содержанием бактерий рода Proteus.
Для коррекции дисбактериоза кишечника широко используются бактерии – антагонисты.Еще И.И. Мечников предложил для борьбы со старением принимать внутрь простоквашу на основе Lactobacillusbulgaricus.
Лекарственные препараты на ОСНОВЕ ЖИВЫХ БАКТЕРИЙ - АНТАГОНИСТОВ, предназначенные для коррекции нормальной микрофлоры, называют эубиотиками (пробиотики).
Эти живые микроорганизмы при естественном способе введения оказывают благоприятное влияние на физиологические функции нашего организма через оптимизацию его микроэкологического статуса.
Пробиотики – это химические соединения, в основном природного происхождения, включение которых в пищевой рацион способствует накоплению определенных групп микроорганизмов.
К пробиотикам относят:
Они предназначены для стимуляции роста лакто- и бифидофлоры.
Пробиотики получают на основе :
· Бифидобактерий– бифидумбактерин, бификол
· Лактобактерий – лактобактерин, ацилактат, аципол
· Споровых бактерий – биоспорин, бактисубтил
· Реже на основе условно-патогенных кишечных палочек – биофлор
Широкое распространение получили симбиотики – препараты, сочетающие несколько пробиотиков, например ЛИНЕКС– препарат на основе L.acidophilus, B.infantis, S.faecium, ,и пробиотиков - БИФИФОРМ, ЛАМИНОЛАКТ.
В настоящее время все эти продукты, согласно ГОСТ Р 52349-05, можно отнести к функциональным пищевым продуктам, которые занимают место между лекарствами и обычными пищевыми продуктами.
В естественных средах (почва, вода, воздух, живые ) мк живут в виде сообществ, образуя экологические связи как между собой, так и с Р. Ж. чком и с абиогенными факторами окр среды.
Отношения в гетерогенных популяциях мк, состоящих из особей 1 вида, – симбиотические, иногда – конкурентные (при разных темпах размножения в среде с дефицитом пит в-в).
МЕЖВИДОВЫЕ ВЗАИМООТНОШЕНИЯ делятся на несколько видов:
Нейтрализм – обитающие в одном биотопе популяции не влияют друг на друга.
Симбиоз – обе популяции извлекают для себя пользу – степень зависимости колеблется от слабой (сотрудничество) до полной (мутуализм). Мутуализм – симбионты выполняют разные дополняющие друг друга жизненные функции. Симбиоз наблюдается м/у виатминсинтезирующими мк и чком.
Коменсализм (нахлебничество) – мк питаются остатками пищи хозяина. Например, коменсалы человека (аутохтонные бактерии и грибы), питающиеся слущенным эпителием или остатками органических веществ.
Конкуренция (антагонизм) – происходит подавление жизнедеятельности одной популяции другой, за счёт веществ, задерживающих размножение и убивающих конкурентов (АБ, бактериоцины, органические и жирные кислоты и др).
Паразитизм – одна популяция (паразит), нанося вред другой популяции (хозяину), извлекает для себя пользу. Паразитами бактерий являются фаги, человека – Б. В. Г. П!! → вызывают заболевание.
ИНФЕКЦИЯ (лат. Infectio – заражение) – размножение чужеродных мк в теле -хозяина, размножение нормальной мкФ (кишечного тракта) инфекцией не считается, те же процессы, вызванные простейшими, называют инвазиями.
Проявления взаимодействия между патогенными мк, продуктами их жизнедеятельности (токсинами, ферментами) и клетками, тканями и органами организма хозяина зависит от свойств возбудителя, инфицирующей дозы, состояния МК и условий окр среды (в т.ч. соц ф-ры).
ПУТЬ ПРОНИКНОВЕНИЯ (входные ворота) инфекции – ткани, лишенные физиологической защиты против конкретного вида мк . Например, слизистая трахеи, бронхов – для стафило-, пневмококков, микоплазмы пневмонии, В!! гриппа и кори; слизистая ЖКТ – для шигелл, сальмонелл, холерного вибриона; слизистая МПТ – для гоно-, стрептококков, уретральных микоплазм и хламидий. Ряд возбудителей проникает в несколькими путями: стафило-, стрептококки, протеи, Б!! чумы и др.
Входные ворота часто определяют локализацию возбудителя в , патогенетические и клинические особенности инфекционного заболевания. Например, СТАФИЛО- и СТРЕПТОКОККИ при проникновении через кожу в кровь → сепсис, на слизистую дыхательных путей → бронхиты, пневмонии, на слизистую уретры → гнойные уретриты; КИШЕЧНАЯ ПАЛОЧКА при проникновении через кожу → нагноения, на слизистую тонкой или толстой кишки → кишечные инфекции и т. д.
ФОРМЫ ИНФЕКЦИИ разнообразны:
По ПРИРОДЕ ВОЗБУДИТЕЛЯ: Б. В. Г.
Экзогенная – возникает в результате заражения патогенными мк, поступающими из окр среды с пищей, водой, воздухом, почвой, выделениями больного человека или носителя. + ЯТРОГЕННАЯ
Эндогенная – вызывается представителями нормальной мкФ – условно-пат мк самого индивидуума, часто при иммунодефицитных состояниях организма.
Аутоинфекция – разновидность эндогенной инфекции, возникает в результате самозаражения при переносе возбудителя (обычно руками самого больного) из одного биотопа в другой (из полости рта → на раневую поверхность).
Очаговая – мк локализуются в местном очаге, не распространяются по (фурункулез, ангина, конъюнктивиты).
Генерализованная – возбудитель распространяется по лимфогенным путем или гематогенным (это приводит к бактериемии или вирусемии – переносчик в крови не размножается).
Наиболее тяжелой генерализованной формой инфекции является сепсис, при этом возбудитель размножается в крови, иммунитет резко угнетён. Близким к сепсису является циклическое размножение в крови некоторых П!! (малярийный плазмодий, трипаносомы).
При возникновении гнойных очагов во внутренних органах начинается септикопиемия, а при массовом поступлении в кровь бактерий и их токсинов развивается бактериальный или токсико-септический шок.
По ЧИСЛУ ВИДОВ ВОЗБУДИТЕЛЯ: Моноинфекция – вызывается 1 видом мк. Смешанная (микст) – двумя или несколькими видами, протекают наиболее тяжело, к ним относятся многие респираторные заболевания, вызванные Б. В. микоплазмами в разн сочетаниях.
По ПОВТОРЯЕМОСТИ ПРОЯВЛЕНИЙ ЗАБОЛЕВАНИЯ:
Вторичная – к первоначальной (основной), уже развившейся болезни присоединяется другая, вызываемая новым возбудителем (при заболевании брюшным тифом может возникнуть пневмония).
Реинфекция – повторное заражение тем же возбудителем после перенесенной инфекции (дизентерия, гонорея и др болезни, при к/х не формируется напряженный иммунитет).
Суперинфекция – инфицирование МК тем же возбудителем происходит до выздоровления.
Рецидив – возврат клинических проявлений болезни без повторного заражения за счет оставшихся возбудителей (остеомиелит, возвратный тиф).
По ПРОДОЛЖИТЕЛЬНОСТИ ВЗАИМОДЕЙСТВИЯ возбудителя с МК:
Острые – протекают в сравнительно короткие сроки, х-ся опред для данного заболевания патогенезом и клиническими симптомами.
Хронические – их продолжительность колеблется от нескольких месяцев до многих лет, х-ся длительным пребыванием мк в МК =персистенция. При этом возбудитель может выделяться в окр среду.
Микробоносительство (бактерионосительство, вирусоносительство и т.д.) – выделение возбудителя после клинического выздоровления больного. Чаще всего эти состояния формируются при слабой напряженности постинфекционного иммунитета (после кишечных инфекций – дизентерия и др.), детских инфекций (дифтерия, скарлатина и др.). Может развиваться у здоровых лиц, контактировавших с больными или носителями. Клинически не проявляется.
Бессимптомная – инфекция протекает без выраженных симптомов, заканчивается выздоровлением при элиминации возбудителя либо переходом в манифестную острую либо хроническую инфекцию
Манифестная – при наличии характерного симптомокомплекса.
По ИСТОЧНИКУ: Антропонозы (чк), Зоонозы (Ж!!), Сопронозы (окр среда)
И инфекционных агентов. Характеристика инфекционного процесса. Местные и общие реакции при инфекциях. Бактериемия. Сепсис как особая форма развития инфекции
Цель изучения темы:формирование профессиональныхкомпетенций по вопросам инфекционных и паразитарных болезней, сепсисе как особой форме развития инфекции.
В результате изучения темы студент должен:
Знать: сущность инфекции как биологического явле-ния; характеристики возбудителей, механизмы инфициро-вания, механизмы патогенного действия болезнетворных агентов, варианты местных и общих реакций при инфекции; структурно-функциональные нарушения при различных формах сепсиса и бактериальном шоке с учетом знаний эти-опатогенеза, общей реактивности организма и состояния за-щитных механизмов организма; прогнозы.
Уметь: пользоваться учебной литературой, сетью Интер-нет для получения современной информации по изучаемой теме; работать с макро- и микропрепаратами; обосновывать характер патологического процесса и его клинические про-явления при инфекционных и паразитарных болезнях, сеп-сисе, как особой форме развития инфекции.
Владеть: навыками описания морфологических измене-ний, изучаемых по теме, макропрепаратов, микропрепара-тов, электронограмм; навыками оценки характера патологи-ческого процесса и его клинических проявлений на основа-нии макро- и микроскопических изменений в органах и тка-нях при различных формах сепсиса.
Инфекционная болезнь,или инфекция, - внедрение иразмножение микроорганизмов в макроорганизме с разви-тием различных форм их взаимодействия: от носительства возбудителей до выраженной болезни.
Термины, определяющие взаимодействие макро- и ми-кроорганизмов.
Патогенность – способность микроорганизмов вызыватьинфекционное заболевание. Патогены - микроорганизмы, вызывающие инфекционное заболевание.
Инфективность – способность микроорганизмов пре-одолевать защитные механизмы человека или животного (клеточные, тканевые, гуморальные и др.).
Инвазивность – способность патогенных микроорганиз-мов к размножению и распространению по организму.
Токсичность – способность микроорганизмов вырабаты-вать и выделять различные токсины, что также определяет их патогенность.
Вирулентность – степень патогенности микроорганизма,зависящая от многих условий: особенностей штамма, способа его попадания в организм, иммуногенности, токсичности и др.
Инфекционный процесс- комплекс реакций макроор-ганизма на внедрение и размножение в нем патогенных ми-кроорганизмов, направленных на восстановление гомеоста-за с окружающей средой.
Восприимчивость к инфекции - способность человека илиживотного реагировать на внедрение возбудителя развитием заболевания или носительства.
Группы инфекционных заболеваний:
1. Антропонозы – большая группа заболеваний, характер-ных только для человека.
2. Антропозоонозы – заболевания, характерные для людей
По этиологии инфекционные заболевания: вирусные,мико-плазменные, риккетсиозные, бактериальные, грибко-вые, протозойные, паразитарные.
Механизмы передачи возбудителя:
- фекально-оральный; воздушно-капельный, или аспира-ционный, трансмиссивный (передача микроорганизмов че-рез кровь), контактный, смешанный механизм передачи ин-фекции.
Входные ворота- место, где возбудитель инфекции про-никает в организм (кожные покровы, слизистые оболочки, кровь и др.).
Первичный аффект- первичная локализация возбудите-ля и воспалительные изменения вокруг него.
Первичный инфекционный комплекс- первичный аф-фект, лимфангит и регионарный лимфаденит.
Инфекционные болезни имеют определенные периоды:
- инкубационный (скрытый) период - время, когда инфект попадает в организм и проходит цикл своего развития, в том числе размножение;
- продромальный (начальный) период болезни;
- период основных проявлений болезни. Отчетливо выра-жены симптомы конкретного инфекционного заболевания и характерные морфологические изменения. Этот период име-ет следующие стадии:
а) стадия нарастания проявлений болезни; б) стадия разгара, или максимальной выраженности, сим-
птомов; в) стадия угасания проявлений болезни - постепенное ис-
чезновение клинической симптоматики и начало репаратив-ных процессов;
- период реконвалесценции (выздоровления) может иметь разную длительность в зависимости от формы болезни, ее те-чения, состояния пациента.
Изменения в организме хозяина, возникающие в ответ на инфекцию.
Различают 5 основных разновидностей тканевой реакции. Воспаление – среди его форм превалирует гнойное вос-
Мононуклеарная интерстициальная инфильтрация воз-никает в ответ на проникновение в организм вирусов, вну-триклеточных паразитов или гельминтов.
Гранулематозное воспаление возникает при крупных(яйца шистосомы) или медленно делящихся (туберкулез) возбудителях.
Цитопатически-цитопролиферативное воспаление – вотсутствие выраженной воспалительной реакции со сторо-ны хозяина при вирусной инфекции.
Некроз ткани – под воздействием токсинов микроорга-низмов и паразитов.
Многие инфекции склонны к хронизации с разрастанием в исходе соединительной ткани.
Бактериальный шок.
Сущность бактериального шока заключается в наводне-нии организма токсинами микробов, появляющимися при распаде микробных тел (эндотоксинами) или выделяемыми микробами (экзотоксинами). Патогенетические механизмы бактериального шока различны. Токсины стимулируют вы-работку веществ с высокой симпатомиметической активно-стью, нарушающих сердечную деятельность, микроциркуля-цию, нарушается дыхание, меняется объем циркулирующей крови. Эндотелий капилляров внутренних органов повреж-дается, происходит шунтирование кровотока и секвестрация.
Сепсис- инфекционное заболевание нециклического типа,возникающее в условиях нарушенной реактивности организ-ма при проникновении из местного очага инфекции в крове-носное русло различных микроорганизмов и их токсинов.
Бактериологическая особенность - отсутствие специфи-ческого возбудителя сепсиса.
Эпидемиологическая особенность. Сепсис, в отличие отдругих инфекционных болезней, не заразен.
Иммунологическая особенность сепсиса - отсутствие вы-раженного иммунитета.
Формы течения сепсиса: молниеносная, острая, под-острая, хроническая.
Морфологические изменения при сепсисе складывают-ся из трех основных групп процессов: воспалительных, дис-трофических и гиперпластических, отражающие высокуюинтоксикацию и своеобразную гиперергическую реакцию, развивающуюся при сепсисе. Местные изменения - это нали-чие в организме очага гнойного воспаления, который назы-вается септическим очагом, в сочетании с регионарным лим-фаденитом по существу соответствует инфекционному ком-плексу. Вблизи септического очага часто возникает септиче-ский тромбофлебит.
Общие изменения - развиваются угнетение кроветворе-ния, анемия, жировая и белковая дистрофия паренхиматоз-ных органов, васкулиты с очагами фибриноидного некроза стенок сосудов, возможно появление сыпи, иногда перива-скулярных кровоизлияний, особенно в слизистых оболоч-ках, периваскулярные и перицеллюлярные отеки.
В зависимости от входных ворот различают следующие виды сепсиса.
- Терапевтический, или параинфекционный, сепсис раз-вивается в ходе или после других инфекций или неинфекци-онных болезней.
- Хирургический, или раневой (в том числе послеопераци-онный), сепсис. Входные ворота - рана, особенно после удале-ния гнойного очага. К этой группе относят ожоговый сепсис.
- Маточный, или гинекологический, сепсис. Источникрасположен в матке или в ее придатках.
- Пупочный сепсис. Источник - в области культи пуповины.
- Тонзилогенный сепсис. Септический очаг - в миндалинахили полости рта (гнойные ангины, заглоточные абсцессы и т. п.).
- Одонтогенный сепсис связан с кариесом, осложненнымфлегмоной.
- Отогенный сепсис возникает при остром или хрониче-ском гнойном отите.
- Урогенный сепсис. Септический очаг - в почках или мо-чевых путях.
- Криптогенный сепсис. Характерны клинические и мор-фологические признаки сепсиса, но его источник и входные ворота неизвестны.
Виды сепсиса: септицемия, септикопиемия, бактериаль-ный (септический) эндокардит, хронический сепсис.
Септицемия- форма сепсиса, когда нет специфической
морфологической картины, нет гноя и септических гной-ных метастазов, но чрезвычайно ярко выражена гиперерги-ческая реакция организма. Это проявляется резкой эндоток-семией, системной воспалительной реакцией с генерализо-ванным поражением микроциркуляторного русла, приводя-щей к септическому шоку с развитием ДВС-синдрома, гипо-тонии, гипоперфузии органов и тканей, полиорганной недо-статочности. Характерно молниеносное или острое течение, в большинстве случаев больные умирают через 1 – 3 суток.
Септикопиемия– форма сепсиса, при котором ведущимиявляются гнойные процессы в воротах инфекции и бактери-альная эмболия с образованием гнойников во многих орга-нах и тканях. Главная роль принадлежит стафилококку и си-негнойной палочке. В области септического очага гнойный лимфангит, лимфаденит и гнойный тромбофлебит.
Септический эндокардит.Септический (бактериаль-ный) эндокардит - форма сепсиса, когда входными воротамислужит клапанный аппарат сердца, а септический очаг рас-положен на его створках. Наиболее часто высевают белый и золотистый стафилококки, зеленящий стрептококк, кишеч-ную и синегнойную палочки, протей, клебсиеллу, грамотри-цательную флору, патогенные грибы.
- Первичный септический эндокардит (болезнь Черногу-бова) развивается в 25% наблюдений на интактных клапанах.
- Вторичный септический эндокардит - предшествует рев-матическое поражение клапанов сердца, в результате атеро-
склероза, сифилиса, бруцеллеза или других не ревматических заболеваний, в том числе врожденных пороков сердца.
Формы течения септического эндокардита определяются выраженностью аллергических реакций.
1. Острая - около 2 нед.
2. Подострая - до 3 мес.
3. Хроническая, или затяжная, форма, длящаяся месяцы и годы.
Пато- и морфогенез септического эндокардита связаны с циркуляцией иммунных комплексов и развитием реакции гиперчувствительности.
1) острый язвенный эндокардит;
2) полипозно-язвенный эндокардит.
Гистологически: на створках клапанов сердца видны ко-лонии микроорганизмов и очаги некроза с быстрым изъяз-влением, отложение тромботических масс. Вокруг них воз-никает лимфогистиоцитарная и макрофагальная инфиль-трация, но нейтрофильные лейкоциты отсутствуют.
Макроскопически: склероз створки с ее деформацией сформированием порока.
Общие изменения при септическом эндокардите проявля-ются в поражении внутренних органов, на фоне васкулитов
и тромбоэмболических осложнений.
Хрониосепсис характеризуется наличием в организме не-заживающего гнойного очага.
Патогенез: гной, белковые продукты тканевого распада,токсины бактерий постоянно всасываются из раны лимфоген-но и гематогенно. Это вызывает длительную интоксикацию ор-ганизма, постоянную лихорадку, огромную потерю белка, элек-тролитов, ферментов, что снижает реактивность организма.
Морфологически: развиваются жировая дистрофия и атро-фия паренхиматозных органов, интерстициальное воспале-ние легких и других органов. Увеличение селезенки и лимфа-тических узлов, общее истощение.
Вопросы для самоподготовки
1. Инфекция.Понятие. Инфекционная болезнь, возбуди-тель, инфицирование, носительство, вирулентность.
Последнее изменение этой страницы: 2016-06-26; Нарушение авторского права страницы
Читайте также:


