Заболевание крови вызванное заболеванием костей
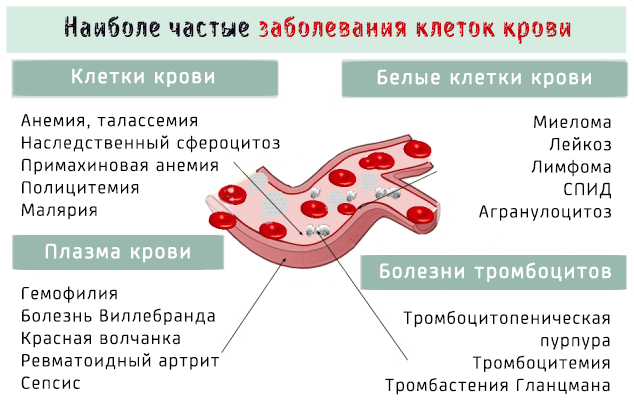
Заболевания крови поражают клеточные элементы крови, такие как тромбоциты, эритроциты и лейкоциты, или жидкую часть, т.е. плазму.
Давайте посмотрим, что это за болезни и проанализируем разнообразные симптомы, которыми каждая из них проявляется.
Особенности заболеваний крови
Когда мы говорим о заболеваниях крови , то имеем в виду определенные нарушения, которые поражают один или несколько элементов крови.
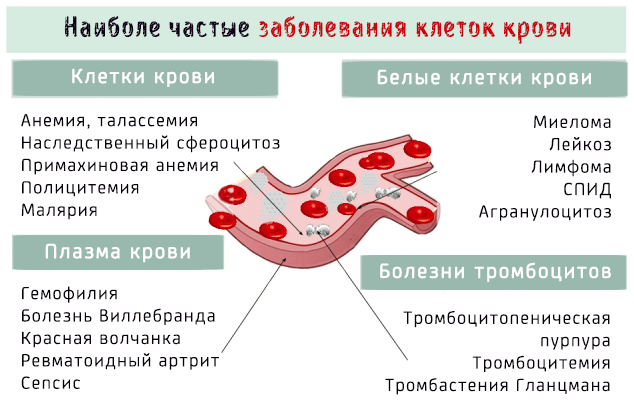
Заболевания крови могут затронуть клеточные элементы, то есть эритроциты, тромбоциты и другие клетки крови, так и её плазму.
Некоторые заболевания крови имеют генетическое происхождение, другие относятся к числу онкологических заболеваний, третьи связаны с дефицитом определенных веществ. В любом случае, они могут каснуться людей любой категории и возраста, от маленьких детей до пожилых людей.
Классификация гематологических заболеваний
Патологии крови могут классифицироваться в зависимости от сроков развития, от прогноза для жизни больного, от типа патологии и индивидуальной реакции на терапию, от типа пострадавших элементов крови.
В последнем случае заболевания крови могут влиять на:
- Красные кровяные клетки , т.е. все заболевания, которые приводят к уменьшению в производстве или увеличение разрушения этих клеток. В некоторых случаях заболевания приводят к чрезмерному увеличению объемов производства эритроцитов или связаны с наличием паразитов.
- Белые клетки крови , т.е. все заболевания, которые определяют изменения в производстве и числе клеток иммунитета.
- Тромбоциты , т.е. те патологии, которые определяют изменение формы и числа тромбоцитов и которые, соответственно, вызывают дефекты в процессе свертывания крови.
- Плазма , т.е. патологии жидкой части крови.
В дополнение к этому, заболевания крови разделяют в зависимости от причин:
- Генетические , т.е. возникающие из-за мутации одного или нескольких генов, что происходит спорадически или в силу наследственных причин.
- Наследственные , то есть связанные с генетической мутацией, которая передаётся от родителей к детям.
- Проблемы питания , т.е. вызванные дефицитом определенных веществ, которые должны поступать вместе питанием.
- Аутоиммунные , т.е. вызванные нарушениями в работе иммунной системы, которая атакует клетки крови.
- Инфекционные , т.е. связанные с передачей вируса или паразитов, например, через укусы насекомых.
- От терапии или патологии , т.е. последствие терапии на уровне костного мозга или других заболеваний, которые мешают нормальному процессу производства клеток крови.
Симптомы: как проявляются патологии крови
Симптоматология заболеваний крови отличается в зависимости от пострадавшего компонента крови.
В случае заболевания красных клеток крови, симптомы часто связаны с дефицитом кислорода и гемоглобина:
В случае болезни белых клеток крови среди симптомов отмечаются:
- увеличение лимфатических узлов и селезенки
- лихорадка
- зуд
- сыпь
Патологии тромбоцитов могут проявляться:
- появлением пятен на коже, похожих на синяки, или беспричинным кровотечение, когда число тромбоцитов становится слишком низким
- образованием тромбов и сгустков, когда количество тромбоцитов чрезмерно
При наличии патологий плазмы могут проявляться:
- трудности свертывания крови
- кровотечения
Наиболее частые патологии крови
Попробуем теперь перечислить наиболее распространенные заболевания крови. Для удобства, разделив заболевания в зависимости от типа пострадавшей фракции крови.
Среди анемий наиболее известны:
- Серповидно-клеточная анемия : это генетически-наследственная патология и характеризуется изменением физической формы красных кровяных клеток, которые приобретают серповидную форму и которые легко ломаются.
- Железодефицитная анемия : это тип анемии, вызванный дефицитом железа из-за проблем питания или врожденных причин. Железо не правильно усваивается или поступает в недостаточном количестве, поэтому эритроциты и гемоглобин не формируются должным образом.
- Пернициозная анемия : обусловлена дефицитом витамина В12 из-за плохого питания или дефицита внутреннего фактора, необходимого для усвоения этого витамина. Из-за недостатка витамина В12 эритроциты не созревают должным образом.
- Аутоиммунные гемолитические анемии : объединяет несколько аутоиммунных заболеваний, при которых иммунная система атакует и уничтожает красные кровяные клетки. Причина часто неизвестна, но может быть следствием другого заболевания, такого как лимфома, или спровоцировано лекарствами.
- Апластическая анемия : заболевание характеризуется неспособностью костного мозга правильно производить красные кровяные клетки и другие клетки крови. Точная причина патологии неизвестна, но предполагают, что это связано с взаимодействием генетических факторов и факторов окружающей среды.
- Вторичная анемия хронических заболеваний : этот тип анемии появляется у пациентов, страдающих от хронических заболеваний, таких как почечная недостаточность. Так как в этом случае не производится фактор, необходимый для правильного синтеза и созревания эритроцитов.
- Талассемия : это наследственное заболевание, связанное с мутацией гена, что определяет развитие хронической анемии и что является потенциально смертельным для пациента.
- Наследственный А сфероцитоз : это генетически-наследственное заболевание, при котором нарушается образование протеинов мембраны эритроцитов. Это означает, что эритроциты могут быть легко разрушены и, как следствие, развивается анемия и увеличивается селезёнка.
- Дефицит G6DP : также известный как фавизм, это наследственное заболевание генетической природы, при котором не синтезируется фермент глюкозо-6-фосфат дегидрогеназы. Это определяет возникновение гемолитических кризисов (т.е. внезапное разрушение красных кровяных клеток), как ответ на разные причины, например, после приема некоторых продуктов питания, в том числе бобовых.
Среди других заболеваний крови, не классифицируемых как анемия, но которые влияют на красные клетки крови, мы имеем:
- Истинная полицитемия : противоположность анемии, при которой костный мозг производит слишком много красных кровяных клеток. Это редкое заболевание, протекает бессимптомно на ранних стадиях, но с течением времени может привести к летальному исходу из-за инсульта.
- Малярия : это паразитарное заболевание, вызываемое простейшими Plasmodium falciparum, которые проникают через укус комара Anopheles, питаются эритроцитами, вызывая их преждевременный распад.
Заболевания белых кровяных клеток имеют, в основном, опухолевую патологию, что определяет изменения в числе клеток иммунной системы (в основном лейкоцитоз, т.е. увеличение количества белых клеток в крови).
В числе таких заболеваний крови мы имеем:
- Миелома : опухоль, характерная для пожилых людей и которая поражает клетки иммунной системы. Существуют различные виды миеломы, но, в большинстве случаев, она проявляется распространенными болями в костях и наличием анемии.
- Лейкемия : это онкологическая патология, которая приводит к гиперпроизводству клеток крови, в частности, клеток иммунной системы. Существуют различные типы (миелоидная, острая, хроническая, лимфоидная) и поражает преимущественно молодых лиц и детей, хотя он может проявляться и у взрослых. В некоторых случаях имеет генетическое происхождение, но не является наследственной, в других случаях может быть определена воздействием факторов окружающей среды.
- Лимфома : рак, который влияет на клеточные линии B и T иммунной системы. Бывает двух основных типов, неходжкинская лимфома (самая распространенная форма) и лимфома Ходжкина, её развитие связано с влиянием инфекционных заболеваний и аутоиммунных заболеваний.
Среди других неонкологических патологий, которые поражают белые клетки крови, мы можем упомянуть:
- СПИД : то есть синдром приобретенного иммунодефицита, это патология инфекционного вирусного происхождения (вирус ВИЧ), которая передается через кровь или половые отношения. Вирус ВИЧ-инфекции паразитирует на уровне лимфоцитов CD4+, уничтожает их и вызывает резкое ослабление иммунитета. Организм становится очень уязвимым к инфекциям.
- Детский агранулоцитоз : наследственное заболевание, которое приводит к нейтропении (уменьшение уровня нейтрофилов), что обусловлено мутациями генов, которые кодируют белок под названием эластин. Следствием является повышенная восприимчивость организма к инфекциям. Будучи врожденной патологией, симптомы могут появляться с самого рождения.
- Синдром Хедиака-Хигаши : это редкое наследственное заболевание, связанное с альбинизмом, которая влияет на производство естественных клеток-киллеров иммунной системы. Это вызвано мутацией генов и часто приводит к смерти субъекта из-за рецидивирующих инфекций дыхательных путей.
Патологии, которые влияют на тромбоциты и приводят к появлению дефектов свертывания крови, так как эти клетки участвуют в процессах свертывания крови.
В числе таких заболеваний мы имеем:
- Тромбоцитопеническая пурпура : это болезнь, при которой наблюдается снижение количества тромбоцитов в результате аутоиммунных процессов, разрушающих тромбоциты в крови. Отмечается увеличение времени свертывания крови и образования тромбов. Причину до сих пор четко не определена, но отмечают влияние временных состояний, таких как беременность, и генетических факторов.
- Базовая тромбоцитемия : в этом случае костный мозг производит чрезмерное количество тромбоцитов. Причина также не полностью ясна, так как патология является очень редкой. Приводит к чрезмерному образованию сгустков, что может привести к обструкции артерий и вен, вызвать инсульт или инфаркт.
- Идиопатическая тромбоцитопеническая пурпура : это аутоиммунная патология, при которой мы наблюдаем снижение числа тромбоцитов (тромбоцитопения). Причины на сегодняшний день неизвестны, а патология проявляется тяжелым кровотечением.
- Тромбоастения Глазмана : это патология, при которой тромбоциты теряют способность к агрегации между собой и взаимодействия с фибриногеном, чтобы сформировать сгусток крови. Это редкое заболевание, вызванное отсутствием или дефицитом специального белка на поверхности тромбоцитов. Вызывает частые кровотечения.
Патологии плазмы включают все те заболевания, которые вызваны системным состоянием или недостатком веществ, присутствующих в крови, например:
- Гемофилия : генетическая наследственная патология, связанная с Х-хромосомой, что вызывает частые кровотечения из-за отсутствия одного из факторов свертывания крови, обычно присутствующих в плазме крови: фактор 8 (при гемофилии типа A) или фактор 9 (при гемофилии типа B). Следствием этого является неспособность крови свертываться должным образом, поэтому даже маленькая поверхностная рана может привести к фатальному кровотечению.
- Болезнь Виллебранда : это патология, связанная с дефицитом фактора Виллебранда, что проявляется кровотечениями и неспособностью крови правильно свернуться. Существует в трёх различных формах. Это генетическое заболевание, вызванное изменением на уровне хромосомы 12.
- Распространенная внутрисосудистая коагуляция : это очень опасное заболевание и часто смертельное, так как вызывает образование тромбов в различных сосудах, приводящих к ишемическому повреждению органов и тканей. Развивается из-за массовой активации факторов свертывания крови в силу различных причин, таких как отравления, опухоли и инфекции.
- Аутоиммунные заболевания : такие как ревматоидный артрит и красная волчанка, что обусловлено наличием в плазме крови антител против клеток суставов, в первом случае, или против различных органов и тканей, и во втором случае.
- Заражение крови : поражает преимущественно пожилых людей и людей с ослабленным иммунитетом. Это состояние, характеризующееся инфекционном процессом в крови, который затем распространяется на все органы и ткани. Бактерии в этом случае локализуются на уровне плазмы крови, в результате заражение приобретает системный характер.
Регулярные медицинские осмотры очень важны для раннего выявления заболеваний крови и победы даже над самыми агрессивными!

Миелома костей — это не совсем верный термин. Так в народе называют множественную миелому — злокачественное заболевание, одним из симптомов которого является разрушение костной ткани, которое, соответственно, сопровождается возникновением сильных болей.
- Симптомы множественной миеломы
- Классификация миеломы
- Стадии миеломной болезни
- Диагностика
- Прогноз
Заболевание начинает развиваться в костном мозге, который называют фабрикой по производству клеток крови. Одной из его популяций являются плазматические клетки — это зрелые В-лимфоциты, которые в норме должны продуцировать антитела, направленные на борьбу с инфекциями и опухолями. При злокачественном перерождении этих клеток развивается миелома костей, которая характеризуется следующими особенностями:
- Миеломные клетки начинают бесконтрольно размножаться и колонизировать костный мозг. Это приводит к вытеснению здоровых клеток, что сопровождается нарушением кроветворения со всеми вытекающими последствиями в виде анемий, иммунодефицитов и кровоточивости.
- Миеломные клетки продуцируют особый белок (М-белок), который системно действует на организм, приводя к поражению внутренних органов.
- Кроме того, миеломные клетки продуцируют вещества, которые способствуют локальному расплавлению кости и снижению плотности костной ткани.
Поражение костей при миеломе может быть представлено двумя вариантами:
- Единичные очаги остеолизиса. Такой вариант заболевания называется солитарная плазмоцитома.
- При множественной миеломе костей имеются множественные очаги остеодеструкции, количество которых постоянно увеличивается.
Симптомы множественной миеломы
Костные боли. На начальных этапах они не интенсивные, возникают при движениях и перемене положения тела. По мере развития миеломной болезни, боли становятся нестерпимыми и могут вызвать полную обездвиженность больного.
Из-за расплавления костей, в кровь поступает большое количество кальция, что приводит к явлениям интоксикации. Это сопровождается тошнотой, рвотой, кровотечениями, спутанностью сознания, вплоть до комы.
При высоких показателях М-белка развивается синдром гипервязкости крови, для которого характерны кровотечения, нарушение зрения и сознания. Кроме того, такое состояние приводит к почечной недостаточности, которая характеризуется уменьшением количества выделяемой мочи, отеками. На терминальных стадиях происходит нарушение сознания.
Из-за нарушения кроветворения развиваются анемии, иммунодефициты и тромбоцитопении, что сопровождается инфекционными осложнениями, кровотечениями, слабостью и бледностью кожных покровов.
Классификация миеломы
Миелома — это разнородная группа заболеваний, часть из которых могут находиться годами в стабильном состоянии, другие — быстро прогрессируют.
- Плазмоцитома. Ей более всего подходит термин миелома костей. Она характеризуется единичными очагами остеодеструкции, хорошо поддается лечению и может существовать в стабильном состоянии в течение многих лет и даже десятилетий. Но у большинства больных она со временем диссеминирует по всему организму, трансформируясь во множественную миелому.
- Тлеющая миелома. При ней не обнаруживается поражение костей, но в костном мозге количество плазматических клеток превышает 10%, а в крови обнаруживается М-белок в значениях более 30 г/л. Такое состояние также может оставаться стабильным в течение нескольких лет.
- Симптоматическая миелома. Здесь уже имеется развернутая клиническая картина, заболевание характеризуется быстрым прогрессированием и неблагоприятным прогнозом.
Стадии миеломной болезни
1 стадия — характеризуется анемией легкой степени, кальций остается в пределах нормальных значений, М-протеин низкий, количество очагов поражения костей не более 5.

2 стадия. Анемия средней степени (гемоглобин в пределах 85-100 г/л), происходит увеличение кальция (до 3 ммоль/л) и М-белка. Также происходит увеличение количества очагов остеолизиса. Для второй стадии их количество не должно превышать 20.
3 стадию множественной миеломы выставляют, когда обнаруживается хотя бы 1 из следующих симптомов:
- Гемоглобин ниже 85 г/л, что соответствует тяжелой анемии.
- Превышение значения кальция более 3 ммоль/л.
- Уровень М-белка более 70г/л.
- Количество очагов поражения костей более 30.
Диагностика
Для постановки диагноза требуется комплексное обследование, включающее следующие процедуры.
Данное исследование позволяет определить очаги остеомаляции и, тем самым, уточнить диагноз и стадию развития заболевания. Солитарная плазмоцитома характеризуется единичными очагами остеолизиса. При множественной миеломе будут обнаруживаться множественные очаги остеодеструкции на фоне остеопении (снижения плотности костной массы). В рамках исследования выполняют снимки в двух проекциях, если они малоинформативны, прибегают к компьютерной томографии или МРТ.
- В общем анализе крови определяется анемия, при распространенных стадиях заболевания наблюдается снижение количества лейкоцитов (лейкопения) и тромбоцитов (тромбоцитопения). Одним из характерных, но неспецифических признаков является резкое увеличение СОЭ. У некоторых больных оно может превышать 100 мм/час.
- В анализе мочи обнаруживается протеинурия (высокое содержание белка), которая развивается из-за нарушения функции почек. При специальных исследованиях выявляются М-белок и белок Бенс-Джонса.
- Одним из специфических методов диагностики является исследование белковых фракций крови, при котором обнаруживаются парапротеинемии — при электрофорезе выявляется дополнительная фракция однородного (моноклонального) белка. Если его количество превышает 15%, это говорит в пользу миеломы.
- Миелограмма — исследование клеток костного мозга. При миеломе в миелограмме будет обнаружено увеличение количества плазматических клеток. В норме они составляют не более 5% от общей популяции, при миеломе их количество превышает 10%.
Лечение миеломы костей будет зависеть от вида заболевания и его стадии. Основой лечения солитарной плазмоцитомы является лучевая терапия. Она дает хороший эффект, поскольку миеломные клетки очень чувствительны к облучению. Стандартом является суммарная очаговая доза в 40Гр. Если очаг остеодеструкции превышает 5 см, дозу могут увеличивать до 50 Гр. Эффективность терапии оценивается по склерозированию и реминерализации очага остеолизиса. Такая терапия позволяет стабилизировать заболевание на долгие годы и даже десятилетия, однако все равно сохраняется риск прогрессирования во множественную миелому.
К сожалению, радикальное лечение множественной миеломы на сегодняшний день невозможно. Все усилия направлены на достижение ремиссии и предотвращение развития рецидива или прогрессирования заболевания.
Основным методом лечения множественной миеломы является химиотерапия, и здесь есть несколько подходов, в зависимости от возраста и общего состояния больного. Ослабленным больным и пациентам старше 65 лет, которые не могут перенести интенсивную высокодозную химиотерапию, показано лечение с применением мелфалана, бортезомиба и преднизолона. Если имеется тяжелая почечная недостаточность, мелфалан отменяют. Также, чтобы снизить токсичность, могут быть снижены дозировки.
Пациентам младше 65 лет, а также пациентам в группе 65-70 лет с хорошим соматическим статусом и при отсутствии противопоказаний рекомендуется проводить высокодозную химиотерапию (ВХП) в миелоаблятивных режимах. Такое лечение отличается большей эффективностью даже в случае химиорезистентности к стандартным схемам ХТ, однако оно приводит к полному опустошению костного мозга с угнетением всех ростков кроветворения. Это очень опасно для здоровья, поскольку человек полностью лишается иммунной защиты, плюс возникают кровотечения из-за нехватки тромбоцитов. Чтобы восстановить кроветворение, необходима трансплантация гемопоэтических стволовых клеток (ТГСК). Стволовые клетки можно брать у самого больного, в этом случае говорят об аутотрансплантации, или пересаживать клетки от донора — аллогенная трансплантация.
Аллогенная трансплантация является палкой о двух концах. С одной стороны, пациент получает полноценный противоопухолевый иммунитет, поскольку донорские иммунные клетки будут атаковать клон злокачественных миелоцитов. С другой стороны, есть риск развития реакции трансплантат против хозяина, которая в тяжелых случаях может привести к летальному исходу. В настоящее время аллогенные трансплантации используются для лечения рецидивов после ВПХ.
ВПХ проводится в несколько этапов:
- Индукционная терапия. Цель данного этапа является достижение ремиссии, которая в случае миеломы означает нормализацию количества плазматических клеток в костном мозге, исчезновение М-протеина в крови и моче, а также исчезновение очагов остеодеструкции. С этой целью назначаются 2-3 компонентные химиотерапевтические схемы первой линии. Если пациент хорошо ответил на терапию, и у него наступила полная ремиссия или очень хорошая ремиссия, он направляется на ТГСК. Если результаты неудовлетворительны, и опухоль резистентна к данным схемам, применяют более мощные схемы высокодозной полихимиотерапии в миелоаблятивных режимах, которые позволяют преодолеть опухолевую резистентность.
- Забор стволовых клеток. Для трансплантации используются мезенхимальные СК, которые в небольшом количестве присутствуют в крови. Чтобы увеличить их число, проводят мобилизацию, которая подразумевает применение препаратов, стимулирующих выход СК из костного мозга в кровь. Мобилизацию и сбор СК выполняют между 4 и 6 курсом индукционной терапии. Чтобы снизить опухолевую контаминацию полученного материала, может применяться его очистка с помощью моноклональных антител, но такая процедура все равно не влияет на вероятность развития рецидива.
- Этап кондиционирования. Его целью является максимально полное уничтожение опухолевых клеток. При множественной миеломе кондиционирование проводят с использованием высоких доз мелфалана. Этот этап должен выполняться не позднее, чем через 6 недель после сбора стволовых клеток.
- Трансплантация стволовых клеток. Материал вводится внутривенно с помощью инфузии. Внешне это выглядит как переливание крови. Для улучшения результатов лечения множественной миеломы у пациентов с высокими рисками рецидива и прогрессирования, может быть показана тандемная ТГСК. В этом случае через 3-6 месяцев после первой трансплантации проводят повторную, при этом могут быть использованы собственные или донорские стволовые клетки.
Далее идет поддерживающая терапия. Она назначается как после индукции ремиссии стандартной химиотерапией, так и после ТГСК. Ее целью является подавление роста остаточного клона миеломных клеток, продление ремиссии и предотвращение прогрессирования заболевания.
Прогноз
Прогноз определяется видом миеломы костей и ее стадией. При солитарной плазмоцитоме болезнь может быть стабильной годами. Продолжительность жизни при 1 стадии симптоматической миеломы составляет 6-7 лет, при второй — 3-4 года. Медиана выживаемости при 3 стадии не превышает 2 лет.
Но важно в этом лабораторном тесте и другое: он позволяет провести начальную диагностику (потом понадобится дообследование) заболеваний системы крови – коварных и жизнеопасных патологий, которые могут иметь минимальные симптомы или вовсе маскироваться под другие болезни. Более детально о них самих поговорим чуть ниже.
Экскурс в теорию
Только с виду кровь кажется однородной жидкостью различных оттенков красного. Но при микроскопии оказывается, что это – суспензия, то есть жидкость, где плавает взвесь клеток. Последние зовут форменными элементами потому, что не все они – клетки в биологическом понимании слова, то есть имеют ядро, органеллы и митохондрии. Функция у форменных элементов разная:
Жидкий компонент крови зовется плазмой. В нем растворены белки, антитела, электролиты и микроэлементы, холестерин, витамины, углеводы и липиды. Сюда попадают и переносятся гормоны, ферменты, газы (в том числе азот, кислород, углекислый газ), сигнальные молекулы, факторы роста и многие другие вещества.
Сама кровь является тканью. В ней есть специфические антитела – белки резус-фактора, протеины системы A, B и ноль (именно на этой классификации основаны 4 группы крови, считающиеся в наших странах основными), белки огромного количества других кровяных групп. Эти вещества взаимосвязаны с поверхностными антигенами эритроцитов: если в плазме плавает антитело к белку A, то такой белок не находится на красных кровяных телах, иначе последние распадутся, и человек не сможет жить.
Поэтому переливание крови – такая же ответственная процедура, как и трансплантация органа: она спасает жизнь, но предварительно нужно тщательно проверить совместимость тканей (то есть крови) донора и человека, которому показана трансфузия, чтобы не произошел ни массовый распад эритроцитов, ни перевозбуждение иммунной системы.
Поэтому в мире сейчас производится переливание отдельно эритроцитов, отдельно плазмы и отдельно тромбоцитов. Для каждой из таких манипуляций имеются свои строгие медицинские показания.
Все они: костный мозг, тимус, лимфоузлы и участки лимфоидной ткани, а также селезенка и некоторые участки почек (в них образуется фактор, дающий команду костному мозгу образовывать эритроциты) – это система крови. Изменение параметров их функционирования вследствие:
- радиации
![]()
- инфекции
- генетических
- токсических
- или опухолевых патологий
ведет к развитию заболевания крови у детей или взрослых.
Патологии крови
Все обилие информации выше было целью сформировать понятие следующее: патологией может поражаться любое клеточное звено крови – эритроциты, тромбоциты или лейкоциты. Недуг может приводить к нарушению структуры клетки, из-за чего страдает ее качество, или к изменению ее количества. Отдельно стоит нарушение свертывания крови.
В зависимости от причины, заболевания крови делятся на такие основные группы:
- Наследственные — например, эритремия, талассемия, серповидно-клеточная анемия, гемофилия.
- Приобретенные — геморрагическая анемия, агранулоцитоз, ДВС-синдром, в том числе аутоиммунные и опухолевые патологии.
- Инфекционные — малярия, инфекционный мононуклеоз.
Всего наименований болезней крови – почти 100. Чтобы облегчить их восприятие, рассмотрим заболевания каждого ростка по-отдельности.
Болезни эритроцитов
Как уже говорилось, эритроциты – это не совсем полноценные клетки, которые должны переносить кислород к органам и тканям, а от них – углекислый газ. Оба газа находятся в химической связи с гемоглобином, точнее, с его небелковой частью – гемом. Чтобы обеспечить адекватный транспорт этих газов, нужно соблюсти такие условия:
- чтобы эритроцитов было достаточное количество, но и не превышение нормы (большое количество тоже плохо сказывается на здоровье);
- мембрана должна быть достаточно прочной, чтобы эритроцит не лопнул при выходе в сосуд с изменившимся pH;
- связь с гемом должна быть достаточной прочности, чтобы кислород был донесен до места назначения, одновременно и такой, чтобы он смог отсоединиться в тканях.
Нарушение первых двух условий вызывает заболевания крови, которые лечат врачи-гематологи. Изменение третьей ситуации возникает обычно при отравлении, гематологической патологией не считается, лечится в токсикологии.
Может быть как увеличение количества красных клеток (эритроцитоз), так и уменьшение (анемия). Второй вид патологии встречается намного чаще.
Вызывается анемия тремя основными причинами:
Такая анемия называется геморрагической и бывает:
- острой, когда было потеряно сразу довольно большое количество крови – более 1/10 от ее общего количества;
- хронической: кровь теряется часто, но понемногу (обильные менструации, частые носовые кровотечения, кровоточащая язва ЖКТ).
Это – гемолитические анемии, и видов их – великое множество. Большинство из них носят генетический характер. Это:
- различные виды талассемий;
- серповидно-клеточная анемия;
- персистирование фетального (того, что есть у плода) гемоглобина, свойства которого отличаются от подобной же структуры у взрослых;
- наследственные нарушения формы эритроцитов, при которых страдает качество их мембраны (сфероцитоз, эллиптоцитоз, акантоцитоз);
- слабость мембраны, развившаяся в результате патологии ферментов, которые принимают участие в синтезе эритроцитарной мембраны.
Есть и приобретенные анемии, когда эритроцит может распадаться вследствие:
- кишечной инфекции или ОРВИ (синдром гемолитико-уремический);
- долгой ходьбы;
- переливания крови в большом объеме, от разных доноров;
- аутоиммунной патологии крови;
- заболеваний средних и мелких сосудов;
- разрушения эритроцитов паразитом – при малярии;
- отравления гемолитическим ядом;
- увеличения селезенки.
Таких анемий выделяют 5 видов.
Первые вызваны недостатком в крови веществ, из которых образуются составные части эритроцита или гемоглобина (дефицитные анемии):
- железодефицитная;
- вызванная недостатком фолиевой кислоты;
- B-12-дефицитная;
- возникающая при цинге;
- из-за недостатка белков в пище (квашиоркор);
- связанная с дефицитом необходимых для синтеза глобина (в составе гемоглобина) аминокислот;
- вызванная недостатком микроэлементов – меди, молибдена, цинка – которые входят в состав эритроцита.
Вторые – нарушением работы костного мозга, который не в состоянии дать начало нормальному количеству эритроцитов (апластические анемии). Их несколько разных видов: парциальная, медикаментозная, Даймонда, Фанкони.
Третьи – возникающие вследствие хронических патологий внутренних органов (такие заболевания крови более характерны для взрослых). Так, анемия может стать единственным признаком раковой опухоли или хронической почечной патологии.
Есть также анемии, вызванные не потерей, а усиленным расходованием гемоглобина. Здесь выделяют анемию беременных, лактационную анемию и ту, которая возникает у спортсменов.
Анемии любого происхождения характерны такие признаки:
- бледность кожи (у детей заметны белые ушные раковины);
- бледно-розовые губы и десна;
- слабость;
- головокружение;
- шум в ушах;
- ухудшение работоспособности и памяти;
- ускорение пульса;
- может быть желание употребить несъедобные вещи;
- для B12-фолиеводефицтной анемии характерен ярко-розовый язык.
Дополнительные симптомы, возникающие только при гемолитической анемии – это пожелтение склер или даже кожных покровов. При распаде большого количества эритроцитов может темнеть моча.
Эритроцитарный росток редко поражается опухолями. Повышение уровня эритроцитов обычно бывает совмещено с повышенной продукцией и других клеток крови, и название этому – полицитемия. Отдельное увеличение уровня эритроцитов может быть при эритремии и болезни Вакеза, имеющих доброкачественное течение.
Симптомы этой патологии – это:
Болезни лейкоцитов
Если патология эритроцитарного ростка носила, в основном, наследственный характер или связь с травмой, то поражение лейкоцитарной ветви кроветворения чаще всего носит опухолевый характер. Это лейкозы. Их дифференцируют с лейкемоидной реакцией – сильным ответом лейкоцитарного ростка на какой-то раздражитель, будь то инфекция или внедрение в организм паразита. Лейкемоидная реакция проходит за нескольких суток, помогает ей скорей исчезнуть устранение вызвавшего ее фактора.
Этиология лейкозов следующая:
- воздействия радиации;
- наследственных дефектов в ростке;
- поражение некоторыми вирусами;
- отравление химическими веществами (в основном, это лакокрасочная продукция).
Болезнь развивается, когда звенья иммунитета не распознают и не уничтожают вовремя образовавшиеся атипичные клетки. А такие постоянно синтезируются в каждом органе в небольшом количестве, в процессе его жизнедеятельности.
Существует много разновидностей лейкозов, их название зависит от факта, какой росток начал усиленно размножаться и попадать из костного мозга в кровь. Если патологически усилившееся деление постигло лимфоцитарное звено, болезнь может называться или лимфомой, или лимфогранулематозом. Для них характерно увеличение большого количества лимфоузлов одновременно.
Онкологические заболевания крови могут проявляться следующими симптомами:
- боль в горле и во рту, напоминающие таковые при ОРЗ, но усиливающиеся при приеме пищи;
- ощущение озноба;
- неприятный запах изо рта;
- кровоточивость десен;
- боли в костях прогрессирующей выраженности;
- сонливость;
- слабость;
- ухудшение памяти;
- головные боли.
В группе патологий лейкоцитов выделяют инфекционные заболевания крови. Он представлен только инфекционным мононуклеозом. Это патология, вызываемая одним из двух вирусов герпес-группы, когда налицо проявления вялотекущей ангины, увеличения сразу нескольких групп лимфоузлов, небольшой интоксикации и длительного повышения температуры до невысоких цифр. В крови здесь появляются клетки – атипичные мононуклеары – в поле зрения более 10%.
Болезни тромбоцитов
- тромбоцитозы – увеличение уровня тромбоцитов. Не имеют выясненной причины;
- тромбоцитопатии, когда количество этих клеток нормальное, но они имеют неполноценность структуры, мешающую им нормально функционировать. Они, в основном, являются наследственными заболеваниями крови;
- тромбоцитопении – снижение количества (ниже 300*10 9 /л) тромбоцитов.
Тромбоцитопатии с тромбоцитопениями характеризуются появлением на теле четко очерченных синяков без видимых травм. Могут возникать спонтанные носовые кровотечения, а чистка зубов без появления крови из десен просто невозможна.
Болезни свертывания
Для коагулопатий характерны спонтанные кровоизлияния в суставы и внутрь мышечного массива. Кровотечение после инъекции или хирургической помощи, если срочно не восполнить дефицит фактора (взятым из заготовленного заранее на станции переливания), не останавливается и может послужить причиной гибели.
Признаки, которые должны насторожить в отношении гематологического диагноза
Симптомы, которые могут указать на заболевание крови – это:
Только по совпадению нескольких вышеуказанных признаков не нужно ставить себе гематологический диагноз. Сходите к терапевту, расскажите ему о своих подозрениях, сдайте общий анализ, а также коагулограмму крови. Если врач заметит здесь изменения, он направит вас на консультацию к узкому специалисту, который зачастую ведет консультативный прием только в крупном (областного или городского значения) стационаре.
Гематологическая диагностика
Чтобы подтвердить диагноз любого из заболеваний крови, нужны такие исследования:
Тут можно увидеть такие показатели крови при заболеваниях крови:
По одному общему анализу диагноз не ставят. Если есть подозрение на опухолевое гематологическое заболевание, диагностика заболевания крови будет продолжаться. Вначале врач-гематолог сделает пункцию костей, содержащих костный мозг (одна из тазовых костей или грудина), может взять биопсию лимфоузла (лимфоузлов) при увеличении последних. Изучив материал под микроскопом, проведя с ним некоторые пробы можно уже поставить предварительный, но не окончательный диагноз.
Если речь – о подтверждении опухолевой патологии, нужны будут такие исследования:
- Позитронно-эмиссионная томография.
- Цитогенетические тесты.
- Молекулярно-генетические анализы.
- Иммуногистохимические технологии для исследования костномозгового пунктата.
- Проточная цитометрия.
Только исходя из совокупности данных можно поставить диагноз, определить тип и подвид лейкоза, а от этого будет зависеть его терапия.
Анализы крови при заболевании крови, протекающие с патологией свертывания – это:
- коагулограмма с установлением МНО – основного индекса, указывающего на коагулопатию;
- время свертывания;
- подсчет тромбоцитов и проведение с ними функциональных проб;
- тест на толерантность плазмы к гепарину;
- количественное определение каждого из факторов свертывания.
Лечение
Терапия заболевания крови исходит из диагноза. Так, при анемии это – в некоторых случаях, если гемоглобин ниже 70 г/л – может быть переливание эритроцитарной массы. Если степень анемии не столь выражена и доказан ее:
- железодефицитный характер, вводятся препараты железа;
- B-12 или фолиеводефицитный характер, назначаются эти витамины в нужной дозировке;
- гемолитический характер, необходимы введение препаратов, стабилизирующих эритроцитарные мембраны;
- апластический характер: вводятся глюкокортикоиды и эритропоэтины.
Лейкозы лечатся в стационаре с использованием различных схем цитостатических препаратов (выбор базируется на типе заболевания).
Терапия тромбоцитопений строится на приеме глюкокортикоидов, химиотерапии препаратами алкалоидов. По показаниям может производиться спленэктомия.
При тромбоцитопатиях назначаются гемостатики (дицинон, этамзилат), укрепляющие сосуды препараты (витамин C, рутин). Пациентам назначается особая диета.
Читайте также:



