Занес инфекцию в десну
Если у вас когда-либо был абсцесс – инфекционное заболевание тканей рта, лица, челюсти или горла – вы можете засвидетельствовать, что это одно из самых мучительных заболеваний зубов. Более того, абсцесс вообще-то может представлять угрозу даже для вашей жизни, если его не лечить.
Для лечения зубных абсцессов обычно требуется помощь специалиста. Абсцесс происходит, когда бактерии попадают в пульпу – мягкую внутреннюю часть зуба, содержащую кровеносные сосуды, нервы и материю. Бактерия проникает туда через полости, сколы или трещины в зубе, добираясь до его корня. Бактериальная инфекция вызывает распухание тканей и образование гноя, состоящего из бактерий, мертвых тканей и белых кровяных клеток. Если бактериальную инфекцию не остановить, она перейдёт от зубных каналов к другим частям тела.
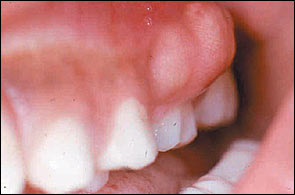
Обычно причиной зубного абсцесса становится разрушение зубов, травматическое повреждение зуба, например, сломанный или сколотый зуб, а также заболевания дёсен, такие как гингивит и периодонтит. Все эти явления могут вызвать абсцесс, если оставить их без внимания. Ещё две причины абсцесса – это хроническая болезнь, а также инфекция, либо последовавшая после лечения зубного канала, либо занесённая с пломбой.
Если у вас потрескался зуб, обнажились его корни или образовались глубокие полости – вы рискуете получить зубной абсцесс. Особенно уязвимы в этом отношении люди, давно не посещавшие стоматолога, поскольку у них остаются незалеченными глубокие кариозные полости, возникшие по таким причинам, как состояние гигиены полости рта, долгое время остающееся неудовлетворительным, высокое содержание сахара в пище, или просто финансовые ограничения, не позволяющие им находиться под наблюдением специалиста.
Люди, страдающие диабетом или ослаблением иммунной системы, проходящие лечение от рака методом химиотерапии или лучевой терапии или находящиеся в ином состоянии, ослабляющем иммунную систему, также подвержены более высокому риску получить абсцесс.
Зубной абсцесс обычно развивается только в одном зубе. Но если эту инфекцию не лечить, могут пострадать и другие зубы. Чтобы предотвратить серьёзные осложнения, которые могут развиться вследствие непринятия мер, важным представляется обращение к стоматологу при появлении одного из следующих симптомов:
- Зубная боль (продолжительная и характеризующаяся терзающими, острыми, стреляющими или пульсирующими ощущениями);
- Горький вкус во рту;
- Неприятный запах изо рта;
- Ощущение общего недомогания;
- Боль, возникающая, когда вы жуёте, а особенно когда кусаете или плотно закрываете рот;
- Особая чувствительность зубов к горячим и холодным температурам;
- Покрасневшие, набухшие дёсны, источающие гной;
- Опухшие лимфатические узлы в области шеи и челюсти;
- Головные боли.
Если инфекция убьёт зубной нерв, боль может прекратиться. Однако это не означает, что инфекция прошла; она продолжает распространяться и уничтожать плоть. С углублением инфекции вы можете испытать тошноту, рвоту и озноб. Жар и опухшее лицо могут свидетельствовать о том, что инфекция углубилась в челюсть и окружающие её ткани, или даже в другие части вашего тела. Если вы не можете связаться со своим лечащим стоматологом, обратитесь за срочной медицинской помощью в любое учреждение здравоохранения.
В результате абсцесса из-под кожи может выскочить свищ, который будет сочиться гноем, источая его в рот непосредственно или сквозь щёку. Что ещё более серьёзно и опасно – абсцесс может появиться в костных тканях и распространиться через них по всему телу, поражая окружающие ткани. Не исключено, что на пути распространения он будет поражать и нервные волокна. Острый зубной абсцесс, пробивший кость и разросшийся в мягкие ткани, может, в конечном счете, перерасти в остеомиелит (воспаление костного мозга) и целлюлит (кожную инфекцию).
Если разросшийся зубной абсцесс не лечить, он может разъесть челюсть, приведя к утрате зубов и возможному искажению черт лица вследствие деформированния размягчённых лицевых костей. Это подвергнет вас усиленному риску развития системных (поражающих всё тело) заболеваний, таких как диабетические вспышки, заражение крови (септицемия), затруднения с дыханием, сердечные заболевания, сосудистая инфекция.
Примером острого осложнения зубного абсцесса, требующим срочной госпитализации, является ангина Людвига (гнилостно-некротическая флегмона) – серьёзная форма целлюлита, которая представляет собой воспаление тканей дна полости рта. В особых случаях это заболевание может привести к перекрыванию дыхательных путей и удушению.
Инфекция также может распространиться в область середины груди, а это будет иметь серьёзные последствия для жизненно важных органов, таких как сердце. Если абсцесс не выделяет гноя, он может привести к сепсису – инфекции всего организма, которая вызывает потерю конечностей, дисфункцию органов и смерть.
В редких случаях распространение инфекции на мягкие ткани, челюстную кость и другие области организма приводит к менингиту, абсцессу мозга и воспалению лёгких.
Зубной абсцесс не пройдёт сам собой, без лечения. Даже если абсцесс рассасывается, разрыв лопается, весь гной вытекает и боль прекращается, вам всё же нужно профессиональное лечение зубов. Распространённые методы лечения абсцессов таковы:
Своевременное лечение кариозных полостей и травмированных зубов: цели лечения включают дренаж абсцесса, уничтожение и остановку распространения инфекции, сохранение зуба (во всех случаях, когда это возможно) и предотвращение осложнений.
Антибиотики: антибиотики уничтожают микроорганизмы, отвечающие за зубной абсцесс, и помогают организму залечить зубы и кости. Стоматологи обычно выписывают антибиотики от зубного абсцесса – чаще всего пенициллин – после ультразвукового обследования, подтвердившего наличие инфекции. Антибиотики, предназначенные для уничтожения зубного абсцесса, обычно контролируют его эффективно, и большинство симптомов смягчают в течение двух дней, а зубной абсцесс обычно проходит после пяти дней лечения антибиотиками.
Если инфекция ограничивается местом распространения абсцесса, необходимости в антибиотиках может и не возникнуть. Однако если инфекция распространилась на ближайшие зубы, челюсть или другие области, тогда стоматолог, весьма вероятно, пропишет антибиотики, чтобы остановить распространение инфекции. Антибиотики также могут прописать вам в случае, если ваша иммунная система ослаблена.
Полоскание тёплой солёной водой: если абсцесс появляется сам собой, полоскания тёплой солёной водой смягчат боль, помогут очистить ротовую полость и будут способствовать вымыванию гноя. Поэтому такие полоскания полезны, пока вы не найдёте возможность посетить стоматолога. Эту же процедуру он вам посоветует для восстановительного периода, чтобы снизить дискомфортные ощущения и содействовать заживлению.
Безрецептурные обезболивающие: обезболивающие, такие как ибупрофен, помогут снизить дискомфортные ощущения на время заживления поражённых мест. Однако, хотя эти лекарства и приглушат боль, они не вылечат сам абсцесс. Вам всё равно следует посетить стоматолога для организации должной реабилитации.
Лечение корневых каналов: эта процедура поможет уничтожить инфекцию и сохранить ваши зубы. Она включает в себя удаление поражённой болезнью пульпы и выкачивание абсцесса. Полость зуба, содержавшая пульпу, а также зубные каналы, пломбируют и герметизируют, после чего накрывают коронкой. Вам могут порекомендовать и хирургическую операцию на зубном канале, чтобы удалить все поражённые болезнью зубные ткани после уничтожения инфекции. Но этот вариант рекомендуют только в том случае, когда оставшейся зубной ткани достаточно, чтобы установить на ней постоянный зубной протез.
Удаление инфицированного зуба: если зуб нельзя восстановить лечением корневого канала, он подлежит удалению. Стоматолог удалит зуб и откачает абсцесс, чтобы ликвидировать инфекцию. Затем он произведёт выскабливание (то есть удаление выскребанием или зачёрпыванием) всех поражённых инфекцией мягких тканей, оставшихся на месте зуба. Удаление зуба и очистка повреждённой области позволит ране зажить.
Операция: абсцесс, распространившийся на дно ротовой полости или на шею, придётся удалять в операционной под анестезией. Кроме того, если даже таким образом вылечить абсцесс не удаётся, или он растёт после обычного лечения зубного канала, вам, скорее всего, понадобится операция и пломбирование кончиков зубного канала, а также биопсия для диагностики.
Госпитализация: серьёзные инфекции зубов и челюсти, вторичные инфекции организма и их осложнения могут угрожать жизни и требовать срочной медицинской помощи и/или длительного пребывания в стационаре.
Если у вас зубной абсцесс, ваш лечащий стоматолог может принять решение вскрыть его и откачать гной или вылечить его антибиотиками. Если нарыв не лопнет сам, это, как правило, единственный способ уничтожить инфекцию. В случае необходимости стоматолог обычно прописывает и обезболивающие, растворы для полоскания и антибиотики; для отслеживания динамики лечения доктор назначит вам контрольные визиты и процедуры.
Если лечение абсцесса требует работы с зубным каналом, стоматолог общего профиля может направить вас к эндодонту – специалисту по зубным каналам. Помощь челюстно-лицевого хирурга рекомендуется в случаях, когда требуется удаление больных зубов, которые невозможно сохранить, особенно когда требуется общая анестезия и/или диагностика и лечение патологических состояний, таких как острые инфекции полости рта, челюсти и шеи; в случае же искажения черт лица, повреждения тканей лица и челюсти может понадобиться реконструктивно-пластическая хирургия.
Терапевты, оказывающие срочную помощь, также могут потребоваться в чрезвычайных случаях. Если госпитализация становится необходимой, врач общего профиля может лечить вторичные инфекции, образующиеся вследствие абсцессов, которые слишком долго не лечили, или в результате инфекций, получающих быстрое распространение.
Поскольку вариантов лечения и факторов, которые необходимо учитывать, слишком много, стоимость лечения зубного абсцесса трудно определить. В формулу расчёта цены входит множество переменных, в том числе необходимая процедура (процедуры), вид и острота зубного абсцесса, возможные осложнения и вторичные явления, возникшие по причине распространения абсцесса или инфекции зубов, возраст и состояние здоровья пациента, вид, продолжительность и сложность лечения, специализация стоматолога, который потребуется, район расположения места оказания помощи (стоматологической клиники, медпункта срочной помощи или больничной операционной).
Обычное удаление поражённого абсцессом зуба ребёнку, выполненное стоматологом общего профиля, может стоить около 9.000 рублей; лечение зубного канала, включая дополнительные связанные с этим процедуры и расходы, выполненное эндодонтом, может стоить 20.000 – 45.000 рублей за зуб с одним-четырьмя каналами, а срочная помощь и/или лечение в больнице могут стоить около 50.000 рублей.

Абсцесс десны – это воспаление, представляющее собой нарыв десны около корня зуба, протекающее остро и носящее гнойный характер. Самостоятельно вылечить его нельзя, поэтому необходимо срочно обратиться к врачу. Своевременное лечение поможет предотвратить развитие серьезных осложнений.
Причины образования абсцесса
Часто абсцесс начинает развиваться после запущенных или недолеченных заболеваний полости рта, таких, как кариес, киста, пульпит, пародонтит и прочих.
Причинами развития абсцесса являются:
![]()
травма, повлекшая скол зуба или его перелом;- инфекция, попавшая по кровотоку при воспалительных заболеваниях, например, ангины;
- повреждение слизистой оболочки рта;
- образовавшиеся на коже фурункулы;
- инфекция, которая была занесена во время инъекции;
- неправильная чистка зубов;
- использование в личных целях чужой зубной щетки, поверхность которой содержит болезнетворные микроорганизмы;
- гингивит;
- пародонтоз.







Все эти причины разрушают зубную эмаль и травмируют десну около зуба. Это позволяет бактериям свободно проникать к зубной пульпе, в результате чего очень быстро начинает образовываться воспаление. Если его не остановить, инфекция проникает в челюстную кость и ткани периодонтита, которые держат зуб в альвеоле.
В результате действия инфекции вокруг зуба начинает скапливаться мертвая ткань, что способствует ее отеку. Возникают интенсивные боли. Она прекращается только тогда, когда пульпа зуба окончательно отомрет. Если этого не произойдет, начинает развиваться абсцесс, инфекция стремительно разрушает ткани и начинает охватывать участки за пределами зуба.
Симптомы
В основном абсцесс охватывает только один зуб, но если запустить это заболевание, то существует большая вероятность, что инфекция распространится на зубы, находящиеся рядом. О том, что началось развитие абсцесса, свидетельствуют следующие симптомы:
- появляется пульсирующая боль вокруг пораженного зуба с переходом на десну. Боль периодически затихает, а возобновляется сильнее прежнего.
- появляется привкус горечи во рту.
- при жевании появляется боль в десне.
- при надавливании на зуб возникает боль.
- неприятный запах изо рта.
- десна краснеет и начинает опухать. Если в этот момент не начать своевременное лечение, то через несколько часов на месте припухлости образуется бугорок с белой верхушкой гнойника.
- головная боль.
- в большинстве случаев повышается температура тела.
- шейные и подчелюстные лимфатические узлы опухают и начинают болеть.

Зуб болит настолько сильно, что многие сразу же бегут удалять его. Иногда вместе с болью на лице появляется отек, а психоэмоциональное состояние больного начинает меняться. Пациентов беспокоит отсутствие нормального сна и неприятные ощущения от горячего и холодного.
В некоторых случаях болезнетворные микроорганизмы сами убивают нерв, а флюс прорывается самостоятельно. Больной сразу же испытывает облегчение, но это не значит, что все закончилось благополучно. Патологический процесс в это время продолжает распространяться в глубокие слои, доходя до кости нижней челюсти. По мере прогрессирования инфекции организм начинает испытывать признаки интоксикации, человека знобит, тошнит и появляется общее недомогание.
Осложнения
Самым серьезным осложнением абсцесса считается образование свища, а также дальнейшее распространение инфекции на кость нижней челюсти. Последнее осложнение смертельно опасно, потому что инфекция, пробивая кость, легко попадает сквозь мозговые оболочки к головному мозгу, отчего быстро наступает смерть.
Другими осложнениями абсцесса считаются:
- остеомиелит;
- гнойный перикардит;
- размягчение и деформация лицевого скелета;
- сепсис;
- нарушения дыхательной функции.
Лечение

Абсцесс зуба сам по себе пройти не сможет, обязательно нужна помощь квалифицированных врачей. Даже при самостоятельном вскрытии гнойника и отсутствии боли, воспалительный процесс распространяется в глубокие слои.
Стоматологи предлагают следующие эффективные методы лечения:
- Антибиотики. Эти препараты оказывают прямое действие непосредственно на возбудителя инфекции, снимая воспаление десны, и препятствуя развитию осложнений. Гнойные процессы хорошо поддаются лечению антибиотиками пенициллинового ряда, имеющими широкое воздействие на разнообразные бактерии.
- Полоскания полости рта. При регулярном полоскании полости рта антисептическими растворами (фурацилин, отвар ромашки, шалфея и других) тормозится распространение инфекции на другие зубы и появляется возможность быстрого вскрытия гнойника. Раствор для полоскания должен быть теплым, комнатной температуры, потому что высокая температура уменьшает эффективность антисептика и позволяет гнойной инфекции быстро распространиться на другие участки.
- Комплексное симптоматическое лечение. Чтобы унять боль и снять отек десны используют препараты нестероидных средств, например, парацетамол.
- Лечение открытых инфицированных каналов зуба. Проводят эту процедуру в стоматологической клинике, используя бормашину для очищения каналов от находящихся там частиц пищи, которыми отлично питаются болезнетворные бактерии. После этой процедуры и удаления из пульпы гноя зуб пломбируется.
- Удаление зуба. Если больной зуб нельзя спасти консервативным лечением или если инфекция уже проникла в кость, то приходится его удалять, чтобы ликвидировать очаг инфекции. На его место можно установить качественный протез.
- Оперативное вмешательство. Проводят в крайних случаях под общим наркозом, когда абсцесс зуба распространился на дно ротовой полости и мягкие ткани ближайших органов.
Профилактика
Если десна или зубы получили механическую травму, а также при шаткости зубов, нужно срочно посетить стоматолога. Только это позволить не иметь в будущем никаких последствий.
Важно соблюдать гигиену полости рта. Зубы необходимо чистить два раза в день и обязательно после этого ополаскивать рот специальным раствором.
Качественный уход за полостью рта включает в себя: подходящую зубную щетку, качественную зубную пасту, ополаскиватель для полости рта, зубную нить.
Рекомендации

Если образовался абсцесс, нельзя ни в коем случае применять согревающие мази и компрессы. Они способствуют ускорению развития воспаления и из-за того, что сосуды начинают расширяться, инфекция быстро начинает свое распространение.
Самолечение антибиотиками запрещено. Это все-таки мощное лекарственное средство с многочисленными побочными эффектами и можно нанести серьезный вред своему здоровью. Назначать их должен только врач.
Если был установлен дренаж, в качестве обезболивающего препарата нельзя принимать аспирин. Хоть это и маловероятно, но может возникнуть кровотечение. Аспирин нельзя класть на десну или зуб, он вызывает еще большее раздражение мягких тканей, из-за этого во рту могут образоваться язвы.
Появление постоянной пульсирующей боли – это повод для визита к стоматологу. Своевременно вылеченный кариес в несколько раз снижает риск образования абсцесса. После того как нарыв будет успешно вылечен, стоит избегать его повторного образования. Если соблюдать все эти простые правила, можно сохранить зубы на долгие годы.
Инфекционные заболевания десен – одна из основных причин, по которой человек может лишиться совершенно здоровых зубов. С этой проблемой сталкиваются до 80% людей, а тяжелые формы заболеваний, которые приводят к потере зуба, обнаруживают у 20% граждан (возрастная категория 35-44). Как же сберечь зубы и что делать, если у вас обнаружилась инфекция? Давайте разбираться.
Причины появления инфекции
- заражение, когда возбудитель попадает непосредственно на слизистую. Этот фактор особенно опасен на фоне ослабленного иммунитета, гиповитаминоза;
- слишком уязвимая слизистая. Это может возникать по разным причинам, от ношения брекетов и неправильно подобранного протеза, до ожога горячей пищей;
- аллергия;
- неправильное питание – недостаточность потребления с пищей калия, кальция, других минералов, витаминов, особенно группы B. Отсутствие в рационе сырой пищи.
- наследственная предрасположенность к данным заболеваниям;
- заболевания эндокринного характера, сахарный диабет.
Дополнительными факторами может являться курение, частое употребление алкоголя. Кроме этого есть отдельные категории граждан, что находятся в зоне риска:
- женщины в период беременности, менструального цикла, менопаузы и часто принимающие таблетированные контрацептивы;
- детки-сладкоежки и подростки в период активного полового созревания;
- люди, на зубах которых много коронок, пломб, скобы.
Часты случаи, когда болезнь десен провоцируют лекарственные средства, что снижают слюноотделение (их назначают, к примеру, при эпилепсии), ведь слюна – главный защитник десен.
Давайте подробней остановимся на самых распространенных заболеваниях десен.

Гингивит
Это заболевание вызывает воспалительные процессы в краевых частях десен (тех, что примыкают непосредственно к зубу) и в межзубных сосочках. Воспаление носит поверхностей характер, оно затрагивает только слизистую.
Основные симптомы, относящиеся ко всем формам данного заболевания, это – покраснение десен, отекшая слизистая, десна кровоточит. Выделяют три основные формы заболевания и соответствующие им симптомы:
- Катаральный (самая частая форма) – неприятные ощущения и запах, потеря вкуса, зуд, во время гигиенических процедур и приема пищи десна кровоточит, ротовая жидкость розового цвета. При острой форме – появление болевых ощущений при воздействии механических раздражителей.
- Гипертрофический – ткани десны атрофируются, уменьшаются в объеме, болевые ощущение при попадании на зуб горячей или холодной пищи.
- Гингивит Плаута-Винсета (язвенно-некротический) одна из самых тяжелых форм заболевания. Характеризуется ярко-красным цветом десен, они становятся блестящими и гладкими, на слизистой образуются язвочки, дёсна болезненные, может подниматься температура до 39 °C, лимфатические узлы увеличены.
Данное заболевание чаще всего диагностируется у пациентов в возрасте до 30 лет, детей и подростков. Также ему подвержены женщины в период менопаузы и беременности. Болезнь диагностируется визуально и с помощью осмотра с инструментами. Дополнительных процедур не требуется.
Чтобы выявить причину возникновения гингивита проводится подробный опрос пациента пародонтологом.
Лечение заболевания нужно начинать с посещения стоматолога. Проводится оно в несколько этапов:
- Удаление зубных отложений. Проводится ультразвуковая чистка, зуб полируется специальной щеткой и пастой, десны обрабатываются гелем – весь комплекс процедур занимает около часа, повторный осмотр через 10 дней.
- Терапевтическое лечение, противовоспалительное. Применяют антибиотики местного воздействия, иммуномодуляторы, противовоспалительные препараты. При инфекционно-воспалительных процессах врач назначает антибактериальное или антигрибковое средство.
- В домашних условиях пациент проводит антисептическое полоскание 3 раза в день, накладывает лечебный гель и применяет пасту, рекомендованную при воспалительных процессах десен.
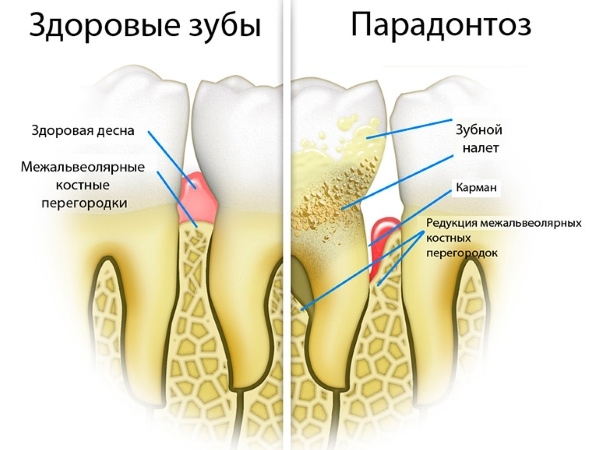
Пародонтоз
Заболевание, которое может привести к потере зуба. Имеет длительных характер течения, в начале развития болезни очень сложно его диагностировать. Проявляется болезнь атрофией зубных ячеек, что приводит к уменьшению высоты перегородок между зубами.
В начальной стадии зубы имеет отличную фиксацию, зубных отложений мало. Первыми проявлениями заболевания являются неприятные ощущения в области десен, зуд, ткани зуба чувствительны к температурным перепадам. Основная симптоматика следующая:
- десна с признаками воспаления, бледного цвета;
- зуб выглядит удлиненным, за счет ретракции десны;
- десна не кровоточит (может появляться выделение кровы на втором-третьем этапе);
- может появляться эрозия эмали, зуб стирается;
Современные методы диагностики позволяют определять данное заболевания на ранних стадиях, что позволяет быстрее устранить очаг воспаления и провести комплексное лечение.
- клиническая: внешний и инструментальный осмотр;
- рентгенографический: позволяет увидеть изменения, происшедшие в костных тканях, убыль межзубных перегородок и пр.;
- лабораторная: берутся анализы мочи и крови, которые показывают степень и тяжесть заболевания по уровню в крови лимонной кислоты, а в моче оксипролина.
Несмотря на последние достижения стоматологии, лечить пародонтоз достаточно трудно. Прежде всего следует заметить, что эффективным является только комплексное лечение. Оно включает следующие мероприятия:
- назначается прием витаминов (группы С и В), гормональных средств, противовоспалительных препаратов;
- врач проводит санацию ротовой полости: удаление корней, неподлежащих лечению зубов, лечение кариеса, удаление зубных отложений;
- физиотерапия: сеансы электрофореза, КУФ, обработка ультразвуком.
Когда эти средства не приводят к должному результату, проводится хирургическое, ортопедическое вмешательство.
Десквамативный гингивит
Это заболевание диагностируется у взрослых людей. Различают три стадии заболевания. Для них характерны следующие симптомы:
- Легкая (I стадия) проходит безболезненно, кровоточивость не наблюдается, поэтому люди не часто обращаются к врачу. Характерными признаками болезни является появления на деснах пятен, довольно ярко выраженных, слизистая слегка отечная.
- Средняя (II стадия) проявляется появлением болевых ощущений, жжения. Десна становятся блестящими из-за отечности, при массаже эпителий отслаивается.
- Тяжелая форма (III стадия) – возникает боль в области пятен, пузыри и язвы на деснах, пищу принимать сложно, нарушается сон, появляется раздражительность.
Пациентов ставят на диспансерный учет, так как болезнь имеет цикличный характер, к тому же болезнь может переходить в достаточно серьезные заболевания, как пемфигоид, плоский лишай (красный) и т.д.
Для опытного стоматолога диагностировать десквамативный гингивит не составляет труда, так как клиническая картина достаточно ясная. Большая сложность состоит в выявлении причины возникновения заболевания. Для этого делают следующее:
- оценивается общее состояния здоровья пациента, путем опроса;
- врач обязательно выяснит, осуществлялся ли прием больным лекарственных препаратов и каких, ведь это одна из причин возникновения воспаления;
- осуществляется визуальный осмотр;
- при необходимости, назначается консультация у дерматолога;
- иногда необходимо провести лабораторные исследования: гистология биоптата десны, мазок и посев на выявления туберкулезной или грибковой инфекции.
Проводят лечение общее и местное. Местное заключается в следующем:
- назначают полоскания раствором перекиси водорода с водой (1:3) – 2 раза в день;
- 1 раз в день полость полощут раствором хлоргексидина биглюконата (0,06%);
- устраняют микротравмы, меняют протезы (некачественные), проводят коррекцию пломб.
Для общего оздоровления организма, назначают противовоспалительные средства, иммуностимулирующий препарат (к примеру, Имудон), средства для нормализации состояния сосудистых стенок (аскорбиновая или никотиновая кислота, рутин).
Перикоронарит
Заболевание связано с зубом мудрости. Воспаление обуславливается наличием зубного камня на месте, где прорезается зуб, или возникает из-за повреждения десны и костных тканей соседних зубов, если крайний зуб прорезается тяжело и давит на зубы.
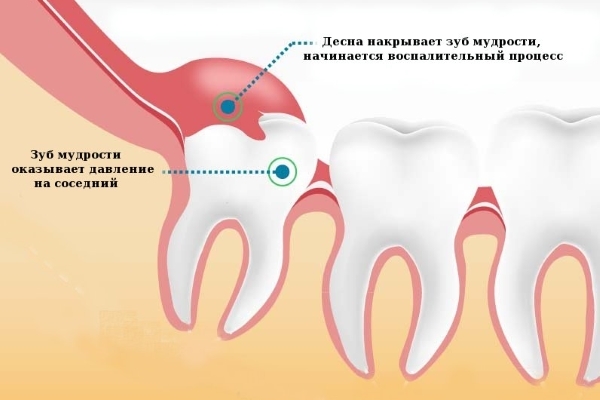
Главным проявлением болезни является боль в области прорезающегося зуба. Кроме этого, часты следующие симптомы:
- затруднено глотание и жевание пищи;
- боль может возникать в области уха, доходить до височной части;
- повреждение десны соседнего зуба, его разрушение;
- возможно повышение температуры в области воспаления, иногда может повышаться температура тела;
- неприятный запах изо рта.
При отсутствии лечения может образоваться поднадкостничный абсцесс, постоянное гноетечение, флегмон и остеомиелит.
Диагностируется перикоронарит стоматологом, после следующих диагностических процедур:
- опрос больного;
- осмотр визуальный и инструментальный;
- рентгенологическое обследование (для определения направления роста зуба).
Лечение назначается индивидуально, исходя из общего состояния пациента и течения заболевания. Так в случае, если имеется сильная отечность, применяют тригемино симпатическую блокаду. При болезни без осложнений:
- карман (под капюшоном) промывают раствором фурацилина (слабым);
- туда же вводят йодоформный тампон;
- полость рта полощут сульфаниламидными препаратами;
- необходимо пить 3 раза в день кальций хлорид 10% (по 15 кап.) и обезболивающие препараты;
Если вышеперечисленное лечение не дает видимых результатов, показано хирургическое вмешательство.
Периодонтит
Когда инфекция проникает через отверстие, что находится на вершине корня, к оболочке зуба, возникает периодонтит. Еще одной частой причиной этого заболевания является кариес.
Главным признаком периодонтита является локализированная пульсирующая боль, которая постепенно нарастает. При этом становится затруднительно принимать пищу, может подниматься температура. Кроме этого наблюдаются следующие симптомы:
- губа и щека припухшие;
- отечность десны, иногда зуб может шататься;
- увеличение лимфоузлов (подчелюстных);
- хроническая форма заболевания протекает вяло, имеет плохо выраженную клиническую картину.
При этом заболевании наиболее точную картину дает рентгеновский снимок. При лечении детей применяют метод панорамной рентгенографии.
Лечением хронической и острой формы заболевания должен заниматься высококвалифицированный специалист. Первым делом врач обеспечивает отток гноя и очищает корень от воспаленной пульпы. Место воспаление обрабатывается и на неделю устанавливается временная пломба. После повторного рентгена, если воспаление спало, устанавливают пломбу постоянную. Если зуб спасти не удается, чаще всего это происходит, когда слишком узкий канал не позволяет произвести медицинские манипуляции, его придется удалить.
Стоматит
Это заболевание поражает слизистую ротовой полости. Считается, что таким образом иммунная система человека реагирует на неопознанные молекулы. Язвочки образуются по всей ротовой полости.
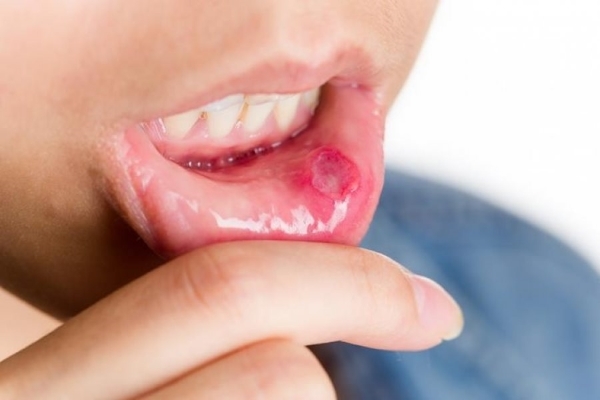
Если на начальном периоде заболевания во рту на слизистой появляются только покраснения и легкая припухлость, то дальше болезнь выражается в появлении полноценных язв. В зависимости от возбудителя, стоматит может быть бактериальным, вирусным, грибковым, лучевым и химическим. Симптомы следующие:
- неглубокие язвы с ровными краями и красным ореолом вокруг, довольно болезненные;
- повышенное слюноотделение;
- при острой форме возможно повышение температуры;
- лимфоузлы увеличены;
- чаще всего язвы появляются на внутренней стороне губ и щек, на нёбе, языке, под языком.
Диагностика заключается только в визуальном осмотре, тестов для диагностирования стоматита на данное время не существует.
Для скорейшего избавления пациента от боли и дискомфорта, применяют комплексное лечение. Оно включает применение следующих средств:
- обезболивающие препараты: Анестезин, Лидокаин, Лидохлор и др.;
- антисептики и противовоспалительные: Холисал, Камистад, Стоматидин, Актовегин;
- противовирусные назначают в зависимости от причины возникновения заболевания. Применяют противогрибковые (гель Миконазол, Микозон, Нистатиновая мазь), противовирусные (к примеру, Ацикловир) и антигистаминные препараты (Фенистил, Цетрин и пр.);
- заживляющие средства, к примеру, заживляющую стоматологическую пасту Солкосерил.
Лечение должен назначать только врач, самолечение запрещено.
Профилактика инфекций
Инфекции десен не только неприятные, часто болезненные заболевания, но и опасные своими осложнениями. Чтобы избежать этого, следует соблюдать всего лишь три основных правила:
Читайте также:



