Заострения суставных поверхностей вертлужных впадин
Остеофиты вертлужных впадин , это костные наросты на истонченной хрящевой ткани, осложнение артроза, затрагивающее область соединения головки бедра с тазовой костью. Заболевание распространено у пожилых людей, развитие патологии диагностируется как коксартроз и может привести к потере подвижности конечностей.

Что провоцирует появление наростов
Анатомия тазобедренного сустава состоит из двух больших костей: бедренной и седалищной. Конструкция напоминает шар. Головка бедра закреплена в углублении вертлужной , находящейся в седалищной кости , впадины. Чтобы не допускать дискомфорта во время трения элементов сплетения друг о друга, на их поверхности есть хрящи.
- Остеофиты тазобедренного сустава: терапия и методы диагностики
- Костные разрастания при остеохондрозе: способы устранения остеофитов
Впадину покрывает хрящевое образование в виде кольца. Она необходима для увеличения площади соприкосновения с головкой бедренной кости. Конструкция окружена капсулой, укреплена мышечным каркасом и связками.
Тазобедренный сустав , наиболее крупный. Он отвечает за передвижение бедра в разные стороны. Чтобы он сохранял двигательные функции и не подвергался развитию остеофитов, необходимо выполнение таких условий:
- в поддерживающих структурах нет повреждений,
- хрящ максимально эластичен,
- близлежащие мышцы в нормальном тонусе,
- хорошее кровоснабжение вертлужных впадин,
- сбалансированный состав и достаточный объем внутрисуставной жидкости.
При отсутствии этих условий начинают происходить изменения необратимого характера в тканях. Вначале нарушается питание больного участка, затем начинаются негативные изменения в субхондральной кости, что провоцирует появление костных разрастаний. Остеофиты расстраивают соответствие анатомических составляющих конструкции, это приводит к дисбалансу в двигательной способности.
Причины развития патологии вертлужных элементов сустава:
- постоянные тяжелые физические нагрузки могут приводить к трансформации вертелов,
- врожденные аномалии у детей, полученные при родах или вследствие генетических сбоев. Повреждается анатомия впадины, сустав, который еще не успел сформироваться,
- избыточная масса тела,
- травмы, сопряженные со снижением тонуса в близлежащих мышцах,
- преклонный возраст,
- коксартрит на фоне инфекции, ревматизма или воспаления в тазобедренном суставе, которое приводит к сбою питания хрящевой ткани и изменениям в составе и объеме окружающей жидкости. В результате этих отклонений может начаться отмирание головки бедренной кости и рост остеофитов на вертлужных углублениях,
- малоподвижный образ жизни , из-за недостаточной нагрузки понижается тонус в поддерживающих мышцах,
- разнообразные поражения опорно-двигательного аппарата: болезни стопы, искривление позвоночника, травмы и патологии коленного сустава.
Если диагностика лабораторных исследования не помогли выявить причину остеофитов во впадинах, речь идет об идиопатическом артрозе.
Признаки развития заболевания
Изменения полости вертлужных впадин и формирование остеофитов на поверхности хрящей имеют характерные симптомы:
- Мышечный тонус снижается.
- В сложных случаях, когда наблюдается выраженная атрофия суставов, серьезные разрушения и пациенту приходится находиться в положении лежа, конечности становятся короче.
- Боль вначале может быть слабовыраженной или отсутствовать, усиливается при активном развитии патологии вертлужной части.
- Объем движений снижается вследствие боли и истончения хряща, деформациями в структуре головки бедренной кости. Остеофиты нарушают двигательную способность.
- Сколиоз может быть и причиной, и осложнением артроза. Если остеофиты затронули одну впадину, больной будет щадить пораженную вертлужную область, больше нагружая здоровую сторону. Длительный дисбаланс нагрузок приводит к боковому искривлению позвоночного столба.
Признаки патологии начинают проявлять себя в результате структурных нарушений в тазобедренном суставе. В пораженной области обнаруживаются остеофиты, кисты, истончения в вертлужной губе, сужение щели, утолщение капсулы. Такие трансформации хорошо видны на снимках МРТ, КТ, рентгена.

Лечебные мероприятия
Специфических симптомов появления костных разрастаний внутри впадины седалищной кости нет, сложно определить болезнь и вовремя начать лечение.
Остеофиты могут не вызывать дискомфорт у больного, но часто приводят к осложнениям. Важно правильно разработать терапевтическую схему. Главный упор делают на ЛФК и физиотерапевтические методы. Когда присутствует боль и воспаление, прописывают курс медикаментов. Часто с обезболивающими препаратами пациенту назначают хондопротекторы, ускоряющие регенерацию хрящевой ткани вертлужных элементов.
- Что такое остеофиты и популярные методы лечения
- Остеофиты на руках: лечение патологии на конечностях
Медикаментозное лечение:
| Противовоспалительные препараты | Помогают устранить болевой синдром. Кроме формы для перорального применения, выпускаются в виде мази, геля. Популярные препараты для снятия отека и воспаления в полости вертлужных впадин при остеофитах , Кетопрофен, Диклофенак, Флексен, Индометацин. |
| Хондопротекторы | Помогают восстановить структуру сустава, вертлужных элементов, остановить рост остеофитов во впадинах. Наиболее эффективные , Глюкозамин, Хондроитин, Румалон |
Физиопроцедуры , хорошее дополнение к основной терапии остеофитов во впадинах, помогают больному быстрее восстановиться и забыть о болезненных ощущениях.

Действенные методики:
- Лечебный массаж. Во время процедуры врач оказывает механическое воздействие на ткани, усиливает кровообращение в них, снимает напряжение в мышцах. Манипуляции уменьшают болевой синдром, сохраняется подвижность больших суставов, остеофиты перестают расти,
- Электрофорез. Чаще назначают литий, серу или цинк. Под влиянием постоянного электрического тока внутри пораженной ткани вертлужной впадины образуется лекарственное депо. Медикамент в течение длительного времени поступает в пораженный участок, оказывая на него лечебное действие,
- ЛФК. Гимнастические упражнения помогают постановить объем движений вертелов и восстановить подвижность. Регулярные занятия помогают развить выносливость и силу в мышцах, поддерживающих суставы. Дозированные нагрузки снижают скорость дегенеративных изменений, остеофиты останавливаются в росте.
- Лечебные ванны. Стимулируют кровообращение, ускоряют обмен веществ и восстановительные процессы в полости вертлужных впадин.
Если консервативная медицина беспомощна, и на поверхности сустава наблюдаются признаки больших остеофитов, пациенту показано хирургическое вмешательство.
Субхондральный склероз тазобедренного сустава в большинстве случаев является осложнением патологических процессов, происходящих в органе. Он хорошо заметен на рентгенографической проекции и упоминается в расшифровке результатов. Дегенеративный процесс чаще всего сопровождает деформирующий коксартроз. При склерозе хрящевая ткань заменяется соединительной, неспособной выполнять необходимые функции. Заметив патологию на снимке, врач должен выяснить ее причину и назначить лечение.
Причины и механизм развития заболевания
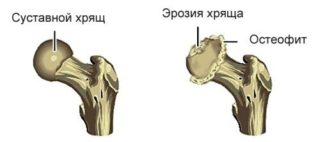
Субхондральный склероз суставной поверхности не относится к самостоятельным заболеваниям. Он считается одним из признаков дегенеративно-дистрофического процесса, разрушающего сочленение. В нормальном состоянии головка тазобедренного сустава (ТБС) совершает плавные скользящие движения в вертлужной впадине. Их поверхности покрыты гладким хрящом и смазаны суставной жидкостью. Нагрузка при различных видах движения распределяется равномерно. Дегенеративные процессы делают суставные поверхности шероховатыми, увеличивая трение.
При износе хряща в первую очередь страдает субхондральная костная пластинка. Она является периферийным отделом эпифиза. Субхондральная кость спаяна с хрящом, обеспечивает его иннервацию и кровоснабжение. Патологическое изменение толщины пластины, появление окостеневших участков ухудшает обменные процессы сочленения. Субхондральный склероз чаще всего поражает суставы, подвергающиеся высокой нагрузке.
Кроме ТБС проблема задевает позвоночник, колени и локти. Она провоцирует патологическое разрастание костных образований — остеофитов. Их расположение по краям не оказывает значительного влияния на двигательную функцию, но дальнейшее проникновение в ткани ограничивает подвижность сочленения.
Провоцирующими факторами развития субхондрального склероза суставных поверхностей являются:
- эндокринные заболевания и другие нарушения обмена веществ;
- заболевания суставов: остеоартроз, ревматоидный артрит;
- высокая нагрузка, приводящая к износу хряща: лишний вес, физические упражнения;
- травмы, особенно не полностью вылеченные;
- врожденная слабость суставов, склонность к вывихам;
- естественное старение сочленения в пожилом возрасте.
Дегенеративно-дистрофические процессы первоначально приводят к рассасыванию субхондральной костной ткани, а затем вызывают ее разрастание. Деформация ТБС приводит к укорачиванию конечности, хромоте. Нарушения стабилизации таза повышают нагрузку на позвоночник. Появляются боли в поясничном отделе.
Классификация патологии
Врачи классифицируют патологию по нескольким признакам.
- первичная – склероз появляется в здоровом суставе в результате травмы или повышенной нагрузки;
- вторичная – поражение сопутствует артрозу и другим болезням сочленения.
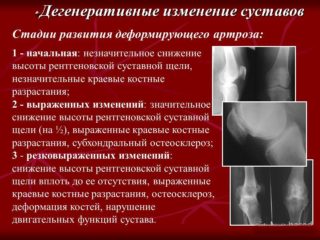
Исходя из масштабов образования костных наростов, выделяют четыре степени болезни:
- на первой стадии наблюдается незначительное разрастание остеофитов по краю вертлужной впадины;
- вторая стадия – костные наросты выраженные, суставная щель сужена;
- третья стадия – промежуток внутри сустава едва заметен из-за образования крупных остеофитов;
- четвертая стадия – происходит полная деформация головки и вертлужной впадины.
Степень поражения определяется при рентгенологическом обследовании.
Клиническая картина
Проявления патологии зависят от стадии поражения. Первый признак поражения ТБС – боль, она возникает непосредственно в сочленении, усиливается при ходьбе. Вначале имеет тянущий характер, с развитием дегенеративных процессов ее интенсивность увеличивается. Особенно мучителен болевой синдром в сырую погоду. Наблюдается дискомфорт после сна и длительного сидения. Поражение ТБС сопровождается следующими симптомами:
- ограниченная подвижность сочленения;
- нарушение функций органов малого таза;
- боль, иррадиирущая в поясницу, колено, пах;
- при движении возникает хруст;
- мышцы быстро утомляются.
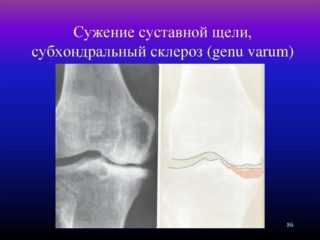
Чаще всего наблюдается субхондральный склероз крыши вертлужной впадины тазобедренных суставов. Локализация патологии связана с высокими нагрузками на эту область. Больной, стараясь уберечь конечность от напряжения, переносит основную нагрузку на здоровую ногу. Это прямой путь к развитию дегенеративных процессов во втором суставе. Не стоит ждать серьезных проявлений патологии, остановить развитие склероза лучше на начальной стадии.
Диагностика
Комплексная диагностика позволяет определить степень поражения суставных поверхностей и причины, вызвавшие патологию. Основной метод – рентгенография. На снимке врач может оценить размер суставной щели и костных выростов. Дополнительно назначается УЗИ.
Заметить субхондральный склероз на ранней стадии позволяет использование МРТ. Также пациенту необходимо сдать общий и биохимический анализ крови. Информативным методом диагностики является тест на плотность субхондральных костей.
Методы терапии
- антигистаминные;
- антибактериальные;
- анальгетики;
- гормональные препараты;
- хондропротекторы;
- витаминный комплекс.

Значимый компонент лечения – ЛФК – упражнения для восстановления работоспособности сустава. Комплекс подбирает врач, опираясь на индивидуальные потребности пациента. Действенный результат дают упражнения в воде.
Для ускорения метаболизма, повышения мышечного тонуса и кровоснабжения назначаются физиопроцедуры:
- электрофорез;
- лазерная терапия;
- воздействие магнитных импульсов.
Улучшить общее состояние помогает иглоукалывание, массаж, грязевые аппликации.
Хирургическое лечение проводится при полной деформации суставных поверхностей. Разрушенный орган заменяется протезом.
Возможные осложнения и последствия
Отсутствие лечения приводит к полной утрате подвижности тазобедренного сустава. Сначала больной не может передвигаться без опоры на трость или костыль, затем попадает в инвалидную коляску.
Разрастание остеофитов негативно влияет на окружающие ткани и органы. Провоцируется воспаление сухожилий, мышц, сосудов, которое может перерасти в гнойное или некротическое.
Профилактические меры
В целях профилактики рекомендуется:
- нормализация веса: избыточная масса тела создает постоянную высокую нагрузку на суставы конечностей;
- отказ от вредных привычек;
- рациональное чередование нагрузок и отдыха без переутомления;
- обращение к врачу при первых признаках дисфункции суставов;
- гимнастика, плавание.
Дегенеративные изменения суставов — неотъемлемая часть старения организма. Рациональное питание, умеренная активность и своевременное лечение воспалений поможет дольше сохранить подвижность.
Остеоартроз тазобедренного сустава (коксартроз) - наиболее тяжелая форма остеоартроза. Она составляет около 25 % всех вариантов остеоартроза и обычно заканчивается прогрессирующим и выраженным нарушением функции этого сустава, вплоть до полной ее потери, вызывая инвалидизацию больного. У половины больных коксартроз возникает на фоне патологического климакса или предшествующего артрита.
Первичный коксартроз развивается обычно после 40 лет, одинаково часто у мужчин и женщин, но у женщин протекает более тяжело. Если коксартроз развивается в возрасте до 40 лет, то это обычно связано с дисплазией сустава.
Начало заболевания может протекать без болевого синдрома. Иногда отмечается уменьшение силы мышц бедра, их быстрая утомляемость при хождении и в положении стоя.
Клинические проявления остеоартроза имеют свои особенности:
- Боль в начале болезни ощущается не в тазобедренном суставе, а в паху, ягодичной или поясничной области, а также в бедре или коленном суставе. В дебюте заболевания боль не столь выражена, но затем становится почти постоянной. Обычно она возникает при ходьбе, стихает в покое и возобновляется вновь при нагрузке на сустав. Нередко болезненные ощущения развиваются вследствие спазма ягодичных, поясничных или отводящих мышц бедра.
- Рано наступает ограничение движений в суставе, но не во всех направлениях сразу. Сначала нарушается внутренняя, затем наружная ротаиня. отведение и в последнюю очередь - сгибание и разгибание бедра.
- Боли часто сопровождаются прихрамыванием, вначале за счет спазма мышц, затем из-за деформации головки бедра, ее вдавливания в ямку подвздошной кости или на фоне подвывиха, что ведет к укорочению ноги.
При объективном исследовании определяется локальная болезненность при пальпации или надавливании на сустав или головку бедра. При прогрессировании остеоартроза определяется атрофия бедра и ягодиц, а на поздних этапах - и голени. Часто определяется вынужденное положение конечности - небольшое сгибание в тазобедренном суставе, что сопровождается компенсаторным поясничным гиперлордозом или сколиозом. Эти изменения ведут к формированию болей в спине и пояснице. Возникающие нарушения осанки сопровождаются сдавлением бедренного, седалищного и запирательного нервов. При полной потере подвижности в тазобедренном суставе боли затихают.
Болевой синдром и раннее уменьшение подвижности тазобедренного сустава могут не сопровождаться рентгенологическими изменениями, так как могут быть обусловлены спазмом аддукторов, ягодичных и поясничных мышц.
При рентгенологическом исследовании определяется сужение суставной щели, субхондральный склероз, а в дальнейшем - точечные отложения солей кальция у наружного края вертлужной впадины (зачаток будущих остеофитов) и заострение краев ямки головки в области прикрепления круглой связки.
В развернутой стадии отмечается прогрессирующее сужение суставной щели и формирование остеофитов, которые появляются вначале по наружному, а затем и по внутреннему краю вертлужной впадины. Позже возникают остеофиты по периферии головки бедра, отчего она приобретает грибовидную форму. В средней части вертлужной впадины образуется клиновидный остеофит, обусловливающий латеральное смещение головки бедра и даже ее подвывих.

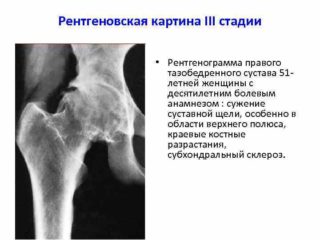
Рентгенограмма правого тазобедренного сустава. Определяется сужение суставной щели. Субхондральный склероз, остеофит по краю суставной впадины
С развитием остеофитов происходит углубление вертлужной впадины. В дальнейшем происходит истончение тазовой (безымянной) кости, возможна протрузия головки бедренной кости в полость таза. На рентгенограммах выявляется уплощение головки бедра в зоне опоры. С развитием остеопороза у пожилых людей может развиться деструкция головки бедренной кости.
Следующий признак коксартроза - остеосклероз головки бедра и вертлужной впадины, проявляющийся в первую очередь уплотнением верхнего края вертлужной впадины, а затем и контура головки. Остеосклероз очень часто сочетается с образованием костных кист, главным образом, в верхней части вертлужной впадины и в зоне опоры головки бедра. Свободные внутрисуставные тела при коксартрозе выявляются редко.
При вторичном коксартрозе вследствие дисплазии бедра все описанные выше симптомы развиваются быстро, и процесс может закончиться полным вывихом бедра.
Описан ишемический коксартроз , характеризующийся ночными псевдорадикулитными болями, а также гомогенным сужением всей верхней части суставной щели, перестройкой костной ткани головки и шейки бедра, склеротическими изменениями с образованием множественных кист, но без значительного остеофитоза. Рентгенологическая картина данной формы коксартроза скорее напоминает коксит. Следует отметить, что при ишемическом коксартрозе достаточно быстро развивается деструкция головки бедренной кости.
Для постановки диагноза коксартроза можно использовать классификационные критерии Р. Д. Альтмана [и др.] (1991).
Критерии диагностики коксартроза (Althman R. D., 1991):
Вариант 1 (клинические, лабораторные, рентгенологические критерии) .
Боль в тазобедренном суставе в течение более 2 нед. прошедшего месяца и наличие как минимум 2 из 3 критериев:
Чувствительность 86 %, специфичность 75 %.
Тяжесть остеоартроза тазобедренного сустава можно определить по индексу Лекена.
Остеоартроз коленного сустава (гонартроз) - наиболее частая локализация остеоартроза. Обычно гонартроз протекает значительно легче, чем коксартроз, и реже приводит больных к инвалидности. Чаще он встречается у женщин в климактерическом периоде, а также у лиц, страдающих ожирением и варикозным расширением вен нижних конечностей.
Причинами гонартроза могут быть травмы, нарушение осанки, наличие О- и Х-образных ног. Чаще он бывает двусторонним, но длительные боли могут быть только в одном коленном суставе. В 38 % случаев гонартроз является первичным.
Основной симптом - боль механигеского типа с локализацией гаще по передней и внутренней поверхности сустава. Боли возникают при ходьбе, длительном стоянии, подъеме и спуске по лестнице, реже - ночью. Боли могут иррадиировать в голень и бедро. В начальном периоде заболевания больные отмечают ограничение разгибания, а затем сгибания в пораженном коленном суставе.

Выраженная варусная (О-образная) деформация коленных суставов
Чаще первые изменения обнаруживаются в надколенно-бедренном суставе (артроз надколенника), что связано с недостаточной эластичностью хряща надколенника и большой нагрузкой на него при ходьбе. Обычно появляется боль в передней части коленного сустава при разгибании, усиливающаяся при подъеме и спуске, а также при поколачивании надколенника. В дальнейшем при поражении бедренно-большеберцового сустава появляются боли при пальпации чаще внутренней, реже - наружной суставной щели, особенно при согнутом колене.
При рентгенологическом исследовании признаки остеоартроза надколенно-бедренного сустава хорошо видны в боковой проекции и характеризуются сужением суставной щели между надколенником и бедром, латеральными остеофитами надколенника и мыщелка бедра, остеосклерозом надколенника. Надколенно-бедренный артроз почти всегда наружный, иногда - наружный и внутренний, очень редко - только внутренний.
При бедренно-большеберцовом артрозе первыми рентгенологическими симптомами обычно являются вытягивание и заострение межмыщелкового возвышения большеберцовой кости (места прикрепления большеберцовых связок). Затем появляется сужение суставной щели, заострение краев мыщелков бедра, чаще в области внутренней части сустава (она больше нагружена), особенно при наличии genu varum, реже - в наружной части сустава или на обеих половинах суставных поверхностей одновременно.
При прогрессировании остеоартроза нарастает сужение суставной щели, развивается субхондральный склероз, появляются обильные остеофиты в области задней части мыщелка бедра и большеберцовой кости, хорошо видимые на боковой рентгенограмме. Субхондральные кисты выявляются очень редко.
Наиболее частым осложнением гонартроза является вторичный реактивный синовит, который проявляется усилением болей, небольшой припухлостью, выпотом в полость сустава и повышением кожной температуры. Симптомы быстро исчезают в покое, при лечении НПВП, но иногда могут присутствовать на протяжении нескольких месяцев с образованием субпателлярной или подколенной кисты Бейкера. К характерным осложнениям гонартроза относятся: блокада сустава, развитие остеонекроза мыщелка бедра с отделением костного сегмента, а также подвывих надколенника. Очень редким осложнением является спонтанный гемартроз неясного происхождения.
Для постановки диагноза гонартроза можно использовать следующие классификационные критерии (Альтман Р. Д. [и др.], 1991):
Вариант 1 (клинигеские и рентгенологические критерии):
1) боли в коленном суставе;
3) наличие следующих признаков:
а) типичная для артроза синовиальная жидкость или возраст ≥ 40 лет;
б) утренняя скованность ≤ 30 мин;
Чувствительность 94 %, специфичность 88 %.
Вариант 2 (клинические критерии):
1) боли в коленном суставе;
2) наличие следующих признаков:
б) утренняя скованность ≤ 30 мин;
в) возраст ≥ 38 лет;
3) наличие следующих признаков:
б) утренняя скованность ≤ 30 мин;
в) костные разрастания;
4) наличие следующих признаков:
а) отсутствие крепитации;
б) костные разрастания.
Чувствительность 89 %, специфичность 88 %.
Наибольшая инвалидизация больных гонартрозом происходит при сочетании поражения надколенно-бедренного и бедренно-большеберцового суставов, особенно при наличии genu varum.
Тяжесть гонартроза можно оценить по индексу Лекена.
Остеоартроз дистальных межфаланговых суставов (ДМФС), или узелки Гебердена, составляет 20 % от всех случаев остеоартроза и развивается чаще у женщин с неблагоприятной наследственностью, а также в период менопаузы. Чаще он относится к особому варианту первичного остеоартроза, но может формироваться и вторично на фоне хронического артрита и в посттравматическом периоде.
Течение остеоартроза ДМФС имеет свои особенности. Это, прежде всего, частые рецидивы реактивного синовита, возникающие без видимых причин и характеризующиеся покраснением, болезненностью и припухлостью мягких тканей в области суставов, а также болями при сгибании и разгибании. Иногда в области узелков Гебердена возникают округлые образования величиной с горошину со студенистым содержимым. Их появление сопровождается пульсирующими болями. После вскрытия этих пузырьков боли уменьшаются.
При рентгенологигеском исследовании в развернутой стадии болезни выявляется выраженная узурация костных суставных поверхностей, причем образовавшиеся костные выступы одной суставной поверхности могут вклиниваться в другую. Обычно узуры окружены зоной остеосклероза.
Остеоартроз проксимальных межфаланговых суставов (узелки Бушара) встречается у половины больных с узелками Гебердена, хотя изредка развивается изолированно в одном или нескольких суставах. Часто протекая без значительного болевого синдрома, остеоартроз проксимальных межфаланговых суставов приводит к выраженной деформации суставов и увеличению их объема. Узелки Бушара располагаются обычно только на боковой поверхности сустава. В результате деформации палец принимает веретенообразную форму. Движения в пораженном суставе становятся ограниченными. При развитии реактивного синовита клиническая картина напоминает поражение суставов при ревматоидном артрите.
Для постановки диагноза остеоартроза кистей целесообразно использовать критерии диагностики Р Д. Альтмана [и др.] (1995).
Классификационные критерии артроза кистей (Althman R. D. [et al.], 1995):
1) продолжительная боль и утренняя скованность;
2) костные разрастания 2 и более суставов из 10 оцениваемых*;
3) менее 2 припухших пястно-фаланговых суставов.
4) наличие следующих признаков:
а) костные разрастания, включающие 2 и более ДМФС**;
б) деформация одного и более суставов из 10 оцениваемых*.
Чувствительность 93%, специфичность 91%.
Остеоартроз пястно-запястного сустава большого пальца кисти развивается в месте сочленения I пястной кости и трапециевидной кости запястья (ризартроз). Часто он наблюдается у больных, имеющих остеоартроз межфаланговых суставов, особенно у женщин в период климакса. Проявляется болями по внутреннему краю запястья при движениях большого пальца, ограничением движений и хрустом. В выраженной стадии заболевания отмечается деформация кисти из-за развития остеофитов с резким ограничением ее подвижности вплоть до потери трудоспособности.
При остеоартрозе плечевого сустава отмечается поражение субакромиального сочленения, что обусловливает болезненное ограничение отведения плеча. Артроз истинного плечевого сустава развивается весьма редко. Деформации сустава обычно не наблюдается. Иногда развивается умеренная атрофия близлежащих мышц. Довольно рано нарушается отведение. На рентгенограммах в ранней стадии определяют симптом кольца, характеризующийся усилением четкости изображения овального контура суставной впадины, в дальнейшем - остеосклероз суставной впадины и сужение суставной щели. Обычно остеоартроз плечевого сустава развивается на фоне хондрокальциноза, дисплазии головки плеча или связан с переломом, а также остеонекрозом головки плечевой кости.
Остеоартроз грудиноключичного сочленения встречается часто и нередко сочетается с плечелопаточным периартритом. Проявляется припухлостью, деформацией сустава и болями при движении. При рентгенологическом исследовании обнаруживаются сужение наружно-нижней части суставной щели и нижние остеофиты. Остеоартроз этого сустава чаще развивается вследствие перенесенного артрита.
Остеоартроз голеностопного сустава редко бывает первичным, чаще формируется у лиц, имевших в анамнезе травму. Его развитие довольно быстро ведет к ограничению двигательной активности и инвалидизации.
Остеоартроз I плюснефалангового сустава встречается часто и обычно связан с нарушением статики - поперечным или продольным плоскостопием, травмой, профессиональными перегрузками. Проявляется болезненностью, ограничением подвижности I пальца стопы, затруднением при ходьбе. На фоне поперечного плоскостопия происходит отклонение I пальца в наружную сторону с формированием hallux valgus и бурсита I пальца, имеющего склонность к хроническому течению. При рентгенологическом исследовании определяется сужение суставной щели, рано выявляются кисты, остеосклероз, дорзальные остеофиты. Часто встречается подвывих и полный вывих головки I плюсневой кости.
Вторичный полиостеоартроз возникает главным образом у больных, имеющих метаболические полиартриты - подагру, пирофосфатную артропатию, охроноз и др..
Клиническая картина складывается из генерализованного артроза суставов, дископатий, множественных тендопатий. Обычно встречается двустороннее, симметричное поражение суставов, при этом в первую очередь поражаются суставы, несущие большую нагрузку, - тазобедренные, коленные, а также дистальные межфаланговые суставы. Реже поражаются суставы большого пальца стопы и кисти, голеностопные суставы. Остальные суставы поражаются редко, хотя при рентгенологическом исследовании в них можно обнаружить незначительные артрозные изменения. У 65 % больных в начале заболевания отмечается одновременное поражение многих суставов. У 75 % больных на фоне полиостеоартроза отмечается остеохондроз шейного и поясничного отделов позвоночника. Часто развиваются периартриты и тендовагиниты.
Читайте также:


