Жидкость в ухе при воспалении сустава
Жидкость в ухе – это, как правило, следствие болезней или воспалительных процессов. Такие заболевания, как грипп, простуда, могут спровоцировать проблемы с органами слуха. После таких недугов не исключено появление жидкости в ухе. Чаще всего так проявляется отит, воспаление среднего уха.
Вода в ухе: почему появляется
Самая простая причина – попадание воды в ушную раковину. Вызывает неприятные ощущения, такие как шум в ухе, заложенность. Такое случается во время купания, принятия душа, плавания. Как вы знаете, в воде содержится большое количество бактерий.
Способы удаления воды из уха
Сейчас рассмотрим методы удаления жидкости:
- Наклонить голову в сторону того уха, куда попала вода. Потом ладонью нужно закрыть ушную раковину. Затем ее стоит прижать и рывком отпустить. Так вода выйдет.
- Лежать на боку в течение нескольких минут, чтобы вытекла жидкость из уха.
- Если простые меры не помогают, закапать в ухо несколько капель борного спирта. Он способствует быстрому испарению воды. Полежать на боку в течение 5 минут пострадавшим ухом кверху.
- От попадания воды может разбухнуть ушная сера. В этом случае использовать теплую грелку. Под воздействием тепла вода испарится.
- Воздушная пробка препятствует выходу жидкости из уха. Поэтому необходимо в него закапать обычной воды. После стоит подождать две-три минуты. Потом, наклонив голову набок, подождите, пока вода не вытолкнет воздушную пробку. Тогда жидкость вытечет из уха.
- Способ удаления воды для маленьких детей. Необходимо ватный тампон аккуратно ввести в ухо на несколько секунд. Тогда вода впитается в вату.
Катаральный отит: как проявляется, симптомы
Если из уха выделяется жидкость, на что следует обратить внимание? Иногда отит может протекать без каких-либо болезненных ощущений. Одним из симптомов заболевания может быть появление жидкости в ухе. Важно обратить внимание на цвет, запах и то, сколько выделяется жидкости. По этим признакам можно понять, это катаральное воспаление или гнойный отит.
При катаральном воспалении из уха течет прозрачная жидкость. Причиной этого могут быть:
- недолеченные заболевания органов дыхания;
- такие заболевания горла, как тонзиллит;
- вода, попавшая в ухо;
- повреждение уха острыми предметами;
- вирусные инфекции;
- запущенный насморк или кашель;
- общее снижение иммунитета.
Если из уха течет прозрачная жидкость, то также может возникать ощущение бульканья и шум. Кроме этого, не исключена заложенность ушей. Если своевременно не начать лечение, то такое заболевание может перейти в стадию хронического или гнойного. Тогда уже потребуется более серьезная терапия.
Гнойный отит: как проявляется, симптомы
При гнойном отите из уха течет желтая жидкость, выделений мало, но они имеют неприятный запах.
Другие симптомы, которые появляются при данном недуге:
- повышение температуры;
- острая резкая боль в ушах, боль может ощущаться в области глаз, зубов;
- снижение слуха;
- головокружение, головная боль;
- общая слабость в организме;
- чувство заложенности в ушах.
Поставить правильный диагноз может только лишь врач. При первых проявлениях симптомов необходимо обратиться к оториноларингологу. Тут не обойтись без сдачи анализов и тщательного осмотра ушной раковины. В зависимости от заболевания лечение может быть разным. Так, если диагностирован гнойный отит, ни в коем случае нельзя прогревать больное ухо. Также противопоказаны некоторые медикаменты. При катаральном воспалении уха возможно лечение народными средствами, но, опять же, после врачебного осмотра.
Отит: чего нельзя делать
Выделение прозрачной жидкости из уха, не сопровождающееся болевыми ощущениями, свидетельствует о наличии воспаления.

В таком случае нельзя:
- прогревать больное ухо или ставить согревающие компрессы, если начался гнойный процесс, это опасно;
- закапывать масло или масляные смеси, если повреждена барабанная перепонка, масло окажется внутри;
- использовать камфорный спирт, так как можно получить ожог ушной полости, и это осложнит течение болезни;
- вводить в ухо инородные предметы с целью лечения (свечи, листья лечебных растений), так как это только может ухудшить состояние.
Что можно делать при отите в домашних условиях
Прогревание ушей возможно только на начальной стадии заболевания. Можно делать полуспиртовой согревающий компресс на один-два часа раз в сутки.
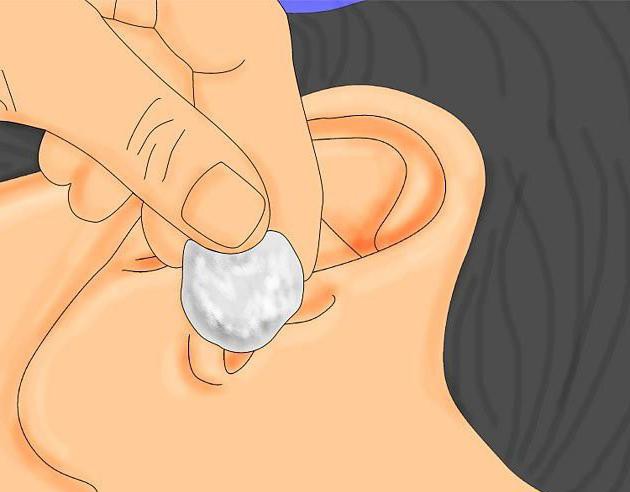
Домашние средства лечения отита:
- Уменьшить болевые ощущения поможет лавандовое масло. Нужно сделать тампон из марли. Затем следует пропитать его маслом, аккуратно ввести в ушную раковину.
- Можно закапывать аптечную настойку грецкого ореха, календулы.
- Также разрешено закапывать и принимать по две столовые ложки вовнутрь отвар лаврового листа три раза в день. Как его готовить? Необходимо заварить пять лавровых листьев в стакане кипятка, дать настояться.
- Эффективным противомикробным средством является чесночное масло. В двух столовых ложках растительного масла сварить два зубчика чеснока, настоять в течение восьми часов. Закапывать три раза в день.
- Ватная турунда, смоченная в настойке можжевельника, уменьшает воспаление.
Медикаментозное лечение отита включает в себя применение антибиотиков, жаропонижающих и обезболивающих средств. Также используются капли, устраняющие воспаление, антибактериальные мази.
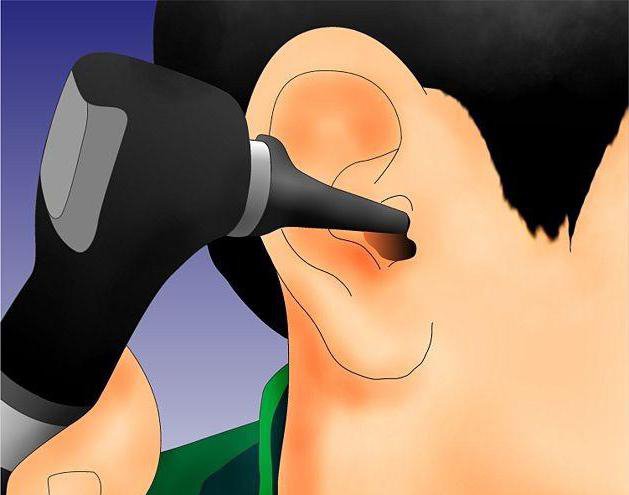
Помните, что необходимо проводить лечение обоих ушей. Инфекция, находящаяся в одном, может перекинуться и на второе.
Гнойный отит: препараты для лечения заболевания
Гной и желтая жидкость из уха свидетельствуют о гнойном отите. Отсутствие соответствующего лечения может привести к потере слуха. Также возможны следующие последствия: воспаление височной кости, менингит. В некоторых особо тяжелых случаях гнойный отит приводит к смертельному исходу.
В зависимости от того, насколько развился воспалительный процесс, врач назначает лечение. Терапия включает в себя:
- антибиотики - используются как перорально, так и в виде капель;
- препараты, обезболивающие и снижающие температуру;
- гормональные препараты, которые уменьшают отек, способствуют оттоку жидкости из уха.
После того как острое течение болезни купировано, назначаются физиотерапевтические процедуры. Наиболее эффективны:
- проведение ингаляций;
- сеансы электрофореза;
- УВЧ (ультравысокочастотная терапия).
Именно комбинированное лечение (медикаментозное и физиотерапия) гарантирует полное выздоровление. Важно помнить, что недолеченный гнойный отит может спровоцировать рецидив, перейдя в хроническое заболевание.
Народные рецепты с мумие для лечения гнойного отита
Наряду с использованием медикаментов применяют мази и растворы на основе мумие. Некоторые из них мы сейчас рассмотрим.

- В пропорции 1:10 соединить мумие с розовым маслом. Закапывать полученную смесь два раза в день.
- Раствор мумие в кипяченой воде. Для приготовления разводят два грамма состава в 100 миллилитрах воды. Ватную турунду смочить в растворе и ввести в ухо. Такие процедуры снимают боль и способствуют быстрому заживлению.
Для промывания от гноя советуют применять отвар ромашки.
Турунды, смоченные в смеси сока репчатого лука и льняного масла в равных пропорциях, ставятся в ухо ровно на два часа.
Для ускорения выздоровления при гнойном отите необходимо включить в питание продукты, содержащие в большом количестве аскорбиновую кислоту. Например, весьма полезны апельсины, лимоны и грейпфруты.
Небольшое заключение
Теперь вы знаете, почему из уха вытекает жидкость. Надеемся, что данная информация была вам полезна. Как видите, причин появления и вытекания из уха жидкости немало. Определить точную сможет только квалифицированный специалист. Правильное и своевременное лечение, медикаменты и процедуры, назначенные врачом, гарантируют выздоровление.

- Симптомы
- Причины
- Лечение
- Видео по теме
Воспалительный процесс, затрагивающий суставы, причиняет человеку много дискомфорта. Но с настоящими мучениями он начинает сталкиваться тогда, когда происходит воспаление челюстного сустава. Ему становится сложно разговаривать, проблематично есть, нарушается уклад привычной жизни. Если вовремя не среагировать и не начать предпринимать меры терапевтического характера, то в дальнейшем можно столкнуться с серьезнейшими последствиями.
Симптомы
Воспаление, затрагивающее челюстной сустав, может быть хроническим либо острым. Хронический процесс развивается достаточно медленно. Основными причинами патологии чаще всего становятся проблемы с зубами. Провоцирующим фактором может стать неправильный прикус. Возникающий болевой синдром умеренной интенсивности, больше ноющий.
Порой человеку сложно определиться с истинной причиной возникающего симптома, так как иногда дискомфорт может передаваться от внутреннего уха к челюсти. В этом случае выраженно болит сустав челюсти около уха. Это иногда мешает постановке точного диагноза.
При остром воспалении болевой спазм становится интенсивным, еще более ощущаемым, моментами мучительным. Такой процесс чаще развивается на фоне какой-нибудь полученной травмы или вывиха челюсти. Порой это случается, если произошло выпадение мыщелка из капсулы. Этот симптом связан с особенностями строения, так как сам сустав челюсти, а также суставная раковина располагаются вблизи ушного канала.
Как только появляются первоначальные симптомы воспаления челюстного сустава, следует сразу же обратить на это внимание, чтобы лечебная терапия была начата своевременно. Иначе осложнений дегенеративного характера не избежать. Начинает постепенно развиваться артроз. Когда основной причиной воспаления, при котором болит челюстной сустав, становится артрит хронического или острого вида, тогда возникают следующие симптомы:
- отечность в месте поражения;
- покраснения эпидермиса лица;
- появление небольшого шума в ушах;
- гиперемия соседних тканей нижнего или верхнечелюстного сустава;
- скрежетание челюсти во время ночного отдыха;
- трудности с нормальным открыванием ротовой полости;
- сильнейший дискомфорт при движении челюсти, который болью отдает в скулы;
- повышение температуры;
- возникающее моментами головокружение.
Обычно симптоматика воспаления челюстного сустава достаточно быстро дает возможность распознать и диагностировать патологию. Человеку становится трудно разговаривать, кушать, смеяться во весь рот. А после сна может ощущаться существенный дискомфорт в области нижней половины лица.

Причины
Челюстно лицевой сустав обеспечивает все возможные движения жевательного характера. При этом зарождающийся воспалительный процесс может затрагивать абсолютно весь сустав либо поражать только область околосуставной ткани. Причиной развития такого патологического процесса становится ревматоидный или инфекционный артрит.
При инфекционном процессе воспаление всегда возникает на фоне уже развивающихся инфекций в организме человека. Начинается заболевание довольно быстро, а также остро. Воспалительный процесс чаще всего затрагивает участок только одного сустава, которым больно двигать и жевать. Характерной чертой является присутствие дискомфортных ощущений, которые приобретают интенсивность при любом движении челюсти. Спазм отдает одновременно в несколько областей.
Реактивный артрит инфекционной формы ВНЧС относится к группе недугов воспалительного характера. Дополнительно явно прослеживается связь с протеканием определенного инфекционного процесса. Основным возбудителем становится инфекция, обитающая в области сустава. Она может быть вызвана такими патогенными микроорганизмами, как стрептококками, хламидии, аденовирусы.
При ревматоидном артрите поражается соединительная ткань, окружающая челюстное сочленение. Воспаление быстро обостряется. Сопровождается оно небольшим повышением температуры, но достаточно выраженной болезненностью. Реакции со стороны пораженных околосуставных тканей, расположенных в нижней челюсти, довольно незначительные. При ревматоидном артрите сначала воспаляются синовиальные суставы, переходя постепенно на область нижнечелюстного сустава.

Артрит специфической формы всегда провоцирует воспаление
Что касается артрита специфической формы верхнего или нижнего челюстного сустава, то он бывает двух видов, актиномикотического и туберкулезного. Для второй формы заболевания характерной чертой является его длительная продолжительность. Сопровождается оно болезненностью достаточно умеренного, более спокойного характера. Также наблюдается ограниченность подвижности суставов, расположенных в зоне подбородка.
Иногда на кожной поверхности лица начинают образовываться свищи. Чаще всего такой проблеме подвергается щека. А при исследовании в скопившейся суставной жидкости обнаруживаются вредоносные туберкулезные микроорганизмы.
Когда развивается актиномикотический челюстной артрит, тогда во весь воспалительный процесс вовлекаются мягкие ткани, расположенные возле пораженных суставов, и сама суставная капсула. Кожные покровы становятся более плотными, приобретая синюшный оттенок. Если протекающий недуг обостряется, могут образоваться абсцессы с последующим сильным нагноением тканей. Чтобы начать правильное и довольно эффективное лечение, а также справиться с заболеванием, нужно учитывать особенности определенного воспалительного процесса ВНЧС.
Спровоцировать воспалительный процесс могут некоторые инфекционные заболевания. Это грипп, тонзиллит. В более редких случаях эта патология имеет проявления на фоне вирусного сифилиса, туберкулезного заболевания, гонореи, остеомиелита гнойной формы, мастоидита. Спровоцировать воспаление челюстного сустава инфекция может несколькими путями:
- через кровь;
- лимфу;
- через имеющиеся открытые порезы.
Чтобы добиться хорошего терапевтического результата, лечить следует сначала основное заболевание. И если область височно челюстного сустава не повреждена, тогда вместе с уходом инфекции исчезнут и все неприятные симптомы, связанные с воспалением челюстного сустава. В некоторых случаях воспаление провоцируют сгустки крови, попавшие в полость сустава.
Из-за этого челюстной сустав со временем начинает болеть от повышенной нагрузки. В итоге начинает развиваться воспаление. Аналогичная ситуация происходит тогда, когда с одной из сторон не хватает сразу нескольких зубов. Тогда нагрузка при осуществлении жевательных движений возникает только с одного бока челюстного сустава, где потом развивается воспалительный процесс.
Лечение
Чтобы лечение при воспалении челюстного сустава дало свои результаты как можно быстрее, нужно знать, какой врач занимается такой патологией. Можно сначала обратиться к терапевту, а он уже назначит последующие посещения специалистов. Можно сразу обратиться к хирургу или ортопеду.
Лечение воспаления височно-нижнечелюстного сустава может отличаться по назначению препаратов с учетом того, какая основная причина спровоцировала это неприятное заболевание. Но в любом случае пациенту в первую очередь рекомендуется обеспечить покой и максимальную неподвижность воспаленного сустава.
Для этого человеку предлагается носить специальную повязку, которая прочно фиксирует поврежденные суставы в области челюстного сочленения. Она имеет специальную пластинку, которая справляется с такой задачей. Изготавливается повязка с учетом индивидуальных особенностей строения самой челюсти. Употреблять в период комплексного лечения придется продукты только в протертом либо жидком состоянии, чтобы снизить нагрузку, оказываемую на сустав.
Лечение воспаления области челюстного сустава в первую очередь направляется на устранение возникающих болезненных ощущений. При этом важно удалить лишнюю жидкость, скопившуюся в суставной полости. В этом случае терапия должна состоять из приема анальгетиков, прохождения электрофореза, применения специальных компрессов. Дополнительно рекомендуется:
- грязелечение;
- парафинотерапия;
- УВЧ-терапия.
Если проходит лечение воспалительного процесса челюстного сустава, тогда обязательно применяются консервативные методики терапии. Врачом назначаются препараты, обладающие антибактериальными и противовоспалительными свойствами. Такие средства вводятся в область больного сустава. При этом лечащим врачом досконально определяется объем вводимого лекарства. Это делается для того, чтобы избежать такого осложнения, как растяжение суставной сумки. Иначе состояние больного может только усугубиться.
При таком заболевании пациентам обычно приписывают группы комплексных препаратов. Начинается терапия с курса нестероидных средств. В основном это Кеторол. Затем подключаются препараты противовоспалительного характера:
- Диклофенак,
- Ибупрофен.
Такие лекарства подбираются с учетом индивидуальных особенностей организма, особенно если у человека имеются проблемы со стороны желудочного и кишечного трактов. В этом случае к сильнодействующим средствам подключаются препараты, восстанавливающие нарушенную микрофлору. Это Омепрозол, Омез.
Витаминные комплексы также включаются в терапию. При воспалении височного, нижнечелюстного суставов пациентам назначают комплексы, содержащие витамины С и D, а также препараты кальция. В основном это Кальцемин.
К лечению подключаются лекарства, останавливающие дальнейшее поражение хрящевой ткани. Такие препараты содержат гиалуроновую кислоту, сульфат хондроитина. В некоторых случаях применяются средства для внутрисуставных инъекций. Чаще всего назначается Дипроспан.
Запущенный процесс, при котором челюстные суставы сильно воспалились, иногда приходится лечить хирургическим путем. Оперативное вмешательство проводится в условиях стационара. Затем начинается процесс реабилитации, состоящий из приема определенных лекарственных средств.

Прием витаминов является частью терапии
Для того чтобы ускорить процесс выздоровления воспаленного сустава, можно попробовать рецепты народной медицины. Они смогут устранить мучительный болезненный синдром, а также снять воспалительный процесс. В этом случае хороший терапевтический результат дает сок черной редьки. Он в равных пропорциях смешивается с водкой, а также медом. Все компоненты перемешиваются, после чего готовый состав втирается в область поражения несколько раз в день.
Такое самостоятельное лечение воспалительного процесса, затрагивающее челюстной сустав, облегчает общее состояние, а также устраняет сильный болевой синдром. Очень полезно в участок поражения втирать массирующими движениями пихтовое масло. Также нужно делать специальные упражнения, воздействующие на область нижней челюсти. Это позволит эффективно разработать неподвижный воспаленный сустав.
Для местной обработки сустава подойдет горчичная смесь. Для ее приготовления нужно взять 200 г соли, в два раза меньше горчичного порошка, немножко парафина. Смесь немного нагревают на водяной бане, после чего настаивают около десяти часов. Полученный состав наносится на кожу в области воспаленного челюстного сустава, пока он окончательно не впитается в поверхность кожи.
Процедуру рекомендуется проводить перед сном. Утром остатки горчичного состава смывают. Справиться с воспалением сустава в домашних условиях помогут мази собственного приготовления. Хорошим терапевтическим эффектом обладают природные компоненты:
- прополис,
- мать-и-мачеха,
- чабрец,
- ромашка.
Чтобы добиться положительного результата в терапии воспаления челюстного сустава, подход к этому обязательно должен быть комплексным. Поэтому специалист рекомендует использовать физиотерапию. Это воздействие инфракрасными лучами, магнитотерапия, электрофорез.
Введение

Ухо человека по своему строение очень сложный и многофункциональный орган и любые нарушения в его работе должны побудить человека обратиться за медицинской помощью.
Если из уха выделяется жидкость, то причиной может быть какая-либо патология. Об этом и пойдет речь.
Причины появления жидкости
Уши начинают течь чаще всего после перенесенного острого респираторного вирусного заболевания или в период недуга. Вытекания из уха могут наблюдаться по причине сбоя в работе одного из лор органов, так как они все взаимосвязаны между собой.
Появление жидких выделений из уха называется в медицине отореей. Такое состояние чаще всего происходит из-за перфорации барабанной перепонки.
То есть, когда в этом месте образуется, грубо говоря, дырка. Жидкость, находящаяся в перепонке начинает вытекать наружу.

Тонкая мембрана служит разделением между наружным и средним ухом. И нарушение ее целостности сказывается на состоянии уха. Разрыв барабанной перепонки может быть естественным или в результате механического повреждения.
Так при гнойном отите происходит скопление жидкого экссудата за мембраной, который постепенно превращается в гной и густеет, при его давлении тонкая оболочка барабанной перепонки повреждается и у человека происходит течь из уха.
Механически повредить мембрану может неправильная чистка ушей или попадание инородного предмета в слуховой проход, что нередко встречается у маленьких детей.
Если в ушной проход проникает вода, то она воздействует на тонкие верхние участки кожи, которые выстилают вход в слуховой проход.
Когда происходит подсыхание кожи, она начинает трескаться, а место трещин является благоприятной средой для размножения бактерий. Все это приводит к воспалению наружного уха, именуемое наружным отитом.

Вытекания их уха могут появиться по причине лор заболеваний, это:
- отит (хронический, гнойный, средний и т.д.);
- травмы барабанной перепонки;
- попадание жидкости в ухо при купании;
- отомикоз;
- мастоидит;
- аллергические реакции.
Жидкость в ухо может попасть в результате черепно-мозговой травмы, при воспалениях в области спинного мозга, при болезнях глаз или системы дыхания.
Ниже перечислены заболевания, при которых ушная течь является основным симптомом:
-
Наружный и средний отит в стадии осложнения. Воспалительный процесс появляется в среднем и наружном проходе уха.
К основному признаку заболевания относится резкая боль в ухе. При легком течении болезни и при правильной терапии жидкость не появляется. Но при осложненном отите за мембраной происходит скопление гноя, который в результате прорывает ее оболочку и вытекает наружу.
В это время боль в ухе проходит, так как давление на барабанную перепонку прекращается. Но это не значит, что болезнь пошла на спад, лечение необходимо продолжать и оно должно проходить под надзором врача специалиста.В противном случае разовьются такие осложнения как менингит, энцефалит и мастоидит.
Аллергическое воспаление среднего уха.
То же самое может происходить и по причине аллергии. В этом случае выделения не сопровождаются болевыми ощущениями, и человек зачастую не обращается к доктору. И напрасно. Так как только врач может поставить точный диагноз и назначить соответствующее лечение, благодаря которому болезнь пройдет за короткий срок без осложнений.
Разрыв барабанной перепонки приводит к нарушению ее функционирования и снижению слуха. Помимо вытекания серозной жидкости, человек испытывает боль, у него развивается отит, происходит потеря слуха. Запущенный средний отит. Из уха вытекает гнойное содержимое, ушная раковина краснеет, кожа шелушится. Нередко наблюдается повышение температуры тела и отечность.
Чаще болезнь диагностируется у детей до 1 года, так как в этом возрасте еще до конца не сформирована евстахиева труба. Опасно это заболевание своими осложнениями, которые проявляются в виде сепсиса, абсцессов вплоть до летального исхода. Кистоподобная холестеатома. При этой болезни происходит разрастание эпителиальной ткани по кистозному типу.

Область среднего уха, расположенная за барабанной перепонкой, заполняется кистами, в результате развиваются характерные симптомы: ощущается давление в глубине уха; образования давят на вестибулярный аппарат, расположенный в ушах, в результате человек ощущает головокружение; выделения имеют неприятный запах; по мере роста кисты, человек испытывает резкую боль и со временем теряет слух; на фоне кистоподобной холецестомы развивается воспалительный процесс, при этом лечение должно носить комплексный характер.
Фурункулы гнойного типа. Фурункул может появиться в ухе в результате деятельности патогенных микроорганизмов.
Чаще болезнь диагностируется у людей с генетической предрасположенностью. Фурункулез не столь опасен как вышеперечисленные недуги, но тоже очень неприятен.

Это связано с распространением инфекционного процесса в лор органах.
Например, повлиять на воспаление слуховых проходов может недолеченное горло или неправильное высмаркивание слизи из носа.
Воспалительный процесс в ухе может быть в двух стадиях: острой и хронической.
Было выяснено, что выделения из уха не являются самостоятельным заболеванием, а лишь определяют симптоматику различных патологий, поэтому и лечение будет направлено на устранение основного заболевания, которое вызвало течь из уха.

Полезное видео
Как происходит выделение жидкости из уз уха:
Заключение
Во всех случаях лечение должно назначаться врачом, только он может определить характер заболевания и назначить адекватную терапию.
Самолечение может не только затянуть процесс выздоровления, но и вызвать ряд опасных осложнений. Не стоит заменять выписанный врачом препарат на другое похожее лекарственное средство, например, по совету друзей или провизора в аптеке.
Состав этих медикаментов может быть различным, также как и лечебное действие. Некоторые капли могут вызвать перфорацию барабанной перепонки, другие приводят к снижению слуха, третьи содержат спирт и усиливают болевые ощущения.

Органы чувств помогают человеку ориентироваться в пространстве, воспринимать мир во всем его разнообразии и обеспечивают безопасность существования. Слух относится к важнейшим из ощущений, и если он резко снижается или теряется хотя бы на одно ухо – это всегда серьезная проблема, социальная и медицинская. Наиболее распространенными причинами потери слуха являются возрастные изменения, связанные с воздействием звука и шума, а также инфекционно-воспалительные поражения слухового анализатора, начиная с наружной, звукопроводящей его части, завершая воспринимающими зонами, где расположен вестибулярный аппарат.
Без полноценной диагностики и своевременной терапии данная патология может затянуться на многие месяцы, принимая хроническое и рецидивирующее течение, приводит к развитию осложнений и снижению слуха, вплоть до полной глухоты и инвалидности. Но если острые симптомы отита еще заставляют пациентов идти к врачу, то хронический отит лечат далеко не все. Для того чтобы разработать полноценное и правильное лечение отита (воспаление уха), необходима многоэтапная профессиональная диагностика, основывающаяся не только на анализе всех жалоб и осмотре, но и на данных различных исследований.
Содержание статьи
Методы диагностики отита
Необходимо провести целый ряд диагностических процедур и обследований, выполняемых при обращении к ЛОР-врачу. Диагностика начинается с выявления жалоб и проведения осмотра невооруженным глазом и при помощи приборов – рефлектора, отоскопа, а также изучения видимых структур уха с использованием отоскопа. При помощи приборов оценивают состояние ушной раковины, кожи наружного уха, хряща и слухового прохода, а также видимой части барабанной перепонки, определяют количество серы и ее цвет, наличие пробок.
Применяют методики оценки слуха и состояния барабанной перепонки (тимпанометрия с рефлектометрией), при наличии гнойного или иного отделяемого проводят его посев и анализ с выявлением возбудителей, определением чувствительности их к антибиотикам. Если обнаружен отит, лечение и симптомы его оценивает и разрабатывает исключительно врач, самолечение недопустимо.
В процессе диагностики важно не только выявить воспаление, но и определить его форму и локализацию, какие структуры уха затронуты, имеются ли осложнения и сопутствующие патологии, которые могут повлиять на терапию.

Как лечить отит наружного уха
Чем лечится отит в подобных случаях? Традиционно применяется местная терапия в виде капель, турунд с лекарствами или физиотерапевтические процедуры (стимулирующие, прогревающие, регенерирующие методики). Только при неэффективности перечисленных мер прибегают к системной терапии – назначению лекарственных препаратов внутрь или в виде инъекций. Вопрос о том, как вылечить отит данной формы решает ЛОР-врач, он назначает капли или мази при патологии кожи в области ушной раковины (с антибиотиками, противовоспалительными и гормональными компонентами). Если проявления наружного отита сопровождает повышение температуры, показан прием жаропонижающих в возрастных дозировках, при бактериальном процессе используются пероральные антибиотики.
При грибковой природе инфекции (установленной данными посевов и клинической картиной) врач определяет как лечится отит — при помощи наружных или внутренних препаратов с противогрибковыми компонентами.
Не стоит практиковать различные народные и домашние способы устранения воспаления, особенно если причинами стали абсцесс или фурункул. Запрещено их выдавливать или обрабатывать настойками, делать примочки. Самолечение грозит опасными осложнениями с распространением гноя на внутреннее ухо и даже в полость черепа. Любые рецепты народной медицины стоит обсуждать с врачом, в некоторых случаях они могут быть противопоказаны, особенно при наличии аллергической природы воспаления.

Как лечить отит среднего уха
Острый средний отит наиболее типичен для детей, хотя от него могут страдать и взрослые, у которых заболевание может протекать в хронической форме с периодами обострений. Его возникновение связывают с развитием ОРВИ, гриппа или обострения инфекционных и воспалительных процессов носоглотки. Заболевание имеет характер осложнения, вторичного процесса на фоне ослабления общей иммунной защиты или снижения местной резистентности слизистых оболочек. Способствуют формированию симптомов отита переохлаждение, ненадлежащий уход за ушами, хронический насморк, злоупотребление спреями и каплями с сосудосуживающими веществами.
Распространенной причиной отита является проникновение в полость уха инфекции восходящим путем — из носоглотки при ОРВИ или аденоидите, синусите. Редко занос микробов происходит с током крови или лимфы из отдаленных очагов. В подобной ситуации лечить отит можно как консервативными методами, за счет использования местных и системных лекарственных препаратов, так и оперативно, при риске прорыва гноя в полость черепа и нестерпимой боли.
Часто острый средний отит проявляется повышением температуры и общим недомоганием на фоне резкой и сильной боли в области уха, с одной стороны или сразу с двух. В процессе скопления жидкости и отека в полости уха понижается слух, особенно сильно на пике процесса, при перфорации перепонки и оттоке гноя при адекватном лечении постепенно этот симптом исчезает. В отсутствие каких-либо лекарственных мер при использовании народных методов возможно развитие осложнений и стойкой потери слуха. Только врач может назначить лечение при среднем отите (воспалении среднего уха).
В первую очередь назначают антибиотики широкого спектра действия. В дополнение к ним применяют ушные капли с противовоспалительным, обезболивающим и антисептическим эффектами.
При угрозе распространения процесса, прорыве гноя в полость черепа или наличии особых показаний лор-врач может прибегать к хирургическому лечению – проколу перепонки (парацентезу) для оттока гноя из барабанной полости, на фоне продолжения всех необходимых лечебных мероприятий.

Чем лечить отит внутреннего уха (лабиринтит)?
Поражение внутреннего уха не возникает внезапно, обычно это осложнения воспалительного процесса в области барабанной полости, чаще вирусного характера. Основными симптомами являются общее тяжелое состояние, приступы головокружений или постоянное их наличие, боли и снижение слуха, проблемы с равновесием и координацией. Основное условие терапии – это госпитализация в стационар и педантичное соблюдение всех назначений врача. Чем лечить ушной отит в данном случае:
- препараты для устранения головокружений;
- противовоспалительные средства нестероидного ряда;
- средства для улучшения кровотока в области улитки и нерва;
- антибиотики для подавления инфекции внутрь или инъекционно.
Запрещены какие-либо попытки коррекции данной патологии народными методами, это опасно!
Физиотерапия при отите: чем лечить воспаление уха
В стадии стихания заболевания и на этапе реабилитации важным моментом в лечении является физиотерапия.
Возможно как посещение поликлиники с использованием стационарных профессиональных аппаратов для физиотерапии, так и применение некоторых портативных аппаратов и методик в домашних условиях. Целью является подавление воспаления и устранение отека, активизация тканевого кровотока и процессов восстановления пораженных тканей, нормализация или возвращение слуха.
Наиболее часто применяют следующие методики.
Электрофорез – местное введение лекарственных препаратов с помощью постоянного тока. При этом лекарственные эффекты сочетаются с лечебным эффектом постоянного тока (активизация обмена веществ, противовоспалительное действие).
Пневмомассаж проводится особыми аппаратами, воздействующими на область уха; за счет колебаний давления в допустимых безопасных пределах улучшается кровоток и восстановительные процессы, активнее осуществляется отток жидкости из барабанной полости.
Магнитотерапия обладает хорошим противоотёчным, обезболивающим и противовоспалительным эффектом, стимулирует процессы регенерации.
Облучение гелий-неоновым лазером способствует расширению кровеносных сосудов, ускорению кровотока, повышению местного иммунитета.
Ультрафиолетовое облучение (УФО) обладает выраженным бактерицидным эффектом за счёт действия на клеточную стенку микроорганизмов, умеренно расширяет кровеносные сосуды, ускоряя кровоток.
УВЧ-терапия – воздействие на ткани электромагнитного поля с определенной частотой магнитных колебаний. Оказывает разогревающий эффект, улучшает циркуляцию крови и лимфы, стимуляцию заживления поврежденных участков, регенерацию слизистых, способствует рассасыванию воспалительных инфильтратов.
В каждом конкретном случае, когда выявлен отит, как лечить его при помощи физиотерапии решает только специалист-физиотерапевт, совместно с ЛОР-врачом.

Как быстро вылечить уши у детей
Отит относят к числу распространенных детских заболеваний, до 80% детей в разной возрастной категории хотя бы раз в жизни переносили острый отит. Пик заболеваемости приходится на ранний детский возраст до 3 лет, когда анатомические особенности органа слуха предрасполагают к распространению воспаления из носоглотки на полость среднего уха.
Наиболее тяжело переносят дети острое воспаление в области среднего уха в раннем возрасте. Нередко отиты имеют рецидивирующий характер на фоне снижения иммунитета, проблем с носоглоткой, увеличения аденоидов, в результате частых контактов с инфекциями. Подсказать ответ на вопрос, как избавиться от отита навсегда у малышей, поможет опытный лор-врач или иммунолог. Необходимы и другие меры: санация носоглотки, устранение аденоидных разрастаний, лечение аллергических и других заболеваний.
Нередко в комплексной терапии отита у детей комбинируют как местные, так системные препараты, в том числе иммуностимулирующие, используют в период ремиссии физиотерапию и различные методики санаторно-курортного лечения. Нередко помогает в избавлении от рецидивирующих отитов и хронического воспаления исключение аллергенных продуктов и внешних раздражающих воздействий на орган слуха детей, закаливающие и оздоровительные мероприятия, строгий режим дня и питания. После 6-7 лет вопрос от том, как вылечить отит уха у малышей уже не поднимается, проблема постепенно исчезает по мере созревания лимфатического носоглоточного кольца, постепенного регрессирования аденоидных разрастаний и формирования иммунитета к перенесенным детским инфекциям и повышения устойчивости к ОРВИ.
Задать вопрос врачу
Читайте также:


