Бактериальный вагинит от стрептококка
Статья посвящена результатам простого открытого сравнительного клинического исследования эффективности и безопасности лечения больных острым неспецифическим вагинитом, ассоциированным с условно-патогенными микроорганизмами. Проведена оценка эффективности
Совершенствование терапии бактериальных вагинитов остается важной медико-социальной проблемой, что связано с устойчиво высоким уровнем заболеваемости этими инфекциями в Российской Федерации, а также высокой долей вероятности и способности их к хронизации и частому рецидивированию [1, 2]. Назначение безопасной лекарственной терапии пациенткам с острыми вагинитами остается одной из актуальных задач современной дерматовенерологии [2, 3].
В большинстве случаев (90%) при бактериальных вагинитах, протекающих на фоне сниженной резистентности, среди возбудителей преобладают представители энтеробактерий: Escherichia coli, Enterococcus spp., Enterobacter spp., Klebsiella spp. и другие представители семейства. Вместе с ними обнаруживают Staphylococcus aureus, Streptococcus group B, Diphtheroides spp. и др. на фоне уменьшения количественного титра лактобактерий, которое ведет к сдвигу рН влагалищного содержимого в щелочную сторону, изменению химического состава вагинального секрета, его иммунологических свойств. Это, в свою очередь, способствует преобладающему росту условно-патогенной флоры [4–7].
Изменение местных защитных реакций происходит за счет антимикробных факторов — секретов слизистых оболочек, таких как секреторные антитела и лизоцим, способных разрушать пептидогликановый слой клеточной стенки многих бактерий. При контакте с антителами и комплементом лизоцим может инициировать лизис бактерий, уже обладающих устойчивостью к другим воздействиям [8, 9]. Данное утверждение предопределяет необходимость назначения одновременной комплексной коррекции микробиоценоза биотопа влагалища антибактериальными средствами в совокупности с заместительной терапией, обладающей способностью стимулировать механизмы местного иммунитета, то есть естественную неспецифическую реактивность, и оказывать противовоспалительное и муколитическое действие, за счет содержания антибактериальных ферментов [10, 11].
Для лечения воспалительных заболеваний данной группы в клинической практике врача применяются различные лекарственные препараты как специфического, так и неспецифического действия, обладающие антибактериальной активностью [1–3].
Целью настоящего исследования было разработать новый метод лечения острых вагинитов, ассоциированных с условно-патогенными микроорганизмами, основанный на топическом воздействии на этиологический агент, для минимизации побочных эффектов и нежелательных явлений, связанных с системной антибактериальной терапией.
Для оценки эффективности применения местной комплексной терапии острых вагинитов и обоснования альтернатив существующей общей антибиотикотерапии проведено простое открытое сравнительное клиническое исследование эффективности и безопасности лечения больных острым неспецифическим вагинитом, ассоциированным с условно-патогенными микроорганизмами. Исследование включало три периода: период обследования (0–3 день) — клинико-лабораторная характеристика исходного заболевания; период активного лечения (7 ± 1 день), период диспансерного наблюдения (15 ± 2 дня) содержал клинико-лабораторный контроль излеченности и анализ переносимости комплексного лечения и наблюдаемых неблагоприятных явлений во время терапии.
Критерии исключения пациенток из исследования: наличие ИППП или урогенитального кандидоза, бактериального вагиноза; гиперчувствительность к хлорамфениколу; гиперчувствительность к компонентам препарата Бифилиз; беременность и кормление грудью; прием антибактериальных препаратов менее чем за две недели до исследования; применение интравагинально лекарственных средств для восстановления микрофлоры влагалища менее чем за две недели до исследования; детский возраст; участие в другом исследовании за последние 30 дней.
Критерии эффективности проводимой терапии:
1. Выраженный эффект (выраженное улучшение после лечения):
а) отсутствие субъективной симптоматики;
б) объективно — отсутствие клинических признаков вагинита;
в) при микроскопии окрашенных мазков — лейкоциты единичные в поле зрения, отсутствие клеток условно-патогенной микрофлоры;
г) при посеве на питательные среды — стабильный рост лактопродуцирующей микрофлоры в титре более 10 7–9 КОЕ/мл и отсутствие роста условно-патогенной микрофлоры.
2. Удовлетворительный эффект (улучшение после лечения):
а) уменьшение субъективной симптоматики;
б) объективно — уменьшение клинических признаков вагинита;
в) при микроскопии окрашенных мазков — количество лейкоцитов до 10 в поле зрения, присутствие незначительного количества клеток условно-патогенных микроорганизмов;
г) при посеве на питательные среды — стабильный рост лактопродуцирующей микрофлоры в титре более 10 5–7 КОЕ/мл и умеренный рост условно-патогенной микрофлоры в титре не более 10 4 КОЕ/мл.
3. Неудовлетворительный эффект — отсутствие динамики, и/или ухудшение субъективной и объективной симптоматики, и/или отсутствие динамики результатов лабораторных тестов.
Все пациентки (n = 83) были рандомизированы методом случайных чисел на две группы (табл. 1). До назначения лечения группы были сопоставимы по клиническим и лабораторным признакам. Достоверности различий (р > 0,05) до назначения терапии у пациенток обеих групп получено не было, что подтверждает гипотезу об однородности исследуемых групп.
Статистический анализ данных проводился согласно общепринятым методам (J. H. Zar, 2010) c использованием лицензионной программы Stata 12 (StatCorp, USA). Для признаков приведены абсолютные значения и доля в процентах от числа всех наблюдений ± стандартная ошибка доли. Для всех статистических критериев ошибка первого рода устанавливалась равной 0,05. Нулевая гипотеза (отсутствие различий) отвергалась, если вероятность (р) не превышала ошибку первого рода.
Пациенткам первой группы, при бактериальном вагините, ассоциированном с E. coli, Enterococcus spp., Klebsiella spp., S. aureus, Streptococcus spp., Staphylococcus spp. в диагностически значимых титрах при снижении количества или отсутствия Lactobacillus spp., назначали местную терапию, включающую использование отечественного бактериостатического антибактериального препарата хлорамфеникол с широким спектром действия из группы левомицетина Синтомицин суппозитории вагинальные 250 мг № 10 (Россия). Регистрационный номер: ЛСР-004426 (МНН — хлорамфеникол). Хлорамфеникол (Синтомицин) активен в отношении грамположительных бактерий: Staphylococcus spp., Streptococcus spp.; грамотрицательных бактерий: Neisseria gonorrhoeae, Neisseria meningitidis, Escherichia coli, Haemophilus influenzae, Salmonella spp., Shigella spp., Klebsiella spp., Serratia spp., Yersinia spp., ряда штаммов Proteus spp., Rickettsia spp. Суппозитории Синтомицин получали 1 раз в сутки на ночь интравагинально.
В комплексе назначали препарат Бифилиз суппозитории вагинальные № 10 (Россия) Регистрационный номер: ЛС-001602 (МНН — бифидобактерии бифидум и лизоцим), который обладает антагонистической активностью в отношении условно-патогенных и ряда патогенных микроорганизмов в сочетании с антибактериальным и противовоспалительным действием лизоцима, стимулирующим метаболические, репаративные и иммунокорректирующие процессы во влагалище, нормализующие микрофлору влагалища. Терапевтический эффект препарата обусловлен наличием в его составе бифидобактерий, действие которых направлено на нормализацию лакто- и бифидомикрофлоры, и лизоцима в качестве естественного фактора защиты вагинальной среды. Назначался 2 раза в сутки утром и днем. Курс комплексного интравагинального лечения составлял 7 дней.
При оценке динамики жалоб, клинических симптомов, результатов лабораторного обследования (микроскопии вагинального мазка (табл. 2) и выделенному спектру микроорганизмов вагинального экссудата) в группах до и после лечения получены следующие данные.
После проведения семидневного курса интравагинальной терапии комплексом препаратов, обладающих совокупностью лекарственных свойств: антибактериальное, биовосстановительное и стимулирующее факторы неспецифического иммунитета в I группе и антибактериальным препаратом фторхинолонового ряда во II группе, дана сравнительная клинико-лабораторная характеристика эффективности применяемых видов лечения по предъявляемым жалобам пациенток, клиническим симптомам вагинита, результатам лабораторных исследований.
Достоверно установлено (р 0,05), что подтверждает однородность исследуемых групп.
Сопоставимые данные были получены при анализе бактериологической картины вагинального отделяемого. В I группе (интравагинальное лечение) достигнута качественная селекция молочнокислой микрофлоры (Lactobacillus spp. в количестве 10 7–9 КОЕ/мл) и подтверждена микробиологическая реконвалесценция в 100% случаев (р = 0,002). Результаты лечения во II группе были значительно хуже. Применение метода системной терапии антибактериальным препаратом фторхинолонового ряда микробиологического излечения по наличию пассажа продуктивных лактобактерий (Lactobacillus spp.) не удалось достичь у 24,4% пациенток (р = 0,01), а их наличие характеризовалось низким количественным титром и недостаточной способностью к пролиферативной активности.
В I группе пролеченных, по совокупности результатов местной терапии, выраженный эффект наблюдали у 95,2%, удовлетворительный эффект наблюдали у 4,8% (табл. 3). В группе лечения пероральным антибактериальным препаратом выраженный эффект от лечения удалось добиться только у 78,0% женщин (р = 0,047), у 2,4% достигнут удовлетворительный эффект (р = 0,963), у 19,5% лечение оказалось слабоэффективным (р = 0,006).
За время проведения исследования пациентки, получавшие интравагинальную терапию (табл. 4), перенесли ее отлично в 100,0% случаев (очень хорошо — 97,6% (р = 0,001) и хорошо — 2,4% (р = 0,004)). Во II группе, получавшей антибактериальную терапию, очень хорошая переносимость отмечена только у половины пациенток (48,9%), хорошая переносимость — у 26,8%, а 24,4% пролеченных пациенток не смогли оценить переносимость приема антибиотика как хорошую (р = 0,002).
Во время лечения пациентками фиксировались все нежелательные явления, которые могли бы наступить после начала приема лекарственной терапии (табл. 5).
Согласно данным табл. 9 среди наблюдаемых неблагоприятных явлений при местной терапии (группа I) женщины отмечали усиление выделений в 28,6% случаев (особенности применения интравагинальных форм препаратов). У большинства пролеченных в данной группе (71,4%) неблагоприятных явлений не наблюдалось (р = 0,001).
Получавшие системную антибактериальную терапию больные II группы отмечали неблагоприятные явления: диспепсию в 68,3% случаев (р = 0,001), диарею — в 14,6% (р = 0,032), тошноту — в 9,8% случаев (р = 0,116).
- Комплексная терапия больных с острым бактериальным вагинитом, обусловленным условно-патогенными микроорганизмами с применением местнотопического антибактериального средства и препарата, восстанавливающего флору, явилась высокоэффективной, физиологичной, безопасной, обладающей выраженным пробиотическим и полифункциональным биокоррегирующим действием (патент RU № 2391977). Комплексная топическая (интравагинальная) терапия позволила довести эффективность лечения у 97,6% пролеченных и профилактировала развитие дисбактериоза влагалища у 100,0% больных с острым бактериальным вагинитом, обусловленным условно-патогенными микроорганизмами.
- Для достижения выраженного клинического эффекта при интравагинальном комплексном лечении понадобилось в среднем 7,1 ± 1,1 дня лечения.
- Использование местного введения лекарственных препаратов позволило исключить у пациенток субъективные неблагоприятные явления со стороны желудочно-кишечного тракта. Средняя общая лекарственная нагрузка за весь курс комбинированной местной терапии была незначительной, так как комплекс препаратов назначался интравагинально (отсутствие резорбтивного эффекта), в связи с чем не наблюдали симптомов системного действия антибактериального препарата, в отличие от общей пероральной антибактериальной терапии, когда происходит воздействие на весь организм в целом.
- Результативность метода обусловлена оптимальным действием комплексного подбора лекарственных веществ при интравагинальном введении за счет создания условий для осуществления локального воздействия. Метод эффективен только при лечении острых форм бактериальных вагинитов.
Литература
- Рахматулина М. Р., Фриго Н. В., Цыликова Н. Н., Шаталова А. Ю., Лихарева В. С. Инновационные технологии в диагностике и выборе лечения воспалительных заболеваний мочеполовой системы // Вестник дерматологии и венерологии. 2008. № 5. С. 77–82.
- Кубанова А. А. Клинические рекомендации по ведению больных инфекциями, передаваемыми половым путем, и урогенитальными инфекциями. М.: Деловой Экспресс; 2012. 112 с.
- Воронова О. А., Герасимова Н. М. Этиотропная терапевтическая эффективность фузидиевой кислоты при комплексном лечении аэробного вагинита // Уральский медицинский журнал. 2004. № 4. С. 29–32.
- Donders G. G. Can vaginal pH be measured from the wet mount slide? // Eur J Obstet Gynecol Reprod Biol. 2009, № 146 (1), р. 00–3.
- Yamamoto T., Zhou X., Willims C. J. et al. Bacterial populations in the vaginas of healthy adolescent women // J Pediatr Adolesc Gynecol. 2009. № 22 (1), р. 11–18.
- Воронова О. А., Герасимова Н. М., Кунгуров Н. В. Клинико-анамнестические, микроскопические и микробиологические особенности течения заболеваний, обусловленных нарушениями вагинальной экологии // Современные проблемы дерматовенерологии, иммунологии и врачебной косметологии. 2006, № 1, с. 36.
- Polishko T. N., Sirokvasha E. A., Klokov V. V. et al. Comparative studying of anaerobic bacteria located in woman’s reproductive ways in normal condition and dysbiosi // Lik Sprava. 2008, № 3–4, р. 57–63.
- Ekmekci H., Aslim B., Ozturk S. Characterization of vaginal lactobacilli coaggregation ability with Escherichia coli // Microbiol Immunol. 2009. № 53 (2), р. 59–65.
- Кротов Ю. А., Охапкин М. Б. Показатели иммунитета влагалища при инфекциях половых путей у подростков // Акушерство и гинекология — АГ-Инфо. 2007, № 4, с. 31–33.
- Рахматулина М. Р., Шаталова А. Ю. Современные представления о микроценозе вагинального биотопа и его нарушениях у женщин репродуктивного возраста // Вестник дерматологии и венерологии. 2009, № 3, с. 38–42.
- Шаталова А. Ю., Рахматулина М. Р., Плахова К. И. Анализ факторов риска и клинико-лабораторных особенностей воспалительных заболеваний мочеполового тракта у женщин репродуктивного возраста // Вестник дерматологии и венерологии. 2012, № 1, с. 43–48.
О. А. Воронова 1 , кандидат медицинских наук
Н. В. Зильберберг, доктор медицинских наук
УрНИИДВиИ МЗ РФ, Екатеринбург
Abstract. The article covers the results of simple open comparative clinical research of effectiveness and safety of treatment of acute nonspecific colpitis associated with opportunistic pathogenic bacterium. Effectiveness of topical complex therapy of acute colpitis is shown, alternatives of existing general therapy by antibiotics are justified.

- 22 Июня, 2018
- Гинекология
- Мария Мария
Женщины периодически сталкиваются с различными гинекологическими патологиями. Статистика показывает, что на втором месте после бактериального вагиноза находится бактериальный вагинит. Никто не застрахован от этого заболевания. Зачастую оно возникает у женщин репродуктивного возраста. Существуют определенные факторы риска, увеличивающие вероятность вагинита. Необходимо знать о них, чтобы попытаться предотвратить возникновение патологии.

Несколько слов о болезни
Бактериальный вагинит – это инфекционно-воспалительное заболевание, прогрессирующее во влагалище. Как и другие болезни, данная патология имеет острую и хроническую форму. Воспалительный процесс при вагините вызван микроорганизмами, передающимися половым путем, но они в то же время могут населять влагалище здоровой женщины. Нередко симптомы вагинита появляются через несколько дней после незащищенного полового акта с новым партнером. Поэтому многие женщины думают, что приобрели патологию именно этим способом, но это умозаключение является заблуждением. Чтобы понять, что именно вызывает бактериальный вагинит и в чем его особенности, необходимо выяснить природу происхождения болезни.
Бактериальный вагиноз или вагинит?
- Вагиноз – это неинфекционное заболевание влагалища, вызванное дисбалансом условно-патогенных бактерий и лактобацилл.
- Вагинит – инфекционно-воспалительная патология, которая вызвана ростом условно-патогенных бактерий вследствие развития вагиноза.
- Кольпит – это вагинит, вызванный размножением бактерий во влагалище (трихомонад, стрептококков, стафилококков и других).
Исходя из этого можно сказать, что бактериальный вагиноз – причина вагинита. Отличить данные патологии можно при помощи изучения симптоматики и проведения лабораторной диагностики. Достоверно определить женское заболевание может только квалифицированный специалист.

Причины развития патологии
Чем вызван бактериальный вагинит? Причины прогрессирования патологии могут быть разные. Но все их можно собрать воедино и назвать бактериальным вагинозом. Итак, причиной развития бактериального вагинита является дисбаланс полезных и условно-патогенных микроорганизмов со стремительным ростом последних. Дополнительно могут присоединяться другие бактерии и грибы. В этом случае бактериальный вагинит будет иметь дополнительную характеристику, например кандидозный вагинит.
Факторами риска развития болезни можно назвать следующие обстоятельства:
- частая смена полового партнера или беспорядочная интимная жизнь;
- снижение сопротивляемости организма по причине частых простудных заболеваний;
- прием лекарственных средств: антибиотиков, глюкокортикоидов или гормональных препаратов;
- гормональные нарушения (гипофункция яичников, беременность, лактация);
- аутоиммунные заболевания;
- несоблюдение гигиены;
- ношение тесного белья и одежды;
- применение раздражающих моющих средств, купание в общественных водоемах, прием ванны с пеной.
Вагинит во время беременности
В период вынашивания ребенка повышается вероятность развития бактериального вагинита из-за снижения иммунной защиты и гормональной перестройки. Заболевание может отрицательно сказаться не только на самочувствии женщины, но и вызвать некоторые осложнения:
- невынашивание беременности;
- прикрепление плода вне матки;
- инфицирование околоплодной жидкости;
- преждевременные роды;
- инфицирование эмбриона;
- долгий период восстановления после родов.
Искусственное прерывание беременности также может стать провоцирующим фактором вагинита. Частота его возникновения после гинекологического выскабливания варьируется от 30 до 50 %.

Симптоматика
Симптомы бактериального вагинита схожи с проявлениями вагиноза. Не воспалительный дисбактериоз влагалища (вагиноз) сопровождается обильными белесо-серыми выделениями, которые имеют неприятный рыбный запах. Особенно он усиливается после полового контакта. Все дело в том, что сперма имеет рН, равный 7, который делает ниже кислотность влагалища. Из-за этого происходит высвобождение аминов, дающих неприятный запах выделениям. При вагините присутствуют следующие признаки:
- выделения принимают желтоватую окраску и более плотную консистенцию;
- присоединяется интенсивный зуд и жжение;
- боль в нижней части живота становится сильнее, особенно во время полового акта и менструации;
- воспаленное состояние влагалищных стенок.
Вагинит бактериального происхождения нередко дополняется воспалением матки с придатками. Эти патологии имеют отдельные симптомы, которые можно назвать последствием кольпита.
Методы диагностики
Признаки бактериального вагинита легко можно спутать с вагинозом. Поэтому для постановки правильного диагноза следует отправиться к гинекологу. Обследование пациентки включает в себя несколько этапов.
- Опрос и сбор анамнеза. Врач изучает клинические проявления, записывает их в карту со слов пациентки. Обязательно учитывается анамнез. Возможно, это не первый случай вагинита, тогда можно говорить о хронической форме заболевания.
- Ручной осмотр. При помощи гинекологических зеркал специалист изучает состояние слизистой влагалища и шейки матки. В этот же момент осуществляется забор материала для лабораторного изучения.
- Анализ показывает минимальное количество лактобацилл в мазке, а те, которые есть – не продуцируют перекись водорода. Также отмечается повышение лейкоцитов (чего нет при бактериальном вагинозе) и множество КОЕ условно-патогенных бактерий.
По результатам комплексного обследования выбирается определенная тактика лечения, индивидуальная для каждой пациентки.

Как лечить бактериальный вагинит?
Терапия инфекционно-воспалительных процессов во влагалище предполагает комплексное применение препаратов.
- Системные антибиотики – назначаются в ряде случаев. Они должны соответствовать чувствительности размножающихся микроорганизмов.
- Местные антисептики, антибиотики и противогрибковые средства – применяются всегда, воздействуют непосредственно на возбудитель.
- Восстанавливающие микрофлору препараты – пероральные или местные пробиотики и пребиотики.
- Укрепляющие иммунитет средства.
Профилактика является немаловажной в лечении бактериального вагинита, а также она способствует предотвращению рецидива болезни.
Применение антибиотиков: системные и местные препараты
Антибиотики при бактериальном вагините применяются внутрь и местно. Зачастую врачи назначают одно и то же действующее вещество. Такая методика позволяет наверняка устранить возбудитель болезни. Преимущество остается у имидазолового ряда: препаратов на основе метронидазола.
Нетрадиционные способы лечения
Многие пациентки не признают лечение таблетками и свечами при бактериальном вагините. Они предпочитают обходится народными средствами. Сразу следует сказать, что последствия такой самостоятельной терапии могут быть неприятными. Так, например, спринцеванием вы можете перенести инфекцию из влагалища в матку. На слуху у женщин следующие методы лечения:
- спринцевание отваром зверобоя (2 ложки на 2 литра воды кипятить в течение 10-ти минут);
- спринцевание отваром, приготовленным из коры дуба, ромашки и шалфея (ингредиенты в равных пропорциях смешать и настаивать в одном литре кипятка до полного охлаждения;
- горячая ванночка из сосновых веток (предварительно прокипятить и настоять в течение часа).
Если у вас бактериальный вагинит, народные средства могут не помочь. Отсутствие улучшений в течение 5-7 суток должно побудить вас обратиться к врачу. В противном случае патология может перейти в хроническую форму, от которой избавиться будет практически невозможно.

Профилактика
Профилактика бактериального вагинита предполагает соблюдение личной гигиены, использование индивидуальных полотенец и частую смену гигиенических прокладок. Чтобы не заболеть, необходимо исключить факторы, повышающие вероятность патологии. Не следует носить тесное нижнее белье (стринги, бикини), узкие джинсы или шорты. Во время менструации необходимо регулярно менять тампоны, если вы таковыми пользуетесь. Избежать болезни вам поможет крепкое здоровье и сильный иммунитет. Для его поддержания полноценно питайтесь, откажитесь от вредных диет и употребления алкоголя, занимайтесь спортом.
Подытожим
Лечение бактериального вагинита продолжается в среднем 1-2 месяца. За это время вы сможете избавиться от возбудителя болезни и восстановить защитные силы организма. Врачи настоятельно не рекомендуют прибегать к народным способам лечения. Чтобы терапия оказалась действительно эффективной, необходимо сначала сдать анализы и узнать, что именно вызвало заболевание. Если вы заметили у себя симптомы бактериального вагинита, обратитесь к гинекологу как можно скорее. Тем самым вы себя убережете от неприятных последствий данного заболевания.
Бактериальный вагинит представляет собой патологический инфекционно-воспалительный процесс слизистой оболочки влагалища неспецифического характера. Он сопровождается нарушением состава обычной микрофлоры и не связан с инфекционными возбудителями, передающимися половым путем, а также с простейшими микроорганизмами и/или грибковой инфекцией.
Несмотря на достижения в области медицинской микробиологии и фармакологии противобактериальных средств, лечение бактериального вагинита, особенно его хронического течения, во многих случаях по-прежнему остается достаточно проблематичным.
Причины бактериального вагинита

Еще относительно недавно считалось, что у женщин причиной инфекционно-воспалительной реакции слизистой оболочки нижних половых путей являются такие специфические патогенные микроорганизмы, как хламидия, вагинальная трихомонада и гонококк.
Существовало убеждение в том, что особенности этих микроорганизмов и несовершенство лечебного воздействия способствуют как острому течению патологии, так и трансформации острого воспаления в хронический бактериальный вагинит с частыми обострениями.
Для подавления условно-патогенной микрофлоры при лечении неспецифических бактериальных вагинитов стали использоваться антибиотики широкого спектра. Однако ошибочность подобной тактики была установлена после возникновения высокой частоты (от 40 до 70%) рецидивов после проведенного лечения. Они были связаны с развитием нарушений в качественном и количественном соотношении микроорганизмов вагинальной среды, то есть с возникновением дисбиоза (дисбактериоза), вызванного влиянием антибиотиков широкого спектра.
В числе возбудителей бактериального вагинита преобладают (на фоне сниженного числа или отсутствия факультативных, обычных, лактобактерий и преобладания анаэробных лактобацилл) в основном стафилококки, стрептококки группы “B”, энтерококки, кишечная палочка, протей, клебсиелла, уреаплазма, вагинальный атопобиум, гарднерелла и некоторые другие.
Особое значение имеет обнаружение в мазках вагинального атопобиума, который, практически, не встречается у здоровых женщин. Хронический бактериальный вагинит с рецидивирующим течением характеризуется наличие этой бактерии почти в 100%.
Последствия для организма
Как бактериальный вагинит, так и бактериальный вагиноз не являются непосредственной угрозой организму женщины. Однако они приводят к размножению и накоплению в нижних отделах половых путей в высоких концентрациях условно-патогенных и патогенных микроорганизмов, в дальнейшем являющихся причиной развития гнойно-воспалительных процессов в матке и придатках, нижних отделах мочевыводящего тракта, пельвиоперитонита и бесплодия.
Бактериальный вагинит при беременности способен привести к таким акушерско-гинекологическим осложнениям, как:
- внематочная беременность;
- невынашивание беременности;
- хорионамнионит (инфицирование амнионитечской оболочки и околоплодных вод);
- дородовое излитие околоплодных вод и преждевременные роды (риск возрастает в 2,5-3,5 раза);
- внутриутробное инфицирование плода;
- патология гнойно-воспалительного характера в ближайшем послеродовом периоде (развивается в 3,5-6 раз чаще).
Бактериальный вагинит после родов встречается достаточно часто, что объясняется повышением PH вагинальной среды и изменениями соотношения микроорганизмов нижних половых путей, постоянными изменениями общего гормонального фона, ослаблением локального и общего иммунитета.
Способствующие факторы и симптомы бактериального вагинита

Факторами риска развития вагиноза являются:
- постоянное применение гигиенических прокладок и частое использование облегающего синтетического белья;
- частые спринцевания и вагинальные души, особенно с использованием антисептиков;
- применение высоких доз оральных контрацептивов;
- беременность и роды;
- постоянные нервно-психические переутомления и частые стрессовые состояния;
- иммунодефицитные состояния, обусловленные длительным воздействием небольших доз ионизирующего излучения, неблагоприятной экологической средой, нерациональным питанием, приемом глюкокортикоидов, цитостатиков и других препаратов, вызывающих угнетение общего иммунитета;
- бесконтрольное частое или/и неправильное применение лекарственных препаратов, особенно антибиотиков и антибактериальных средств широкого спектра, связанное с самодиагностикой и самолечением;
- гормональные изменения в периоды полового созревания, при беременности и после родов, после абортов, а также эндокринные заболевания, особенно сахарный диабет и гипотиреоз;
- расстройства менструального цикла, проявляющиеся олигоменореей или аменореей;
- перенесенные острые и хронические заболевания мочеполового тракта.
Опасность возникновения заболевания во много раз возрастает в случаях:
- Начала половых контактов в раннем возрасте.
- Применения таких противозачаточных средств, как внутриматочная спираль (риск заболеть вагинитом увеличивается в 3 раза) и диафрагма, а также частое использование спермицидов.
- Искусственного прерывания беременности и самопроизвольных абортов.
- Недостаточной гигиены полового партнера.
- Частой смены половых партнеров и случайных половых связей.
- Использования нетрадиционных способов половых контактов (ано-генитальный и оро-генитальный).
Вагиноз протекает без воспалительной симптоматики, при нормальном содержании лейкоцитов в мазках из влагалища и при увеличенных показателях PH. Клинически он проявляется обильными сливкообразными выделениями белого или сероватого цвета, часто имеющими неприятный (рыбный) запах, усиливающийся во время менструаций и, особенно, после полового акта без использования презерватива.

Признаки бактериального вагинита следующие:
- Появление выделений желтоватой окраски.
- Ощущение болезненности, зуда и жжения (у 30% женщин), нередко значительной интенсивности, в нижних отделах половых органов.
- Болезненность в нижних отделах живота.
- Расстройства мочеотделения (частые позывы, недержание мочи при физическом напряжении, эмоциональных состояниях, половом акте).
- Диспареуния.
- Воспалительные заболевания органов малого таза.
- При осмотре гинекологом отмечаются болезненность в процессе введения зеркал, покраснение и отечность слизистой оболочки, высыпания в виде петехий (точечных кровоизлияний), эрозии поверхностного характера в предверии и на стенках влагалища, а также эрозий шейки матки. Хронические формы характерны меньшей выраженностью этих клинических симптомов.
- При микроскопическом исследовании мазков содержимого влагалища выявляются наличие большого числа лейкоцитов различных форм, низкое количество или отсутствие факультативных лактобактерий и увеличение числа лактобацилл, не продуцирующих перекись водорода.
- Увеличенные показатели PH вагинальной среды.
Как лечить бактериальный вагинит
Смысл современной концепции комплексного лечебного подхода заключается не только в непосредственном воздействии на причину заболевания, но и в устранении факторов риска, способствующих развитию воспалительных процессов, коррекции нарушений локального и общего иммунитета, в восстановлении нарушенного биоценоза влагалищной среды с одновременной стимуляцией регенеративных процессов.
Рекомендуемая в настоящее время основная (оптимальная) схема лечения бактериального вагинита или вагиноза включает препараты имидазолового ряда, преимущественно метронидазол, или антибиотики:
- Метронидазол, выпускаемый в виде геля по 1000 мг или в свечах по 500 мг для интравагинального введения. Гель вводится 1 раз в сутки на ночь, свечи — утром и на ночь. Курс лечения составляет 7-10 дней.
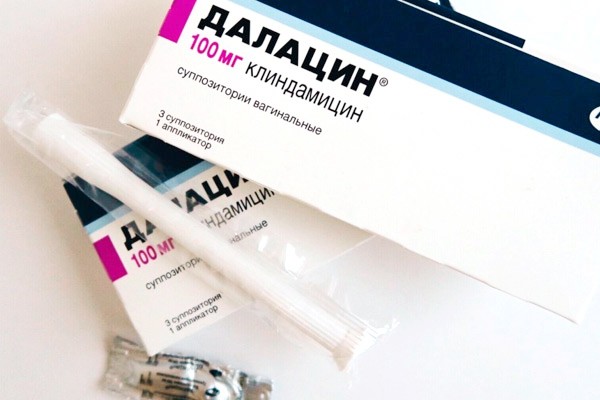
- Далацин, активным веществом которого является клиндамицина сульфат. Выпускается в виде свечей, содержащих по 100 мг активного компонента, и крема с аппликатором — в 5 граммах крема (один аппликатор) содержится 100 мг действующего вещества. Одна свеча или один аппликатор вводятся на ночь в течение 3-х дней.
- Полижинакс, представляющий собой комбинированный (неомицин с полимиксином и нистатином) антибиотик в капсулах. Вводится глубоко во влагалище на ночь ежедневно на протяжении 12 дней.
К сожалению, препараты от бактериального вагинита, относящиеся к имидазоловому ряду, нежелательны для применения у беременных и при грудном кормлении, а также в целях проведения длительного лечения или профилактики, поскольку они достаточно быстро приводят к резистентности (устойчивости) микроорганизмов (в 20%) и обладают рядом побочных эффектов, включая мутагенный и канцерогенный.
Кроме того, все эти препараты, оказывая эффективное воздействие на патогенную микрофлору, не препятствуют возникновению рецидивов, наблюдающихся в половине случаев и более, уже через 3 месяца после проведенного лечения.
В целях восстановления микробиоценоза применяются биопрепараты в виде вагинальных свечей — Бифидумбактерин, Ацилакт, Лактобактерин и др.
Сложность лечения у пациенток этой категории обусловлена тем, что необходимые противомикробные лекарства небезопасны, особенно в первом триместре беременности. Кроме того, вследствие часто меняющегося гормонального фона отмечается их низкая эффективность и частые обострения бактериального вагинита.
Эффективность и успех лечения вагиноза и вагинита во многом связаны со своевременной и правильной диагностикой и патогенетически обоснованной терапией. Она должна проводиться с учетом характера и длительности процесса, наличия сопутствующей патологии, результатов комплексного обследования и предшествующего лечения, а также состояния функции репродуктивных органов.
Читайте также:


