Что такое скарлатина и псевдотуберкулез
Блог о беременности и воспитании ребенка
Скарлатина у детей – инфекционное заболевание, вызванное бактериями группы стрептококк. Важно, что против нее нет вакцины. Поэтому, чем раньше назначено лечение, тем быстрее наступает выздоровление. Заболевание коварно, его симптомы схожи с корью, краснухой и псевдотуберкулезом. На поздних стадиях диагностика затруднена из-за того, что внешние появления начинают пропадать.
Причины появления
Скарлатина у детей очень заразное заболевание, передается воздушно-капельным путем. В коллективе распространяется с неимоверной быстротой. Особенно подвержены дети от 2 до 10 лет, поскольку антитоксический иммунитет еще не развит.
Возбудителем является гемолитический стрептококк. Бактерии скарлатины живучие, выдерживают высокие температуры, переживают заморозку. Могут жить в пищевых продуктах, на бытовых предметах, на кожных покровах и слизистых носа и рта. Причины заболевания скарлатиной:
- защитные силы организма еще недостаточно развиты;
- заражение от болеющего ребенка.
Существует мнение, что наиболее часто подвержены скарлатине дети входящие в следующие группы риска:
- диабет;
- СПИД;
- хронический тонзиллит;
- сниженная масса тела;
- атопический дерматит.
Симптомы скарлатины у детей
Период развития составляет около 3-х дней. Начинается с общей интоксикации организма. Затрагивает пищеварительную и нервную системы.
Признаки скарлатины поэтапно:
- Резко поднимается температура до 39-40С, ребенок испытывает слабость, головную боль. Температуры может и не быть или она будет невысокой, что свидетельствует о низком иммунитете. Горло становится ярко-красного цвета, болит, на языке и миндалинах образуется белый налет. Поэтому на ранних стадиях скарлатину легко спутать с ангиной.
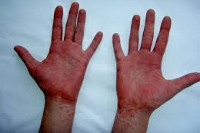
- Начинает проявляться сыпь на щеках, по бокам тела, на груди и спине, в паху. Также сгущается в подмышках, на внутренней стороне локтей и колен. Выглядит словно покрасневшее место посыпали красным песком. Если на нее надавить пальцем, то сыпь видна отчетливей.
- Язык на 2-4 день приобретает малиновый цвет. Сосочки на языке увеличиваются.
- На завершающем этапе сыпь пропадает бесследно и появляется шелушение на стопах и ладонях, а также на туловище, ушах и шее кожа шелушится в виде чешуек.
Одним из явных признаков скарлатины это щеки. Они становятся малиновыми, носогубный треугольник белый и без мелких пятнышек. Именно на этот контраст стоит обратить внимание родителям.
Диагностика
Скарлатина у детей — болезнь коварная, ее симптомы схожи со многими инфекционными заболеваниями. Поэтому ставить диагноз, и назначать лечение может только врач.
Диагностика проходит в 3 этапа:
- Доктор проводит визуальный осмотр пациента, выясняет самочувствие. Родители должны рассказать врачу как давно возникли первые симптомы, высокая температура, боль в горле. Есть ли у ребенка аллергия на пенициллин, и был ли контакт со здоровыми детьми, принимал ли лекарства.
- После этого назначает анализы: исследования мочи и крови, ЭКГ, экспресс-метод РКА для выявления возбудителя стрептококка.
- Исключение других заболеваний, схожих по клинической картине.
Как отличить скарлатину у детей от других заболеваний.
Исходя из того что скарлатина имеет очень разнообразные симптомы и ее сложно выявить, необходимо проводить диагностику методом исключения. Врач должен убедиться, что симптомы заболевания не соответствуют другим заболеваниям.
Коревая сыпь появляется сначала на лице, за ушами, на шее, потом только переходит на тело. Пятна крупные и часто сливаются между собой. У ребенка развивается конъюнктивит и светобоязнь.
Лимфатические узлы увеличиваются в задней части шеи, на затылке и за ушами. В отличие от пятен скарлатины и кори, пятна краснухи распространяются по всему туловищу, за исключением стоп и ладоней. Пятна не сливаются между собой.
Сыпь локализуется на ладонях и подошвах, на лице и шее. Расстройство ЖКТ. У ребенка схваткообразно болит живот, тошнота, рвота.
У этой болезни есть и общие признаки, затрудняющие постановку диагноза. Иногда проявляется бледный носогубный треугольник. Язык покрывается белым налетом и на 5-7 день сходит. Язык становится малиновым.
Лечение медикаментами скарлатины у детей
При легкой форме болезни лечение успешно в домашних условиях. Обычно назначают комплексное симптоматическое лечение:
- антибиотики – амоксициллин, цефтриаксон;
- противовоспалительные средства – ибупрофен, парацетамол, лизобакт;
- противоаллергические – супрастин;
- физиотерапию – УВЧ, сухое тепло, кварц;
- сосудоукрепляющие – аскорутин;
- иммуноукрепляющая терапия — витамины группы А и В;
- пробиотики – Линекс, Аципол.
Народная медицина при лечении скарлатины у детей
На фоне интоксикации принятии жаропонижающих препаратов возникает риск обезвоживания. Поэтому ребенку дают обильное питье соков, морсов, компотов.
Обязательно проводить полоскания ротовой полости травяными настоями.
Компоненты настоя из липы и ромашки:
Смешать, залить не кипятком, а кипяченой водой 80-90С. Настоять 20 минут, добавить охлажденной кипяченой воды. Полоскать рекомендуется как можно чаще. Наряду с травяным настоем используют раствор соды и соли в соотношении 1 ч. л. : 1 ч л на стакан воды.
Популярностью пользуется рецепт из черной редьки с медом: среднего размера овощ моют, разрезают так, чтобы из одной части получился горшочек, а из другой – крышка к нему, вырезают из горшочка середину. Выкладывают в него 2 ст. л. меда. Мед можно подойдет и жидкий, и твердый. Оставляют на ночь. К утру получается полезная микстура, которую следует давать ребенку по 3 ч. л. в день.
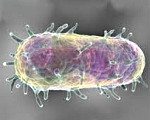
Псевдотуберкулез – иерсиниозная инфекции, характеризующаяся развитием токсической, аллергической и полиочаговой органной симптоматики. Течение псевдотуберкулеза сопровождается полиморфными проявлениями: лихорадкой, интоксикацией, кишечными расстройствами, катаральными явлениями, скарлатиноподобной сыпью, артралгией и припухлостью суставов. Решающая роль в диагностике псевдотуберкулеза принадлежит бактериологическому исследованию, серологическим методам, ПЦР. В качестве этиотропной терапии псевдотуберкулеза назначаются антибиотики (тетрациклин, хлорамфеникол, цефалоспорины и др.); дополнительно – антигистаминные средства, инфузии растворов.
Общие сведения
Псевдотуберкулез (экстраинтестинальный иерсиниоз, дальневосточная скарлатиноподобная лихорадка) – инфекционная патология группы иерсиниозов, протекающая с интоксикационно-лихорадочным синдромом, поражением ЖКТ, кожи, суставов. Заболеваемость псевдотуберкулезом регистрируется во всех странах мира; в России экстраинтестинальный иерсиниоз ежегодно диагностируется у 10 тыс. человек. Уровень заболеваемости выше в экономически развитых странах, где наряду со спорадическими случаями отмечаются пищевые эпидемические вспышки. Псевдотуберкулез встречается в любых возрастных группах, преимущественно среди детей до 14 лет. Снижение заболеваемости псевдотуберкулезом является актуальной задачей практической инфекциологии, гастроэнтерологии, педиатрии.

Причины псевдотуберкулеза
Псевдотуберкулезная инфекция вызывается грамотрицательной бактерией Yersiniae pseudotuberculosis, принадлежащей к семейству Enterobacteriaceae. В настоящее время внутри группы насчитывается 21 серотип иерсинии псевдотуберкулеза. Бактерия чувствительна к кипячению, высушиванию, воздействию ультрафиолета и дезинфицирующих растворов. Вместе с тем, Y. Pseudotuberculosis способна расти и размножаться при температурном режиме холодильника (1-4 °С) - в этих условиях микроорганизм может длительно сохраняться на овощах и других пищевых продуктах.
Иерсинии псевдотуберкулеза обнаружены у многих видов млекопитающих и птиц, однако основным резервуаром инфекции выступают мышевидные грызуны. Мелкие животные инфицируют своими выделениями почву, воду, корнеплоды и овощи на полях и огородах. При дальнейшем хранении сельскохозяйственной продукции в холодильниках и овощехранилищах обсемененность увеличивается. При благоприятных условиях Y. Pseudotuberculosis сохраняют жизнеспособность в воде в течение 2-8 месяцев, в почве - около года. Заражение человека псевдотуберкулезом осуществляется алиментарным путем, в процессе употребления воды или овощных блюд (салатов, винегретов, фруктов и др.), молочных продуктов, не прошедших предварительную термическую обработку. Максимальный подъем заболеваемости населения псевдотуберкулезом регистрируется в феврале–марте, что связано с широким употреблением в пищу овощей и фруктов прошлогоднего урожая, поступающих из овощехранилищ.
В патогенезе псевдотуберкулеза выделяют фазу заражения, кишечную (энтеральную) фазу, фазу регионарной инфекции, фазу генерализации инфекции, фазу паренхиматозной инфекции и реконвалесценции. Попадая в ЖКТ с инфицированными продуктами, иерсинии псевдотуберкулеза проникают в подвздошную кишку, где внедряются в энтероциты, вызывая воспаление - терминальный илеит. Дальнейшее распространение иерсиний в регионарные брыжеечные лимфатические узлы приводит к развитию мезаденита. В фазу регионарной инфекции в патологический процесс могут вовлекаться червеобразный отросток и слепая кишка.
Генерализация иерсиниозной инфекции связана с выходом микроорганизмов и их токсинов в кровь, развитием бактериемии и токсемии. Эта фаза соответствует максимальной выраженности клинической симптоматики псевдотуберкулеза. При прогрессировании процесса происходит поражение клеток ретикулоэндотелиальной системы с преимущественной фиксацией возбудителя в печени и селезенке. Паренхиматозная фаза псевдотуберкулеза сопровождается гепатоспленомегалией, нарушением функции печени. Активация клеточного иммунитета и выработка специфических антител знаменует собой элиминацию возбудителя и клиническое выздоровление.
Классификация
Псевдотуберкулез может протекать в различных клинических формах с развитием изолированных или смешанных синдромов. На основании данного принципа выделяют:
- абдоминальную форму псевдотуберкулеза - протекает с интенсивными, приступообразными или постоянными болями в правой подвздошной области, лихорадкой, признаками энтероколита и ввиду схожести симптомов нередко диагностируется, как острый аппендицит.
- скарлатиноподобную форму псевдотуберкулеза – основным, а подчас единственным симптомом выступает кожная сыпь, напоминающая таковую при скарлатине.
- артралгическую форму псевдотуберкулеза – характеризуется лихорадочным состоянием, миалгиями и полиартритом с припухлостью суставов.
- смешанную форму псевдотуберкулеза – сочетает в себе диспепсический синдром, скарлатиноподобную сыпь, артралгии, постоянную или волнообразную лихорадку.
- септический вариант псевдотуберкулеза – сопровождается развитием инфекционно-токсического шока.
Некоторые авторы дополняют классификацию псевдотуберкулеза формами острого аппендицита, мезентериального лимфаденита, терминального илеита и вторично-очаговой формой (энтероколит, узловатая эритема и синдром Рейтера). В типичных случаях псевдотуберкулез протекает с частичным или полным сочетанием симптомов различных клинических форм. Степень тяжести псевдотуберкулеза (легкая, среднетяжелая и тяжелая) оценивается по выраженности интоксикации и изменений со стороны внутренних органов.
Симптомы псевдотуберкулеза
Инкубационная стадия псевдотуберкулеза длится от 3 до 18 дней. Вслед за этим следует острый (реже – подострый или постепенный) подъем температуры до 38-40°С, сопровождающийся общеинтоксикационным синдромом (слабостью, ознобом, плохим аппетитом, мышечными и суставными болями, бессонницей, головной болью, инъецированностью склер). В начальном периоде могут отмечаться катаральные изменения: першение в горле, заложенность носа, кашель, иногда – тонзиллит. В дальнейшем клиническая картина псевдотуберкулеза дополняется болями в эпигастрии и правой подвздошной области, тошнотой, рвотой, послаблением и учащением стула до 2-3-х и более раз в сутки.
В период разгара псевдотуберкулеза возникают артралгии, припухлость межфаланговых, лучезапястных, голеностопных и коленных суставов. Нередко отмечается увеличение печени и селезенки, желтушность кожи и склер, повышение биохимических проб печени; в отдельных случаях развивается картина острого холецистита. Изменения со стороны сердечно-сосудистой системы могут включать брадикардию или тахикардию, умеренную артериальную гипотензию, реже – аритмию. Признаками инфекционно-токсического поражения почек при псевдотуберкулезе служат боли в пояснице, уменьшение диуреза; изменения в общем анализе мочи (микрогематурия, цилиндрурия, альбуминурия, пиурия). Возможно развитие диффузного гломерулонефрита.
При благоприятном течении псевдотуберкулеза на 5-7-й сутки наступает улучшение: происходит постепенное снижение температуры, исчезают признаки интоксикации, пропадает сыпь и признаки поражения внутренних органов. Полное выздоровление наступает к 15 дню от начала заболевания. В более тяжелых случаях длительность заболевания может достигать 1-1,5 месяцев; при рецидивах и обострениях псевдотуберкулеза реконвалесценция затягивается до 2-3 месяцев. Относительно редкими осложнениями псевдотуберкулеза могут являться миокардит, пневмония, менингит, полиневриты, острая почечная недостаточность.
Диагностика
При проведении клинической диагностики наибольшее значение имеет сочетание лихорадки, скарлатиноподобной сыпи, признаков поражения ЖКТ и суставов. Эпидемиологический анамнез при псевдотуберкулезе нередко указывает на групповой характер заболеваемости, употребление в пищу овощей, зимне-весеннюю сезонность. Решающая роль в диагностике псевдотуберкулеза принадлежит лабораторным (бактериологическим, серологическим, молекулярно-генетическим) методам исследования. Для выделения культуры бактерий производится посев крови, мочи, мокроты, кала, мазка из зева на питательные среды. Из серологических исследований для подтверждения псевдотуберкулеза применяются реакция агглютинации (РА), реакция преципитации (РП), реакция связывания комплемента (РСК), реакция пассивной гемагглютинации (РПГА), иммуно-ферментный анализ (ИФА). В целях экстренной диагностики используется метод ПЦР, с помощью которого ДНК иерсиний выявляется не только в биологическом материале, но также в воде и пище.
Иногда с целью исключения острого живота приходится прибегать к диагностической лапароскопии или лапаротомии. Ввиду полиморфности клинической картины псевдотуберкулез приходится дифференцировать с корью, скарлатиной, краснухой, ОРВИ, острыми кишечными инфекциями, энтеровирусной инфекцией, геморрагическими лихорадками, ревматизмом, сыпным тифом и др.
Лечение псевдотуберкулеза
В период лихорадки назначается постельный режим и щадящая диета. Легкие формы псевдотуберкулеза обычно не требуют проведения антибиотикотерапии. При среднетяжелом и тяжелом течении инфекции из этиотропных препаратов наиболее эффективны хлорамфеникол, цефалоспориновые антибиотики, тетрациклин, доксициклин, гентамицина сульфат, стрептомицина сульфат. Курс противомикробной терапии составляет 7–10 дней; при генерализованной форме – 14 дней. При выраженной интоксикации и дегидратации проводится инфузионная терапия – внутривенное введение глюкозо-электролитных и полиионных растворов. В комплексную терапию псевдотуберкулеза включаются десенсибилизирующие средства, НВПС, кортикостероиды, энтеросорбенты, иммунокорректоры, поливитамины. Критериями выздоровления служат нормализация самочувствия и двукратные отрицательные результаты бактериологического обследования.
Прогноз и профилактика
Обычно псевдотуберкулез протекает доброкачественно и завершается выздоровлением. Летальные исходы, обусловленные возможными осложнениями, редки. Основное место в системе профилактических мероприятий занимает борьба с грызунами, правильная организация хранения продуктов питания на складах и в домашних условиях, санитарный контроль за водоснабжением, хранением и реализацией овощей, технологией пищевого производства в ДОУ и учреждениях общественного питания.
Рисунок 1. Экстрабуккальная скарлатина, лимфангиит В современных условиях наряду с новыми болезнями (ВИЧ-инфекция, лайм-боррелиоз, геморрагические лихорадки) сохраняют свою актуальность и давно известные, в частности скарлатина,
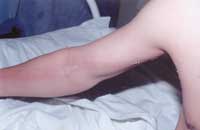 |
| Рисунок 1. Экстрабуккальная скарлатина, лимфангиит |
Скарлатина отличается от других форм тем, что вызывается только токсигенными штаммами стрептококка при отсутствии антитоксического иммунитета и характеризуется симптомокомплексом, обусловленным эритрогенным токсином Дика. В разные времена скарлатину считали то тяжелой, то легкой болезнью с благоприятным исходом.
В 80-90-х годах в ряде стран (в Англии, США, Швеции и др.) был отмечен подъем заболеваемости различными формами стрептококковой инфекции, в частности утяжеление течения скарлатины.
Традиционно скарлатина считается детской болезнью. По данным A. R. Каtz, D. M. Morens, 80% случаев скарлатины приходятся на возраст от 4 до 8 лет. Полагают, что лица старше 10 лет имеют высокий уровень защитных антител, образовавшихся вследствие субклинической иммунизации. Известные на сегодня работы, посвященные скарлатине, относятся к описанию этой болезни у детей.
В течение последних 10 лет под нашим наблюдением в КИБ № 2 находились 442 взрослых больных, из них 284 — мужчины, 158 — женщины. Возрастной состав больных представлен в табл. 1.
Среди пациентов преобладали солдаты срочной службы, студенты, учащиеся. Военнослужащие, лица, проживающие в общежитии, поступали в клинику в первые два дня болезни, остальные — на третий-четвертый день и позже.
В летние месяцы госпитализированных было в 1,5 раза меньше, чем в холодное время года. Диагностика скарлатины на догоспитальном этапе свидетельствовала о слабом знании этой болезни. Диагнозы, с которыми больные направлялись в клинику, приведены в табл. 2.
Кроме того, у 15 из 319 больных, направленных в клинику с диагнозом скарлатина, был диагносцирован псевдотуберкулез.
В стационаре диагноз скарлатины в 95% случаев устанавливался в день поступления на основании типичного симптомокомплекса, включающего признаки интоксикации, развивающиеся с первых часов болезни (повышение температуры, головная боль, тошнота, рвота, слабость), воспаления (тонзиллит или инфицированная рана кожи, регионарный лимфаденит, ангулярный хейлит) и аллергии (сыпь, кожный зуд, эозинофилия). При постановке диагноза учитывались следующие факторы: характерный вид языка, белый дермографизм, изменения периферической крови (нейтрофильный лейкоцитоз), быстрый эффект от пенициллинотерапии.
На основании данных литературы и собственных многолетних наблюдений мы сделали вывод, что надежного и доступного лабораторного теста для ранней диагностики скарлатины на нынешний день не существует. Поэтому при постановке диагноза необходимо в первую очередь учитывать клиническую картину болезни. Следует также тщательно проводить дифференциальный диагноз.
Как показал анализ диагнозов, с которыми больные направлялись в клинику, а также наши наблюдения, наибольшую трудность в ряде случаев вызывает дифференциальный диагноз с псевдотуберкулезом. Для исключения последнего мы проводили соответствующие бактериологические и серологические исследования.
В современных условиях скарлатину у детей относят к легким болезням, тяжелые формы заболевания не регистрируются. Между тем скарлатина у взрослых, имеющая ту же клиническую картину, что и у детей, существенно отличается по тяжести течения (табл. 3).
Всем больным в динамике исследовали периферическую кровь. Кроме того, проводились биохимические, бактериологические и серологические исследования в отношении псевдотуберкулеза, а также ЭКГ.
Картина периферической крови у большинства больных характеризовалась нейтрофильным лейкоцитозом; у 34,13% больных содержание лейкоцитов оставалось в пределах нормальных показателей. В случае тяжелого течения регистрировался сдвиг влево до миелоцитов. Увеличение числа эозинофилов наблюдалось обычно на второй неделе болезни (81% больных). У подавляющего большинства пациентов (94,6%) течение болезни было ровным. Осложнения как в острый период, так и в период реконвалесценции выявлялись сравнительно редко (табл. 4).
Преимущественно ровное течение болезни, по нашему мнению, обусловлено своевременным назначением антибактериальной и патогенетической терапии. Все больные с момента установления диагноза получали лечение пенициллином по 3-6 млн/сут. в течение пяти-семи дней. Зарубежные авторы рекомендуют пенициллин и в качестве препарата выбора при лечении больных со стрептококковой инфекцией. При непереносимости пенициллина назначали эритромицин до 2,0 в сутки таким же курсом.
Тяжелая форма болезни была диагностирована у 14 прежде здоровых лиц в возрасте от 18 до 37 лет. Болезнь характеризовалась острейшим течением, гипертермией, многократной рвотой, некротической ангиной, сыпью с геморрагическим компонентом.
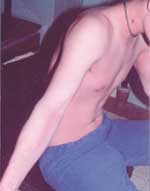 |
| Рисунок 2. Шелушение кожи после сыпи, типичное для скарлатины |
Больные поступали на второй-третий день болезни с признаками инфекционно-токсического шока (либо ИТШ развивался в течение ближайших суток): в местах локализации сыпи кожа становилась цианотичной, на этом фоне появлялись множественные геморрагические элементы. Конечности становились холодными, температура снижалась до нормальной, быстро падало артериальное давление до 60/40–50/20 мм рт. ст., пульс становился нитевидным, мочеиспускание прекращалось.
С развитием ИТШ лечение осуществлялось в условиях реанимационного отделения.
В одном случае мы наблюдали септическую форму болезни с летальным исходом.
В 8 случаях (0,6%) отмечалась экстратонзиллярная форма скарлатины. По данным В. Д. Цизерлинга (1993), в 97% случаев скарлатины наблюдается первичная локализация возбудителя в ротоглотке, в 2% случаев — на коже, в 1% — в легких.
У военнослужащих, возраст которых колебался от 18 до 20 лет, входными воротами возбудителя являлись раны на руках. Эта форма болезни отличалась от классической отсутствием тонзиллита и сгущением сыпи в области входных ворот.
На основании вышеизложенного можно сделать следующие выводы:
- скарлатина у взрослых чаще всего имеет среднетяжелое течение;
- антибиотиком выбора при лечении скарлатины по-прежнему является пенициллин;
- диагностика заболевания основывается главным образом на клинических проявлениях скарлатины и дополняется некоторыми лабораторными данными (картиной периферической крови — небольшое снижение гемоглобина, лейкоцитоз с нейтрофильным сдвигом, эозинофилия, ускорение СОЭ);
- при своевременном лечении скарлатины осложнения нетяжелые и бывают редко.
Больной Г. 20 лет, военнослужащий строительного батальона. Заболел остро 17.01.92: озноб, головная боль, подъем температуры до 40°С, тошнота. Госпитализирован на второй день болезни с подозрением на менингит. При поступлении жаловался на сильную головную боль, головокружение, слабость, тошноту. Температура 39,1°С. На коже выявлена типичная для скарлатины зудящая сыпь. У основания большого пальца правой кисти — инфицированная рана, регионарный лимфаденит и лимфангиит (рис. 1).
В области раны четко выраженное сгущение сыпи. Диагностирована экстратонзиллярная (экстрабуккальная) форма скарлатины. На фоне лечения пенициллином (3 млн/сут.) через сутки температура нормализовалась, исчезли симптомы интоксикации.
На четвертый день госпитализации на фоне угасающей сыпи наблюдались снижение остроты зрения, туман перед глазами, двоение, тошнота. На следующий день развились птоз век, мидриаз, нарушение конвергенции, осиплость, косоглазие, парез небной занавески, одышка (24’), сухость во рту, легкий парез n. facialis справа.
С учетом наличия раны на кисти и участия в земляных работах мы диагностировали раневой ботулизм (факт употребления консервированных продуктов больной отрицал).
В дальнейшем лечение проводилось в специализированном отделении. Диагноз подтвержден. Исход благоприятный.
Больная С. 37 лет имела контакт с больным ребенком, диагноз которого дифференцировался между краснухой и скарлатиной. Заболела 01.09.95 остро, болезнь началась с подъема температуры до 39°С, боли в горле, сильной головной боли, многократной рвоты. К концу первого дня болезни появилась сыпь. Врачом поликлиники диагностирована краснуха. Принимала аналгин, панадол, супрастин. Состояние не улучшалось. На третий день болезни госпитализирована с диагнозом: краснуха, тяжелое течение.
Ан. крови 05.09 (5-й день болезни): Hb — 67 г/л, эр. — 2,1, тром. — 52,0, лейк. — 21,4, миелоциты — 2%, метамиелоциты — 7%, п/я — 52%, с/я — 25%, э-о, лим. — 9, м. — 4, СОЭ — 50 мм/ч, общ. белок — 42,3, мочевина — 33,9, креатинин — 0,417, билирубин своб.— 22,5, связ. — 58,5.
В дальнейшем нарастали явления ДВС-синдрома, на седьмой день болезни пациентка умерла.
При патологоанатомическом исследовании выявлены язвенно-некротический тонзиллит, язвенно-некротический фарингит, флегмонозный парафарингит, сепсис (бактериологическое исследование — выделен стрептококк), обильная мелкая геморрагическая сыпь на коже, склонная к слиянию, больше в низу живота, в паховых областях, подмышечных впадинах, набухание головного мозга, некротическая геморрагическая пневмония в нижних долях обоих легких. Смерть больной наступила от комплекса осложнений вследствие септической скарлатины.
Представляет интерес случай комбинации экстратонзиллярной скарлатины и раневого ботулизма.

Этиология и эпидемиология заболевания
Своё название Yersinia pseudotuberculosis, которая и является причиной развития заболевания у ребенка, получило вследствие похожего на туберкулез поражения органов в виде гранулём с творожистым некрозом в центре. Но позже, при более детальном рассмотрении, были выявлены явные отличия, что позволило разделить два заболевания между собой не только по этиологии, но и по клиническим проявлениям.
Бактерия ложного туберкулеза обладает высокой устойчивостью к факторам окружающей среды, что дает ей преимущество для распространения и заражения людей. Например, в теплой воде иерсинии могут оставаться жизнеспособными несколько лет, а в почве – до 10 лет.
Не следует путать псевдотуберкулез с туберкулёзом – это две отличные друг от друга инфекции с разным подходом к диагностике и лечению.
Дети болеют псевдотуберкулезом в любом возрасте, но до 1,5 лет случаи заболевания редки. Вспышки болезни обычно ограничены коллективом, например, группой в детском саду или классом в школе. Основной пик заболеваемости приходится на осень и зиму, но не исключен и весенне-летний подъем заболеваемости, например, в летних лагерях.
Источники инфекции и пути передачи
Основным резервуаром инфекции являются животные: дикие грызуны, городские крысы, домовые мыши, собаки, кошки. Но от них человек заражается очень редко. Основная роль данных животных состоит в обсеменении продуктов питания на овощебазах и воды в водоёмах, реках и озёрах. Таким образом, источником инфекции для человека могут стать:
- немытые фрукты и овощи;
- соления, квашеная капуста, изготавливаемые из зараженных продуктов;
- хлеб, выпечка - при неправильном хранении;
- молочная продукция - при нарушении санитарно-эпидемиологических требований на предприятиях по изготовлению и транспортировке товара;
- куриные тушки, яйца, которые обсеменяются через инвентарь на производстве;
- питьевая вода.
Путями передачи псевдотуберкулёза у детей являются: алиментарный, то есть пищевой, и водный. Вспышки заболеваемости в коллективах чаще всего обусловлены неправильно обработанными продуктами питаниями или загрязнением тары и посуды, из которых дети едят и пьют. Контактный путь заражения от животных-переносчиков встречается намного реже.
Органы-мишени
Микробы псевдотуберкулеза могут попасть практически в любую систему организма и вызывать ее воспаление. Поэтому по симптомам заболевания можно определить, какой орган или ткань поражены.
Бактерии при псевдотуберкулезе попадают в организм через желудочно-кишечный тракт. При отсутствии лечебных мероприятий возможна генерализация заболевания и вовлечение в патологический процесс других органов.
Ложный туберкулез имеет большое количество органов-мишеней, в зависимости от которых выделяют следующие формы заболевания:
- Абдоминальная форма, которая клинически может проявляться в виде воспаления мезентериальных лимфоузлов, илеита, острого аппендицита.
- Скарлатиноподобная (экзантематозная) форма.
- Артралгическая форма.
- Генерализованная форма.
- Вторично-очаговая форма.
Симптомы
Для начальной стадии заболевания характерно острое начало с развитием общей интоксикации: температура тела поднимается до 38-40 градусов, жар сопровождается ознобом и общей слабостью. Ребенок может жаловаться на боль в животе, в мышцах и суставах, головную боль, снижение аппетита, тошноту.
Начальная стадия часто сопровождается характерным признаком – сильными болями в суставах. Обычно их интенсивность настолько велика, что ребенок не может самостоятельно передвигаться, а любое прикосновение к воспаленной области вызывает боль.
Помимо этих проявлений в начальной стадии болезни можно увидеть ряд специфических признаков, характерных для определённых форм заболевания:
У детей чаще, чем у взрослых, встречается генерализованная форма псевдотуберкулёза, при которой к симптомам интоксикации добавляется сыпь, боли в суставах и мышцах, диспепсия, воспаление лимфатических узлов, желтуха.
Прогноз и осложнения
Общая длительность заболевания при остром течении составляет 30-45 дней. Возможно подострое (3-6 месяцев) и хроническое (более 6 месяцев) течение псевдотуберкулёза. В период выздоровления у 1/3 больных может развиться рецидив заболевания, который по своей клинической картине аналогичен первому приступу, но протекает в более легкой форме.
Ложный туберкулез редко приводит к летальному исходу, а современные методы диагностики и передовое лечение сводят эту вероятность к минимуму.
Диагностика
В соответствии с клиническими рекомендациями для постановки диагноза псевдотуберкулёза требуется сочетание нескольких симптомов заболевания и сведения о том, что ребенок употреблял в пищу продукты, которые не подвергались термической обработке, а также, что кто-то из коллектива ребенка или его семьи имеет схожие симптомы.
Обычно при первичном осмотре врачом могут быть выявлены следующие симптомы: лихорадка, интоксикация, боли в суставах, пятнистая сыпь, тошнота, абдоминальные боли, увеличение печени. Возможны проявления со стороны органов и систем, вовлеченных в инфекционный процесс. Для постановки диагноза этих проявлений обычно недостаточно, но они точно вызывают подозрение на псевдотуберкулёз.
Обязательными исследования являются:
- общий и биохимический анализ крови;
- общий анализ мочи и кала;
- бактериологический посев мокроты, кала, мочи, мазка из зева, крови;
- определение чувствительности выделенных бактерий к антибиотикам;
- серология крови и ПЦР.
В инфекционном отделении будут проведены лабораторные тесты, которые позволят выделить возбудителя ложного туберкулёза и подтвердить диагноз.
Дифференциальный диагноз
Иногда ложный туберкулёз необходимо дифференцировать с рядом заболеваний, которые могут напоминать псевдотуберкулёз по своим клиническим проявлениям. Связано это с тем, что Yersinia pseudotuberculosis может поражать разные органы и системы, вызывая симптомы, схожие с другими заболеваниями. К ним относят:
- иерсиниоз;
- ОРВИ;
- грипп;
- аденовирусная инфекция;
- стрептококковая ангина;
- сальмонеллёз;
- краснуха;
- вирусный гепатит.
Для проведения дифференциальной диагностики врачи ориентируются на клиническую картину, бактериологическое, серологическое и вирусологическое исследования.
Клинические рекомендации по лекарственной терапии псевдотуберкулёза
Комплексный подход к лечению псевдотуберкулёза гарантирует более быстрое выздоровление и профилактику рецидивов заболевания. Рекомендован постельный режим, обильное питьё, ограничение потребления жирных, острых и мучных блюд.
Основой лечения является антибактериальная терапия. Предпочтение отдают антибиотикам фторхинолонового (Ципрофлоксацин) и цефалоспоринового (Цефуроксим, Цефтриаксон, Цефотаксим) ряда. Если у ребенка легкая форма заболевания, а также отсутствует аллергия на пенициллины, возможно назначение амоксициллина и клавулановой кислоты. Терапия антибиотиками обычно составляет 7-10 дней.
- НПВС на основе ибупрофена при высокой температуре и сильных болях;
- полоскание горла дезинфицирующими средствами;
- обработка очагов сыпи на коже раствором бриллиантового зеленого.
Решать, какое лечение выбрать в каждом конкретном случае, должен врач.
Псевдотуберкулёз коварен тем, что его симптомы могут напоминать множество других заболеваний. Но детский врач всегда сможет отличить его и поставить верный диагноз. Своевременно обратившись к педиатру, можно избежать развития осложнений и рецидива заболевания. А еще лучше соблюдать правила профилактики, проводить термическую обработку продуктов питания и учить детей есть только предварительно вымытые овощи и фрукты.
Читайте также:







