Иерсиниоз что это перевод
Прокуратура Бурятии направила материалы доследственной проверки по факту отравления 54 детей в детсаду "Теремок" города Северобайкальск в следственное управление для решения вопроса о возбуждении уголовного дела.
Иерсиниоз (кишечный иерсиниоз ) ‑ острое инфекционное заболевание человека и животных, характеризующееся преимущественным поражением желудочно‑кишечного тракта со склонностью к поражению различных органов и систем.
Возбудитель иерсиниоза относится к семейству кишечных бактерий.
Источником инфекций в природе являются мелкие грызуны, а также коровы и мелкий рогатый скот, которые болеют остро или выделяют возбудителя.
Основной путь передачи инфекции - через продукты питания. При температуре +4 ‑ +8°С микробы способны длительно сохраняться и размножаться на различных пищевых продуктах.
Иерсиниозом болеют в любом возрасте, но чаще дети в 1‑3 года. Инкубационный период заболевания продолжается от 1 до 6 дней. Иерсиниоз начинается остро. Появляются озноб, головная боль, недомогание, слабость, боли в мышцах и суставах, бессонница, першение в горле, снижение аппетита. Температура тела иногда поднимается до 38-40°С. Часто на первый план выступают признаки поражения желудочно‑кишечного тракта (боли в животе, тошнота, рвота, понос). На протяжении болезни могут появляться новые симптомы, указывающие на поражение тех или других органов.
Существует несколько клинических форм иерсиниоза: локализованная (гастроэнтероколитическая), при которой поражается преимущественно желудочно‑кишечный тракт и генерализованная (желтушная, экзантемная, артралгическая, септическая) формы.
Гастроэнтероколитическая форма встречается чаще других. На ее долю приходится около 70% заболеваний. Начинается остро, повышается температура тела до 38‑39°С. Появляются головная боль, недомогание, бессонница, анорексия, озноб. Одновременно с синдромом интоксикации возникают боль в животе, понос, иногда рвота. Стул жидкий с резким неприятным запахом, изредка с примесью слизи, крови. Частота стула варьирует от 2 до 15 раз за сутки. Тяжелое течение встречается редко. Чаще же температура тела субфебрильная или нормальная, синдром общей интоксикации выражен слабо, стул 2‑3 раза за сутки, боли в животе незначительные. Такие больные активно выявляются при групповых заболеваниях. Эта форма может протекать в виде энтерита, энтероколита и гастроэнтероколита. Продолжительность этой формы иерсиниоза - от 2 дней до 2 недель.
Желтушная форма развивается либо одновременно с гастроэнтероколитической, либо спустя 2‑3 дня после дисфункции кишечника. При этой форме на первый план выступают симптомы поражения печени, развивается токсический гепатит. Жалобы на тяжесть и боли в правом подреберье, иногда зуд кожи. Появляется желтушность кожи и склер. Печень увеличена, болезненна при пальпации. Отмечается потемнение мочи, обесцвечивается кал.
Экзантемная форма характеризуется синдромом интоксикации и экзантемой. Сыпь появляется на 1‑6‑й день болезни. Она может быть точечной, мелко‑ или крупнопятнистой без зуда кожи. Сыпь обычно исчезает бесследно через 2‑5 дней, на месте бывшей сыпи бывает отрубевидное шелушение.
Артралгическая форма протекает с лихорадкой, интоксикацией и сильными болями в суставах. Основная жалоба - на боли в суставах. Артралгии иногда вызывают обездвиживание больных и бессонницу. Суставы внешне не изменены.
Эти формы выделены по доминирующему синдрому, при них могут быть и другие симптомы, характерные для иерсиниоза , но они слабо выражены.
Септическая форма встречается редко. Для нее характерны высокая лихорадка, озноб, увеличение печени, селезенки и поражение различных органов. Могут развиться эндокардит, пневмония, нефрит с острой почечной недостаточностью, менингит, менингоэнцефалит, гепатит.
Осложнения возникают чаще на 2‑3‑й неделе. К ним относятся аллергическая экзантема (крапивница, узловатая эритема), отек Квинке, артрит (преимущественно крупных суставов), миокардит, уретрит, конъюнктивит, аппендицит.
Ирсиониоз, помимо вышеназванных симптомов, диагностируется на основании бактериологических исследований крови, испражнений.
Лечение. В случаях легкого течения иерсиниоза при отсутствии сопутствующих заболеваний больные могут лечиться на дому врачом‑инфекционистом. Для лечения иерсиниоза применяют один из антибиотиков: тетрациклин пo 0,5 г 4 раза в день, левомицетин no 0,5 г 4 раза в день. При септической форме иерсиниоза назначают цефалоспорины и фторхинолоны. Курс лечения иерсиниоза зависит от формы и тяжести болезни; при легком течении - 5-7 дней, при среднетяжелом и тяжелом - до 14 дней.
Профилактика: Соблюдение санитарных правил на предприятиях общественного питания, технологии приготовления и сроков хранения пищевых продуктов (овощей, фруктов и т.п.). Своевременное выявление больных и носителей иерсиниоза, дезинфекция помещений.
Материал подготовлен на основе информации открытых источников
Все справки>>
Иерсиниоз - острая антропозоонозная кишечная инфекция, сопровождающаяся токсико-аллергической реакцией, отличающаяся мультиочаговостью. Для иерсиниоза характерен фекально-оральный путь передачи. Резервуаром инфекции выступают домашний скот, грызуны и собаки. Инкубационный период иерсиниоза длится не более недели. Клиника складывается из общетоксического синдрома, пятнисто-папулезных высыпаний, диспепсических расстройств; возможны гепатоспленомегалия, артропатический синдром, развитие острого аппендицита, генерализованная форма иерсиниоза. Диагноз устанавливается на основании выделения иерсиний в различных биологических средах больного.
Общие сведения
Иерсиниоз - острая антропозоонозная кишечная инфекция, сопровождающаяся токсико-аллергической реакцией, отличающаяся мультиочаговостью.
Характеристика возбудителя
Резервуаром и источником иерсиниоза являются преимущественно животные: различные грызуны, домашний скот (в основном свиньи), собаки. Люди могут распространять инфекцию, но заражение от человека происходит довольно редко. В городах инфекцию в основном разносят грызуны, именно их скопления формируют эпидемические очаги инфекции в периоды вспышек. Иерсиниоз передается по фекально-оральному механизму пищевым и водным путем. Продукты питания животного происхождения, недостаточно обработанные термически, водные источники, загрязненные испражнениями больных животных, способствуют реализации путей заражения. В редких случаях реализуется контактно-бытовой путь передачи (как правило, связан с низкой гигиенической культурой).
Естественная восприимчивость человека к иерсиниозу – низкая. Здоровые люди практически не заболевают клиническими формами инфекции. Тяжелое и манифестное течение характерно для детей, лиц, страдающих иммунодефицитными состояниями, хроническими заболеваниями, способствующими выраженному ослаблению защитных свойств организма. Эпидемические вспышки иерсиниоза довольно редки и чаще всего происходят при массовом употреблении овощей, загрязненных микробами.
Классификация иерсиниоза
Иерсиниоз подразделяется на гастроинтестинальную, генерализованную и вторично-очаговую форму. К гастроинтестинальной форме относятся гастроэнтерит, термальный илеит и острый иерсиниозный аппендицит. Генерализованная форма может протекать в виде сепсиса, гепатита, менингита, пиелонефрита, пневмонии, а также в смешанной форме.
Вторично-очаговая форма подразделяется на иерсиниозный артрит, миокардит, энтероколит, узловую эритему и синдром Рейтера. Иерсиниоз может протекать в легкой, среднетяжелой и тяжелой форме, приобретать острое циклическое, хроническое и рецидивирующее течение.
Симптомы иерсиниоза
Инкубационный период кишечного иерсиниоза составляет 1-6 дней, клиническая картина обычно представлена несколькими синдромами. Чаще всего отмечается общетоксический синдром, проявляющийся в виде лихорадки, достигающей 38-40 °С, озноба, головных болей, общей слабости, ломоты в мышцах и суставах. Аппетит снижен, при тяжелом течении могут отмечаться расстройства центральной нервной деятельности. Лихорадочный период обычно длиться 7-10 дней (значительно удлиняясь в случае генерализованного иерсиниоза). При гастроинтестинальной форме общей интоксикации обычно сопутствует диспепсия (тошнота, рвота, диарея, боль в животе).
В клинической практике чаще всего встречается гастроинтестинальная форма иерсиниоза. Заболевание протекает наподобие других инфекционно-токсических поражений кишечника, характеризуется преимущественно проявлениями интоксикации и (в половине случаев) диспепсическими расстройствами. Интоксикация обычно предшествует, но может развиться и одновременно с диспепсией. Иногда эта форма инфекции сопровождается высыпаниями, катаральным или артропатическим синдромом. Выраженная интоксикация может способствовать развитию гепатоспленомегалии, а также иногда отмечается умеренная полилимфоаденопатия (лимфоузлы увеличены, но безболезненны и не утрачивают подвижность).
В зависимости от тяжести течения, продолжительность заболевания колеблется от 2-3 дней до двух и более недель. Длительно протекающий кишечный иерсиниоз приобретает волнообразный характер, появляются признаки дегидратации. Острый аппендицит или терминальный илеит при поражении иерсиниями не отличаются по течению от таковых патологиях, вызванных неспецифической флорой. Эти состояния могут как развиться самостоятельно, так и иметь вторичный характер, являясь результатом прогрессирования гастроинтестинальной или иной формы инфекции.
При генерализованной форме отмечается разнообразие симптоматики. Общетоксический синдром интенсивный, лихорадка достигает критических цифр. В подавляющем большинстве случаев (80%) выражен артралгический синдром, отмечаются катаральные явления (боль в горле, ринит, кашель), на 2-3 день может отмечаться сыпь на ладонях и подошвах (реже в другой локализации). Диспепсические явления могут возникать на начальном этапе и редко сохраняются в разгар заболевания. Половина больных отмечает боль в животе (преимущественно внизу с права), четверть – тошноту, рвоту и диарею.
С прогрессированием инфекции увеличиваются печень и селезенка, течение может становиться волнообразным и рецидивирующим. Подобная симптоматика может сопровождать смешанную форму иерсиниоза. В случае продолжительной бактериемии и обсеменения микроорганизмами различных органов и систем могут появляться признаки вторичного гепатита, пневмонии, пиелонефрита, серозного менингита и (крайне редко) сепсиса. При этом первоначальная симптоматика может стихать, либо сохраняться и прогрессировать.
Вторично-очаговая форма может стать следствием любой из вышеописанных форм инфекции, обычно она развивается через 2-3 недели после начала заболевания либо в более поздние сроки. Эта форма связана с формированием патологической реактивности и аутоиммунным поражением органов и тканей. В редких случаев протекает без выраженной клиники. Чаще всего встречается иерсиниозный реактивный полиартрит. Поражаются обычно суставы конечностей (стоп, кистей), чаще несимметрично. Моноартриты редки (не более четверти случаев). Суставы отечны, гиперемия кожи над ними отсутствует. Течение полиартрита может стать затяжным или хроническим, в среднем продолжительность его 2-3 месяца.
В 10-20% случаев иерсиниоз протекает в виде узловатой эритемы. Подкожные узелки формируются на голенях, бедрах и ягодицах, болезненные, крупные. Количество может варьироваться от нескольких штук до двух и более десятков. Спустя 2-3 недели узелки рассасываются. Синдром Рейтера – это сочетанные конъюнктивит, уретрит и артрит. Иерсиниозный миокардит нередко длиться по нескольку месяцев, но обычно в нетяжелой доброкачественной форме, сердечно-сосудистая недостаточность не развивается.
Вторично-очаговая форма может протекать в виде энтероколита (обычно развивается у лиц с кишечными инфекциями в анамнезе). Поражение локализуется преимущественно в верхних отделах кишечника, нередко сочетается с другими вариантами инфекции (артриты, экзантема, катаральный синдром), может сопровождаться астенической симптоматикой (астенией) и повышением температуры тела до субфебрильных цифр. К редким симптомам при иерсиниозе можно отнести разнообразные лимфоаденопатии, пиодермии, остеомиелит. Общей чертой реактивных полиорганных патологий при иерсиниозе является волнообразное течение и склонность к вегетососудистым расстройствам.
Осложнения иерсиниоза
Осложнения иерсиниоза ввиду полиморфности проявлений и склонности к формированию аутоиммунных реакций довольно многообразны. Это могут быть воспалительные заболевания органов (миокардит, гепатит, холецистит, панкреатит), хирургические патологии (спаечная болезнь, кишечная непроходимость, аппендицит, перфорация стенки кишечника и перитонит), заболевания нервной системы (менингоэнцефалит), мочевыделительного (гломерулонефрит) и опорно-двигательного (артриты, остеомиелиты) аппарата.
Диагностика иерсиниоза
Выделение возбудителя возможно из фекалий, крови, желчи, мочи, ликвора больных, кроме того, может быть осуществлен бакпосев смывов со слизистой зева, мокроты. Возбудитель выявляется в смывах с объектов окружающей среды, предметов, из пищевых продуктов. Однако бактериологическая диагностика требует значительного времени (нередко до 30 дней). В качестве экспресс-анализа применяют реакции для определения антигенов возбудителя в биологических жидкостях (с помощью РКА, РЛА, РНИФ, ИФА).
Чувствительность РКА повышается при тяжелом течении и хронизации процесса. С 6-7 дня заболевания становятся положительными РА и РИГА, спустя 5-7 дней производят повторный замер титра антител. Пациенту с иерсиниозом может потребоваться консультация гастроэнтеролога, кардиолога, нефролога или невролога. При развитии осложнении показано проведение ЭКГ, Эхо-КГ, УЗИ органов брюшной полости и др.
Лечение иерсиниоза
В современной клинической практике иерсиниоз лечат стационарно, назначая пролонгированные этиотропные средства даже при легких формах заболевания. Такая тактика обуславливается частотой хронизации инфекции и развитию рецидивирующего характера течения. Этиотропная терапия включает курс антибиотиков и фторхинолонов, продолжительностью на весь лихорадочный период и 10-12 дней после. Позднее назначение препаратов (после 3 дней клинической симптоматики) не гарантирует предупреждения осложнений и хронизации инфекции. Генерализованную форму лечат комплексно (назначают препараты различных групп антибактериальных средств парентерально), для профилактики рецидивов производят смену антибиотиков на протяжении курса.
Комплекс неспецифических терапевтических мер выбирается в зависимости от состояния больного и течения заболевания. По показаниям назначают дезинтоксикационные растворы (декстран, коллоидные и кристаллоидные смеси), антигистаминные препараты, противовоспалительные группы нестероидных средств, а при необходимости – преднизолон (нередко используют гормональные противовоспалительные средства для местного применения). Больным может быть показана витаминотерапия, пищеварительные ферменты, пробиотики для коррекции кишечного биоценоза, а также средства для повышения иммунной защиты (иммуномодуляторы, человеческий иммуноглобулин).
Прогноз и профилактика иерсиниоза
Несмотря на разнообразие осложнений и форм заболевания, течение иерсиниозов обычно доброкачественное, летальные исходы крайне редки. Неблагоприятным прогнозом отличается иерсиниозный сепсис, заканчивающийся смертью в половине случаев.
Профилактика иерсиниоза подразумевает соблюдение личной гигиены, в том числе и гигиены питания, а также санитарно-эпидемический контроль лечебно-профилактических учреждений и предприятий общественного питания и пищевой промышленности. Значимой мерой является контроль над состоянием водных источников. Одной из профилактических мер является дератизация населенных пунктов и сельскохозяйственных угодий.

Общие сведения
Присутствует склонность к хроническому течению. Из известных науке 11 видов иерсиний, три являются возбудителями заболеваний человека: кишечные патогены (Yersinia enterocolitica и Yersinia pseudotuberculosis) и Yersinia pestis (возбудитель чумы). Несмотря на то, что возбудители иерсиниоза и псевдотуберкулеза относятся к разным видам, у них много общего, в частности в плане диагностики и клинической картины. Важность и значимость иерсиниозов обусловлены их принадлежностью к так называемым эмерджентным (возвращающимся) инфекциям, одновременно с чумной инфекцией.
Опасность возникновения и непредсказуемость иерсиниозов требуют усиленного контроля, особенно в свете того, что эти возбудители признаны потенциальными агентами биотерроризма. Большую опасность представляет и потенциальная способность популяций патогенных иерсиний к реверсии вирулентных свойств, что обусловлено возможностью изменений в их геноме при попадании в определенные условия внешней среды. Установлено, что возбудитель чумы (Y. Pestis) может эволюционировать из возбудителя псевдотуберкулеза и оба патогена почти генетически идентичны.
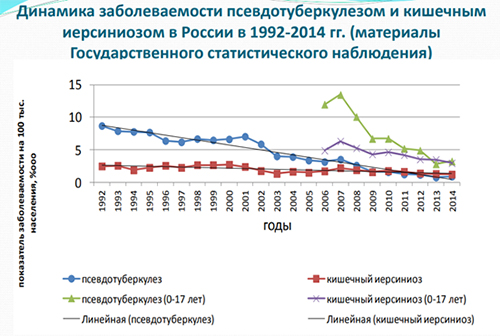
Уровень ежегодной официально регистрируемой заболеваемости иерсиниозами не высок (рис. выше) и фиксируется преимущественно в виде спорадической (2-15 случаев/100 тыс. населения), реже — вспышечной заболеваемости, однако, истинную ситуацию эти показатели не отражают, причиной чего является гиподиагностика инфекции, обусловленная полиморфизмом клинических проявлений, приводящая к постановке ошибочных диагнозов. В некоторых регионах РФ (Сибирский регион, Дальний Восток, Северо-Запад) показатели заболеваемости значительно выше и превосходят средние показатели по стране в 2-3 раза (9,75-24,45/100 тыс. населения).
Поражаются все возрастные группы, при этом, заболеваемость среди детей в 3-4 раза выше, чем у взрослых. Характерна зимне-весенняя сезонность.
Патогенез
Входными воротами иерсиниозной инфекции является ЖК тракт. Микроорганизмы в большинстве случаев через полость рта проходят транзитом и значительно реже смогут повреждать слизистую желудка и внедряться в ткани, а затем проникать в регионарные лимфоузлы, вызывая клинику шейного лимфаденита/фарингита (катаральный синдром). Основная масса возбудителя иерсиниозов попадает в желудок и в тонкий кишечник, где проникает в слизисто-подслизистый слой, вызывая воспаление с развитием илеита или острого аппендицита. Некоторая часть микроорганизмов в толщу тканей не проникает, а фиксируется на поверхности слизистой кишечника, выделяя экзотоксин с развитием клинической симптоматики диарейного синдрома, а при попадании в толстую кишку иерсинии вызывают воспаление с развитием колитического синдрома.
Далее микроорганизмы проникают из стенки кишки в солитарные фолликулы и мезентериальные лимфоузлы. В случаях преодоления лимфатического барьера развивается фаза гематогенной диссеминации. В процессе разрушении микроорганизмов выделяется эндотоксин, который попадая в кровь поражает ЦНС и вегетативную нервную систему. Иерсинии с током крови разносятся по организму и попадают в паренхиматозные органы, что приводит к развитию в печени селезенке, легких вторичных патологических изменений в этих органах. У больных с иммунодефицитом заболевание может протекать в виде сепсиса.

Иерсинии обладают выраженным сенсибилизирующим действием, что проявляется в виде гиперартралгий. Характерен выраженный иммунный ответ. За бактериальным периодом часто развиваются реактивные состояния (синдром Рейтера, узловатая эритема, моно/олигоартриты и др.).
Yersinia pseudotuberculosis служит пусковым механизмом развития коллагенозов. Иммунитет обеспечивается гуморальными/клеточными факторами защиты, ведущим из которых является фагоцитоз. Специфические антитела обнаруживаются 6-8 день болезни, титр которых постепенно нарастает. Иммунитет нестойкий, формируется медленно, сохраняется на протяжении года. Схематически стадии патогенеза представлены на рисунке выше.
Классификация
В основу клинической классификации иерсиниоза положено несколько признаков, в соответствии с чем выделяют:
- Гастроинтестинальную форму с различными вариантами течения (гастроэнтерит, гастроэнтероколит, энтероколит).
- Абдоминальную форму (острый аппендицит, мезентериальной лимфаденит, терминальный илеит).
- Генерализованную форму (смешанный и септический вариант).
- Вторично-очаговую (узловатая эритема, артрит, синдром Рейтера).
По тяжести течения: легкую, среднетяжелую и тяжелую.
По течению: острое (до 1 месяца), затяжное (3-6 месяцев) и хроническое (после 6 месяцев).
Причины
Yersinia enterocolitica/Yersinia pseudotuberculosis представляют собой грамотрицательные короткие (0,8-2 х 0,5-0,8 мкм) палочки (рис. ниже), имеющие капсулоподобную субстанцию, факультативные аэробы, не образуют спор, образуют эндотоксин. Имеют жгутиковый (Н-) и соматический (0) антиген. Вирулентность бактерий Yersinia ассоциируется с наличием плазмиды pYV и pVM 82, которые кодирует комплекс белков, предназначенных для нейтрализации иммунокомпетентных клеток человека/животного.
Хорошо сохраняются во внешней среде при температуре от +4 до 400 С, чувствительны к дезинфицирующим растворам, воздействию солнечного света, высушиванию, но могут длительно сохраняться в холодильнике при температуре до -20°С. Иерсинии погибают практически мгновенно при кипячении, способны длительно существовать и размножаться в пищевых продуктах. Иерсиниозы характеризуются сезонным подъем заболеваемости: пик заражения Y. enterocolitica приходится на февраль – май, а Y. pseudotuberculosis — на март/май.
Обе нозоформы инфекций (псевдотуберкулез и кишечный иерсиниоз) имеют фекально-оральный механизмом передачи. Факторами передачи чаще всего при иерсиниозе являются зараженные мясные продукты, овощи, молоко; при псевдотуберкулезе – овощные. Факторами передачи возбудителя являются в основном овощи/корнеплоды и корнеплоды (капуста, репчатый/ зеленый лук, морковь, свекла) и молочные продукты, которые не прошли термическую обработку. Водный фактор (употребление инфицированной воды из открытых водоемов) может явиться причиной заражения обоими видами инфекций.
Основной резервуар возбудителя иерсиниоза – мелкие дикие грызуны (полевки, суслики, песчанки землеройки, сурки, крысы), в том числе и синантропные (крысы, мыши), свиньи и другие дикие/домашние животные, которые обсеменяют почву, продукты и воду на фермах, овощехранилищах, предприятиях общественного питания, помойках, местах проживания людей. В популяции грызунов возбудитель передается алиментарным путем, через инфицированный корм и воду. Зараженные грызуны инфицируют продукты, воду, растительность путем выделения иерсиний с калом и мочой.
Восприимчивость к иерсиниозу/псевдотуберкулезу всеобщая, однако наиболее чувствительными к иерсиниозам лица младшего детского возраста и пожилые люди. Передача иерсиний от больных животных (кошек, хомяков, собак, мышей, морских свинок) контактно-бытовым путем теоретически возможна, но на практике встречается редко. Больной человек/бактериовыделитель могут стать источником инфекции лишь при кишечном иерсиниозе. При псевдотуберкулезе инфекция может передаваться и аэрогенным путем (через воздух, пыль). Инкубационный период при иерсиниозе составляет 2–6 дней (при пищевом заражении), а при контактно-бытовом может удлинятся до 15 дней. При псевдотуберкулезе — варьирует в пределах 3-18 суток, чаще 7-10 дней.
Симптомы
Симптоматика иерсиниоза многообразна и определяется клинической формой заболевания. Наиболее часто иерсиниоз манифестирует в форме энтероколита, для которого характерно острое начало, проявляющееся болевым синдромом в эпигастрии/правой подвздошной области живота, реже — в виде разлитых болей, повышения температуры в пределах 37,5-39°C, тошноты, озноба. Расстройства стула и рвота как правило отсутствуют. Пациенты жалуются на боли в мышцах, суставах, пояснице. Отмечается интоксикации I и II степени. Иногда эти заболевания протекают по типу пищевой токсикоинфекции с расстройством стула. При присоединении явления колита отмечаются спазм сигмы тенезмы, в кале кровь и слизь. При тяжелом течении — повышение температуры до 39-40°C, выраженная интоксикация, длительная диарея, рвота, обезвоживание.
В некоторых случаях после явлений гастроэнтерита через несколько дней/одновременно с ним усиливаются боли в правой подвздошной области и появляются симптомы раздражения брюшины. В крови — увеличение СОЭ до 20-40 и более мм/час и лейкоцитоз (8-10 тыс.). Процессы в аппендиксе могут быть выражены в различной степени (катаральный, флегмонозный, гангренозный). В зависимости от степени изменений заболевание может протекать легко и без оперативного вмешательства, но может быть длительным и тяжелым с периодическими обострениями, приступами болей в животе и с подъемом температуры. Отмечается увеличение воспаленных регионарных мезентериальных лимфоузлов.
В ряде случаев иерсиниоз у взрослых не ограничивается проявлениями регионарно-очаговых реакций и после явлений энтероколита, гастроэнтерита, мезентериального лимфаденита инфекция попадает в кровь, вызывая вторично очаговые поражения органов или генерализованный процесс.
Заболевание манифестирует головной болью, ознобом, болями в мышцах/суставах, повышением температуры иногда 40°C и выраженными явлениями интоксикации. Общее состояние тяжелое, у части больных может появляться коре/краснухоподобная без четкой локализации, иногда по всему телу, характер которой может изменяться. Характерны припухание и гиперемия ладоней и стоп с последующим пластинчатым шелушением. В более тяжелых случаях развивается паренхиматозный гепатит с нарушениями функции печени и желтухой, увеличивается селезенка. Печень увеличена, болезненная. Могут отмечаться симптомы панкреатита. Заболевание длится до 3-4 месяцев и больше, сопровождается появлением новых поражений, которые по времени совпадают с рецидивами.
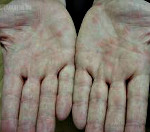
Довольно часто отмечается поражение суставов, лихорадка, боли в животе, диарея. В процесс вовлекаются большие и малые 2-4 сустава (коленные, межфаланговые, голеностопные). В области пораженных суставов наблюдается отечность, покраснение, повышение температуры, РОЭ, лейкоцитоз. Протекает с обострением и имеет сходства с артритом/полиартритом. Продолжительность от 7-15 дней до 5-12 месяцев. Одновременно с артритом может регистрироваться синдром Рейтера и поражение глаз.
В последнее время участилась септическая форма иерсиниоза, особенно среди лиц пожилого возраста, у страдающих диабетом, заболеваниями печени. У таких больных отмечается длительная температура септического характера, которая сопровождается потливостью, приступами болей в животе. Реже развиваются явления и симптомы менингита. При внутрибольничных вспышках иерсиниоз может протекать с фарингитом, выраженной гиперемией зева, увеличением миндалин, реже — подчелюстных лимфоузлов.
Симптомы псевдотуберкулеза у взрослых
Псевдотуберкулез (дальневосточная лихорадка) протекает с определенной цикличностью, а клиническая картина отличаются полиморфизмом. Типичными проявлениями начала болезни являются признаки развития токсико-аллергического синдрома и изменения в желудочно-кишечном тракте. Для периода разгара характерна выраженная лихорадка и другие симптомы интоксикации, признаки органных поражений, появление экзантемы. Продолжительность периода разгара определяется тяжестью и варьирует в пределах 2-15 дней. Подавляющее большинство пациентов (около 80%) переносят острую форму заболевания, для которой характерно острое начало с выраженностью симптомов на первой неделе заболевания.
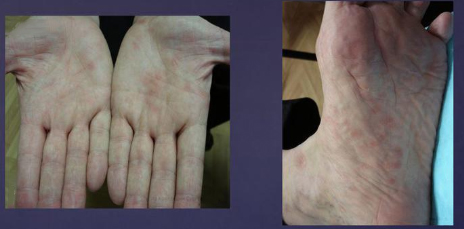
Почти у 84% случаев псевдотуберкулез у взрослых манифестирует экзантемой. Сыпь носит скарлатиноподобный/кореподобный мелкоточечный характер с локализацией в локтевых сгибах, на груди, животе. Элементы сыпи в большинстве случаев обильные, реже — скудная едва заметная сыпь в естественных складках. Геморрагический характер сыпи локтевых и коленных сгибов и шейной складки встречается 10-15% больных. При рецидивах заболевания могут выявляться на тыльной поверхности стоп/передней поверхности голени элементы узловатой эритемы. После угасания сыпи зачастую появляется мелкопластинчатое отрубевидное шелушения кожы пальцев рук и ног (рис. ниже).
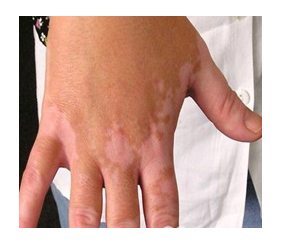
Вовлечение в патологический процесс желудочно-кишечного тракта проявляется болями в правой половине живота и бывают чрезвычайно интенсивными. Для большинства случаев характерна симптоматика гастроэнтерита или гастроэнтероколита (реже).
Диарейный синдром обильный до 7-9 раз в сутки, стул жидкий с примесью слизи. Печень увеличена и может сопровождаться симптомами паренхиматозного гепатита: темной окраской мочи, желтушностью склер/кожи, гипербилирубинемией.
Клиническим проявлением вовлечения в процесс суставов являются артралгии, которые встречаются почти у четверти пациентов. Как правило, поражаются различные суставы чаще всего крупные суставы конечностей. При развившемся артрите развиваются местные воспалительные изменения кожного покрова над суставом, отечность и сглаженность конфигурации сустава.
Артралгии могут держаться в течение 2-3 недель или проходить самостоятельно за несколько дней. В большинстве случаев проявления мочевого синдрома умеренно выражены. У больных с тяжелыми формами болезни отмечаются изменения со стороны почек вплоть до развития олигурии, нарушения концентрационной функции почек, азотемии.
Анализы и диагностика
В основе диагностики иерсиниозов, кроме клинической симптоматики следующие лабораторные тесты:
- ПЦР (Полимеразная цепная реакция) – определение ДНК микроорганизма в биоматериале (кале). Преимуществами ПЦР являются высокая чувствительность и специфичность, а также, быстрота получения результата.
- Серологические тесты (ИФА, РПГА). Определение специфических антител к энтеропатогенным иерсиниям в парных пробах сыворотки пациентов с интервалом 14 дней.
- Бактериологический метод — бак. посев крови, кала, мокроты, ликвора, мочи, мазка из зева (при всех формах).
Иерсиниозные инфекции необходимо дифференцировать с острыми кишечными инфекциями, аппендицитом, гепатитом другого генеза, тифопаратифозной инфекцией, артритами, инфекционным мононуклеозом, экзантемными инфекциями, острым респираторным заболеванием, ревматизмом, лептоспирозом, сепсисом, системными заболеваниями соединительной ткани.
Лечение иерсиниозов
Лечение иерсиниозной инфекции комплексное и во многом зависит от формы заболевания, ведущих синдромов, тяжести течения и периода болезни. В целом, принципы лечения иерсиниоза и псевдотуберкулеза существенно не различаются. Проводится госпитализация больных в боксы инфекционных стационаров/специализированные отделения, ей подлежат пациенты со среднетяжелыми/тяжелыми формами.
Основой этиотропной терапии являются антибиотики, позволяющие обеспечить уничтожение в организме возбудителя иерсиниоза и псевдотуберкулеза, что позволяет купировать острую симптоматику инфекции, снижает риск развития ее генерализации и переход заболевания в затяжное или хроническое течение. При выборе антибиотика следует руководствоваться чувствительностью патогенных иерсиний к нему. Основным препаратом выбора в лечении иерсиниозов является по-прежнему Левомицетин. Широко назначаются цефалоспорины III поколения (Цефтриаксон, Цефотаксим, Цефоперазон, Цефтазидим).
Штаммы Y. Enterocolitica/Y. pseudotuberculosis высоко чувствительны и фторсодержащим хинолонам (Ципрофлоксацин, Норфлоксацин, Пефлоксацин). При иерсиниозной инфекции высокую эффективность сохраняют аминогликозиды II поколения (Гентамицин, Амикацин). Также хороший эффект достигается при использовании защищенных пенициллинов (Аугментина, Амоксиклава).
При гастроинтестинальной форме оправданно назначение Эрсефурила, Бисептола, Интетрикса. Лечение иерсиниоза антибиотиками у взрослых и у детей проводят по указанной для каждого препарате схеме с учетом дозировки. Лечение септических форм иерсиниозной инфекции проводится назначением 2-3 антибактериальных препаратов различных групп.
Патогенетическая терапия направлена на ликвидацию изменений в органах и системах, вызванных заболеванием. Учитывая высокую вероятность поражения сердечной мышцы показано назначение в острый период кардиотрофиков (Рибоксин, Кокарбоксилаза), мембраностабилизирующих средств (Эссенциале, Аевит). При появлении аллергической сыпи, кожного зуда, выраженных артралгий/миалгий назначаются десенсибилизирующие средства (Супрастин, Кларитин, Тавегил, Зиртек). В случаях развития гепатита показано назначение гепатопротекторов (Гептрал, Гепабене, Хофитол, Карсил).
При длительном артралгическом синдроме и фебрилитете назначают противовоспалительные средства (Ибупрофен, Диклофенак, Индометацин). При выраженном синдроме интоксикации — инфузионная терапия с использованием солевых растворов, раствора Глюкозы, Реополиглюкина, Альбумина, мочегонных средств (Фуросемид). При тяжелом течении заболевания назначают глюкокортикоиды коротким курсом. Псевдотуберкулез зачастую сопровождается снижением фагоцитарной активности моноцитов, нарушениями иммунного ответа, поэтому показано назначение иммуномодулирующих средств (Иммунофан, Полиоксидоний, Ликопид, Диуцифон).
В периоде реконвалесценции может широко использоваться фитотерапия – сборы из кукурузных рылец, подорожника, березы, черной смородины, мелиссы, мяты, бузины черной, крапивы. Больной подлежит выписке из стационара не ранее 21-го дня болезни после исчезновении острых клинических проявлений и нормализации лабораторных показателей.
Читайте также:


