Интересные факты о дифтерии



Перелом борьбы с болезнью пришелся на начало 60-х годов и был связан с внедрением массовой вакцинации. Успехи породили недопустимое благодушие, которое привело к снижению охвата прививками в 80-е годы. Результат – медленное, но характерное для дифтерии нарастание числа случаев. Это закончилось небывалой эпидемией с заболеваемостью 25 на 100 000 в 1994-95 гг., в ходе которой в СНГ заболело 120 000 человек и умерло более 6 000.
С момента массовой вакцинации 1980-2000 гг. общее число зарегистрированных случаев дифтерии было снижено более чем на 90%. Эффективность современных вакцин составляет 95%. Всемирной организацией здравоохранения вакцинация рекомендована для всех без исключения стран мира.
Введение в 1994 г. массовой иммунизации населения России против дифтерии с повторной ревакцинацией взрослых в 2003-2004 гг. позволило обеспечить достаточную специфическую защиту населения от этой инфекции, что привело к снижению заболеваемости дифтерией в России с 26,8 в 1994 г. до 0,01 на 100 тыс. населения в 2009-2011 гг.

Общие сведения
Дифтерия — инфекционное заболевание, известное очень давно, вызываемое бактерией Corynebacterium diphtheriae (бацилла Лёффлера).
Дифтерия чаще всего поражает ротоглотку, но нередко затрагивает гортань, бронхи, кожу и другие органы. Инфекция передаётся воздушно-капельным путём от больного человека к здоровому. Возможен контактно-бытовой путь передачи заболевания, особенно в жарких странах, где часты кожные формы проявления.
Тяжесть протекания дифтерии обусловлена крайне ядовитым токсином, который выделяет дифтерийная палочка. Именно дифтерийный токсин, поражающий нервную, сердечно-сосудистую и выделительную системы, представляет главную опасность для здоровья и жизни. Если дифтерия поражает ротоглотку, то помимо тяжёлой интоксикации возможно развитие крупа – удушья, развивающегося при непроходимости дыхательных путей из-за развивающегося отека и механической обтурации (закупорки) их дифтерийной плёнкой. Современная медицина выделяет несколько видов дифтерии. Это дифтерия носа, глаз, зева, гортани, кожи, раны, а также половых органов. Бывают случаи, когда данное инфекционное заболевание захватывает сразу несколько зон человеческого организма. Наиболее опасны для окружающих люди, страдающие дифтерией зева, носа и гортани, интенсивно выделяющие инфекцию в окружающую среду с выдыхаемым воздухом.
Вероятность заболеть
Опустошительные эпидемии дифтерии, жертвами которых, главным образом, являются дети, описаны во многих странах на протяжении всей истории. В странах с низким уровнем охвата прививками дифтерия по-прежнему является значительной проблемой для здоровья детей. Там, где уровень охвата прививками высокий, а естественный бустерный эффект незначительный (что наблюдается в большинстве промышленно развитых стран), значительная часть взрослого населения постепенно становится восприимчивой к дифтерии в результате снижения иммунитета.
Симптомы
Самой частой формой дифтерии (90-95 % всех случаев) является дифтерия ротоглотки. При локализованной форме налёты образуются только на миндалинах. Симптомы дифтерии выражаются в виде слабой интоксикации, температуры до 38-39 0 С, головной болью, недомоганием, незначительными болями при глотании. Наиболее типична плёнчатая (сплошная) форма дифтерии, при которой плёнка с очерченными краями покрывает всю миндалину, трудно снимается шпателем; при попытке её снятия поверхность миндалины кровоточит; плёнка плотная; лимфатические узлы мало болезненны, подвижны.
Серьезность дифтерии определяется опасными осложнениями. Токсин может вызывать инфекционно-токсический шок (комплексный патологический сдвиг деятельности всех жизненно важных систем организма), миокардит (воспаление сердечной мышцы), множественные поражения нервных стволов, воспаление и дистрофию почечных канальцев и др.
Чаще всего дифтерия протекает с осложнением в виде паралича мягкого неба, голосовых связок, мышц шеи, дыхательных путей и конечностей. Из-за паралича дыхательных путей может наступить асфиксия (при крупе), провоцирующая летальный исход.
При локализированной форме дифтерии зева осложнения возникают в 5-20 % случаев; при более серьезных формах заболевания процент развития осложнений значительно увеличивается. Чем сложнее клиническая форма дифтерии, тем быстрее осложнения проявляются у больного.
Раньше всех страдает сердце: в конце 1-й – на 2-й неделе болезни возникает миокардит (воспаление сердечной мышцы), что является самой частой причиной смерти. Воспаление почек происходит в наиболее острый период болезни. Нервная система поражается как при клинических проявлениях дифтерии, так и спустя 2-3 месяца после выздоровления
Типичное осложнение дифтерии – периферические параличи, они могут быть ранними и поздними. Ранние параличи появляются в остром периоде заболевания, в процесс вовлекаются преимущественно черепные нервы. При этом голос становится гнусавым, больной поперхивается во время еды, жидкая пища выливается через нос, нёбная занавеска неподвижно свисает. При параличе аккомодации больной не может различать мелкие предметы на близком расстоянии, читать, становится дальнозорким. Возможны косоглазие, птоз, паралич лицевого нерва.
Смертность
До получения противодифтерийной антитоксической сыворотки летальность от дифтерии достигала 50-60%. После появления антитоксической сыворотки началось прогрессивное последовательное снижение летальности: 20% – у взрослых и 10% – у детей. Вслед за введением активной иммунизации заболеваемость стала быстро снижаться, дифтерия в смертности детского населения почти перестала играть роль.
Лечение
Лечение дифтерии проводится только в условиях стационара. Госпитализация обязательна для всех больных, а также больных с подозрением на дифтерию и бактерионосителей. Антибиотики (пенициллин или эритромицин) не оказывают влияния на вызванные экзотоксином поражения, но ограничивают дальнейший рост бактерий и продолжительность носительства возбудителя дифтерии, которое нередко продолжается даже после клинического выздоровления. Главным в лечении всех форм дифтерии (кроме бактерионосительства) является введение антитоксической противодифтерийной сыворотки (ПДС), которая подавляет дифтерийный токсин. Доза противодифтерийной сыворотки определяется тяжестью болезни. При подозрении на локализованную форму можно отсрочить введение сыворотки до уточнения диагноза. Если же врач подозревает токсическую форму дифтерии, то лечение сывороткой должно быть начато немедленно.
К сожалению, заболевание дифтерией не всегда создает защитный иммунитет. Поэтому лица, выздоравливающие от дифтерии, в процессе поправки должны завершить активную иммунизацию дифтерийным анатоксином.
Эффективность вакцинации
Дифтерийный анатоксин в комбинации с вакцинами против столбняка и коклюша (АцКДС) использовался в рамках Расширенной программы иммунизации ВОЗ (РПИ) с момента ее создания в 1974 году. В течение периода 1980-2000 гг. общее число зарегистрированных случаев дифтерии было снижено более чем на 90%. Введение в 1994 г. массовой иммунизации населения России против дифтерии с повторной ревакцинацией взрослых в 2003-2004 гг. позволило обеспечить достаточную специфическую защиту населения от этой инфекции. Это, в совокупности с многолетним надзором, привело к снижению заболеваемости дифтерией в России с 26,8 в 1994 г. до 0,01 на 100 тыс. населения в 2009-2011 гг. Эффективность современных вакцин составляет 95%. Всемирной организацией здравоохранения вакцинация рекомендована для всех без исключения стран мира.
Вакцины
Последние эпидемии
До начала XX века дифтерия ежегодно уносила тысячи детских жизней, а медицина была бессильна облегчить их страдания и спасти от тяжелой агонии.
Перелом с начала 60-х годов связан с внедрением массовой вакцинации против дифтерии. Успехи породили недопустимое благодушие, которое привело к снижению охвата прививками в 80-е годы. Результат – медленное, но характерное для дифтерии нарастание числа случаев. Все это закончилось небывалой эпидемией с заболеваемостью 25 на 100 000 населения в 1994-95 гг., в ходе которой в СНГ заболело 120 000 человек и умерло более 6 000.
Исторические сведения и интересные факты
Продолжаем наш рассказ об одной из самых знаковых болезней в истории человечества - дифтерии, погубившей множество людей - в том числе и сестру последней русской императрицы (о ней самой мы тоже писали тут и тут). В первой части истории мы рассказали о том, как обстояло дело с дифтерией в добактериальную эпоху. Теперь же расскажем, как человечество боролось с этим страшным недугом, кому болезнь принесла Нобелевскую премию, а кому не повезло.

Corynebacterium diphtheriae
Вообще, раз уж мы начали говорить о медицинской литературе (см. первую часть), надо сказать, в 1870-1890-е годы дифтерия была звездой медицины. По данным Index Medicus, в 1892 году один процент (!) всей медицинской литературы мира был посвящен дифтерии. Ровно в сто раз больше, чем в 1982 году.
Часто пишут, что первый ход в длинной и запутанной партии человечества против дифтерии сделал немецкий бактериолог Фридрих Лёффлер, первооткрыватель возбудителя сапа. В 1884 году он сумел открыть бактерии, вызывающие дифтерию — палочки Corynebacterium diphtheriae. На самом деле, это не так, и не зря другое название бактерии – бацилла Клебса-Лёффлера. Еще за год до своего соотечественника в дифтеритных пленках бактерию обнаружил другой выдающийся немец, Эдвин Клебс (в настоящей микробиологической номенклатуре он оставил свое имя роду бактерий клебсиелл, названных в его честь и вызывающих разные болезни – от пневмонии до цистита).

Эдвин Клебс
Этот человек вообще умудрялся делать многое до того, как это повторят другие ученые и станут известными благодаря повторению. Так, Клебс описал в 1884 году акромегалию за два года до Пьера Мари, за четверть века до экспериментов Ильи Мечникова и Эмиля Ру показал в опытах по инокуляции шимпанзе заразность сифилиса, за девять лет до Коха научился культивировать бактерии… Так и тут. Тогда, правда, открытую бациллу называли иначе: в текстах конца XIX века можно встретить Microsporon diphtheriticum, Bacillus diphtheriae, и Mycobacterium diphtheria.

Фридрих Лёффлер
Хотя не нужно думать, что Лёффлер здесь совсем ни при чем. Это тоже был выдающийся человек, сделавший очень много для изучения микробов, борьбы с ними и использованию их на благо человека. Кроме того, что Фридрих Лёффлер открыл возбудителя сапа, он открыт возбудителя чумы свиней и бациллу рожистого воспаления, в 1897 году он вместе с Паулем Фрошем открыл возбудителя ящура – первый вирус животных. А в 1891 году он открыл вирус тифа мышей и использовал его как бактериологическое оружие против набегов грызунов.
Так вот, именно Лёффлер первым выделил бактерию дифтерии в чистом виде и смог культивировать ее для дальнейших исследований: ведь в пленках с гортани больных было полно и других бактерий, обитающих в норме на слизистой горла. И именно Лёффлер именно на бацилле дифтерии и морской свинке показал правоту так называемых четырех постулатов Коха:
· Микроорганизм постоянно встречается в организме больных людей (или животных) и отсутствует у здоровых;
· Микроорганизм должен быть изолирован от больного человека (или животного) и его штамм должен быть выращен в чистой культуре;
· При заражении чистой культурой микроорганизма здоровый человек (или животное) заболевает;
· Микроорганизм должен быть повторно изолирован от экспериментально заражённого человека (или животного).
Если эти четыре постулата верны, можно считать доказанным, что именно этот микроорганизм и вызывает болезнь. Сейчас эти постулаты, доложенные Кохом на международном конгрессе в Берлине в 1890 году, носят название постулатов Коха-Генле, поскольку они базировались на идеях полувековой давности, обнародованных еще в 1840 году учителем Коха, патологом Якобом Генле, которому тогда был всего 31 год. Добавим, что первоначально Кох говорил о трех первых постулатах, о которых говорят как о триаде Коха.

Якоб Генле
Впрочем, следующий шаг в победе над заболеванием был сделан в стороне от микробиологии. И история его начинается еще в 1858 году, в Париже. Как мы помним, чаще всего дети при дифтерии умирают, потому что задыхаются. Воспаление дыхательных путей, стеноз гортани, одним словом – круп. Да, уже тогда была трахеотомия, но мало кто мог ее сделать вовремя. Как справиться с этим без трахеотомии, задумался парижский педиатр Эжен Бушут, который потом прославится изобретением офтальмоскопии.

Эжен Бушут
18 сентября 1858 года он представил Академии наук свой доклад с результатами применения расширителя сжавшейся гортани небольшой трубкой. Так в мир вошло интубирование (см. доктора Хауса). Однако Академия отказала в поддержке, коллеги, как водится, травили и критиковали врача – и он махнул рукой на интубацию и переключился на другие темы, благо в медицине их было всегда много. Дети продолжали гибнуть, взрослые тоже, и ждать пришлось еще 27 лет.

Инициативу перехватил американец, посвятивший всю свою жизнь педиатрии и хирургии, Джозеф О`Двайер, который представил метод интубации 2 июня 1885 года. По счастью, в Нью-Йорке не было чванливых французских академиков и метод победоносно зашагал по миру. Кстати, чуть позже методику интубации (с подробным расположением врача и маленького пациента на коленях у медсестры) распишет Антуан Марфан, про синдром имени которого вы можете прочитать в нашем блоге.

А вот теперь настало время ученика Пастера Эмиля Ру. Именно он сумел доказать, что, во-первых, дифтерийная палочка действительно вызывает болезнь, но все смертельные последствия дифтерии вызваны не самой бактерией, а вырабатываемым ею токсином. Во-вторых, Ру показал, что для того, чтобы выделить достаточное количество токсина, бактерии требуется время (именно поэтому все первые опыты в попытках выделить токсин из зараженных дифтерией морских свинок были неудачны). И именно Ру сумел выделить этот токсин и впрыскиванием его морской свинке получить тот же эффект, что и от дифтерийной палочки. Три статьи с одинаковым названием Contributions à l'étude de la diphtheria, опубликованные в 1888−1890 годах в Annales de l’Institut Pasteur, стали этапными в медицине. Нужно сказать, что вместе с Ру это продемонстрировал еще один врач, которого до сих пор добрым словом вспоминают во… Вьетнаме, потому что именно Александр Йерсен провел последние 40 лет своей жизни во Вьетнаме, сделал много и для организации здравоохранения, и для Ханойского университета. А еще он был первооткрывателем Yersinia pestis - возбудителя чумы, кто не помнит.

Александр Йерсен

Адольф Эмиль фон Беринг

Вместе с японским коллегой Сибасабуро Китасато (он не стал нобелевским лауреатом, но стал первооткрывателем возбудителя чумы – также читайте соответствующую главу), с которым он работал в Институте гигиены Роберта Коха, Беринг выяснил, что если сыворотку крови перенесших дифтерию и выздоровевших морских свинок ввести заболевшим животным, те выздоравливают. Значит, в крови переболевших появляется какой-то антитоксин, который нейтрализует токсин дифтеритной палочки. Это случилось в 1890 году.
Кстати, любопытный факт. Сейчас, благодаря вакцине АКДС (адсорбированная коклюшно-дифтерийно-столбнячная вакцина), на слуху сочетание двух заболеваний – дифтерии и столбняка. Но мало кто знает, что и в борьбу со столбняком Беринг внес свой вклад. В университете Марбурга Беринг работал в одном здании с Хансом Хорстом Мейером (соавтором теории Мейера — Овертона, по которой рассчитывается развитие наркоза, и замечательным фармакологом), и именно Беринг привлек Мейера к изучению действия токсина столбняка, что в итоге привело и к созданию антистолбнячной сыворотки.
Рождественской ночью 1890/91 года безнадежно больные дети получили первую сыворотку. Многие были спасены, успех был оглушительным, вслед за Берингом Ру вместе с Огюстом Шаллу начал эксперименты по сывороточной терапии на 300 больных детях в Некеровской детской больнице…

Огюст Шаллу

Уильям Холлок Парк
Постнобелевский период: вакцина

Клеменс Пирке
Однако способа вакцинировать дифтерию пока что не находилось. И здесь настала пора поставить последнюю важную точку в борьбе с болезнью. Это сделал француз Гастон Рамон, кстати, по забавному стечению обстоятельств – муж внучатой племянницы Эмиля Ру, Марты Момон. Кстати, ко дню свадьбы – в 1917 году, знаменитый дедушка был еще вполне активным ученым.

В 1923 году Рамон сделал замечательное открытие: оказалось, что если обработать дифтерийный токсин формальдегидом, он теряет большую часть токсических свойств и его можно без опаски вводить человеку. Болезнь не наступает, а антитела к дифтерийному токсину появляются. То же самое, как показал Рамон, верно и для столбняка. Принципы получения дифтерийного и столбнячного анатоксинов используются и поныне, почти сто лет спустя. Удивительно, но почему-то открытию Рамона уделяют гораздо меньше места, чем работам Беринга. Хотя еще неизвестно, какое из открытий спасло больше жизней.
Вакцина постепенно улучшалась, сыворотка для терапии тоже. Тем не менее, заболевание дифтерией все еще оставалось опасным: в межвоенные десятилетия в среднем в США, например, в год заболевало от ста до двухсот тысяч человек, а погибало 13-15 тысяч. То есть около 10 процентов.
К счастью, именно во Вторую мировую войну началось массовое производство антибиотиков, которые стали эффективным способом лечения дифтерии (правда, сейчас против этой болезни назначают не пенициллин, а его разновидность, бензилпенициллин и эритромицин).
И вот, в 1949 году медициной всего мира была принята на вооружение знаменитая АКДС: адсорбированная коклюшно-дифтерийно-столбнячная вакцина. Взвесь убитых коклюшных микробов и очищенных дифтерийного и столбнячного анатоксинов (анатоксином называют препарат из бактериального токсина, который сам по себе не имеет явных токсических свойств, но дает возможность крови выработать антитела).
С 1974 года Всемирной организацией здравоохранения она включена в расширенную программу иммунизации для развитых стран. Болеть дифтерией стали гораздо, гораздо меньше. Однако…
Хорошо известно, что непривитые дети в странах, где вакцинация поставлена на хороший уровень, не болеют потому, что существует коллективный иммунитет. Однако стоит набраться критической массе… Так случилось с дифтерией после распада СССР. Контроль за прививками ослаб, чувство свободы создавало ощущение, что законы эпидемиологии уже не действуют, и страны бывшего СССР в 1994 году захлестнула новая эпидемия дифтерии. Началось все на излете перестройки – даже в России заболеваемость увеличилась с 0.4 случаев на 100 000 человек в 1989 году (839 заболевших) до 26,6 в 1994 году. В тот год в стране заболело почти 40 тысяч человек, а всего в бывшем СССР – почти 50 тысяч, из которых умерло 1746 человек. При этом если в России умирало 2,8% заболевших, то, например, в Литве и Таджикистане – 23 процента. Врачи просто забыли, как лечить дифтерию!
К счастью, сейчас в нашей стране вроде бы удалось взять под контроль эту болезнь, однако антипрививочники вносят весомый вклад в разрушение иммунитета. Поэтому прежде чем отказаться от вакцинации своего ребенка, подумайте о цифрах, которые мы привели абзацем выше.
Дифтерия — инфекционное заболевание, которое может поражать как детей так и взрослых, особенно опасно именно в детском возрасте, от 2 до 6 лет. При подозрительных симптомах успех лечения напрямую зависит от скорости введения сыворотки.

О дифтерии в статье:
Дифтерия в фактах: история болезни
До недавнего времени специалисты по детским инфекционным болезням были уверены, что с дифтерией в стране покончено навсегда. Но в 90-е годы прошлого века коварная инфекция снова дала знать о себе.
Если у ребенка какая-то необычно тяжелая ангина — горло сильно болит, шея распухла, трудно дышать, нужно немедленно обратиться к врачу и взять мазок из горла на дифтерию: с этой болезнью не шутят!
В XIX веке дифтерия уносила множество детских жизней, но в 50-е годы прошлого столетия благодаря повсеместной вакцинации она стала медицинской диковинкой: в развитых странах каждый год заболевали ею несколько человек, и все благополучно выздоравливали.
Считая, что былой враг повержен, в 1970-80-е годы педиатры опрометчиво расширили список противопоказаний к прививкам против дифтерии (АКДС и АДС-М), провозгласив так называемую тактику щадящего подхода к ослабленным детям. Да и многие родители стали отказываться прививать своих детей, ссылаясь на аллергию и другие болезни. Расплата последовала быстро: в начале 90-х годов Украина и страны СНГ пережили беспрецедентную эпидемию дифтерии — 100 тысяч заболевших и 5 тысяч умерших. Пик заболеваемости пришелся на 1994 год — 24 пациента с дифтерией на 100 тысяч населения. Причем в числе самых уязвимых оказались малыши до 5—6 лет. Наши соотечественники активно завозили дифтерию в сопредельные страны, но к счастью, там бедствие не разразилось, поскольку местные жители были охвачены прививками.
Сейчас дифтерию удалось взять под контроль, но опасность заболеть ею сохраняется и для детей, и для их родителей, которых недостаточно активно прививали в детстве от этой болезни. Учтите и такой момент: даже сильный иммунитет со временем слабеет, поэтому вакцинацию против дифтерии нужно периодически повторять.
Особенность этой инфекции в том, что если диагноз поставлен в первые сутки и лечение начато сразу, есть шансы на быстрое выздоровление без последствий. Но, если промедлить день-другой, болезнь может затянуться на месяцы, а тяжелейшие осложнения будут возникать, как снежный ком. Поэтому при первых признаках ангины нужно обратиться к врачу и попросить его взять у ребенка мазок из зева на дифтерию.
Пути заражения дифтерией
Возбудитель дифтерии – палочковидная бактерия из рода коринобактерий Corynebacterium diphtheriae, которую в народе так и называют — дифтерийная палочка. Именно ее выделил и описал немецкий микробиолог Эдвин Клебс в конце 19 века.
Большинство деток заражаются не от больных, а от бактерионосителей, которые выглядят и чувствуют себя абсолютно здоровыми, но рассеивают вокруг себя дифтерийные палочки при поцелуях, разговоре, кашле, чихании, то есть разносят заразу воздушно-капельным путем. Возможен и воздушно-пылевой путь, а также инфицирование через предметы — поручни в метро и автобусе, посуду, полотенце.

В отличие от вируса гриппа дифтерийная палочка и не думает погибать во внешней среде. Она очень живуча! В воде и молоке сохраняется в течение 7 дней, а на посуде, книжках, игрушках, белье и одежде ребенка может просуществовать несколько недель — и ничего ей не сделается! Боится она только солнечных лучей, убивающих ее за несколько часов, и дезинфицирующих веществ — перекиси водорода, хлорамина и других хлорсодержащих средств. Если у малыша обнаружат дифтерию, его положат в инфекционную больницу, а в квартире проведут обязательную дезинфекцию!
В ясельках, садиках и школах у деток и персонала специально берут мазки из зева, чтобы выявить скрытых носителей дифтерии. Бактерионосителей изолируют от детского коллектива, проводят санацию зева с помощью антибактериальной терапии, а обратно допускают только после двукратного отрицательного результата анализа, взятого с двухдневным интервалом.

Степень проявления заболевания во многом зависит от количества бактерий, попавших в организм и от состояния общего и местного иммунитета ребенка.
Дети до 6 месяцев, особенно находящиеся на грудном вскармливании, практически не подвержены заражению, поскольку они еще имеют в крови, полученные от мамы антитела.
Диагностика
Попадая на слизистую горла, носа или глаз, возбудители дифтерии принимаются интенсивно размножаться, вырабатывая сильнейший токсин — биологически активный яд, производящий разрушительное действие на организм. Там, где дифтерийные палочки внедрились в него (чаще на миндалинах), появляются характерные белковые пленки грязно-серого или желтоватого цвета.
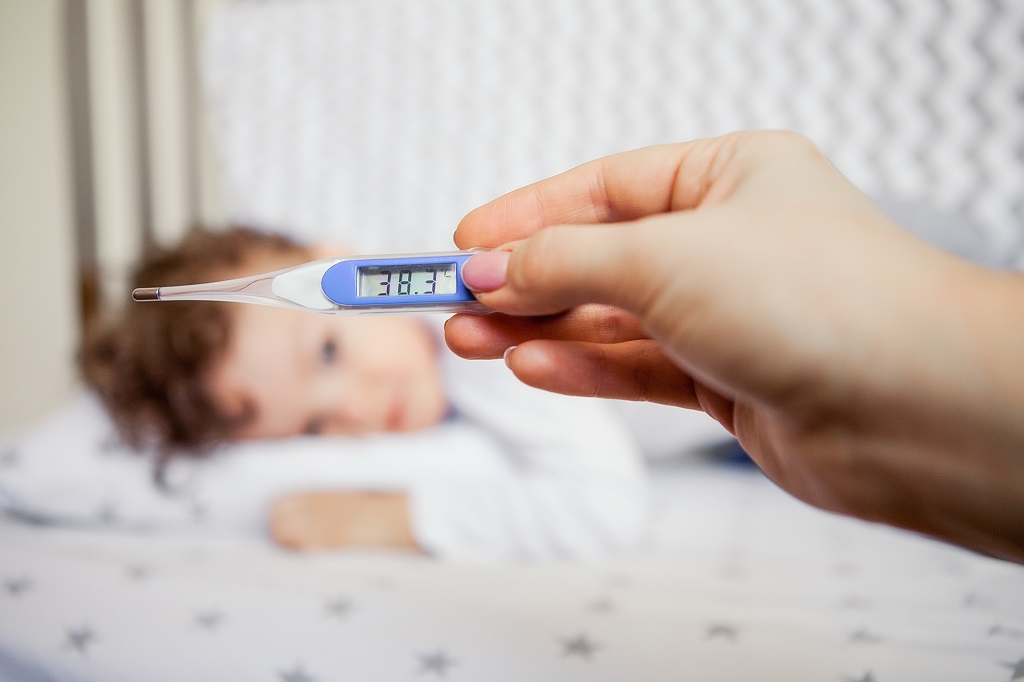
Рассматривая детское горло, многие мамы принимают их за гнойные пробки, образующиеся при ангине. Но сидят они очень плотно, быстро разрастаются, полностью покрывая миндалины, — это должно насторожить! При отсутствии у ребенка аппетита и высокой температуре (38—39 °С) немедленно вызывайте врача!

Для этой болезни характерно увеличение лимфатических узлов под углами нижней челюсти и специфический запах изо рта. Горлышко и шейка опухают, причем отек может спускаться вниз — в гортань и трахею, перекрывая дыхание. Так развивается смертельно опасная токсическая форма болезни. Именно она развивается у деток, которые оказались не привиты, а значит, беззащитны перед недугом. А вот заражающие окружающих бактерионосители не заболевают: у них есть иммунитет к дифтерийному токсину — разносчик инфекции не реагирует на него, хотя возбудители живут и размножаются в его организме.

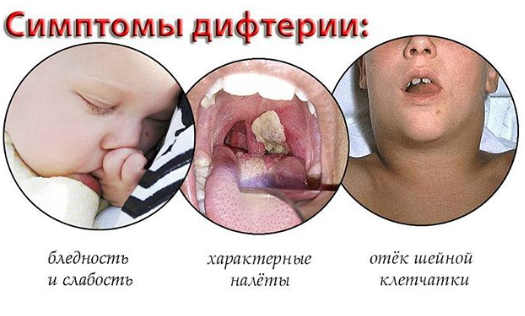
Признаки дифтерии
Чаще всего у детей наблюдают глоточную форму дифтерии, когда бактерии размножаются на миндалинах. Отличить начинающуюся дифтерию от ангины бывает довольно сложно.
- Инкубационный период от 3 до 14 дней, но обычно – 7-8 суток.
- Резкое ухудшение состояния, повышение температуры выше 39 градусов, держится до 3 дней.
- Бледность кожных покровов, которая свидетельствует о бактериальной инфекции.
- Из-за общего ухудшения состояния появляется слабость, ухудшается аппетит, может повысится ацетон.
- Интенсивность боли в горле при глотании зависит от степени заражения и видимых изменений слизистых.
- Миндалины отечные, на них появляется налет. Сперва он выглядит как желе, затем меняется и превращается в плотную пленку сероватого цвета. Пленка очень тяжело снимается, после ее удаления очень быстро появляется новая.
- Увеличены лимфатические узлы, расположенные под челюстями.
- После снижения температуры состояние горла не улучшается, а может ухудшаться.

Иногда процесс протекает стремительно, а иногда изменения развиваются постепенно, лишь через месяц, а то и полтора от начала заболевания. Нет прямой зависимости между тяжестью самой дифтерии и вероятностью возникновения осложнений. Это значит, что пациент с небольшой болью в горле и нормальной температурой тоже может пострадать впоследствии от дифтерийного миокардита (воспаления мышцы сердца) или поражения почек.

Осложнения
Распространение пленок и возможные отеки гортани разной степени тяжести могут вызвать опасное для жизни ребенка состояние, получившее название дифтерийный круп
Признаки крупа:
- Лающий кашель и увеличивающаяся сиплость голоса – прогрессируют в течение 2-3 дней.
- Голос пропадает, кашель продолжается, но становится почти беззвучным. Ребенку тяжело дышать.
Последняя стадия может наступить уже через несколько часов – она называется асфиксической, без немедленной медицинской помощи ребенок задохнется.

Единственное, что может помочь больному ребенку, — противодифтерийная сыворотка, введенная в первые часы, а также плазмаферез, очищающий кровь от бактериального яда. Речь идет о фильтрации крови с заменой плазмы малыша на донорскую — свободную от токсина. Причем повторяют эту процедуру не раз и не два, заменяя около 70 % плазмы.
Если этого не сделать, возникают осложнения. Может воспалиться сердечная мышца — ребенок слабеет, падает давление, ухудшается кардиограмма… Это дифтерийный миокардит. Затем токсин отравляет нервную систему, отключая глотательный рефлекс: больного приходится кормить через зонд. Портится зрение, следом перестает действовать телесная мускулатура — развивается паралич: ни рукой, ни ногой не шевельнуть! Двигательные функции потом частично восстановятся, но это очень долгий процесс, и ребенок в любом случае останется инвалидом.
Лечение дифтерии
Лечение дифтерии происходит в инфекционных отделениях стационара. Прежде всего, вводят противодифтерийную сыворотку, которая уничтожает бактерии. Для минимизации последствий сыворотка должна быть введена в течение 1-2 дней после появления первых признаков. Остальное лечение заключается в восстановлении организма и удалении токсинов из крови ребенка.
Антибиотиков, которые могли бы победить дифтерийную палочку, пока не существует, хотя после введения сыворотки антибактериальную терапию так же проводят.

Обязательная защита
Защитить ребенка от контакта с носителем дифтерийной палочки крайне сложно, поскольку возможно носительство без внешних признаков. Несколько уменьшить риск можно научив малыша не прикасаться к лицу, мыть руки с мылом после посещения общественных мест и перед едой. Дифтерийная палочка погибает при термической обработке и не любит солнечный свет.
Во всем мире прививка от дифтерии включена в график обязательной вакцинации. Как правило, вакцина от этой болезни входит в состав комплексного препарата под названием АКДС (коклюш, дифтерия, столбняк), при обязательно регулярной ревакцинации – только так может выработаться устойчивый иммунитет, который не гарантирует от заболевания на 100%, однако принципиально снижает его вероятность, а так же возможность осложнений и летального исхода.
Риск появления дифтерийной палочки зависит прежде всего от коллективного иммунитета внутри общества. Взрослым желательно ревакцинироваться каждые 10 лет, а во время вспышки дифтерии, как это было в 1993—1994 годах, вакцинируют всех, кому делали прививку более 5 лет назад. Взрослые, утратившие к ней иммунитет за давностью лет, нередко передают дифтерийную палочку малышам. Защищаться от нее нужно всей семьей!

Вдумайтесь: дифтерия относится к управляемым инфекциям, то есть тем, которые можно предотвратить с помощью прививок. Понимаете? Некоторыми инфекциями мы можем управлять!
Если ребенку уже N лет, и он не вакцинирован или вакцинирован не полностью, обратитесь к вашему педиатру, и вам составят индивидуальный график прививок. Непривитым взрослым, а также тем, кто не знает свой вакцинальный статус, рекомендуется сделать полный курс прививок из трех доз. Ну а тем, кто пропустил лишь очередную ревакцинацию, достаточно однократного введения вакцины независимо от того, сколько времени прошло от предыдущей ревакцинации. Поверьте, осложнения от прививок встречаются в сотни раз реже, чем от самой болезни. А сыворотка, которой лечат дифтерию, вызывает аллергию на порядок чаще, чем вакцина для ее профилактики.
Мнение редакции может не совпадать с мнением автора статьи.
Читайте также:


