Как заживает рана при сепсисе
Хирургическое лечение больных сепсисом направлено главным образом на лечение гнойных очагов в мягких тканях (первичного и метастатических). Метастатические гнойники во внутренних органах (легкие, печень, почки) не всегда диагностируют и еще реже оперируют.
В многочисленных работах, посвященных лечению сепсиса, вопрос о хирургическом лечении гнойных очагов обычно специально не обсуждается. В большинстве исследований лишь подчеркивается необходимость своевременного широкого вскрытия гнойника, его дренирования и массивной антибактериальной терапии. Этим, как правило, дело и ограничивается. Более активное лечение применяется редко, а результаты его далеко не всегда оказываются удовлетворительными. Неадекватное хирургическое лечение очагов гнойной инфекции при сепсисе в большинстве случаев объясняется следующими причинами:
1. Традиционным представлением о том, что для успешного лечения всякого гнойника достаточно вскрыть его и создать отток гнойного отделяемого при помощи марлевого тампона или перчаточпо-марлсвого трубчатого дренажа.
2. Боязнью сколько-нибудь обширного хирургического вмешательства у тяжелых септических больных, тем более под наркозом.
З.Чрезмерной надеждой на "уничтожение" микробов в ране при помощи различных антибактериальных препаратов.
4. Распространенностью концепции о малой зависимости тяжести течения сепсиса от местного очага.
Исходя из положения о том, что септический очаг, являющийся источником тяжелой интоксикации микробами, токсинами и продуктами распада тканей, а также служащий причиной изменения реактивности организма и последующих тяжелых нарушений функции различных органов и систем, играет весьма существенную роль в патогенезе сепсиса, скорейшая ликвидация очага должна резко улучшить течение септического процесса.
Единственный метод заживления гнойной раны в короткие сроки - это ее иссечение и зашивание. В случае заживления первичным натяжением результат достигается в течение первых 10-15 дней. Мысль сама по себе не нова, но ее практическое осуществление у септических больных до последнего времени казалось невозможным из-за боязни нарушения "раневого барьера" и опасности вспышки инфекции. Но активное хирургическое лечение больных с местной шийний инфекцией с иссечением гнойных ран, адеквагным их дренированием, длительной массивной антибактериальной терапией и наложением ранних швов убедительно доказал, что эта боязнь резко преувеличена. Кроме того, современные мощные антибактериальные препараты широкого спектра действия и методы иммунотерапии после ликвидации септического очага могут помочь организму лучше справиться с инфекцией.
Неудовлетворительные результаты традиционного хирургического лечения гнойных очагов, а также перечисленные выше обстоятельства, побуждают хирургов переходить к более активному лечению первичных и метастатических очагов у септических больных по принципам, используемым в отношении лечения гнойных ран и острых гнойных хирургических заболеваний. Коротко метод заключается в следующем:
1. Все гнойные очаги или гнойные раны, независимо от сроков их возникновения, обязательно подвергаются хирургической обработке по типу иссечения ран. Тщательно и возможно полно иссекаются все нежизнеспособные ткани краев, стенок и дна раны. Операция хирургической обработки не должна ограничиваться вскрытием гнойника небольшим разрезом. Последний должен быть достаточным для проведения полноценной ревизии и последующей обработки гнойного очага. Такая хирургическая обработка в большинстве случаев может быть выполнена только под общим обезболиванием. При множественных очагах операцию надо стремиться выполнить одномоментно.
2. Важным моментом хирургической обработки гнойника должно быть полноценное адекватное дренирование раны. Показания к нему определяются необходимостью удаления из полости раны отделяемого, продуктов тканевого распада. Полноценное дренирование раны, обеспечивая достаточный отток раневого экссудата, создает наилучшие условия для скорейшего отторжения погибших тканей и перехода процесса заживления в фазу регенерации. В свою очередь лишение раневой микрофлоры питательной Среды, каковой является гнойное отделяемое, определяет и большое значение дренирования как метода борьбы с раневой инфекцией. Таким образом, лечебный эффект дренирования гнойной раны является очевидным. Противопоказаний к дренированию гнойной раны практически нет.
Прогресс гнойной хирургии и антибактериальной терапии выявил еще одно важнейшее достоинство метода дренирования - возможность целенаправленной, а не опосредованной борьбы с раневой инфекцией. Речь в данном случае идет об активных способах дренирования, совмещающих дренирование с промыванием раны различными антибактериальными препаратами.
3. После операции налаживают длительное (по 6-12-24 ч ежедневно в течение 7-10 дней в.зависимости от состояния раны) капельное промывание раны растворами антисептиков.
4. Хирургическую обработку можно закончить тремя путями: а) если удается полностью иссечь все нежизнеспособные ткани - наложением первичных швов на рану; б) в тех случаях, когда остаются сомнения в радикальности иссечения, закрытие раны целесообразно отложить на несколько дней (3-i4), промывать рану в течение этого времени растворами антисептиков и антибактериальных препаратов (с учетом чувствительности микрофлоры к антибиотику), а после стихания воспалительных явлений наложить первичные отсроченные (на 3-6 день) или ранние вторичные (на 7-14 день) швы; в) при обширных поверхностных ранах произвести пластику перфорированным кожным аутолоскутом.
Таким образом, необходимо всеми способами к возможно более быстрому закрытию раны и ликвидации очагов инфекции у больного сепсисом. Хирургическое лечениеобязательно (!) проводится на фоне массивной антибактериальной и иммунной терапия в условиях отделения интенсивной терапии.
Изложенная методика активною хирур! ического лечения направлена на резкое сокращение первой и второй фаз раневого процесса, что в итоге обеспечивает заживление ран первичным натяжением в краткие сроки. Раннее закрытие раны после полноценной хирургической обработки и дренирования благотворно сказывается на течении септического процесса. Боязнь зашивания раны в таких случаях преувеличена, особенно если учесть, что речь идет не о глухом шве, а о шве с длительным антибактериальным дренажем на фоне массивного иммунного и антибактериального лечения, с тщательной коррекцией нарушенных жизненных функций и постоянным наблюдением за раной.
Быстрая ликвидация местных гнойных очагов при прочих равных условиях резко улучшает течение септического процесса. В этом нет ничего удивительного, т.к. устраняя первичный и вторичный гнойные очаги, устраняются и главные источники поступления микробов, микробных и тканевых токсинов и аллергизирующие факторы и, следовательно, значительно облегчается борьба с сепсисом.
В большинстве случаев нагноение после наложения швов на рану носит ограниченный характер, а гнойный процесс не имеет тенденции к распространению. При наличии в ране нежизнеспособных тканей, карманов, затеков производится повторная хирургическая обработка, дренирование раны и повторное ее зашивание с наложением первичных отсроченных или ранних вторичных швов.
Активное хирургическое лечение септических очагов производится не только при локализации их в подкожной клетчатке и мягких тканях. Аналогичным способом оперируются внутрибрюшные гнойники, гнойники за-брюшинного и паранефрального пространств: гнойные поражения костей конечносте и др.
Существует поверье о том, что красные полосы, поднимающиеся от раны на руке или ноге вверх по коже, и есть симптом заражения крови. Когда эти красные полосы достигают области сердца, пациент умирает.
На самом же деле эти красные полосы всего лишь признак заражения лимфатических протоков, по которым из раны вымываются инородные вещества. Они не поднимаются выше локальных лимфатических узлов под мышками или в паху. Тем не менее это признак заражения крови и нужна врачебная консультация.
Заражение крови, или септицемия (сепсис), означает попадание бактерий в кровотоки. Повышенная температура — более надежный показатель того, что произошло заражение крови, чем красные полосы. Если в рану не попала инфекция, температура небольшая. Если же температура поднялась значительно, обратитесь за помощью к врачу.
Инфицированная рана обычно начинает гноиться под кожей, вызывая опухание и боль. Если гноящаяся рана открывается, из нее вытекает гной, это хорошо, поскольку в этом случае рана заживает быстрее и лучше. Тем не менее это верный признак того, что в ране инфекция и ребенку нужен осмотр врача.
Как только появилась рана, организм начинает выделять в рану желтоватую серозную жидкость, которая, затвердевая, образует корку. Иногда серозную жидкость принимают за гной, который более густой, имеет неприятный запах и никогда не выделяется в первый день после получения травмы.
Чтобы рана зажила, организм должен удалить из нее инородные тела и вещества и ввести новый материал. Таким образом, края раны становятся розовыми или даже красными, а сама рана теплой на ощупь. Однако это не означает, что в нее попала инфекция.
В процесс очищения раны от инородных веществ активно включается лимфатическая система, что может вызвать боль в лимфатических узлах и протоках. Это также не значит, что рана инфицирована.
Держите рану в чистоте. Если это невозможно, то есть рана находится в месте, подверженном легкому загрязнению, перевяжите ее. Повязку следует менять каждый день. Если ребенок может контролировать чистоту раны, оставьте ее открытой.
3-4 раза в день промывайте ее теплой водой, чтобы удалить загрязнение и освежить корочку на ране. Часто детям нравится сдирать ее, в этом случае нужно сделать перевязку.
Для окончательного заживления раны на лице понадобится 3-5 дней. Если рана находится на груди или руках — 5-7 дней, раны на ногах заживают, как правило, за 7-9 дней. Детские раны заживают быстрее, чем раны у взрослых.
Врач обследует рану и местные лимфатические узлы, измерит температуру пострадавшего ребенка. Возможно, будет сделан анализ крови и прописаны антибиотики.
Если есть подозрения на бактериальную инфекцию, необходимо сделать анализы.
Если в ране скопился гной, врач выкачает его при помощи скальпеля или иглы. Эта процедура не очень болезненная и, как правило, приносит облегчение. При значительных повреждениях иногда может потребоваться госпитализация.
При попадании зараженного материала на кожу персонала обработать ее 70%-ным раствором спирта, обмыть водой с мылом и повторно обеззаразить 70%-ным раствором спирта. Не тереть!
При попадании зараженного материала на слизистые ротоглотки и носа их немедленно обрабатывают 0,05% раствором марганцовокислого калия; для обработки слизистой глаз применяют раствор марганцовокислого калия 1:10 000, раствор готовят extempore.
При уколе, порезах руки необходимо вымыть в перчатках проточной водой с мылом, снять перчатки, выдавить из ранки кровь, вымыть руки с мылом и обработать ранку 5%-ным раствором йода. Не тереть!
Рекомендуется профилактический прием тимидина (азидотимидина) 800 мг/сутки в течение 30 дней, не позднее 24 ч после укола или пореза. Лабораторное обследование лиц, попавших в аварийную ситуацию, проводят через 3, 6 и 12 месяцев.
Общая остро-гнойная инфекция, или сепсис — тяжелое общее заболевание, которое вызывается разнообразной инфекцией, обычно исходящей из какого-либо первичного местного очага гнойной или гнилостной, а иногда и латентной инфекции.
При сепсисе имеет место постоянное распространение по всему организму вирулентных бактерий и их токсинов. В результате этого общие явления резко преобладают над местными и создают картину тяжелого заболевания.
С появлением и развитием современных методов асептики и антисептики, после введения антибиотиков, рациональных методов обработки ран и лечения гнойных заболеваний частота сепсиса значительно уменьшилась, а результаты его лечения улучшились.
Однако и в настоящее время сепсис продолжает оставаться одним из самых опасных осложнений гнойной инфекции в хирургической практике.
Сепсис причины. Возбудителями сепсиса могут быть самые разнообразные гноеродные бактерии: чаще всего — стрептококки и стафилококки, а в более редких случаях пневмококки, кишечная палочка и даже анаэробные микробы.
Иногда наблюдается смешанная инфекция. Важно отметить, что в процессе развития сепсиса играют роль не только сами микробы (их вирулентность), но также их токсины и продукты распада тканей организма больного, возникающие в результате воздействия на них бактерий и их ядов.
Сепсис, по существу, является вторичным заболеванием, т. е. осложнением разнообразных инфицированных ран, открытых переломов, ожогов, отморожений или местных воспалительных процессов: флегмон, карбункулов, рожи и др.
Сепсис может наступить после предварительного развития лимфангоита или тромбофлебита, но может развиться и непосредственно из местного очага инфекции, причем последний иногда трудно определим.
Можно сказать, что любой очаг инфекции при наличии особо предрасполагающих или неблагоприятных условий может быть источником поступления микробов и их токсинов в кровь, т. е. осложниться сепсисом.
Лишь в очень редких случаях не удается установить местоположение первичного источника сепсиса, и в таких невыясненных случаях говорят о так называемом криптогенном сепсисе, при котором где-то в организме имеется скрытый очаг инфекции, или очаг дремлющей инфекции.
Помимо наличия бактерий в крови, для развития сепсиса необходим целый ряд предрасполагающих местных и общих условий. В развитии сепсиса и его клинической картины основное значение имеют следующие обстоятельства:
1) вид, вирулентность и другие свойства гноеродных микробов. Так, например, для стафилококкового сепсиса характерно частое образование метастазов, а для стрептококкового — преобладание явлений интоксикации;
2) место или очаг внедрения гноеродных микробов и его анатомо-физиологические особенности: величина очага (раны или воспалительного процесса), вид тканей и т. д. Так, сепсис чаще всего развивается при наличии очага инфекции в коже или подкожной клетчатке и значительно реже — при его локализации в других органах;
3) общее состояние организма играет решающую роль в развитии сепсиса, его течении и исходе. В этом отношении особое значение имеют состояние общей реактивности организма, состояние повышенной чувствительности (сенсибилизация) и иммунитета в нем.
Хирургический сепсис может наблюдаться в любом возрасте, но чаще всего он встречается в возрасте от 30 до 50 лет и преимущественно у мужчин. Иногда наблюдается сепсис у новорожденных и детей первых месяцев жизни.
Как сказано, при сепсисе в той или иной степени всегда поражаются все органы и системы человеческого организма и особенно печень, почки, селезенка, костный мозг, легкие. Эти поражения проявляются как в форме патологических изменений в самих органах (различные перерождения, вторичные гнойники), так и в нарушении их функций (например, при поражениях почек — изменения мочи и т. п.).
Степень поражения этих органов оказывает большое влияние на течение и исходы сепсиса. У некоторых больных сепсис протекает с преимущественным поражением какого-либо внутреннего органа — сердца, печени и др. Весьма нарушаются при сепсисе обмен веществ и процессы кроветворения.
В зависимости от вида возбудителя, характера входных ворот для гноеродных микробов, локализации первичного очага, времени развития, длительности и особенностей клинического течения различают несколько основных видов и форм сепсиса.
Хирургический сепсис характеризуется наличием воспалительного (гнойного) очага, доступного оперативному вмешательству (абсцесс, флегмона, гнойный артрит, остеомиелит и т. п.) или же наличием раневого воспалительного процесса, требующего наблюдения хирурга и оперативного лечения.
Наиболее простой и общепринятой является классификация сепсиса на следующие основные клинические формы:
1) общая гнойная инфекция с метастазами (пиемия);
2) общая гнойная инфекция без метастазов (септицемия);
3) смешанная или переходная форма (септикопиемия).
Общая гнойная инфекция с метастазами (метастазирующая инфекция или пиемия ) возникает в тех случаях, когда бактерии (в виде бактериальных или инфицированных эмболов) из какого-либо первичного воспалительного очага по току крови заносятся в различные органы и ткани.
Если в них имеются благоприятные условия для развития и размножения микробов, то в этих органах и тканях возникают и развиваются вторичные воспалительные очаги (метастазы), чаще всего в виде гнойников.
Метастатические гнойники могут быть как единичными, так и множественными, что преимущественно и наблюдается. Описаны случаи, когда хирургам приходилось вскрывать по нескольку десятков таких гнойников.
Чаще всего эти гнойники развиваются в коже и подкожной клетчатке, легких и плевральной полости, почках или околопочечной клетчатке, печени, мозге, суставах, предстательной железе, костном мозге.
Из этих вторичных гнойников микробы могут вновь периодически поступать в кровь и по ее току опять заноситься в различные органы и ткани, где также возникают метастатические гнойники. Пиемия чаще всего является более благоприятной формой сепсиса по сравнению с другими его формами.
Общая гнойная инфекция без метастазов (неметастазирующая инфекция или септицемия) характеризуется отсутствием вторичных гнойников или метастазов, хотя в крови больного могут быть найдены микробы.
В основе этой формы сепсиса лежит наводнение организма больного различными бактериями (бактериемия) и ядовитыми веществами в виде бактериальных токсинов и продуктов распада тканей, проникших в кровь из очагов воспаления (токсинемия).
В результате этого -возникает отравление (интоксикация) организма с резкими патологическими изменениями в различных внутренних органах (сердце, печень, почки) и нарушением их функции.
Септицемия в большинстве случаев является более тяжелой и опасной формой сепсиса, чем пиемия.
В ходе заболевания сепсисом возможен переход одной его формы в другую. Так, например, септический процесс первоначально может протекать по типу септицемии, а затем перейти в пиемию. Такие смешанные или переходные формы сепсиса получили название септикопиемии.
Наблюдается западение щек, желтушность склер, а иногда и кожи. Нередко встречается пузырьковая сыпь на губах (герпес), мельчайшие кровоизлияния (петехии) или геморрагическая сыпь и гнойнички на коже. Для сепсиса характерно раннее появление пролежней (особенно при остром течении заболевания), истощение и обезвоживание.
Одним из главных постоянных признаков сепсиса оказывается повышение температуры до 39—40°, протекающей с потрясающими ознобами и проливными потами. Тип температурной кривой при сепсисе бывает весьма разнообразным: перемежающийся, послабляющий или постоянный. Температурные кривые могут быть характерными для различных форм сепсиса.
Так, например, для сепсиса без метастазов (септицемия) в большинстве случаев характерен постоянный тип температурной кривой. При сепсисе с метастазами (пиемия) характерен послабляющий тип температуры, сопровождающейся потрясающими ежедневными или периодическими ознобами. Эти явления зависят от поступления микробов из гнойного очага в кровь.
Параллельно с появлением и развитием лихорадки отмечается ряд признаков нарушения функций нервной системы: головные боли, бессонница или сонливость, раздражительность, возбуждение или, наоборот, подавленное состояние, иногда неполное сознание и даже нарушение психики.
Весьма важны признаки, зависящие от нарушения функции внутренних органов на почве интоксикации.
Нарушения функций сердечно-сосудистой системы проявляются понижением кровяного давления, учащением и ослаблением пульса, причем расхождение между частотой пульса и температурой является очень плохим признаком. Тоны сердца глухие, иногда прослушиваются шумы. Часто наблюдается развитие очагов пневмонии.
Нарушена функция печени, что, помимо ее увеличения и болезненности, проявляется в желтушной окраске склер или желтухе. Селезенка увеличена, но вследствие дряблости она не всегда прощупывается.
Нарушение функции почек выявляется патологическими изменениями мочи (уменьшение удельного веса до 1010—1007 и ниже, появление белка, цилиндров и др.). Наблюдаются нарушения деятельности других, например половых, органов (расстройства циклов менструации), органа зрения (кровоизлияния и др.). Иногда встречаются тянущие боли в мышцах и суставах.
Помимо всех вышеперечисленных признаков для сепсиса с метастазами характерно появление переносов гнойников в различные органы и ткани. В зависимости от расположения гнойников появляются разнообразные признаки, свойственные этим вторичным очагам гнойного воспаления.
Так, при метастазах в легких наблюдаются признаки пневмонии или абсцесса легких, при метастазах в кости — явления остеомиелита и т. д.
Очень важны и характерны значительные изменения в составе крови. Для начальной стадии развития сепсиса обычен лейкоцитоз (до 15—30 тысяч), сдвиг лейкоцитарной формулы влево и ускорение РОЭ (до 15—30 мм в час). Малое количество лейкоцитов часто является признаком тяжести заболевания и слабой реактивности организма.
Одновременно появляются признаки нарастающего малокровия: уменьшение гемоглобина (до 30—40% и ниже) и количества эритроцитов (до 3 млн. и меньше). Такое прогрессирующее малокровие является постоянным и одним из главных признаков сепсиса.
Свертываемость крови понижается, что одновременно с изменениями капилляров способствует возникновению септических кровотечений.
Грануляции из сочных и розовых превращаются в темные, застойные, вялые, иногда — бледные и легко кровоточащие. Рана покрывается беловато-серым или грязным налетом с участками некротических тканей. Отделяемое раны становится скудным и мутным, иногда серо-коричневого цвета, зловонным.
Ценным вспомогательным методом в распознавании сепсиса является регулярное бактериологическое исследование крови, ее посевы.
Таким образом, основными и постоянными признаками сепсиса являются:
1) прогрессирующее ухудшение общего состояния больного, несмотря на благоприятное иногда течение первичного воспалительного очага или гнойной раны;
2) наличие длительной высокой температуры с ознобами, потами и нарастающим истощением больного;
3) нарушение функций сердечно-сосудистой системы и ряда внутренних органов (печень, почки и др.);
4) нарастающее малокровие и другие изменения крови ;
По своему течению сепсис, особенно в начале его развития, напоминает некоторые инфекционные заболевания. Следует отличать его, например, от милиарного туберкулеза, брюшного тифа, малярии, гриппа и др.
В этом отношении правильному распознаванию должно помочь наличие специфических возбудителей при указанных инфекционных заболеваниях (палочка туберкулеза — при туберкулезе, плазмодии — при малярии и т. п.), некоторых характерных признаков клинического течения заболевания (первичный гнойный очаг при сепсисе, специфические изменения в легких при туберкулезе, замедленный пульс при брюшном тифе и др.), а также и данных лабораторных исследований (туберкулезные палочки в мокроте при туберкулезе, лейкопения и реакция Видаля при брюшном тифе, лейкоцитоз — при сепсисе и т. д.).
Иногда бывает трудно отличить сепсис от тяжелой, резко выраженной общей реакции на местный гнойный процесс. Начальная стадия сепсиса во многом напоминает течение некоторых местных гнойных процессов с явлениями общей интоксикации.
Важной отличительной особенностью является то обстоятельство, что при правильном и своевременном лечении любого местного гнойного процесса общие явления, которые могут наблюдаться при нем (высокая температура, интоксикация и др.), довольно быстро стихают и исчезают полностью.
Таким образом, в данном случае общие явления имеют тесную связь и полную зависимость от местного гнойного процесса.
У большинства больных с признаками сепсиса имеется тесная связь между общими явлениями и состоянием первичного источника (очага) инфекции. Однако в некоторых случаях сепсиса такой связи или зависимости уже не наблюдается.
Даже при благоприятном течении местного гнойного процесса общие явления, характерные для сепсиса, могут оставаться, а иногда нарастать. Таким образом, при сепсисе общие явления иногда не зависят от состояния и течения местного процесса или эта связь остается незаметной, а поэтому клинически и не улавливается.
Гнойнорезорбтивная лихорадка в отличие от сепсиса имеет самое разнообразное (чаще — подострое и хроническое), но преимущественно благоприятное течение, которое явно зависит от состояния и течения местного гнойного процесса.
Рациональное лечение полностью ликвидирует гнойнорезорбтивную лихорадку. Вообще же нередко лишь самое тщательное наблюдение за течением заболевания и учет всех признаков, присущих сепсису, позволяют поставить правильный диагноз.
Чаще всего наблюдаются острая и подострая формы сепсиса, при которых течение болезни затягивается от 2—4 до 6—12 недель. При одиночных метастазах (особенно в подкожной клетчатке) наблюдается более легкое течение сепсиса, а при множественных метастазах (особенно во внутренних органах) — более тяжелое.
В некоторых случаях течение сепсиса принимает весьма затяжной характер, когда все эти признаки выражены довольно слабо.
Эту хроническую форму сепсиса следует отличать от хрониосепсиса , наблюдаемого не при острогнойных хирургических заболеваниях, а в основном при септическом эндокардите, который затягивается иногда на многие месяцы и даже годы.
Наконец, в отдельных случаях наблюдается рецидивирующая форма сепсиса, при которой периоды мнимого выздоровления сменяются новой вспышкой, которая иногда затягивается на 6 и более месяцев.
Сравнительно редко наблюдается молниеносная форма сепсиса. Она характеризуется весьма бурной картиной развития заболевания уже в первые часы или дни после травмы и в течение 1—2 дней заканчивается гибелью больного.
При сепсисе могут наблюдаться различные осложнения: септические кровотечения (капиллярные, паренхиматозные), которые нередко возникают при перевязках, тромбоз сосудов и тромбофлебиты (особенно на конечностях), поражение сердца (эндокардиты, инфаркты и др.), легких (пневмонии), пролежни.
Сепсис первая помощь. Все больные с любой формой сепсиса или даже при одном подозрении на это заболевание подлежат госпитализации. По показаниям применяют сердечные и другие симптоматические средства.
Если диагноз не вызывает сомнений, внутримышечно вводят антибиотики (пенициллин, стрептомицин, бициллин и др.). Перевозка в лежачем положении.
При задержке с госпитализацией проводят общие и местные лечебные мероприятия.
Общие мероприятия состоят в применении больших доз антибиотиков и сульфаниламидных препаратов, внутривенных вливаний спирта, хлористого кальция, уротропина, приемов внутрь витаминов.
Пища септических больных должна быть высоко калорийной, легкоусвояемой, разнообразной и вкусной, содержащей большое количество витаминов. Больные должны получать много жидкости. По показаниям применяются симптоматические средства: сердечные, анальгетики, снотворные. Очень важен тщательный и заботливый уход.
Местные лечебные мероприятия состоят в соответствующем лечении местного патологического процесса, явившегося первичной причиной возникновения сепсиса: инфицированные раны, переломы, ожоги, абсцессы, флегмоны.
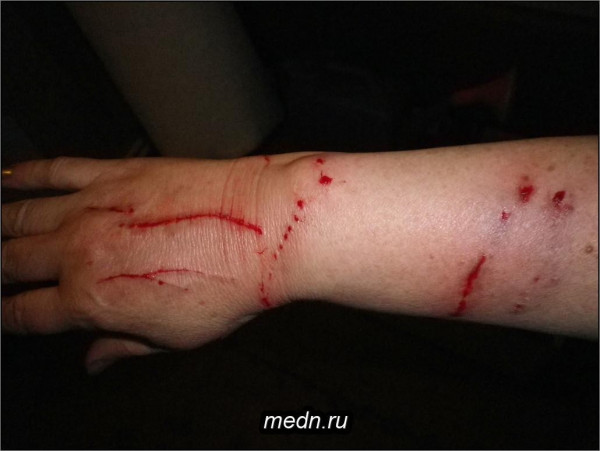
Существует поверье о том, что красные полосы, поднимающиеся от раны на руке или ноге вверх по коже, и есть симптом заражения крови. Когда эти красные полосы достигают области сердца, пациент умирает.
На самом же деле эти красные полосы всего лишь признак заражения лимфатических протоков, по которым из раны вымываются инородные вещества. Они не поднимаются выше локальных лимфатических узлов под мышками или в паху. Тем не менее это признак заражения крови и нужна врачебная консультация.
Заражение крови, или септицемия (сепсис), означает попадание бактерий в кровотоки. Повышенная температура — более надежный показатель того, что произошло заражение крови, чем красные полосы. Если в рану не попала инфекция, температура небольшая. Если же температура поднялась значительно, обратитесь за помощью к врачу.
Инфицированная рана обычно начинает гноиться под кожей, вызывая опухание и боль. Если гноящаяся рана открывается, из нее вытекает гной, это хорошо, поскольку в этом случае рана заживает быстрее и лучше. Тем не менее это верный признак того, что в ране инфекция и ребенку нужен осмотр врача.
Как только появилась рана, организм начинает выделять в рану желтоватую серозную жидкость, которая, затвердевая, образует корку. Иногда серозную жидкость принимают за гной, который более густой, имеет неприятный запах и никогда не выделяется в первый день после получения травмы.
Чтобы рана зажила, организм должен удалить из нее инородные тела и вещества и ввести новый материал. Таким образом, края раны становятся розовыми или даже красными, а сама рана теплой на ощупь. Однако это не означает, что в нее попала инфекция.
В процесс очищения раны от инородных веществ активно включается лимфатическая система, что может вызвать боль в лимфатических узлах и протоках. Это также не значит, что рана инфицирована.
Держите рану в чистоте. Если это невозможно, то есть рана находится в месте, подверженном легкому загрязнению, перевяжите ее. Повязку следует менять каждый день. Если ребенок может контролировать чистоту раны, оставьте ее открытой.
3-4 раза в день промывайте ее теплой водой, чтобы удалить загрязнение и освежить корочку на ране. Часто детям нравится сдирать ее, в этом случае нужно сделать перевязку.
Для окончательного заживления раны на лице понадобится 3-5 дней. Если рана находится на груди или руках — 5-7 дней, раны на ногах заживают, как правило, за 7-9 дней. Детские раны заживают быстрее, чем раны у взрослых.
Врач обследует рану и местные лимфатические узлы, измерит температуру пострадавшего ребенка. Возможно, будет сделан анализ крови и прописаны антибиотики.
Если есть подозрения на бактериальную инфекцию, необходимо сделать анализы.
Если в ране скопился гной, врач выкачает его при помощи скальпеля или иглы. Эта процедура не очень болезненная и, как правило, приносит облегчение. При значительных повреждениях иногда может потребоваться госпитализация.
При попадании зараженного материала на кожу персонала обработать ее 70%-ным раствором спирта, обмыть водой с мылом и повторно обеззаразить 70%-ным раствором спирта. Не тереть!
При попадании зараженного материала на слизистые ротоглотки и носа их немедленно обрабатывают 0,05% раствором марганцовокислого калия; для обработки слизистой глаз применяют раствор марганцовокислого калия 1:10 000, раствор готовят extempore.
При уколе, порезах руки необходимо вымыть в перчатках проточной водой с мылом, снять перчатки, выдавить из ранки кровь, вымыть руки с мылом и обработать ранку 5%-ным раствором йода. Не тереть!
Рекомендуется профилактический прием тимидина (азидотимидина) 800 мг/сутки в течение 30 дней, не позднее 24 ч после укола или пореза . Лабораторное обследование лиц, попавших в аварийную ситуацию, проводят через 3, 6 и 12 месяцев.
Проникновение в кровоток патологических микроорганизмов из инфекционного очага, и неспособность иммунной системы противостоять вторжению бактерий, приводят к тяжелейшему, с медицинской точки зрения, заболеванию – заражению крови.
Заражение крови или сепсис – это воспалительная реакция во всём организме, вызывная локальным инфекционным процессом. Возбудителями заражения оказываются стафилококки, стрептококки, кишечные палочки и пневмококки. Но развитие сепсиса обусловлено не столько агрессивностью возбудителя, сколько несостоятельностью иммунной системы человека. Осложнения воспалительных или раневых процессов начинаются вследствие ослабленного состояния организма после оперативного вмешательства, обильных кровопотерь или тяжёлых заболеваний.

Клинические признаки заражения крови напрямую зависят от разновидности возбудителя, очага распространения инфекции и состоятельности иммунной системы. Через сколько времени от начала заражения появятся первые проявления сепсиса, зависит от клинического течения воспалительного процесса в каждом конкретном случае. Развитие заражения может быть:
- молниеносным (от нескольких часов до суток);
- острым (до 5 суток);
- хроническим.
Нередко симптомы септического процесса стёрты, что обусловлено отсутствием повышенной температуры при массовом приёме антибиотиков. Поэтому определить заражение удаётся не сразу. В таких обстоятельствах следует обратить внимание на совокупность характерных симптомов сепсиса, к которым относятся:
- учащённое дыхание и сердцебиение, признаки нарушения сердечного ритма;
- выраженная вялость и слабость с повышенным потоотделением;
- лихорадочное состояние и озноб;
- нарушение стула и признаки кишечного расстройства;
- гнойничковые высыпания на коже;
- изменения лейкоцитарной формулы в анализах крови;
- чрезмерно быстрая потеря веса;
- нестабильное психологическое состояние, бред.
Симптомом сепсиса кроме резкого повышения температуры тела будет и снижение показателя температуры вследствие истощения иммунных ресурсов организма.
Местными признаками заражения в случае порезов ссадин и царапин являются:
- сильный отёк;
- острая боль в области раны;
- горячая поверхность повреждённых тканей.
Распознать сепсис крови проще, если к вышеперечисленным симптомам добавляются расходящиеся от раны красные полосы, свидетельствующие о заражении лимфатических протоков.
Тяжёлое заражение крови может привести к нежелательному осложнению - септическому шоку, симптомом которого является падение артериального давления до угрожающе низкого уровня, что ведёт к необратимым повреждениям почек, мозга и других органов.
Септические процессы прогрессируют чрезвычайно быстро, поэтому при появлении первых симптомов заражения, необходимо немедленном обратиться за помощью к врачам для дальнейшего стационарного лечения. Проводить терапию самостоятельно нецелесообразно и опасно для жизни.

Сепсис лечится высокими дозами антибиотика широкого спектра действия с применением прочих процедур:
- внутривенного питания глюкозой;
- переливания крови и плазмы;
- стимуляции иммунной системы;
- коррекции нарушений свёртываемости крови;
- дезинтоксикационного и противовоспалительного лечение;
- корректировки рациона питания с помощью высококалорийной полноценной диеты.
Заражение крови предполагает и местное лечение. При обнаружении начального очага инфекции проводится рациональное хирургическое вмешательство. Вскрываются гнойные затекания с возможностью последующего оттока гнойного отделяемого. Лечение раны заключается в промывании, дезинфекции и введении антибиотиков в заражённую область. Иногда назначается вторичное хирургическое лечение с целью вскрытия абсцесса.
После комплексного лечения в интенсивной терапии пациенту положены восстановительные процедуры.
Последствия перенесённого сепсиса
Прогнозы, даже при своевременном лечении сепсиса, не всегда оптимистичны. Если не удаётся распознать возбудителя в кратчайшие сроки – диагноз практически в ста процентах случае ведёт к летальному исходу. Тяжёлая форма заражения крови при выявленном очаге инфекции, в пятидесяти процентах случаев ведёт к тому же исходу.
Вследствие сепсиса наблюдаются ухудшения когнитивных функций организма:
- ухудшается память;
- снижается интеллект;
- нарушается внимание.
Перенесённое заболевание сказывается на координации движений. Последствия сепсиса у человека, не имевшего ранее определённых ограничений, в сорока процентах случаев проявляются в виде нарушения памяти и ходьбы.

Перенесённый септический процесс впоследствии выражается и другими патологиями:
- гнойным воспалением лёгочной ткани, пневмонией;
- инфекционно-токсическим шоком;
- миокардитом;
- образованием тромбов;
- эндокардитом;
- кровотечениями;
- пролежнями;
- эмболией.
Сепсис – серьёзное заболевание, и при любой его форме необходимо начать терапию как можно раньше. Если пройти полный комплекс лечения, соблюдая все предписания врача, то повышается вероятность полного восстановления организма.
Причины заражения крови
Заражение кровотока болезнетворными микроорганизмами происходит в результате открытых путей инфицирования при ослабленной иммунной системе. Иммунитет призван справляться с атаками грибков и бактерий, но в случае сбоя в работе защитных механизмов организма септические процессы могут возникнуть даже при незначительных очагах инфекций.
Получить заражение крови можно по причине осложнённой формы следующих заболеваний:
- гнойного отита и гнойной ангины;
- обширных ожогов тела;
- инфекционных заболеваний мочевыделительной системы и живота при перитоните;
- гнойных абсцессах лёгких;
- гнойных воспалений костей (при остеомиелите);
- злокачественных опухолей на поздних стадиях;
- при синдроме приобретённого иммунодефицита;
- гнойных заболеваний кожи;
- врождённых патологий иммунной системы;
- сахарного диабета;
- пролежней;
- открытых травм и ранений.

К этому списку можно добавить любое инфекционное заболевание, которое в отсутствии адекватной терапии способно спровоцировать сепсис. Но иногда причины заражения не связаны с внутренними патологиями, а возбудитель заносится извне:
- при инфицировании во время родов;
- вследствие хирургического вмешательства;
- в результате катетеризации вен;
- в ситуации инвазивной терапии;
- через иглу при внутривенном введении наркотических препаратов;
- в результате ранения мягких тканей с открытым воспалительным очагом.
Обращая внимание на характерные симптомы заражения крови, можно вовремя понять, что в крови начались септические процессы. Это позволит вовремя обратиться за медицинской помощью и избежать развития тяжёлого сепсиса, крайне опасного для жизни человека.
Первая помощь при травме. Чтобы не допустить нагноения и сепсиса, нужно уметь оказывать первую помощь. Свежую рану промывают кипяченой водой или фурацилином. Если в ранку попала земля или другая грязь, аккуратно очистите ее, прежде чем промывать. Крупные фрагменты можно удалять пинцетом, а затем необходимо слегка промыть рану, если это возможно, и обработать ее антисептиком. Для этого подойдут зеленка, хлоргексидин, спиртовой раствор календулы. Если вы не уверены, что правильно обработали крупный порез, обратитесь в травмпункт. При глубоких порезах часто требуется помощь хирурга.

При обработке пореза или ссадины помните, что спирт и йод нельзя вливать в рану. Это вызывает серьезный ожог тканей, замедляет процесс заживления раны и провоцирует образование рубца на коже. Этими средствами можно обработать только кожу вокруг раны. Сильно загрязненная рана отлично промывается перекисью водорода, но ее нельзя вводить в очень глубокие порезы. В этом случае возможна эмболизация пузырьками воздуха, то есть попадание воздуха в кровяное русло. Поврежденный участок лучше всего обрабатывать чистыми руками и не трогать ими те части повязок, которые будут соприкасаться с местом пореза.
Читайте также:
- Молочнокислый стрептококк у ребенка
- Кто умер от газовой гангрены
- Прививка от коклюша дифтерии столбняка где сделать
- Сибирская язва исследовательская работа
- Горин чума на оба ваши дома анализ


