Какой тип дыхания характерен для менингококковой
48. Укажите патогенные для человека виды микроорганизмов из семейства Neisseriaceae:
1.если верно а,б,в
2.если верно б,г,д
3. если верно б,в
49. Назовите путь передачи менингококковых инфекций:
3. воздушно – капельный
4. воздушно – пылевой
5. контактно – бытовой
50. Укажите возможные источники менингококковых инфекций:
а) больной человек
б) больное домашнее животное
в) больные дикие животные
1. если верно а, б
2. если верно а, г
3. если верно а, в, г
51. Укажите наиболее опасный источник менингококковых инфекций:
2. больные назофарингитом
3. больные менингококкцемией, эпидемическим менингитом
52. Возникновение менингококковой инфекции возможно при:
1. кратковременном контакте с источником инфекции
2. длительном и тесном контакте с источником инфекции
53. Укажите клинические формы менингококковых инфекций:
а) эпидемический менингит
е) эпидемический конъюнктивит
1. если верно а, б, в
2. если верно а, г, е
3. если верно а, б, д
54. Наиболее часто встречается следующая форма менингококковой инфекции:
1. менингит, менингококкцемия
55. Для менингококков характерно:
а) отрицательная окраска по Граму,
б) бобовидная форма
в) попарное расположение в мазке
г) наличие фимбрий и микрокапсулы
д) наличие оксидазной и каталазной ативности
е) ферментация глюкозы и мальтозы до кислоты
1. если верно а, б, в
2. если верно б, г, е
3. если верно все
56. К факторам патогенности менингококков относят все, кроме:
5. гиалуронидазы, нейраминидазы
57. Чем обусловлены инвазивные свойства менингококков:
1. наличием жгутиков
2. наличием капсулы
3. наличием фимбрий
4. выделением гиалуронидазы, нейраминидазы
5. выделением плазмокоагулазы
58. По типу дыхания менингококки относят к:
1. облигатным аэробам
2. факультативным анаэробам
3. облигатным анаэробам
59. Для культивирования менингококков используют питательные среды:
в) сывороточный агар
г) сывороточный агар с ристомицином
д) яичные среды (Петрова, Петроньяни)
1. если верно а, в, г
2. если верно б, г, е
3. если верно а, г, е
60. С какой целью в среды для культивирования менингококков добавляют ристомицин (линкомицин):
1. для дифференциации от других нейссерий
2. для подавления роста сопутствующей Гр + флоры
3. для стимуляции роста менингококков
4. для стимуляции пигментообразования
61. Опишите характер роста менингококков на сывороточном агаре:
1. колонии мелкие, с ровными краями, полупрозрачные, бесцветные, с голубоватым оттенком, вязкой консистенции, легко снимаются петлей
2. колонии мелкие, с фестончатыми краями, мутные, крошащейся или тянущейся консистенции
3. колонии средних размеров, непрозрачные, гладкие, пигментированные (белый или золотистый пигмент)
4. колонии мелкие, гладкие, очень выпуклые, сероватого цвета, напоминающие каплю ртути.
62. Какова ферментативная активность менингококков?
а) ферментирует глюкозу
б) ферментирует лактозу
в) ферментирует мальтозу
г) обладает уреазной активностью
д) обладает цистиназной активностью
е) ферментирует инулин
1. если верно а, в
2. если верно а, б, д
3. если верно а, г, е
63. Назовите тесты, используемые для дифференцировки менингококков от непатогенных нейссерий:
а) чувствительность к 0,2% желчи
б) редукция нитратов
в) способность расти на бессывороточных средах
г) ферментация углеводов
д) образование пигмента
1. если верно а, в, д
2. если верно б, в, г
3. если верно все
64. Назовите микробиологические методы диагностики менингококковых инфекций:
1. если верно а. б, в
2. если верно б, г, д
65. Какой метод окраски позволяет наиболее четко выявить менингококки?
2. Грама в модификации Калины .
5. метиленовой синью
66. При микробиологической диагностике менингококцемии на исследование берут:
67. Какой патологический материал используют при исследовании на менингококконосительство?
Менингококцемия – это патология, которую вызывают бактерии Neisseria meningitidis. Она является генерализованной формой менингококковой инфекции. Заболевание характеризуется острым течением и многообразием клинических симптомов.
При менингококцемии или, по-другому при менингококковом сепсисе, согласно статистическим данным, смертность составляет 75 %. Но даже выжившие уже не будут полностью здоровыми как раньше. Болезнь оставляет след в виде серьезных осложнений:
- отставание в умственном развитии у детей;
- потеря слуха;
- параличи черепных нервов;
- другие косметические дефекты.
Крайне редко наблюдается хроническое или рецидивирующее течение патологического процесса. Бактерии погибают от воздействия прямых солнечных лучей в течение 2-8 часов, сезонным подъемом является зимний и весенний период.
В 80 % случаев инфекция поражает детей в возрасте от 1 до 5 лет, поэтому болезнь считается преимущественно детской. Оставшиеся 20 % - это молодое поколение в возрасте 18-30 лет.

Причины развития и опасность
Менингококцемия – это болезнь, которая опасна тем, что возникает внезапно, протекает быстро, нередко унося жизнь человека буквально за несколько часов. Даже при условно легком течении, дети переносят ее крайне тяжело. Возбудителем заболевания являются бактерии Neisseria meningitidis, а источником заражения может быть больной человек или выздоровевший носитель, у которого выработался стойкий иммунитет. Передается инфекция воздушно-капельным путем.
Инкубационный период составляет 5-6 дней. Вирус, попав на слизистую носоглотки, вызывает воспалительный процесс, провоцируя в 95 % случаев менингококковый назофарингит. При ослабленном иммунитете микробы с лимфой разносятся молниеносно по всему организму. Возникает гнойный менингит, и если больному экстренно не будет оказана квалифицированная медицинская помощь, гной попадет в головной мозг и человек погибнет. Если больной выживет, времени на реабилитацию и полное выздоровление может потребоваться очень много.
Проявление симптомов
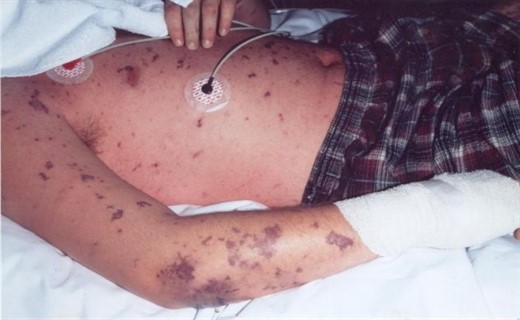
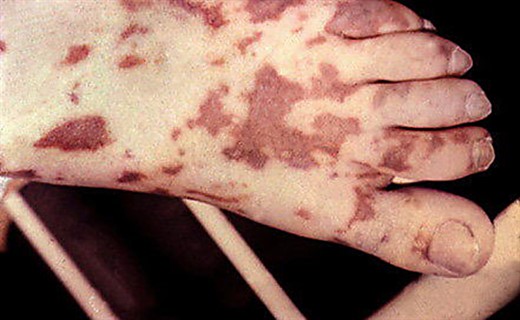
Менингококцемия – это заболевание, которое отличается острым течением, внезапным появлением и развитием клинических симптомов. Первый признак, на который человек даже не обратит внимания, - это повышение температуры. Через несколько часов возникает только для этого заболевания характерная кожная сыпь. При типичном течении она геморрагическая, звездчатая с некрозом в центре. Тяжелое течение сопровождается некрозом пальцев рук и ног, появляются сплошные геморрагии. Сыпь при менингококцемии локализуется на любых участках кожи, вначале она розово-красного цвета, постепенно темнеет и приобретает фиолетовый оттенок, почти черный.
Первые элементы чаще встречаются на ягодицах и голенях, затем идет распространение по всему телу. Поражаются также ткани внутренних органов и слизистые оболочки.
Состояние больного ухудшается очень быстро, температура тела может повыситься выше отметки 41 °C, при этом имеет место сильная диффузная головная боль, нарушается нормальный ритм сердцебиения, появляются выраженные мышечно-суставные недомогания.
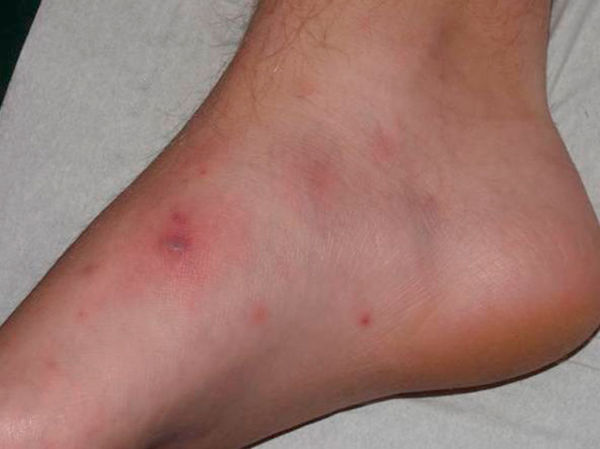
Степени тяжести
Менингококцемия у детей протекает в среднетяжелой, тяжелой и гипертоксической форме. Последняя проявляется у малышей с хорошим иммунитетом, при правильном питании и у физически здоровых, крепких молодых людей. Практически каждый случай – это летальный исход. Начало острое: резко повышается температура тела, появляется озноб. Сыпь при менингококцемии с первых часов обильная достигает в размерах 10-15 см, образуется сухая гангрена ушных раковин, кончика носа и пальцев. При отсутствии квалифицированной помощи смерть наступит уже через 20-48 часов с момента начала заболевания.
Осложнения и признаки
Другие общие симптомы менингококцемии:
- крайняя слабость;
- внутренние и наружные кровотечения (носовые, желудочно-кишечные, маточные);
- тахипноэ (частое поверхностное дыхание);
- тахикардия;
- поражение ЦНС;
- менингит – в 50-88 % случаев;
- гипотензия;
- раздражение мозговых оболочек;
- потеря сознания;
- бактериальный эндокардит;
- септический артрит;
- перикардит гнойного характера;
- кровоизлияния в надпочечники (синдром Уотерхауса-Фридериксена);
- многократная рвота.
Неврологический статус пациентов меняется: они становятся крайне замкнутыми как при коматозном состоянии или, наоборот, перевозбужденными.
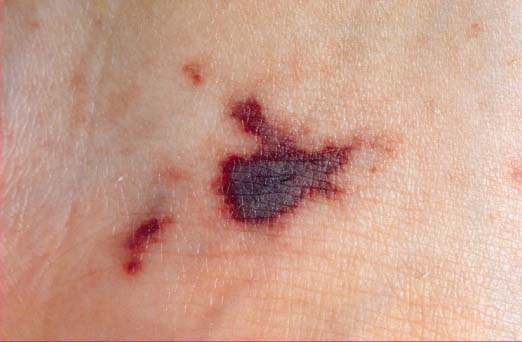
Первая помощь при менингококцемии
Экстренная первая помощь оказывается в два этапа: на дому и в госпитале. Порой именно добольничный этап является самым важным. Поэтому необходимо знать об особенностях течения болезни не только медицинским специалистам, но и пациентам, а также родителям. При генерализованной форме менингококковой инфекции на дому пациенту вводят внутримышечно на 1 кг массы тела:
- левомицетина сукцинат натрия - в разовой дозе 25 тыс. ЕД;
- бензилпенициллин - 200-400 тыс. ЕД в сутки,;
- преднизолон - разово 2-5 мг.
Во время транспортировки в стационар при признаках инфекционно-токсического шока проводится инфузионная терапия для дезинтоксикации и дегидратации.

Диагностика заболевания
Окончательный диагноз, что это менингококцемия даже при ярко выраженных симптомах можно поставить только после лабораторного тестирования. Однако патология прогрессирует молниеносно и характерна высокой смертностью, поэтому разумно начинать лечение, не дожидаясь результатов лабораторного исследования:
Основные методы диагностики:
- клинический анализ крови;
- исследование спинномозговой жидкости;
- бактериологический метод;
- серологические тестирования;
- ПЦР исследование – обнаружение ДНК менингококка.
Последний анализ является самым точным, но проводится он не во всех клиниках, и недостаток этого метода заключается в невозможности определения чувствительности бактерий к конкретной группе антибиотиков.

Экстренное лечение и реабилитация
Лечение менингококцемии начинается незамедлительно при первых признаках на подозрение болезни. Пациент с генерализованной формой менингококковой инфекции подлежит экстренной госпитализации. В обязательном порядке назначаются антибиотики – левомицетина сукцинат. При сверхбыстром течении заболевания препарат вводится через каждые 4 часа внутривенно. После того как стабилизируется артериальное давление, лекарство вводят внутримышечно. Продолжительность терапии 10 дней и более.
Симптомы интоксикации организма убираются следующими препаратами:
Симптоматическая антибактериальная терапия:
- промывание носа антисептическими средствами;
- жаропонижающие препараты;
- раствор глюкозы (внутривенно);
- гормональные продукты;
- витаминные комплексы;
- антигистаминные и мочегонные лекарства.
Лечение менингококцемии у детей возможно исключительно в условиях стационара.
Важно! При проблемах с почками дозы препаратов подбираются в индивидуальном порядке. Левомицетин нередко провоцирует апластическую анемию.
Шанс на выживание
Даже при молниеносном развитии и тяжелом течении менингококцемии у пациента есть шансы выжить при условии, что диагноз будет установлен сразу безошибочно, а лечение гормонами и антибиотиками начнется незамедлительно. Чтобы не усугубить шоковое состояние вводится бактерицидный антибиотик и проводится интенсивная инфузионная терапия.
Доказано и проверено – бактериальная нагрузка во время оказания первой помощи определяет прогноз при менингококцемии, усиливая распад менингококка в кровеносном русле. Поэтому еще перед госпитализацией вводятся бензилпенициллин, цефалоспорины ІІІ поколения. Шансы на выживание повышаются, если в клинике будет в наличии весь набор лекарственных препаратов для оказания экстренной помощи пациентам с таким диагнозом.
Меры профилактики
Менингококцемия – инфекция, от которой крайне сложно застраховаться. Профилактические мероприятия 100 % гарантии безопасности не дают. Однако вероятность инфицирования значительно снижают. Самые результативные меры профилактики:
- своевременная вакцинация;
- прием витаминов;
- общее закаливание организма;
- соблюдение карантинного режима;
- исключение переохлаждения.
- превентивная профилактика антибиотиками
В любой форме менингококцемия – очень серьезное заболевание. Здесь требуется квалифицированная диагностика и незамедлительное комплексное лечение. Благодаря современному техническому оснащению клиник и доступности требуемых лекарств, процент смертности от этого недуга уменьшается.
Тяжелое инфекционное заболевание у маленьких детей - это менингококковая инфекция. Болезнь имеет различное симптоматическое течение. В этой статье мы подробно рассмотрим основные симптомы и признаки болезни.
Симптомы заболевания
Инкубационный период короткий - 2 - 3 дня, максимально 10 дней.
Острый назофарингит является наиболее частой формой. Он характеризуется появлением кашля, заложенностью носа, головной болью; иногда отмечается субфебрильная температура. Общее состояние нарушается мало. При осмотре зева выявляются гиперемия, отечность задней стенки глотки и гиперплазия лимфоидных фолликулов. Через 3 - 7 дней симптомы назофарингита исчезают, и наступает выздоровление. Однако у 1/3 больных он предшествует развитию генерализованных форм.
Менингококковая инфекция у детей начинается остро: родители указывают не только день, но и час, когда появились первые симптомы инфекции у ребенка. Отмечается высокий подъем температуры тела, лихорадка принимает интермиттирующий характер; теряется аппетит, могут наблюдаться рвота, жажда, запоры. В течение 1 - 2-х суток болезни появляется характерный синдром менингококкемии - геморрагическая сыпь. Элементы ее можно обнаружить на ягодицах, бедрах, голенях, реже - на руках, туловище, лице. Они имеют звездчатую форму, размером от 3 до 7 мм, слегка выступают над уровнем непораженной кожи. Нередко геморрагическая сыпь сочетается с розеолезно-папулезной. В тяжелых случаях наблюдаются обширные сливные участки геморрагии; на их месте формируются некрозы, оставляющие после себя рубцы.
У ряда больных менингококковой инфекцией наблюдаются кровоизлияния в склеру, конъюнктиву и другие слизистые оболочки. Могут иметь место носовые, желудочные кровотечения, гематурия, субарахноидальное кровоизлияние. Помимо геморрагического синдрома, у детей с менингококкемией наблюдаются признаки поражения сердечно-сосудистой системы, почек, печени, суставов, глаз, легких. В результате изменения микроциркуляции и метаболизма в сердечной мышце под воздействием эндотоксина отмечаются одышка, цианоз, тахикардия, глухость сердечных тонов, снижение артериального давления.
Иногда симптомы менингококковой инфекции у детей протекают с пневмонией или эндокардитом менингококковой природы. При тяжелом течении в процесс вовлекаются почки; появляются протеинурия, микрогематурия, лейкоцитурия. Редкими клиническими синдромами менингококкемии являются синовит, проявляющийся болями в крупных суставах, припуханием их, и острый иридоциклит.
Клиника
Молниеносная форма (сверхострый менингококковый сипсис, молниеносная пурпура) встречается у 6 - 20% больных детей. Ведущим в клинической картине является инфекционно-токсический шок. Начало заболевания бурное с высоким подъемом температуры и ознобом. Уже в первые часы появляется обильная, быстро нарастающая геморрагическая сыпь при менингококковой инфекции, местами сливающаяся в обширные участки, с последующим развитием некрозов и гангрен пальцев рук и ног.
Обращают внимание клинические признаки острой недостаточности надпочечников вследствие кровоизлияний в них (цианотичные элементы на коже, напоминающие трупные пятна, рвота, падение артериального давления, нитевидный пульс). Периодически у больного отмечается потеря сознания, сменяющаяся возбуждением, судорогами. Резко выражен менингеальный синдром, может развиться острая почечная недостаточность. При отсутствии врачебной помощи через 6 - 48 часов от начала болезни может наступить смерть. Улучшение состояния больных с типичной и молниеносной формами под влиянием терапии наступает к 3 - 7-му дню; нормализуются температура, частота пульса и уровень артериального давления, претерпевают обратное развитие кожные изменения и симптомы поражения внутренних органов.
Хроническая форма встречается крайне редко, протекает с рецидивами клинических симптомов на протяжении нескольких месяцев.
Признаки инфекции
Менингококковая инфекция у детей протекает следующим образом: пирамидная недостаточность (повышение сухожильных рефлексов, снижение кожных рефлексов, появление патологических рефлексов Бабинского, Оппенгейма). Возможно поражение ядер черепных нервов, преимущественно в виде глазодвигательных расстройств, иногда снижение зрения, слуха. Изредка наблюдается заинтересованность и периферической нервной системы с развитием неврита зрительного или слухового нерва (менингоэнцефалополиневрит). При вовлечении в патологический процесс ствола мозга с явлениями отека и вклинения его в затылочное отверстие наступает расстройство речи и глотания, нарушение дыхания и сердечной деятельности, что нередко заканчивается смертью от остановки дыхания.
Состояние больного улучшается на фоне современной терапии через 15 - 24 часа: возвращается сознание, проходит головная боль. В течение 3 - 5 суток нормализуется температура. К 7 - 10-му дню заболевания полностью ликвидируется менингеальный синдром, в эти же сроки начинается частичная санация ликвора, полная санация происходит к 18 - 20-му дню.
Опорно-диагностические признаки менингококковой инфекции:
Опорно-диагностические признаки менингококцемии с ИТШ I степени:
- острейшее начало;
- резкий подъем температуры тела до 39,5-40 "С и выше;
- температура тела плохо снижается после введения жаропонижающих средств;
- выраженная интоксикация;
- сознание ясное, возможно психомоторное возбуждение;
- резкая бледность кожи, холодные конечности на фоне гипертермии;
- появление геморрагической сыпи в первые сутки от начала заболевания;
- элементы сыпи мелкие, быстро подсыпают и увеличиваются в размерах;
- артериальное давление нормальное или повышено (систолическое);
- тахикардия, тахипноэ соответствуют температуре тела;
- тенденция к олигурии;
- ДВС-синдром I степени (гиперкоагуляция).
Опорно-диагностические признаки менингококцемии с ИТШ II степени:
Опорно-диагностические признаки менингококцемии с ИТШ III степени:
Лечение
Ребенок подлежит госпитализации. При остром менингококковом назофарингите назначают тетрациклин, эритромицин или левомицетин внутрь в возрастной дозировке, а кроме того, лечение менингококковой инфекции у детей проводят с помощью полоскания горла раствором фурацилина, 3 % раствором натрия гидрокарбоната или орошением глотки эктерицидом.
При выявлении больного с генерализованной формой необходимо ввести антибиотик, указать время введения препарата и его дозу. В стационаре антибиотикотерапию продолжают. Наиболее эффективными являются пенициллин и левомицетин-сукцинат, применяемые в высоких дозах, чтобы преодолеть гематоэнцефалический барьер и создать необходимую концентрацию в субарахноидальном пространстве и веществе мозга.
При лечении менингококковой инфекции предпочтение отдают пенициллину. Детям до 3 мес его назначают в суточной дозе 300000-400000 ЕД на 1 кг массы тела в виде внутримышечных инъекций каждые 3 ч, более старшим - по 200000 - 300000 ЕД/кг через 4 ч.
При менингококкемии чаще назначают для лечения левомицетин-сукцинат внутримышечно в суточной дозе до 100 мг/кг в 4 инъекции; больным с инфекционно-токсическим шоком препарат вводят внутривенно, продолжительность лечения антибиотиками составляет 7-10 дней; показанием к их отмене является частичная санация ликвора.

Неотложная помощь
Чтобы провести лечение менингококковой инфекции, помимо антибиотиков, в борьбе с интоксикацией назначают обильное питье, внутривенно вводят растворы Рингера, глюкозы, альбумина, а также гемодез и одновременно проводят дегидратацию с помощью фуросемида или лазикса.
- При молниеносном течении менингококкемии и развитии инфекционно-токсического шока проводят противошоковую терапию, включающую немедленное внутривенное, а иногда и внутриартериальное введение кристаллоидных и коллоидных растворов (реополиглюкина, гемодеза, раствора Рингера, глюкозы, альбумина, плазмы) в соотношении 3:1 с добавлением в первую порцию гидрокортизона (25 - 30 мг/кг в сутки) или преднизолона (8 - 10 мг/кг в сутки).
- При отсутствии пульса растворы вводят струйно, с момента его появления - капельно. Одновременно больной менингококковой инфекции получает сердечные средства (строфантин, кордиамин), кокарбоксилазу, гепарин (200 - 300 ЕД/кг и более в сутки под контролем времени свертывания крови), антибиотики, оксигенотерапию.
- Проводится коррекция равновесия кислот и оснований (РКОи) и электролитного баланса. При необходимости прибегают к искусственной вентиляции легких.
- После выведения больного из шока продолжают лечение: оксигенотерапию, антибиотикотерапию, инфузии жидкостей, корригируя дозу и скорость введения кортикостероидов по показателям артериального давления и пульса. Для лечения менингококковой инфекции используют сердечные средства, витамины (С, Bi, Вб), кокарбоксилазу.
- Внутривенное введение лекарственных препаратов прекращают по достижении стойкой стабилизации сердечно-сосудистой деятельности. Преднизолон или гидрокортизон вводят внутримышечно, постепенно уменьшая дозу. Общая длительность курса лечения кортикостероидами составляет 2 - 7 дней.
С целью уменьшения степени гипоксии мозга необходимо создать церебральную гипотермию (пузырь со льдом на голову) и использовать оксигенацию. При двигательном возбуждении назначают седуксен, оксибутират натрия, люминал. При выраженных расстройствах дыхания больного переводят на искусственную вентиляцию легких.
Реконвалесценты генерализованных форм менингококковой инфекции наблюдаются в поликлинике инфекционистом, невропатологом и участковым педиатром в течение 2 нед после выздоровления. В дальнейшем осмотры проводят через 3 месяца, 6 месяцев и 1 год. При полном выздоровлении ребенок снимается с учета; при наличии остаточных явлений диспансерное наблюдение продолжается в течение 3 лет и более.
Прогноз лечения . В последние десятилетия даже менингококковая инфекция у детей, протекающая в генерализованной форме успешно излечивается. Большинство больных выздоравливают (летальность не превышает 1 %). В период реконвалесценции часто отмечаются симптомы астении, внутричерепной гипертензии, которые через несколько месяцев ликвидируются. Такие тяжелые последствия, как эпилепсия, гидроцефалия, встречаются редко и преимущественно у детей первого года жизни. Именно среди этих больных смертность наиболее высокая. Самой частой ее причиной является инфекционно-токсический шок или отек мозга с вклинением мозжечка в затылочное отверстие.

Если появились симптомы менингококковой инфекции у детей, то осложнения часто носят условный характер, т.к. многие из них могут рассматриваться и как проявление основного процесса:
- инфекционно-токсический шок,
- носовые и желудочно-кишечные кровотечения,
- субарахноидальное кровоизлияние,
- острый отек и набухание мозга с вклинением миндалин мозжечка в затылочное отверстие,
- церебральная гипертензия,
- эпилептический синдром,
- параличи,
- парезы,
- отек легких
Истинные осложнения - острая почечная недостаточность, пневмония. К поздним осложнениям, присоединяющимся в стадии реконвалесценции, относятся субдуральный выпот, эпендиматит, а также вирусная и бактериальная суперинфекция с развитием пневмонии, отита.
Профилактика
Основой профилактики менингококковой инфекции являются мероприятия в эпидемическом очаге. После госпитализации больного проводится заключительная дезинфекция. У всех детей и взрослых, бывших в контакте с больными, в течение 10 дней ежедневно измеряют температуру, осматривают носоглотку и проводят двукратное исследование слизи на наличие менингококка. До получения отрицательного результата они не допускаются в детские учреждения. В закрытых коллективах детям вводят специфический (а при его отсутствии противокоревой) иммуноглобулин. Уход за ребенком, у которого была менингококковая инфекция, требует соблюдения правил текущей дезинфекции. Выписка выздоравливающих производится по ликвидации всех симптомов болезни при условии двукратного отрицательного бактериологического исследования носоглоточной слизи (анализ проводится через 3 дня после окончания лечения с интервалом в 1 - 2 дня).
Как защитить детей от менингококковой инфекции?
Решающее значение в профилактике имеют раннее выявление и лечение менингококковой инфекции в условиях стационара (дети с назофарингитом госпитализируются по эпидпоказаниям).
В помещении, где находится больной, проводят влажную уборку и проветривание (текущая дезинфекция). Заключительную дезинфекцию в очаге не проводят.
На контактных накладывают карантин на 10 дней с момента изоляции больного: проводят ежедневный осмотр зева, кожи, а также термометрию. В детских дошкольных учреждениях проводят двукратное бактериологическое обследование контактных. Контактные дети школьного возраста допускаются в коллектив после медицинского осмотра и отрицательного результата однократного бактериологического обследования.
Детям, контактным с ребенком, больным генерализованной формой, рекомендуется ввести с профилактической целью нормальный иммуноглобулин (детям до 1 года - 1,5 мл, в возрасте от 2 до 7 лет - 3 мл). Иммуноглобулин вводят не позднее 7-го дня после регистрации первого случая заболевания.
Активная иммунизация. Меры активной иммунизации находятся в стадии научных разработок. Получена и применяется в полевых условиях и в эксперименте полисахаридная менингококковая вакцина, в широкой практике для профилактики менингококковой инфекции она не используется. Существует несколько отечественных и зарубежных вакцин: менингококковая А вакцина, менингококковая А+С вакцина и др. В США используют квадривалентную менингококковую вакцину против серогрупп А, С, V и W-135 N, во Франции - дивалентную "Менинго А+С".
В нашей стране вакцинация против менингококковой инфекции проводится по эпидпоказаниям.
Что такое менингококковая инфекция?
Менингококковая инфекция — острое инфекционное заболевание, вызываемое бактерией Neisseria meningitidis, с воздушно-капельным путем передачи возбудителя; характеризуется широким диапазоном клинических проявлений — от бессимптомного носительства и поражения слизистой оболочки носоглотки (назофарингита) до молниеносно протекающей менингококкемии (проникновения менингококка в кровь и кровеносное русло) и воспаления мягких мозговых оболочек и вещества мозга (менингоэнцефалита).
Менингококковая инфекция распространена повсеместно и отличается тяжелым течением, возможными неблагоприятными исходами при развитии молниеносных форм.
Причины и факторы риска
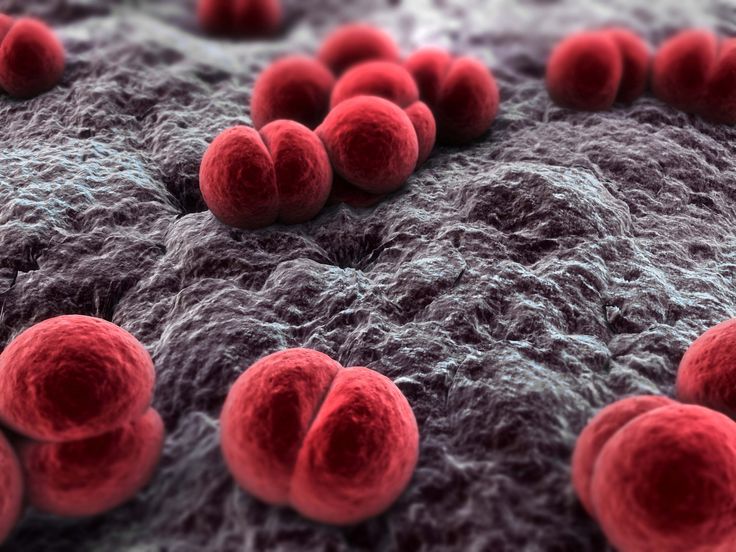
Возбудитель болезни менингококк Вексельбаума — Neisseria meningitidis. Он представляет собой диплококк, неподвижный, жгутиков и капсул не имеет, спор не образует. Культивируется на средах, содержащих человеческий или животный белок. Оптимальная температура для роста — 37°С. Различают серотипы А, В, С менингококка, дополнительно описаны другие серогруппы (X, Y, Z и др.).
Несмотря на то, что самая высокая заболеваемость в нашей стране наблюдалась в 1973 году (9,6 на 100 тыс. населения), повышенный ее уровень сохраняется вплоть до настоящего времени (2-2,5 на 100 тыс. населения). При этом у детей она составляет 7, 32 на 100 тыс. детей до 17 лет (данные за 2006 г). Таким образом менингококковой инфекцией болеют лица любого возраста, однако на долю детей приходится до 80% всех случаев.
Уровень смертности при менингококковой инфекции во всех возрастных группах остается на уровне 10%, летальность среди подростков приближается к 25%. Имеет место и генетическая предрасположенность к заболеванию, связанная с врожденным дефицитом терминальных компонентов комплемента (С5-С9), С3 и пропердина.
Менингококковая болезнь чаще встречается среди больных СПИДом, чем среди населения в целом. Другие факторы, которые могут увеличить риск, включают:
- заражение вирусной инфекцией;
- проживание в переполненном доме;
- хроническое заболевание;
- курение или вдыхание сигаретного дыма (пассивное курение).
Заражение происходит воздушно-капельным путем при непосредственном контакте с носителем на расстоянии менее 0,5 метров и длительности не менее 2 часов. Характерен подъем заболеваемости в холодное время года с октября по апрель.
Патогенез

Входными воротами инфекции служат слизистые оболочки носоглотки. Однако лишь в 10-15% случаев попадание менингококка на слизистую оболочку носа и глотки приводит к развитию воспаления (назофарингит, катаральный тонзиллит). Еще реже менингококк оказывается способным преодолеть местные защитные барьеры. Основной путь распространения возбудителя в организме — гематогенный. Бактериемия может быть транзиторной или длительной (менингококкемия).
В патогенезе менингококкемии ведущим является инфекционно-токсический шок (септический шок). Он обусловлен массивной бактериемией с интенсивным распадом микробов и токсинемией. Эндотоксиновый удар, обусловленный токсинами, освобождающимися из клеточных стенок менингококков, приводит к расстройствам гемодинамики, прежде всего:
- микроциркуляции;
- диссеминированному внутрисосудистому свертыванию крови;
- глубоким метаболическим расстройствам (гипоксия, ацидоз, гипокалиемия и др.).
Развиваются резкие нарушения свертывающей и противосвертывающей систем крови (ДВС синдром — диссиминированное внутрисосудистое свертывание крови):
- вначале преобладает процесс гиперкоагуляции (увеличение содержания фибриногена и других факторов свертывания);
- затем происходит выпадение фибрина в мелких сосудах с образованием тромбов.
В результате тромбоза крупных сосудов может развиться гангрена пальцев конечностей. Последующее снижение содержания фибриногена в крови (коагулопатия потребления) нередко становится причиной массивных кровотечений и кровоизлияний в различные ткани и органы.
При проникновении менингококка в мозговые оболочки развивается клиническая и патоморфологическая картина менингита. Воспалительный процесс развивается вначале в мягкой и паутинной оболочках (обусловливая синдром менингита), а затем может периваскулярно распространяться в вещество мозга, чаще ограничиваясь наружным слоем коры, достигая белого вещества (синдром энцефалита). Характер воспаления в первые часы серозный, затем — гнойный. Образование гноя в плотные фибринозные массы происходит к 5—8-му дню. Локализация экссудата:
- на поверхности лобных и теменных долей;
- на основании головного мозга;
- на поверхности спинного мозга;
- во влагалищах начальных отрезков черепных нервов и спинномозговых корешков (невриты).
При поражении эпендимы желудочков возникает эпендиматит. При нарушениях циркуляции ликвора экссудат может скапливаться в желудочках, что приводит (у маленьких детей) к гидроцефалии или пиоцефалии. Увеличение внутричерепного давления может приводить к смещению мозга вдоль церебральной оси и вклинению миндалин мозжечка в большое затылочное отверстие со сдавливанием продолговатого мозга (смерть от паралича дыхания).
Симптомы и течение
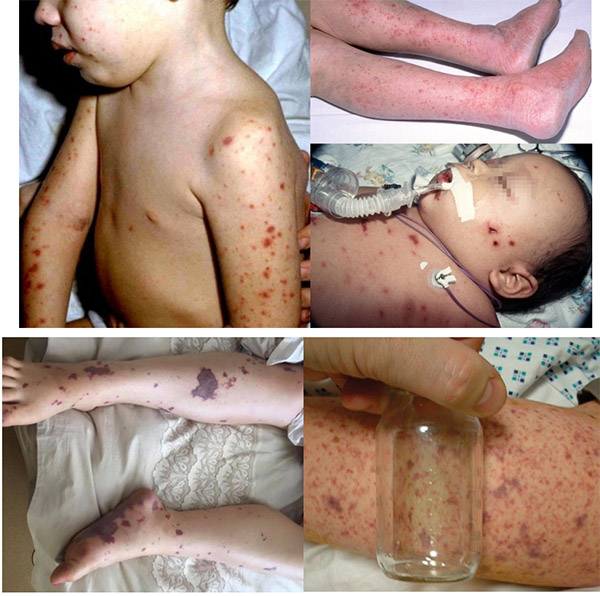
Инкубационный период колеблется от 2 до 10 дней (чаще 4—6 дней). Согласно клинической классификации менингококковой инфекции В. И. Покровского, выделяют:
- локализованные формы (менингококконосительство и острый назофарингит);
- генерализованные формы (менингококкемия, менингит, менингоэнцефалит и смешанная);
- редкие формы (эндокардит, полиартрит, пневмония, иридоциклит).
Наиболее распространенные генерализованные формы у людей молодого возраста — менингит и менингит в сочетании с менингококкемией, гораздо реже встречаются менингококкемия без менингита, а также менингоэнцефалит.
Острый назофарингит может быть продромальной стадией гнойного менингита или самостоятельным клиническим проявлением менингококковой инфекции. Характеризуется:
- умеренным повышением температуры тела (до 38,5°С), которая держится 1—3 дня;
- слабо выраженными симптомами общей интоксикации (разбитость, головная боль, головокружение);
- назофарингитом (заложенность носа, гиперемия, сухость, отечность стенки глотки с гиперплазией лимфоидных фолликулов).
Менингит начинается, как правило, остро, с резкого озноба и повышения температуры тела до 38—40°С. Лишь у части больных (45%) за 1—5 дней появляются продромальные симптомы в виде назофарингита. Заболевание характеризуется:
- выраженной общей слабостью;
- болями в глазных яблоках, особенно при движении;
- затем появляется головная боль в лобно-височных, реже — затылочных областях.
Головная боль быстро нарастает, становится разлитой, мучительной, давящего или распирающего характера. Исчезает аппетит, возникает тошнота, не приносящая больному облегчения. Наблюдаются:
- повышенная чувствительность (гиперестезия) ко всем видам внешних раздражителей (светобоязнь, гиперакузия);
- вялость;
- заторможенность;
- нарушения сна.
При тяжелых формах характерны нарушения сознания (сомноленция, сопор, кома).
Через 12—14 ч от начала болезни появляются объективные симптомы раздражения мозговых оболочек:
- ригидность мышц затылка;
- симптом Кернига;
- симптомы Брудзинского, Гийена.
У большинства больных отмечаются снижение брюшных, периостальных и сухожильных рефлексов, а также их неравномерность (анизорефлексия).
Поражения черепных нервов выявляются в первые дни болезни и отличаются обратимостью. Чаще всего поражаются лицевой нерв, а также глазодвигательные нервы (III, IV и VI пары), реже — подъязычный и тройничный нервы. В крови — высокий лейкоцитоз, нейтрофилез, сдвиг нейтрофилов влево, повышение СОЭ. Ликвор под повышенным давлением, мутный, выраженный нейтрофильный цитоз, повышенное содержание белка.
Менингококковый менингоэнцефалит характеризуется тяжелым течением, выраженными энцефалитическими проявлениями в сочетании с резким менингеальным и общеинтоксикационным синдромами. Общемозговая симптоматика нарастает быстро. К концу первых — началу вторых суток болезни развиваются нарушения сознания в виде глубокого сопора, сопровождающегося:
- психомоторным возбуждением;
- судорогами;
- нередко зрительными или слуховыми галлюцинациями.
Параллельно нарастают менингеальные знаки. Через сутки от начала болезни у большинства больных наблюдается характерная менингеальная поза (больной лежит на боку с согнутыми ногами и запрокинутой головой). Признаки энцефалита выступают на первый план по мере уменьшения интоксикации и отека мозга. Определяется очаговая церебральная симптоматика, чаще в виде пирамидной недостаточности:
- парез мимической мускулатуры по центральному типу;
- выраженная анизорефлексия сухожильных и пери-остальных рефлексов;
- резкие патологические симптомы;
- спастические теми- и парапарезы;
- реже — параличи с гипер- или гипостезией;
- координаторные нарушения.
Очаговые поражения вещества головного мозга выявляются также в виде поражения черепных нервов. Могут появляться корковые расстройства:
- нарушения психики;
- частичная или полная амнезия;
- зрительные и слуховые галлюцинации;
- эйфория или депрессивное состояние.
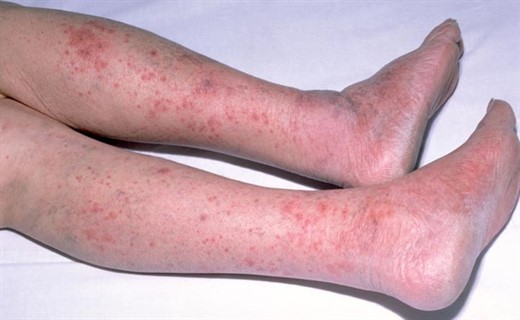
Менингококкемия без менингита регистрируется редко, в основном у больных, госпитализированных в первые часы болезни. При легком течении признаки общей интоксикации нерезко выражены, температура тела — 38—39°С. В первые часы болезни на коже нижних конечностей, туловища появляется скудная петехиальная сыпь с отдельными элементами звездчатого характера (диаметром 2-3 мм, неправильной формы, выступающими над уровнем кожи, плотными на ощупь).
При средней тяжести болезни температура тела до 40°С. Геморрагическая сыпь обильная, петехиальные и звездчатые элементы появляются на коже голеней, бедер, в паховых и подмышечных областях, на животе и груди. Элементы сыпи могут увеличиваться в размерах, достигая в диаметре 3—7 мм.
При тяжелых формах заболевания размеры геморрагических элементов могут быть более крупными — до 5—15 см и более, с некрозом кожи. Отмечаются кровоизлияния в склеры, конъюнктивы, слизистые оболочки носоглотки. Могут наблюдаться и другие геморрагические проявления:
Тяжелая и крайне тяжелая менингококкемия у детей, может не сочетаться с менингитом. При этом могут наблюдаться такие осложнения, как:
- поражение сердца по типу эндокардита, миокардита и перикардита;
- тромбозы крупных сосудов с последующей гангреной пальцев, конечностей;
- инфекционно-токсический шок, часто сочетающийся с острой надпочечниковой недостаточностью (синдромы Уотерхауза—Фридерихсена).
Крайне тяжелое течение менингококковой инфекции обусловлено возникновением осложнений, сопровождающихся нарушением жизненно важных функций организма.
Наиболее грозными и часто встречающимися осложнениями являются острый отек и набухание головного мозга, инфекционно-токсический шок с развитием ДВС синдрома. При молниеносном течении с развитием синдрома Уотерхауса-Фридериксена, ДВС синдрома смерть наступает в первые часы.
Диагностика
Подозрение на менингококковую инфекцию возникает у людей с типичными симптомами, особенно, если симптомы наблюдались во время вспышки заболевания.
Для подтверждения диагноза врач берет на анализ образец крови или других инфицированных тканей, выполняет спинномозговую (люмбальную) пункцию, чтобы получить образец жидкости, омывающей головной и спинной мозг (спинномозговая жидкость). Образцы изучаются под микроскопом для проверки наличия и идентификации бактерий. Образцы направляются в лабораторию для выявления бактерий после их выращивания (посев на флору) или проведения других лабораторных анализов.
Иногда врачи проводят анализы крови для выявления антител к бактериям или капсулы, которая окружает бактерии. Однако результаты этих анализов должны быть подтверждены посевом.
Также может выполняться анализ бактерий для подбора эффективного антибиотика (процедура определения чувствительности).
Лечение менингококковой инфекции
До получения результатов бактериологического исследования, идентифицирующиго возбудителя инфекции, больного обычно помещают в отделение интенсивной терапии и реанимации и в кратчайшие сроки начинают внутривенное введение антибиотиков и жидкостей. В случае подтверждения менингококков антибиотики заменяют наиболее эффективными препаратами против этих бактерий — обычно это цефтриаксон или пенициллин внутривенно.
Детям и взрослым с менингитом могут назначаться кортикостероиды (например, дексаметазон). Эти препараты помогают предотвратить повреждение головного мозга.
Профилактика
Профилактика проходит в соответствии с санитарно-эпидемиологическими правилами, вакцинация производится по эпидпоказаниям при угрозе эпидемического подъема — при увеличении заболеваемости превалирующей серогруппой менингококка в 2 и более раз по сравнению с предыдущим годом (по решению Главного государственного санитарного врача Российской Федедрации, главных государственных санитарных врачей субъектов Российской Федерации). Вакцинации полисахаридной вакциной подлежат:
- дети от года до 8 лет включительно;
- студенты первых курсов средних и высших учебных заведений, прежде всего в коллективах, укомплектованных учащимися из разных регионов страны и зарубежных стран.
При продолжающемся росте заболеваемости менингококковой инфекцией число прививамых лиц по эпидемическим показаниям должно быть расширено за счет:
- учащихся с 3 по 11 классы;
- взрослого населения при обращении в лечебно-профилактические организации.
При подъеме заболеваемости выше 20 случаев на 100 тыс. населения в год необходима массовая иммунизация с охватом не менее 85 процентов населения.
Однако, как дополнительная вакцинация, показана всем детям с иммунодефицитными состояниями, дефектами черепа, ликвореей, перенесшим нейроинфекции. Иммунизации полисахаридными вакцинами однократная, детям до 2 лет двукратная с интервалом в 3 месяцаи ревакцинацией через 3 года.
Читайте также:


